По данным ФГУ «Поликлиника № 1» УД Президента РФ, в структуре дерматологической патологии ПМК у амбулаторных больных занимают второе место. Интенсивный показатель (ИП) на 1000 пациентов составляет 62,7, уступая лишь сгруппированным вместе болезням кожи (139,9) [9]. В Казахстане ПМК в 2001 году также занимали второе место в структуре дерматологической патологии у амбулаторных больных [10]. За 7 лет (1995–2002) в этом регионе отмечен рост заболеваемости ПМК на 19,2%. При плановом медицинском осмотре 1094 военнослужащих срочной службы и курсантов военных вузов дерматологическая патология выявлена у 16,4% [11]. Существенно, что в среднем на одного юношу приходилось 2,5 нозологических форм дерматозов. Первое место занимали ПМК (25,8%) с преобладанием онихомикозов (12%) и микозов стоп (11%). Скрининговое обследование иностранных студентов, обучающихся в России, показало, что среди ПМК у них лидирует отрубевидный лишай (23,2%) [12].
На фоне ПМК многие дерматозы протекают значительно тяжелее, в частности, псориаз, красный плоский лишай [13,14], атопический дерматит [15,16], микробная экзема [17], кератодермии (как приобретенные, так и наследственные) [18]. ПМК являются актуальной проблемой у лиц, инфицированных ВИЧ [19,20]. Рубромикоз выявлялся практически у всех больных (96%) с рецидивирующим рожистым воспалением нижних конечностей, а у 44% больных формировались ассоциации с C. albicans [21]. При обращении пациентов к врачу по поводу изменения ногтевых пластинок в 96% случаев выявляется онихомикоз [22]. Наиболее часто они сопровождают сахарный диабет (48%), венозную недостаточность (40%) [22]. Неблагоприятные экологические условия также влияют на уровень заболеваемости ПМК. Изучение заболеваемости онихомикозами населения Брянской области, подвергшейся радиоактивному излучению после аварии на Чернобыльской АЭС, за 2000–2003 годы показало ее рост в 1,5 раза (с 129,2 до 197,0 на 100 тыс. населения) [23]. Существенное значение в патогенезе ПМК играет прием системных глюкокортикостероидов. При их получении у больных ревматоидным артритом, бронхиальной астмой, системной красной волчанкой, дерматомиозитом микозы стоп в сочетании с онихомикозом выявлялись в 100% случаев [24].
Цель исследования – осуществить клинико–эпидемиологический мониторинг ПМК в РФ и ее регионах и оценить эффективность топического антимикотика залаин (сертаконазол) при их лечении.
Материалы и методы
Работа выполнена в рамках программы Асклепий (компания «Egis», Венгрия) и проводилась поэтапно. 1 этап (март–апрель 2010) включал планирование исследования, определение его целей и задач; разработку двух вариантов унифицированных анкет для врачей амбулаторного звена, их тиражирование; выбор формы стимулирования врачей, участвующих в исследовании. II этап (апрель 2010 г.) был посвящен работе с региональными менеджерами. Его целью было разъяснение цели и задач проекта, обучение работы с анкетами. III этап (май–сентябрь 2010 г.) – работа врачей дерматовенерологов на амбулаторном приеме по выявлению больных ПМК, заполнение анкет, их сбор в регионах и представление в офис компании. IV этап (октябрь–декабрь 2010 г.) – подготовка материала для статистической обработки, создание базы данных в программе EXEL. V этап (январь–март 2011 г.) – анализ полученных данных, подготовка таблиц, иллюстративного материала и написание отчета.
Исследование проведено в мае–июне 2010 года. Дерматовенерологи 44 регионов РФ ежедневно заполняли два варианта специальных анкет, позволяющих одновременно изучать структуру и заболеваемость поверхностными микозами кожи (ПМК) у амбулаторных больных, клиническую картину микозов, качество лабораторной диагностики и эффективность местного применения 2%–го крема Залаин (сертаконазол). Проведена статистическая обработка материала по 19 регионам: Благовещенск, Брянск, Владивосток, Волгоград, Воронеж, Иваново, Иркутск, Казань, Калининград, Киров, Краснодар, Красноярск, Москва, Н. Новгород, Ростов–на–Дону, Рязань, Самара, С.–Петербург, Ярославль. В мониторинге приняло участие 42 лечебных учреждения, в том числе 18 КВД, 11 городских поликлиник, 5 клинических больниц, 3 научно–исследовательских института, 3 частных клиники, 1 лечебно–диагностический центр, 1 медико–санитарная часть. Доля государственных структур составила 92,9%. Анкеты заполнял 61 врач–дерматовенеролог.
Результаты собственных
исследований
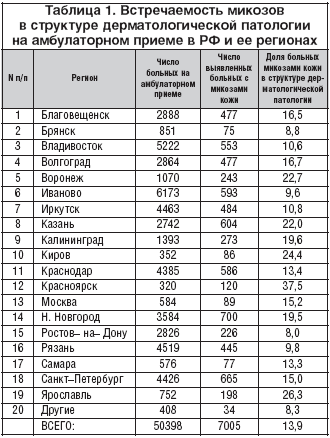
Анализ анкет позволил оценить встречаемость микозов в структуре дерматологической патологии на амбулаторном приеме врача в РФ и ее регионах. Результаты представлены в таблице 1.
Из таблицы 1 видно, что врачами, принявшими участие в исследовании, за май–июнь 2010 года принято 50398 больных. Это число в различных регионах колебалось от 320 (Красноярск) до 6173 (Иваново). Среди дерматологических больных с микозами кожи было 7005. Доля микозов кожи в структуре болезней кожи в РФ составила 13,9%. Иными словами, ПМК имел практически каждый 7 пациент, обратившийся к дерматологу. Встречаемость ПМК в структуре дерматологической патологии в различных регионах РФ была неоднозначной и колебалась от 8% (Ростов–на–Дону) до 37,5% (Красноярск). Полученные данные могут быть положены в основу планирования поставок топических антимикотиков в регионы.
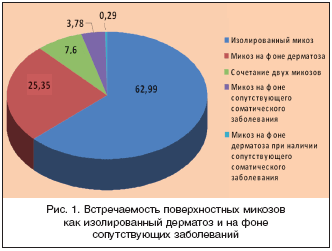
В соответствии с задачами эксперимента дерматовенерологами было заполнено 4158 анкет на больных ПМК, что составило 59,4% от всех больных с данной патологией. Анализ анкет позволил ответить на ряд важных для практической деятельности врача вопросов. Изучена встречаемость ПМК кожи как изолированного дерматоза и на фоне различной патологии (рис. 1). Данные рисунка 1 свидетельствуют, что ПМК, как единственное заболевание, составил почти 2/3 (62,99%) случаев. У четверти (25,35%) пациентов ПМК регистрировали на фоне различных дерматозов инфекционного (пиодермии, простой герпес, чесотка) и неинфекционного (псориаз, атопический дерматит, юношеские акне, красный плоский лишай, экземы, пузырчатка и т.д.) генеза. Иными словами, у каждого четвертого больного ПМК регистрировался на фоне другой дерматологической патологии. У 7,8% больных выявлено одновременно два различных микоза. По данным анамнеза на фоне таких соматических заболеваний, как сахарный диабет, онкологическая патология, вегетососудистая дистония, гепатит и т.д., микоз выявлен у 3,78% больных. В единичных случаях микоз сочетался одновременно с дерматозом и соматической патологией (0,29%).
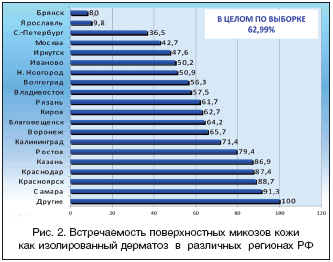
На рисунке 2 представлена встречаемость ПМК как изолированный дерматоз в различных регионах РФ. Данный показатель колебался от 8% (Брянск) до 91,3% (Самара). Чаще всего в большинстве регионов РФ микозы регистрировались, как единственное заболевание. Выше 70% этот показатель зафиксирован в 6 (31,6%) регионах; от 50 до 70% – в 8 (42,1%) и до 50% – в 5 (26,3%) регионах. Более высокий процент регистрации ПМК как изолированного дерматоза свидетельствует о редком обследовании на микозы больных с дерматозами, а также о недостаточном учете данного триггерного фактора в патогенезе этих заболеваний. Более низкий процент (менее 50%) указывает на высокий профессионализм дерматологов, проводящих тщательное обследование пациентов.
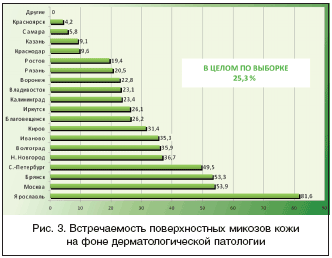
На рисунке 3 представлена встречаемость ПМК на фоне дерматологической патологии в различных регионах РФ. Данные рисунка 3 наглядно свидетельствуют, что частота выявления ПМК на фоне других дерматозов колебалась от 4,2% (Красноярск) до 81,6% (Ярославль). Наиболее целенаправленно работа по обследованию дерматологических больных на наличие поверхностных микозов проводится в 8 (42,1%) регионах (Киров, Иваново, Волгоград, Н. Новгород, С.–Петербург, Брянск, Москва, Ярославль). Здесь показатель выявления ПМК на фоне дерматозов превышает 30%.
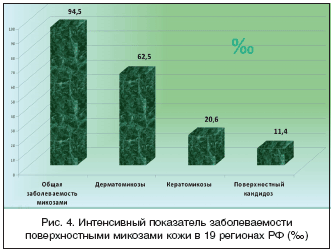
Результаты анкетирования позволили рассчитать интенсивный показатель (ИП) заболеваемости ПМК амбулаторных больных в регионах РФ. Полученные данные представлены в промилле (‰) или на 1000 амбулаторных больных, обратившихся на прием к дерматологу (рис. 4). На рисунке 4 отчетливо видно, что ИП заболеваемости ПМК у амбулаторных больных на приеме дерматолога в РФ составляет 94,5‰. Иными словами, тот или иной ПМК регистрируется у каждого 10–го больного. Лидирует заболеваемость дерматомикозами (62,5‰), на втором месте – кератомикозы (20,6‰), на третьем – поверхностный кандидоз кожи и слизистых оболочек (11,4‰). В структуре дерматомикозов первое место занимал микоз стоп (32,7‰), второе – эпидермофития паховая (8,8‰), микоз туловища (8,6‰) и онихомикозы (7,3‰), третье – микоз бороды и усов (2,7‰) и кистей (2,3‰).
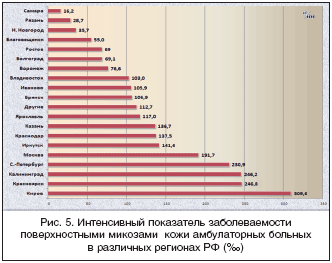
Рассчитан ИП заболеваемости ПМК амбулаторных больных в различных регионах РФ (рис. 5). Данные рисунка 5 наглядно свидетельствуют, что он колебался в пределах от 16,2‰ (Самара) до 309,6‰ (Киров). В первом случае ИП был в 5,8 раза ниже, чем в целом по РФ, во втором – в 3,3 раза выше. Это указывает на неоднозначную активность дерматовенерологической службы по выявлению ПМК у больных, обратившихся на прием к дерматовенерологу. ИП заболеваемости ПМК выше общероссийского зарегистрирован в 12 (63,2%), ниже – в 7 (36,8%) регионах.
ИП заболеваемости дерматомикозами колебался от 11,0‰ (Самара) до 258,5‰ (Киров). В первом случае он был в 5,6 раза ниже, чем в целом по РФ, во втором – в 3,3 раза выше. Выше общероссийского ИП зарегистрирован в 11 (57,9%) регионах – Кирове (258,52‰), Калининграде (214,64‰), Красноярске (187,50‰), С.–Петербурге (184,3‰), Москве (171,23‰), Казани (109,77‰), Иркутске (89,63‰), Ярославле (87,77‰), Брянске (84,61‰), Краснодаре (77,77‰), Владивостоке (74,88‰). Ниже общероссийского отмечен в 8 (42,1%) регионах – Иваново (59,61‰), Воронеж (50,47‰), Благовещенск (37,05‰), Волгоград (24,44‰), Ростов–на–Дону (24,06‰), Н. Новгород (22,32‰), Рязань (20,367‰), Самара (11,07‰). Распределение ИП для ПМК в целом и дерматомикозов в порядке нарастания в 84,2% совпадало.
ИП заболеваемости кератомикозами колебался от 2,94‰ (Самара) до 48,3‰ (Киров). В первом случае он был в 7 раз ниже, чем в целом по РФ, во втором – в 2,3 раза выше. ИП выше общероссийского зарегистрирован в 11 (57,9%) регионах – Кирове (48,3‰), Ростове на Дону (44,23‰), С.–Петербурге (41,67‰), Иркутске (33,61‰), Краснодаре (28,96‰), Владивостоке (26,04‰), Волгограде (23,74‰), Воронеже (22,43‰), Казани (21,52‰), Брянске (21,15‰), Иваново (21,06‰). Ниже общероссийского уровня он наблюдался в 8 (42,1%) регионах – Калининграде (14,36‰), Благовещенске (15,93‰), Москве (10,27‰), Ярославле (11,97‰), Н. Новгороде (8,03‰), Рязани (6,20‰), Красноярске (3,13‰), Самаре (2,94‰).
ИП заболеваемости поверхностным кандидозом кожи и слизистых оболочек колебался от 0,71‰ (Ростов на Дону) до 56,25‰ (Красноярск). В первом случае он был в 16,4 раза ниже, чем в целом по РФ, во втором – в 4,9 раза выше. ИП заболеваемости поверхностным кандидозом кожи и слизистых оболочек выше общероссийского зарегистрирован в 7 (36,8%) регионах – Красноярске (56,25‰), Краснодаре (30,79‰), Иваново (25,27‰). Волгограде (20,95‰), Иркутске (18,37‰), Калининграде (17,23‰), Ярославле (17,29‰). Ниже общероссийского он был в 12 (63,2%) регионах – Москве (10,27‰), Казани (5,47‰), С.–Петербурге (5,21‰), Н. Новгороде (4,46‰), Воронеже (3,74‰), Кирове (2,84‰), Благовещенске (2,08‰), Владивостоке (2,11‰), Рязани (2,21‰), Самаре (2,26‰), Брянске (1,18‰), Ростове–на–Дону (0,71‰). Полученные данные указывают на неполную регистрацию поверхностного кандидоза кожи и слизистых оболочек в 2/3 регионах РФ, принявших участие в эксперименте. Следует учитывать, что дрожжеподобные грибы рода Candida являются значимыми триггерными факторами, отягощающими течение многих дерматозов. Своевременное подавление численности их популяции на коже и слизистых оболочках нередко способствует более быстрому разрешению основного заболевания и удлинению межрецидивного периода.
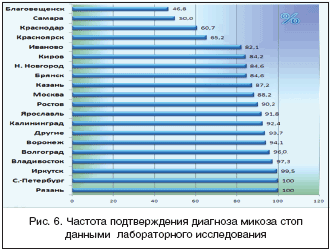
ПМК относятся к дерматозам инфекционного генеза и, естественно, подтверждение диагноза по обнаружению возбудителя является обязательным. С другой стороны, элиминация возбудителя или снижение степени колонизации кожи и слизистых оболочек позволяет оценить эффективность проводимой терапии. Изучена частота подтверждения диагноза ПМК по выявлению возбудителя в РФ. Установлено, что в 20% случаев лабораторная диагностика не использовалась. Эти данные соответствуют числу больных отрубевидным лишаем, при котором клиническая картина заболевания с большой долей вероятности позволяет правильно поставить диагноз. Поэтому особый интерес представляли исследования по изучению частоты лабораторного подтверждения диагноза микоза стоп (рис. 6). Данные рисунка 6 наглядно свидетельствуют, что в 15 регионах РФ диагноз микоза лабораторно подтвержден у большинства больных с колебанием показателя от 82,1% (Иваново) до 100% (Рязань), в 2 регионах (Краснодар, Красноярск) – у 2/3 больных, в 2 (Благовещенск, Самара) – в пределах половины. Основным методом лабораторного обследования больных была бактериоскопия. Ее использование позволяет обнаружить только споры грибов и нити мицелия или псевдомицелия без идентификации вида возбудителя. В связи с этим не исключено, что у части больных со сквамозной формой эпидермофитии диагностировался рубромикоз, а при экссудативной форме рубромикоза – эпидермофития стоп. При проведении лабораторной диагностики ПМК положительный результат наблюдался практически у всех больных (95,3%).
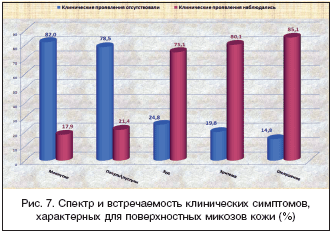
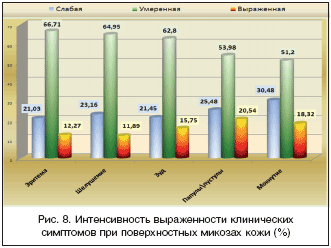
Изучены особенности клинического течения ПМК у больных на амбулаторном приеме. Ограниченный процесс имели более ¾ (79,4%) больных ПМК, распространенный – 19,4%. Единичным пациентам (1,1%) диагноз был поставлен без наличия клинических проявлений заболевания. Вероятнее всего, это были пациенты из числа контактных лиц. Спектр и встречаемость клинических проявлений, характерных для ПМК, представлены на рисунке 7. Наиболее часто регистрировались шелушение (85,1%), эритема (80,1%), зуд (75,1%), реже – папулы/пустулы (21,4%) и мокнутие (17,9%). Проведен анализ интенсивности указанных симптомов по степеням – слабая, умеренная, сильная (рис. 8). Данные рисунка 8 наглядно свидетельствуют, что выраженность всех клинических симптомов в большинстве случаев оценивалась, как умеренная – эритема (66,71%), шелушение (64,95%), зуд (62,8%), папулы/пустулы (53,98%), мокнутие (51,2%). Сильная интенсивность симптомов колебалась от 11,89% (шелушение) до 20,54% (папулы/пустулы). Полученные данные свидетельствуют, что клиническая картина большинства ПМК у больных на амбулаторном приеме является показанием для назначения крема Залаин уже при первичном обращении пациента.
В ходе реализации проекта «Асклепий» изучена терапевтическая эффективность крема Залаин (сертаконазол) при лечении 4158 больных ПМК в 19 регионах РФ. Сертаконазол – производное имидазола и бензотиофена с широким спектром действия в отношении патогенных грибов (C. albicans, C. tropicalis, Pityrosporum orbiculare), дерматофитов (Trichosporum и Microsporum) и возбудителей инфекций кожи и слизистых оболочек (грамположительные штаммы стафило– и стрептококков). Обладает фунгистатическим и фунгицидным действием в терапевтических дозах. Механизм действия сертаконазола заключается в угнетении синтеза эргостерола (основного стерола мембран клеток дрожжей и грибов) и увеличении проницаемости клеточной мембраны, что приводит к лизису клетки гриба.
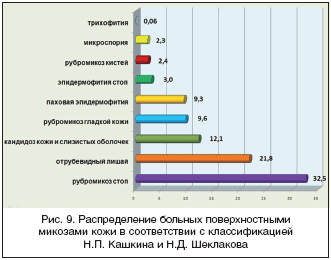
Распределение больных с учетом клинического диагноза представлено на рисунке 9. В структуре ПМК у амбулаторных больных треть (32,5%) составлял рубромикоз стоп, более четверти (21,8%) – отрубевидный лишай. Второе место по встречаемости занимали поверхностный кандидоз кожи и слизистых оболочек (12,1%), рубромикоз гладкой кожи (9,61%), паховая эпидермофития (9,31%). Другие виды микозов наблюдались у единичных больных. Существенно, что 2/3 (68,8%) выборки составляли заболевания, для которых экссудация не типична. Это являлось прямым показанием для назначения Залаина в форме крема сразу, без предшествующей обработки кожи другими препаратами. Изначально из испытания исключались больные с онихомикозами, инфильтративно–нагноительной трихофитией и микроспорией, женщины в период беременности и лактации. Крем наносили на пораженные участки кожи равномерно тонким слоем дважды в день, захватывая примерно 1 см поверхности здоровой кожи. Продолжительность лечения зависела от этиологии заболевания и локализации инфекции. Рекомендуемая длительность лечения составляла 4 недели. Оценка терапевтической эффективности проводилась через 2 и 4 недели после начала лечения. Учитывались следующие критерии эффективности терапии: выздоровление, значительное улучшение, улучшение и без эффекта.
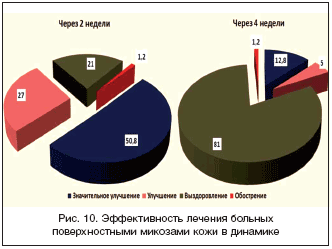
Эффективность лечения оценена через 2 и 4 недели (рис. 10). Спустя 2 недели с начала терапии выздоровление достигнуто у 873 (21%) больных – преимущественно с поверхностным кандидозом кожи и слизистых оболочек, паховой эпидермофитией и рубромикозом гладкой кожи. Значительное улучшение зарегистрировано у 2114 (50,8%) больных, улучшение – у всех остальных 1123 (27%). Иными словами, уже через 2 недели положительный терапевтический эффект (выздоровление + значительное улучшение) составил 71,8%. Обострение процесса зарегистрировано у 48 (1,2%) больных. Возможными причинами обострения могли быть продолжающееся посещение общественной бани, длительное пребывание в непроницаемой обуви из резины (чаще производственная деятельность) или синтетических волокон (приоритет подростков), нерегулярное использование препарата. Через 4 недели выздоровление наступило у 3368 (81%) больных, значительное улучшение у 534 (12,8%), улучшение – у 206 (5%), обострение – у 50 (1,2%). Таким образом, положительный терапевтический эффект от наружного применения 2%–го крема залаин составил 93,8%.
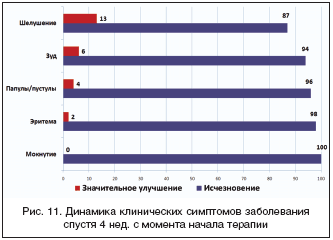
Прослежена динамика клинических симптомов у больных с ПМК спустя 4 недели после начала терапии (рис. 11). Разрешение мокнутия произошло у всех (100%) больных, эритемы (98%) и папул/пустул (96%) – практически у всех пациентов. На зуд перестали жаловаться 94% больных. Шелушение исчезло у 87% больных.
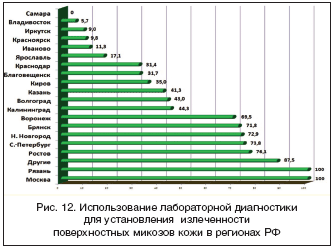
Вызывает недоумение факт редкого (1041 больной или 31,3%) использования лабораторной диагностики в качестве критерия излеченности ПМК. Иными словами, у 2285 больных (68,7%) факт выздоровления оценивался только клинически. Оценка роли лабораторной диагностики в излеченности ПМК проведена по регионам РФ (рис. 12). Данные рисунка 12 наглядно показывают, что лабораторные исследования на грибы в качестве критерия излеченности у всех больных использовались только в Москве и Рязани; в пределах 3/4 случаев – в Ростове–на–Дону, С.–Петербурге, Н. Новгороде, Брянске, Воронеже; в пределах половины – в Калининграде, Волгограде, Казани; в пределах трети – в Кирове, Благовещенске, Краснодаре. В остальных регионах основным критерием излеченности микоза было разрешение клинических проявлений.
Обсуждение полученных результатов
ИП заболеваемости ПМК больных, обратившихся на амбулаторный прием в дерматовенерологические учреждения РФ, достаточно высок и составляет 94,5‰. Лидируют дерматомикозы (62,5‰), на втором месте – кератомикозы (20,6‰), на третьем месте – поверхностный кандидоз кожи и слизистых оболочек (11,4‰). В структуре дерматомикозов наиболее высокий ИП для микоза стоп (32,7‰), второе место занимают эпидермофития паховая (8,8‰), микоз туловища (8,6‰) и онихомикозы (7,3‰), третье – микоз бороды и усов (2,7‰) и микоз кистей (2,3‰). Существенно, что у четверти (25,35%) пациентов ПМК протекали на фоне различных дерматозов, отягощая течение основного заболевания. Учитывая, что данный показатель в различных регионах РФ колебался в широких пределах, можно полагать, что дерматологи не всегда проводят качественное обследование дерматологических больных на сопутствующую патологию. По результатам исследования лабораторное подтверждение диагноза микоза выполнено 80% больных. А микроскопия на грибы в качестве критерия излеченности осуществлена только у 31,3% больных. В связи с этим при оценке эффективности терапии было трудно решить вопрос: с чем связано обострение заболевания – с рецидивом или реинфекцией? На большом контингенте больных с ПМК дана высокая оценка терапевтической эффективности крема Залаин. Спустя 2 недели после начала терапии эффективность лечения составляла 71,8%, через месяц – 93,5%. Побочных эффектов и осложнений терапии не зарегистрировано.