Для цитирования. Мисникова И.В., Ковалева Ю.А., Губкина В.А. Значение нарушений сна при сахарном диабете // РМЖ. 2016. No 1. С. 42–46.
Сахарный диабет (СД) 2-го типа является социально значимым заболеванием, т. к. увеличивает риск инвалидизации и смертности. В связи с этим большое значение приобретает профилактика СД 2-го типа и его осложнений. В целях профилактики СД 2-го типа большое значение имеет своевременное выявление факторов риска его возникновения. Наиболее известные из них – ожирение, старение и гиподинамия. В последние годы были получены убедительные свидетельства, что сон является еще одним фактором, оказывающим влияние на углеводный обмен. Отмечается высокая распространенность СД 2-го типа и связанных с ним нарушений обмена среди больных с синдромом обструктивного апноэ сна (СОАС). И наоборот, по нашим данным, у больных СД 2-го типа относительный риск остановки дыхания во сне был повышен в 3,4 (1,6–6,9) раза. После стратификации по индексу массы тела (ИМТ) у больных СОАС с нормальным ИМТ, но имеющих СД 2-го типа, сохранялся повышенный в 2,7 (1,3–5,2) раза риск. Кроме того, достоверное повышение риска остановки дыхания во сне в 2,3 (0,78–5,7) раза по сравнению с пациентами с нормогликемией отмечено у пациентов с нарушением толерантности к глюкозе (НТГ) [1].В настоящее время выделяют три фактора, связанных с нарушением сна и ведущих к изменению метаболизма и повышению риска СД 2-го типа:
– депривация сна;
– изменение циркадных ритмов;
– нарушение дыхания во сне.
Депривация сна
У современного взрослого человека средняя продолжительность сна составляет 6,8 ч, столетие назад она равнялась 9 ч. Менее 6 ч в сутки спят 30% взрослого населения [2]. Депривация сна повышает аппетит, в этом случае увеличивается потребность в сладкой, соленой пище и пище с высоким содержанием крахмала, возможно, за счет повышения секреции гормона грелина (на 28%) [3]. Увеличивается риск ожирения и развития СД 2-го типа (в 2 раза – при продолжительности ночного сна <5 ч) [4]. Основными механизмами, посредством которых депривация сна негативно влияет на метаболизм, являются: нарушения ритма секреции гормонов, повышение активности симпатической нервной системы, обострение системного воспаления.
Изменение циркадных ритмов
Циркадные ритмы – это внутренние часы организма, которые определяют периоды сна и бодрствования. Различные физиологические процессы в организме подвержены циркадным колебаниям. Изменение естественных циркадных ритмов ведет к нарушению метаболизма. Повсеместно увеличивается количество людей, работающих в ночные смены. По данным Бюро трудовой статистики США, 8,6 млн человек заняты на сменной работе [5]. Изменение циркадных ритмов из-за сменной работы или резкой смены часовых поясов ассоциировано с ожирением, СД 2-го типа и сердечно-сосудистыми заболеваниями (ССЗ). Относительный риск ишемической болезни сердца у работающих в ночные смены увеличивается в 2,8 раза.
Нарушение дыхания во сне
К нарушениям дыхания во сне относятся: СОАС, синдром центрального апноэ сна (ЦАС), синдром ожирения, гиповентиляция. СОАС является наиболее распространенной формой нарушения дыхания во сне. Средняя и тяжелая степень СОАС встречаются у 10–17%мужчин и 3–9% женщин в возрасте от 30 до 70лет [6]. СОАС – это повторяющиеся эпизоды нарушения легочной вентиляции во время сна вследствие коллапса глоточного отдела дыхательных путей. Коллапсы характеризуются уменьшением или полным прекращением движения воздушного потока, несмотря на инспираторные усилия. Вследствие апноэ и гипопноэ насыщение артериальной крови кислородом снижается, в то время как напряжение в крови диоксида углерода повышается. СОАС нарушает физиологическую архитектонику сна, у больных регистрируются значительное сокращение продолжительности стадий глубокого сна и частые неполные циклические пробуждения (реакция активации), обусловленные нарушением дыхания. Популяционные исследования свидетельствуют, что у 15–40% лиц, страдающих СОАС, впоследствии развивается СД [7, 8]. Что касается людей, которые уже страдают СД, то распространенность СОАС по данным 4 исследований, включающих в общей сложности 1300 пациентов с СД 2-го типа, составляет от 53,9 до 86% [9–12].
Высокая распространенность (86%) была отмечена в исследовании Foster et al. среди больных СД (в субисследовании Look AHEAD) [10]. Несмотря на то что в настоящее время до конца не ясно, является ли СОАС непосредственной причиной возникновения СД 2-го типа, есть данные, что при увеличении степени тяжести СОАС растет относительный риск возникновения СД 2-го типа и ухудшения гликемического контроля при уже имеющемся СД 2-го типа [13].
СОАС может способствовать развитию и прогрессированию инсулинорезистентности, а также дисфункции β-клеток поджелудочной железы посредством двух механизмов: прерывистой гипоксии и/или фрагментации сна, которые реализуются через множество промежуточных путей (рис. 1).
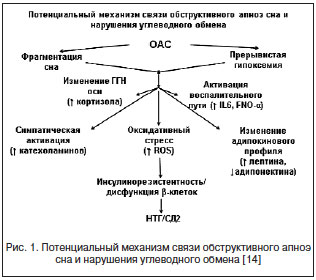
Фрагментация сна, возникающая вследствие микропробуждений, которые возникают из-за повторяющихся эпизодов остановки дыхания, является наиболее распространенным следствием СОАС. При этом общая продолжительность сна, как правило, не нарушается. Фрагментация сна может способствовать повышению активности симпатической нервной системы и появлению дневной сонливости, являющейся характерным клиническим признаком СОАС [15]. Кроме того, она может служить одним из факторов риска развития ожирения через воздействие на метаболизм и воспаление, а также, вероятно, способствовать развитию инсулинорезистентности у значительного числа этих больных. Вследствие фрагментации сна нарушается его структура, уменьшается фаза медленного сна, которая считается восстановительной, что также ведет к неблагоприятным последствиям. В одном из исследований у здоровых молодых взрослых проводили селективное подавление фазы медленного сна без влияния на его продолжительность и гипоксию. В результате вмешательства были отмечены существенное снижение чувствительности к инсулину и НТГ [16]. Результаты недавно проведенного исследования на животных, которых подвергали искусственной фрагментации сна, подтвердили снижение чувствительности к инсулину клеток висцеральной жировой ткани. Фрагментация сна способствует снижению чувствительности к инсулину, вероятно, через увеличение количества и инфильтрации макрофагов в висцеральной жировой ткани наряду с увеличением активности NOX2 (никотинамидадениндинуклеотидфосфат NADPH – оксидаза 2), которые являются маркерами повышенного окислительного стресса [17].
Другой очень важной патофизиологической особенностью СОАС является прерывистая гипоксия, возникающая вследствие расстройства дыхания во сне. Периоды десатурации и ресатурации приводят к прерывистой гипоксии тканей с последующей реоксигенацией, физиологические последствия которой несколько отличаются от последствий хронической гипоксии. Повторяющиеся снижение и увеличение сатурации способствуют образованию химически активного кислорода и азота, которые повышают окислительный стресс и могут активировать окислительно-восстановительные клеточные сигнальные пути, имеющие большое значение в процессах воспаления [18–22].
Последние работы, проведенные на здоровых добровольцах, свидетельствуют, что фрагментация сна и прерывистая гипоксия вызывают снижение чувствительности к инсулину и ухудшают толерантность к глюкозе, а также способствуют увеличению индекса НОМА, являющегося маркером инсулинорезистентности [23,24]. Кроме того, исследования на животных показывают, что прерывистая гипоксия во время бодрствования (т. е. не сопровождающаяся пробуждениями или другими нарушениями сна) также приводит к снижению чувствительности к инсулину [25].
Как один из факторов, влияющих на взаимосвязь СОАС и инсулинорезистентности, можно рассматривать неалкогольную жировую болезнь печени (НАЖБП) – широко распространенное заболевание, характеризующееся наличием чрезмерных жировых отложений в гепатоцитах. Хроническая интермиттирующая гипоксия, индуцированная СОАС, в результате окислительного стресса и усиленной аккумуляции гликогена может приводить к структурному повреждению печени с последующим развитием ее фиброза и воспаления [26, 27]. Эти изменения, вероятно, не зависят от ожирения, т. к. они выявляются среди пациентов с СОАС, как страдающих ожирением, так и без избыточного веса [28]. Кроме того, существует независимая ассоциация между тяжестью ночной гипоксемии и стеатозом, которая усугубляется ожирением.
Симпатическая нервная система играет одну из центральных ролей в регулировании обмена глюкозы и жиров [29]. Повышение ее активности является еще одним потенциальным механизмом влияния хронической прерывистой гипоксии на инсулинорезистентность. Вследствие увеличения выброса катехоламинов происходит уменьшение периферического влияния инсулина на поглощение глюкозы, и, соответственно, увеличивается инсулинорезистентность. СОАС ведет к увеличению активности симпатической нервной системы не только во время сна, но и после пробуждения. Считается, что это является основным результатом ночной гипоксии [30]. При этом повторяющиеся после каждого эпизода обструкции дыхания пробуждения, вероятно, усугубляют этот эффект.
Помимо активации симпатической нервной системы ухудшение чувствительности к инсулину и увеличение мобилизации глюкозы являются следствием дисфункции гипоталамо-гипофизарно-надпочечниковой (ГГН) оси. Гипоксия и фрагментация сна могут привести к активации ГГН-оси и чрезмерному и/или аномальному характеру повышения уровня кортизола [31] с потенциальным отрицательным влиянием на чувствительность к инсулину и его секрецию.
Кроме того, у больных с СОАС, как правило, отмечаются более высокие уровни маркеров системного воспаления [32, 33], а также повышенная активация моноцитов и лимфоцитов. Эти эффекты, как считается, в значительной степени обусловлены последствиями прерывистой гипоксии, но активация симпатической нервной системы, вероятно, также играет свою роль.
У больных с СОАС уровень лептина, как правило, выше [34], а адипонектина – ниже в сравнении со здоровыми людьми. Вместе с тем имеющиеся данные противоречивы, и до конца не ясно, насколько выражена связь с ожирением и приводит ли лечение СОАС к нормализации этих показателей.
Итак, фрагментация сна и хроническая прерывистая гипоксия ведут к повышению активности симпатической нервной системы, в результате чего возникают изменения в ГГН-оси, увеличивается окислительный стресс, а также активируются пути воспаления. Это, в свою очередь, может привести к развитию инсулинорезистентности и дисфункции β-клеток поджелудочной железы.
Потенциальные патогенетические механизмы влияния СД 2-го типа на риск развития СОАС
Среди потенциальных механизмов причинно-следственной связи, в результате которых СД может привести к развитию СОАС, могут рассматриваться:
– изменение вентиляционного контроля;
– увеличение окислительного стресса.
Некоторые исследования показали, что инсулинорезистентность ассоциируется со сниженным вентиляционным ответом на гиперкапнию и гипоксию и его нормализацию на фоне лечения инсулином. При этом остается неясным, может ли данный фактор служить причиной возникновения апноэ и гипопноэ.
Таким образом, взаимосвязь СОАС и нарушения углеводного обмена могут обусловливать различные патогенетические механизмы, при этом предполагается, что существует двунаправленная взаимосвязь между СОАС и СД 2-го типа. У больных СД 2-го типа и с нарушением метаболизма глюкозы отмечается более высокая распространенность СОАС, чем в основной популяции, что частично может объясняться имеющимся ожирением. В ходе исследования SHH было выявлено, что у лиц с СД 2-го типа чаще выявлялись расстройства дыхания во сне и более тяжелая гипоксия [35].
Кроме того, существует связь между СОАС, дневной сонливостью и ССЗ. Нарушение обмена и функции симпатической нервной системы при одном заболевании может влиять на развитие и прогрессирование другого. Поскольку основной причиной смертности при СД и СОАС являются сердечно-сосудистые осложнения, два заболевания, синергически дополняя друг друга, могут ускорить гибель больного. Следовательно, для эффективного лечения необходимо помнить о симптоматике СОАС у больных СД [36].
Около 50–60% пациентов с СОАС могут иметь артериальную гипертензию, с особенно высокими показателями АД в утреннее время, причем повышение давления у них часто резистентно к гипотензивной терапии. Коррекция имеющихся нарушений дыхания во сне часто рассматривается в качестве потенциальной терапевтической мишени для первичной или вторичной профилактики ССЗ. Это особенно актуально при сочетании нарушений дыхания во сне (НДС) и СД 2-го типа, который сам по себе способствует значительному повышению риска ССЗ. Показано, что до 93% женщин и 82% мужчин с СОАС не имеют установленного диагноза «нарушение дыхания во сне». В России этот показатель неизвестен [36], поэтому у больных с высоким риском ССЗ следует активно выявлять НДС и учитывать возможный вклад СОАС в развитие сердечно-сосудистой патологии. Специальные опросники и характерные клинические особенности могут помочь в выявлении лиц с повышенной вероятностью СОАС. Для подтверждения диагноза НДС проводят специальное обследование в стационаре или используют портативные диагностические аппараты.
Доступные методы лечения СОАС включают снижение веса при ожирении, уменьшение потребления алкоголя, использование CPAP-терапии (Continuous Positive Airway Pressure – постоянное положительное давление в дыхательных путях) и подбор специальных стоматологических кап.
Синдром ожирения и гиповентиляции (СОГ)
Ожирение является основным фактором развития синдрома гиповентиляции сна [37–39] – состояния, при котором ожирение сочетается с нарушением дыхания, что приводит к повышению давления углекислого газа в крови в дневное время выше нормальных значений (более 45 мм рт. ст. в артериальной крови).
Распространенность СОГ в общей популяции не оценивалась, однако имеются данные о ее уровне в некоторых странах. Так, в США, где очень высок процент лиц с ожирением, распространенность СОГ составляет 3,7 на 1000 человек [40]. Среди лиц, обратившихся в клинику для диагностики НДС, 10–20% имеют СОГ, а среди направляемых на полисомнографию – 20–30% [41, 42]. При этом у многих людей, имеющих симптомы СОГ, диагноз не устанавливается. Около трети всех людей с морбидным ожирением (ИМТ>40 кг/м2) имеют повышенный уровень углекислого газа в крови [43].
Ожирение нарушает функцию органов дыхания посредством нескольких механизмов:
–повышается общая потребность организма в кислороде (при ожирении потребление кислорода в покое на 25% больше нормы);
–отложение жира вокруг ребер увеличивает их массу и снижает податливость стенок грудной клетки;
–отложение жира в средостении ограничивает подвижность легких;
–отложение жира в брюшной полости вызывает дисфункцию диафрагмы (возникает диспропорция между длиной мышечных волокон и их напряжением вследствие их перерастяжения), что ограничивает экскурсию диафрагмы.
При ожирении уменьшаются легочные объемы: резервный объем выдоха и функциональная резервная емкость, необходимые для поддержания проходимости дистальных дыхательных путей. При снижении резервного объема выдоха ниже объема закрытия происходят коллапс альвеол и развитие микроателектазов. Следовательно, имеют место как рестрикция (уменьшение легочных объемов), так и обструкция (сужение дистальных отделов дыхательных путей). Увеличение кровенаполнения сосудов легких ведет к снижению эластичности легочной ткани. Для преодоления ригидности грудной клетки и сопротивления дыхательных путей затрачивается дополнительная энергия, развиваются утомление и слабость дыхательной мускулатуры, дисбаланс между требованиями к дыхательной мускулатуре и ее производительностью, что приводит к одышке.
Гипоксия и гиперкапния регистрируются примерно в 30% случаев при ожирении, и степень тяжести их прямо пропорциональна ИМТ, что является следствием нарушения вентиляционно-перфузионных соотношений. При наличии микроателектазов и повышенного кровенаполнения легких часть снабжаемых кровью альвеол не вентилируется. Оттекающая от них кровь бедна кислородом, но богата углекислым газом. Кроме того, при ожирении формируется частое и поверхностное дыхание, что увеличивает долю вентиляции мертвого пространства трахеи и бронхов, где не происходит газообмена. Развивается альвеолярная гиповентиляция с гиперкапнией, проявляющаяся одышкой. Одышка при нагрузке – очень частый симптом, который наблюдается у 80% больных ожирением. Из механизмов ожирения, связанных с нарушенной вентиляционной функцией легких, одышку вызывают повышенная работа дыхания, утомление дыхательной мускулатуры, высокая продукция углекислого газа, гипоксемия [44].
При ожирении нарушен обмен лептина – гормона, секретируемого жировыми клетками. Рецепторы лептина расположены в гипоталамусе. Его основной функцией считается метаболическая регуляция массы тела. Лептин угнетает аппетит, повышает расход энергии, посылает сигнал насыщения и участвует в регуляции дыхания. Считается, что лептин отвечает за адекватный вентиляционный стимул в ответ на повышенную работу дыхания при ожирении, а при его дефиците формируется альвеолярная гиповентиляция. Во многих случаях при этом уровень лептина высокий, что позволяет говорить о резистентности к лептину [45].
Механизмы, лежащие в основе сердечно-сосудистого риска у пациентов с СОГ, могут включать системное воспаление, эндотелиальную дисфункцию и повышение тонуса симпатической нервной системы [43]. Budweiser S. et al. [46] установили, что С-реактивный белок, системный биомаркер воспаления, коррелирует с плохой выживаемостью пациентов. Пациенты с умеренно выраженным СОГ имели более высокий уровень высокоспецифичного С-реактивного белка, сниженный уровень адипонектина по сравнению с таковыми в соответствующей по возрасту группе лиц без гиперкапнии. Кроме того, пациенты c СОГ имели повышенные инсулинорезистентность, уровень гликированного гемоглобина, нуждались в более частом применении сахаро-снижающих препаратов. При СОГ чаще, чем в контрольной группе у лиц с ожирением без гиперкапнии, развивается эндотелиальная дисфункция, являющаяся предвестником (предиктором) раннего возникновения атеросклероза и сердечно-сосудистых событий [47]. Кроме того, снижение уровней гормона роста и инсулиноподобного фактора роста-1 при апноэ сна содействует формированию эндотелиальной дисфункции [35, 48].
СОГ сопровождается более низким качеством жизни, дополнительными расходами на здравоохранение. Пациенты с СОГ чаще госпитализируются, в т.ч. в отделения интенсивной терапии, у них часто выявляются другие хронические заболевания: бронхиальная астма (18–24%), сердечная недостаточность (21–32%), СД 2–го типа (30–32%). Без специального лечения апноэ сна 23% пациентов с СОГ умирают в течение 18 мес. после установления диагноза, 46% – в течение 50 мес. Своевременно начатое лечение снижает необходимость в госпитализации и материальные затраты [43].
Центральное апноэ
Причиной нарушения дыхания во сне у пациентов с СД 2-го типа может быть и центральное апноэ. Главное отличие центрального апноэ в том, что остановки дыхания вызваны нарушениями в работе дыхательного центра головного мозга. Мозг «забывает» передавать импульсы дыхательным мышцам, возникают остановки дыхания длительностью более 10 с. Гиповентиляция в этом случае вызвана заболеванием головного мозга. Мозг не может передать диафрагме сигнал сократиться в объеме и произвести вдох. Больные с центральным гиповентиляционным синдромом (ЦГС) не реагируют на изменение концентрации кислорода и углекислого газа в крови, т. к. сенсоры в кровеносных сосудах области шеи и головного мозга не отправляют корректные импульсы стволу головного мозга, который, в свою очередь, не реагирует и не стимулирует дыхание несмотря на острую необходимость. Больной с ЦГС не осознает, что его дыхание недостаточно, поверхностно и неэффективно. В результате организм недополучает кислород и не освобождается от углекислого газа. О ЦГС речь идет в том случае, если гиповентиляция не вызвана никаким другим заболеванием головного мозга, мускулов или нарушением обмена веществ, если не выявлен никакой другой генетический синдром, а также если была доказана мутация гена PHOX2B [35].
Врожденный ЦГС является очень редким заболеванием. В США он встречается в 1 случае на 200 тыс. новорожденных. Массовое тестирование показало, что мутации гена PHOX2B – не столь редкое явление, как считалось ранее. Пока статистические данные, скорее всего, занижены. По данным международных исследователей, около 1000 детей во всем мире имеют мутации гена PHOX2B. После описания синдрома клинический исход у детей с этим видом патологии заметно изменился. Смертность связана в основном с осложнениями, возникающими при длительной принудительной вентиляции легких или зависящими от степени вовлечения кишечника при болезни Гиршпрунга либо от опухолей нервного гребня [49].
В доступной литературе нет данных о распространенности центрального апноэ сна у больных СД, хотя связь между ними доказана.
Центральное апноэ сна при СД также характеризуется повторяющимися эпизодами апноэ во время сна в результате временной приостановки вентиляционных усилий. В этом случае апноэ возникает как результат нарушения процессов вентиляции, связанных с метаболической системой управления, в частности как неадекватная реакция на повышение парциального давления углекислого газа (рСО2) [35]. Примером являются эпизоды центрального апноэ, возникающие при переходе от бодрствования ко сну, когда pCO2 бодрствования может быть ниже его уровня во время сна и, следовательно, недостаточным для стимуляции вентиляционных усилий (дыхание Чейна – Стокса, периодическое дыхание и идиопатическое центральное апноэ сна) [45]. Другая причина – нарушения механизмов контроля рСО2 (гиперкапническая дыхательная недостаточность и наркотически индуцированные центральные апноэ). Независимо от причины частые пробуждения во время сна при центральном апноэ ведут к регулярному недосыпанию и сонливости в дневное время. Дыхание Чейна – Стокса достаточно часто наблюдается у больных с застойной сердечной недостаточностью [45].
При СД возникновение центрального апноэ может быть объяснено вегетативной дисфункцией, которая, в свою очередь, ведет к увеличению чувствительности центральных хеморецепторов к гиперкапнии и предрасполагает к возникновению периодического дыхания и центрального апноэ сна. Действительно, у больных СД с автономной нейропатией отмечаются более высокая степень распространенности апноэ сна, более выраженная тяжесть дыхательных нарушений, большая продолжительность эпизодов нарушения дыхания во сне и более значительная десатурация в сравнении с больными СД без вегетативной нейропатии [45]. Вторым потенциальным механизмом, обусловливающим повышение риска развития апноэ сна у больных СД, является хроническая гипергликемия, усиливающая окислительный стресс, который вызывает структурные повреждения нервов и дисфункцию вегетативной нервной системы.
Диагноз центрального апноэ сна может быть установлен только в результате проведения полного полисомнографического исследования.
Лечение центрального апноэ сна должно быть направлено на терапию основной причины его возникновения. Лечение дыхания Чейна – Стокса проводится как с помощью искусственной вентиляции лёгких постоянным положительным давлением (СРАР-терапия), так и путем применения адаптивной следящей вентиляции (ASV). Больным с идиопатическим центральным апноэ сна и периодическим дыханием помогает лечение кислородом или ацетазоламидом. Апноэ сна смешанного генеза в ряде случаев успешно устраняется при длительной CPAP-терапии. Гиперкапническая дыхательная недостаточность, как правило, требует неинвазивной ночной вентиляции. Таким образом, всегда требуется уточнение генеза нарушений дыхания во сне для оптимизации лечения.
Заключение
В настоящее время существует необходимость в разработке единого междисциплинарного подхода к своевременной диагностике и лечению нарушений сна у пациентов с предиабетом и СД 2-го типа на основе серьезной доказательной базы клинических исследований, что позволит улучшить качество оказания помощи пациентам с нарушениями углеводного обмена.
Эндокринологи, терапевты и специалисты по медицине сна должны знать о связи между нарушениями углеводного обмена, ожирением и апноэ сна. Организаторы здравоохранения и население также должны быть осведомлены об апноэ сна как значительном финансовом и социальном бремени. Для больных СД необходим скрининг на нарушение сна и выявление симптомов апноэ сна: храпа, остановок дыхания во сне, избыточной дневной сонливости. При выявлении нарушений должно быть назначено лечение, которое доказанно снижает риск сердечно-сосудистой патологии и улучшает качество жизни.
Нарушения дыхания во сне, особенно САОС, – повод для исследования углеводного обмена. Пациенты с СОАС должны регулярно обследоваться в целях выявления метаболических нарушений и факторов сердечно-сосудистого риска. У пациентов с СД и/или метаболическим синдромом необходимо уточнять сведения о продолжительности сна, его особенностях и при наличии нарушений выявлять причину.












