–Я–Њ –Љ–љ–µ–љ–Є—О –Р.–Ю. –С—Г–µ–≤–µ—А–Њ–≤–∞ [1], ¬Ђ–Є—Б—В–Є–љ–љ–∞—П —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–љ–Њ—Б—В—М –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е –њ–Њ—А–∞–ґ–µ–љ–Є–є –њ–µ—З–µ–љ–Є –Њ—Б—В–∞–µ—В—Б—П –Є, –њ–Њ-–≤–Є–і–Є–Љ–Њ–Љ—Г, –Њ—Б—В–∞–љ–µ—В—Б—П –љ–µ–Є–Ј–≤–µ—Б—В–љ–Њ–є, –Њ–і–љ–∞–Ї–Њ –Љ–Њ–ґ–љ–Њ –Ї–Њ–љ—Б—В–∞—В–Є—А–Њ–≤–∞—В—М, —З—В–Њ –≤ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є –њ—А–∞–Ї—В–Є–Ї–µ –і–∞–љ–љ—Л–є –і–Є–∞–≥–љ–Њ–Ј —Д–Њ—А–Љ—Г–ї–Є—А—Г–µ—В—Б—П –љ–µ–Њ–њ—А–∞–≤–і–∞–љ–љ–Њ —А–µ–і–Ї–Њ. –≠—В–Њ –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ–Њ –љ–µ—Б–Ї–Њ–ї—М–Ї–Є–Љ–Є —Д–∞–Ї—В–Њ—А–∞–Љ–Є, —Б—А–µ–і–Є –Ї–Њ—В–Њ—А—Л—Е –љ–∞–Є–±–Њ–ї–µ–µ –≤–∞–ґ–љ–Њ–µ –Ј–љ–∞—З–µ–љ–Є–µ –Є–Љ–µ—О—В:
1) –љ–µ–ґ–µ–ї–∞–љ–Є–µ –њ–∞—Ж–Є–µ–љ—В–∞ —Б–Њ–Њ–±—Й–∞—В—М –Њ –њ—А–Є–µ–Љ–µ –љ–µ–Ї–Њ—В–Њ—А—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ (–∞–љ—В–Є–і–µ–њ—А–µ—Б—Б–∞–љ—В–Њ–≤, –љ–µ–є—А–Њ–ї–µ–њ—В–Є–Ї–Њ–≤ –Є –і—А.);
2) –љ–µ–ґ–µ–ї–∞–љ–Є–µ –≤—А–∞—З–µ–є –і–Њ–Ї—Г–Љ–µ–љ—В–Є—А–Њ–≤–∞—В—М —П—В—А–Њ–≥–µ–љ–љ—Л–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П.
–Ю–±—Й–Є–µ —Д–∞–Ї—В–Њ—А—Л, –њ—А–µ–і—А–∞—Б–њ–Њ–ї–∞–≥–∞—О—Й–Є–µ –Ї –њ–Њ—П–≤–ї–µ–љ–Є—О –Ы–Я–Я, —Б–ї–µ–і—Г—О—Й–Є–µ:
1) –љ–∞–Ј–љ–∞—З–µ–љ–Є–µ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е —Б—А–µ–і—Б—В–≤ –≤ –≤—Л—Б–Њ–Ї–Є—Е –і–Њ–Ј–∞—Е;
2) –і–Њ–Ј–Є—А–Њ–≤–∞–љ–Є–µ –њ—А–µ–њ–∞—А–∞—В–∞ –±–µ–Ј —Г—З–µ—В–∞ –Є–љ–і–Є–≤–Є–і—Г–∞–ї—М–љ—Л—Е –Њ—Б–Њ–±–µ–љ–љ–Њ—Б—В–µ–є –±–Њ–ї—М–љ–Њ–≥–Њ;
3) –і–ї–Є—В–µ–ї—М–љ–Њ–µ –ї–µ—З–µ–љ–Є–µ;
4) –њ–Њ–ї–Є–њ—А–∞–≥–Љ–∞–Ј–Є—П;
5) –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –њ–µ—З–µ–љ–Є –ї—О–±–Њ–є —Н—В–Є–Њ–ї–Њ–≥–Є–Є;
6) —Д–Њ–љ–Њ–≤—Л–µ —Б–Є—Б—В–µ–Љ–љ—Л–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П (–Њ—Б–Њ–±–µ–љ–љ–Њ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –њ–Њ—З–µ–Ї).
Zimmerman –≤ 1978 –≥. –њ—А–µ–і–ї–Њ–ґ–Є–ї –Њ—В–љ–Њ—Б–Є—В—М –≤–µ—Й–µ—Б—В–≤–∞, –≤—Л–Ј—Л–≤–∞—О—Й–Є–µ –њ–Њ—А–∞–ґ–µ–љ–Є–µ –њ–µ—З–µ–љ–Є, –Ї –Њ–і–љ–Њ–є –Є–Ј 2-—Е –≥—А—Г–њ–њ: 1) –Њ–±–ї–Є–≥–∞—В–љ—Л–µ –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є–Ї–∞–љ—В—Л –Є 2) –њ–Њ–≤—А–µ–ґ–і–∞—О—Й–Є–µ –Њ—А–≥–∞–љ –ї–Є—И—М —Г —З—Г–≤—Б—В–≤–Є—В–µ–ї—М–љ—Л—Е –Є–љ–і–Є–≤–Є–і–Њ–≤ (–Є–і–Є–Њ—Б–Є–љ–Ї—А–∞–Ј–Є—З–µ—Б–Ї–Є–µ) [2].
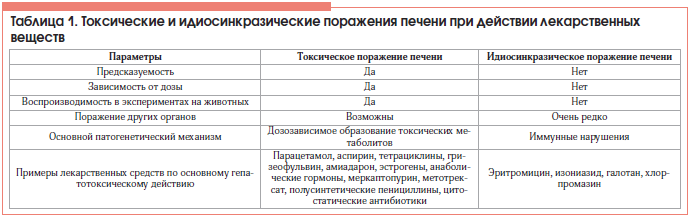
–Ю–±–ї–Є–≥–∞—В–љ—Л–µ –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є–Ї–∞–љ—В—Л –≤—Л–Ј—Л–≤–∞—О—В –њ—А–µ–і—Б–Ї–∞–Ј—Г–µ–Љ—Л–є –і–Њ–Ј–Њ–Ј–∞–≤–Є—Б–Є–Љ—Л–є —Н—Д—Д–µ–Ї—В, –Ї–∞–Ї –њ—А–∞–≤–Є–ї–Њ, –≤–Њ—Б–њ—А–Њ–Є–Ј–≤–Њ–і–Є–Љ—Л–є –≤ –Њ–њ—Л—В–∞—Е –љ–∞ —Н–Ї—Б–њ–µ—А–Є–Љ–µ–љ—В–∞–ї—М–љ—Л—Е –ґ–Є–≤–Њ—В–љ—Л—Е.
–£ –љ–µ–±–Њ–ї—М—И–Њ–є —З–∞—Б—В–Є –ї—О–і–µ–є –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–µ –≤–µ—Й–µ—Б—В–≤–∞, –љ–µ –њ—А–Њ—П–≤–ї—П—О—Й–Є–µ —Б–≤–Њ–є—Б—В–≤–∞ –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є–Ї–∞–љ—В–Њ–≤ –≤ —Н–Ї—Б–њ–µ—А–Є–Љ–µ–љ—В–µ, —В–µ–Љ –љ–µ –Љ–µ–љ–µ–µ –≤—Л–Ј—Л–≤–∞—О—В –њ–Њ—А–∞–ґ–µ–љ–Є—П –њ–µ—З–µ–љ–Є. –Т –Њ—Б–љ–Њ–≤–µ —П–≤–ї–µ–љ–Є—П –ї–µ–ґ–∞—В –≥–µ–љ–µ—В–Є—З–µ—Б–Ї–Є –і–µ—В–µ—А–Љ–Є–љ–Є—А–Њ–≤–∞–љ–љ—Л–µ –Њ—Б–Њ–±–µ–љ–љ–Њ—Б—В–Є –Љ–µ—В–∞–±–Њ–ї–Є–Ј–Љ–∞ –Ї—Б–µ–љ–Њ–±–Є–Њ—В–Є–Ї–Њ–≤ –Є –Є–љ—Л–µ –њ—А–Є—З–Є–љ—Л –њ–Њ–≤—Л—И–µ–љ–љ–Њ–є –≤–Њ—Б–њ—А–Є–Є–Љ—З–Є–≤–Њ—Б—В–Є –Њ—А–≥–∞–љ–Є–Ј–Љ–∞ –Ї –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ–Љ—Г –≤–µ—Й–µ—Б—В–≤—Г. –≠—В–Њ—В –≤–Є–і –њ–∞—В–Њ–ї–Њ–≥–Є–Є –љ–µ –≤–Њ—Б–њ—А–Њ–Є–Ј–≤–Њ–і–Є—В—Б—П –≤ —Н–Ї—Б–њ–µ—А–Є–Љ–µ–љ—В–µ –Є –љ–µ –љ–Њ—Б–Є—В –і–Њ–Ј–Њ–Ј–∞–≤–Є—Б–Є–Љ—Л–є —Е–∞—А–∞–Ї—В–µ—А. –Ъ—А–Є—В–µ—А–Є–Є, –њ–Њ–Ј–≤–Њ–ї—П—О—Й–Є–µ —А–∞–Ј–ї–Є—З–Є—В—М —Н—В–Є —Д–Њ—А–Љ—Л, –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ—Л –≤ —В–∞–±–ї–Є—Ж–µ 1. –Э–Њ –љ–∞ –њ—А–∞–Ї—В–Є–Ї–µ —З–µ—В–Ї–Њ –њ—А–Њ–≤–µ—Б—В–Є —А–∞–Ј–ї–Є—З–Є—П –Љ–µ–ґ–і—Г –њ—А—П–Љ–Њ–є –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є—З–љ–Њ—Б—В—М—О –Є –Є–і–Є–Њ—Б–Є–љ–Ї—А–∞–Ј–Є–µ–є —Г–і–∞–µ—В—Б—П –љ–µ –≤—Б–µ–≥–і–∞. –С–Њ–ї–µ–µ —В–Њ–≥–Њ, —Г –≤–Њ—Б–њ—А–Є–Є–Љ—З–Є–≤—Л—Е –±–Њ–ї—М–љ—Л—Е –љ–µ–Ї–Њ—В–Њ—А—Л–µ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–µ —Б–Њ–µ–і–Є–љ–µ–љ–Є—П, –Ї–Њ—В–Њ—А—Л–µ –њ—А–µ–ґ–і–µ –њ—А–Є—З–Є—Б–ї—П–ї–Є –Ї –∞–ї–ї–µ—А–≥–µ–љ–∞–Љ, –њ–Њ-–≤–Є–і–Є–Љ–Њ–Љ—Г, –љ–µ–њ–Њ—Б—А–µ–і—Б—В–≤–µ–љ–љ–Њ –њ–Њ–≤—А–µ–ґ–і–∞—О—В –Љ–µ–Љ–±—А–∞–љ—Л –≥–µ–њ–∞—В–Њ—Ж–Є—В–Њ–≤ —З–µ—А–µ–Ј –њ—А–Њ–Љ–µ–ґ—Г—В–Њ—З–љ—Л–µ —В–Њ–Ї—Б–Є—З–µ—Б–Ї–Є–µ –Љ–µ—В–∞–±–Њ–ї–Є—В—Л.
–Ґ–Њ–Ї—Б–Є—З–µ—Б–Ї–Њ–µ –≤–µ—Й–µ—Б—В–≤–Њ –Љ–Њ–ґ–µ—В –љ–µ–њ–Њ—Б—А–µ–і—Б—В–≤–µ–љ–љ–Њ –≤–Њ–Ј–і–µ–є—Б—В–≤–Њ–≤–∞—В—М –љ–∞ —Б—В—А—Г–Ї—В—Г—А—Г –≥–µ–њ–∞—В–Њ—Ж–Є—В–∞ (–Љ–µ—В–∞–±–Њ–ї–Є—В –њ–∞—А–∞—Ж–µ—В–∞–Љ–Њ–ї–∞ вАУ N-–∞—Ж–µ—В–Є–ї-—А-–±–µ–љ–Ј–Њ—Е–Є–љ–Њ–љ) –Є/–Є–ї–Є –Њ–Ї–∞–Ј—Л–≤–∞—В—М –Њ–њ–Њ—Б—А–µ–і–Њ–≤–∞–љ–љ–Њ–µ –≤–ї–Є—П–љ–Є–µ –љ–∞ —Б–њ–µ—Ж–Є—Д–Є—З–µ—Б–Ї–Є–µ –Љ–µ—В–∞–±–Њ–ї–Є—З–µ—Б–Ї–Є–µ —А–µ–∞–Ї—Ж–Є–Є (–љ–∞–њ—А–Є–Љ–µ—А, —В–Њ—А–Љ–Њ–ґ–µ–љ–Є–µ —Б–Є–љ—В–µ–Ј–∞ –±–µ–ї–Ї–∞ –њ—А–Є –њ—А–Є–Љ–µ–љ–µ–љ–Є–Є —Ж–Є—В–Њ—Б—В–∞—В–Є—З–µ—Б–Ї–Є—Е –∞–љ—В–Є–±–Є–Њ—В–Є–Ї–Њ–≤). –С–Њ–ї—М—И–Є–љ—Б—В–≤–Њ –њ—А—П–Љ—Л—Е –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є–Ї–∞–љ—В–Њ–≤ –≤—Л–Ј—Л–≤–∞—О—В –і–Њ–Ј–Њ–Ј–∞–≤–Є—Б–Є–Љ—Л–є –љ–µ–Ї—А–Њ–Ј –њ–µ—З–µ–љ–Є, —З–∞—Б—В–Њ –њ—А–Є –љ–∞–ї–Є—З–Є–Є –≤–ї–Є—П–љ–Є–є –љ–∞ –і—А—Г–≥–Є–µ –Њ—А–≥–∞–љ—Л (–њ–Њ—З–Ї–Є). –Ъ–ї–∞—Б—Б–Є—З–µ—Б–Ї–Є–Љ –њ—А–µ–њ–∞—А–∞—В–Њ–Љ —Б –Њ–±–ї–Є–≥–∞—В–љ—Л–Љ –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є—З–µ—Б–Ї–Є–Љ –і–µ–є—Б—В–≤–Є–µ–Љ —П–≤–ї—П–µ—В—Б—П –њ–∞—А–∞—Ж–µ—В–∞–Љ–Њ–ї.
–Ю—Б–љ–Њ–≤—Г —В–Њ–Ї—Б–Є—З–µ—Б–Ї–Њ–≥–Њ –і–µ–є—Б—В–≤–Є—П –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е –≤–µ—Й–µ—Б—В–≤ –љ–∞ –њ–µ—З–µ–љ—М —Б–Њ—Б—В–∞–≤–ї—П—О—В –њ–Њ–≤—А–µ–ґ–і–µ–љ–Є—П –≥–µ–њ–∞—В–Њ—Ж–Є—В–Њ–≤. –Ь–µ—Е–∞–љ–Є–Ј–Љ—Л, –ї–µ–ґ–∞—Й–Є–µ –≤ –Њ—Б–љ–Њ–≤–µ –≥–µ–њ–∞—В–Њ—Ж–Є—В–Њ—В–Њ–Ї—Б–Є—З–µ—Б–Ї–Њ–≥–Њ –і–µ–є—Б—В–≤–Є—П –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е –≤–µ—Й–µ—Б—В–≤ (—В–∞–±–ї. 2), —В–µ—Б–љ–Њ —Б–≤—П–Ј–∞–љ—Л –Љ–µ–ґ–і—Г —Б–Њ–±–Њ–є, —З–∞—Б—В–Њ —Г—В—П–ґ–µ–ї—П—О—В –і–µ–є—Б—В–≤–Є–µ –і—А—Г–≥ –і—А—Г–≥–∞ –њ–Њ —В–Є–њ—Г ¬Ђ–њ–Њ—А–Њ—З–љ–Њ–≥–Њ –Ї—А—Г–≥–∞¬ї.

–°–њ–µ–Ї—В—А –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е –њ—А–Њ—П–≤–ї–µ–љ–Є–є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є –њ–µ—З–µ–љ–Є, –≤—Л–Ј–≤–∞–љ–љ—Л—Е –ї–µ–Ї–∞—А—Б—В–≤–∞–Љ–Є, –Љ–Њ–ґ–µ—В –±—Л—В—М —З—А–µ–Ј–≤—Л—З–∞–є–љ–Њ —А–∞–Ј–љ–Њ–Њ–±—А–∞–Ј–љ—Л–Љ, –Њ–і–љ–∞–Ї–Њ –љ–∞–Є–±–Њ–ї–µ–µ —З–∞—Б—В–Њ –≤—Б—В—А–µ—З–∞—О—В—Б—П –Њ—Б—В—А—Л–µ –њ–Њ—А–∞–ґ–µ–љ–Є—П –њ–Њ —В–Є–њ—Г –≥–µ–њ–∞—В–Є—В–∞ (–њ—А–Є–±–ї–Є–Ј–Є—В–µ–ї—М–љ–Њ –≤ 80% —Б–ї—Г—З–∞–µ–≤). –•—А–Њ–љ–Є—З–µ—Б–Ї–Њ–µ –Ы–Я–Я –Љ–Њ–ґ–µ—В –±—Л—В—М —Б–∞–Љ–Њ—Б—В–Њ—П—В–µ–ї—М–љ—Л–Љ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ–Љ (–љ–∞–њ—А–Є–Љ–µ—А, –њ—А–Є –Љ–љ–Њ–≥–Њ–ї–µ—В–љ–µ–Љ –њ—А–Є–µ–Љ–µ –Љ–µ—В–Є–ї–і–Њ—Д—Л), –љ–Њ –Њ–±—Л—З–љ–Њ —А–∞–Ј–≤–Є–≤–∞–µ—В—Б—П –Ї–∞–Ї –Є—Б—Е–Њ–і –Њ—Б—В—А–Њ–≥–Њ –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–≥–Њ –њ—А–Њ—Ж–µ—Б—Б–∞ (–њ—А–Є –і–ї–Є—В–µ–ї—М–љ–Њ–Љ –њ–Њ—Б—В—Г–њ–ї–µ–љ–Є–Є –ї–µ–Ї–∞—А—Б—В–≤ –Є–ї–Є –Є—Е –Ї–Њ–Љ–±–Є–љ–∞—Ж–Є–Є).
–Ґ—П–ґ–µ—Б—В—М —В–µ—З–µ–љ–Є—П –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ-–Є–љ–і—Г—Ж–Є—А–Њ–≤–∞–љ–љ—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є –њ–µ—З–µ–љ–Є –≤–∞—А—М–Є—А—Г–µ—В –Њ—В –±–µ—Б—Б–Є–Љ–њ—В–Њ–Љ–љ–Њ–≥–Њ –њ–Њ–≤—Л—И–µ–љ–Є—П —Г—А–Њ–≤–љ—П —В—А–∞–љ—Б–∞–Љ–Є–љ–∞–Ј –і–Њ —А–∞–Ј–≤–Є—В–Є—П —Д—Г–ї—М–Љ–Є–љ–∞–љ—В–љ–Њ–є –њ–µ—З–µ–љ–Њ—З–љ–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В–Є (–§–Я–Э).
–Я–Њ–Љ–Є–Љ–Њ —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤, —Е–∞—А–∞–Ї—В–µ—А–љ—Л—Е –і–ї—П –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є –њ–µ—З–µ–љ–Є (–ґ–µ–ї—В—Г—Е–∞, –Ї–Њ–ґ–љ—Л–є –Ј—Г–і, ¬Ђ–њ–µ—З–µ–љ–Њ—З–љ—Л–µ –Ј–љ–∞–Ї–Є¬ї, –Ї—А–Њ–≤–Њ—В–Њ—З–Є–≤–Њ—Б—В—М, —Г–≤–µ–ї–Є—З–µ–љ–Є–µ –њ–µ—З–µ–љ–Є –Є –±–Њ–ї–µ–Ј–љ–µ–љ–љ–Њ—Б—В—М –њ—А–Є –µ–µ –њ–∞–ї—М–њ–∞—Ж–Є–Є), —З–∞—Б—В–Њ –љ–∞–±–ї—О–і–∞—О—В—Б—П –њ—А–Њ—П–≤–ї–µ–љ–Є—П –Њ–±—Й–µ–≥–Њ —Е–∞—А–∞–Ї—В–µ—А–∞ (—В–Њ—И–љ–Њ—В–∞, –∞–±–і–Њ–Љ–Є–љ–∞–ї—М–љ—Л–є –і–Є—Б–Ї–Њ–Љ—Д–Њ—А—В, —Б–љ–Є–ґ–µ–љ–Є–µ –∞–њ–њ–µ—В–Є—В–∞, –Њ–±—Й–∞—П —Б–ї–∞–±–Њ—Б—В—М, –њ–Њ–љ–Є–ґ–µ–љ–Є–µ —В—А—Г–і–Њ—Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В–Є). –•–Њ—В—П –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ —А–∞–Ј–≤–Є—В–Є–µ –Њ—Б—В—А–Њ–є –њ–µ—З–µ–љ–Њ—З–љ–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В–Є, —В–µ–Љ –љ–µ –Љ–µ–љ–µ–µ –≤ –±–Њ–ї—М—И–Є–љ—Б—В–≤–µ —Б–ї—Г—З–∞–µ–≤ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–µ —А–µ–∞–Ї—Ж–Є–Є вАУ —В—А–∞–љ–Ј–Є—В–Њ—А–љ—Л–µ –Є —А–∞–Ј—А–µ—И–∞—О—В—Б—П —Б–∞–Љ–Њ–њ—А–Њ–Є–Ј–≤–Њ–ї—М–љ–Њ.
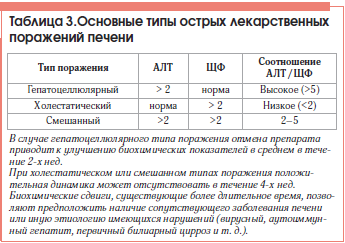
–Ы–∞—В–µ–љ—В–љ—Л–є –њ–µ—А–Є–Њ–і –њ—А–Є –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–Є –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є—З–љ—Л—Е –і–Њ–Ј–Њ–Ј–∞–≤–Є—Б–Є–Љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤, –Ї–∞–Ї –њ—А–∞–≤–Є–ї–Њ, –Ї–Њ—А–Њ—В–Ї–Є–є (–њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–µ –њ—А–Њ—П–≤–ї–µ–љ–Є—П —А–∞–Ј–≤–Є–≤–∞—О—В—Б—П –≤ –њ—А–µ–і–µ–ї–∞—Е 48 —З –Њ—В –љ–∞—З–∞–ї–∞ –њ—А–Є–µ–Љ–∞). –Т –Ј–∞–≤–Є—Б–Є–Љ–Њ—Б—В–Є –Њ—В —Б—В–µ–њ–µ–љ–Є –њ–Њ–≤—Л—И–µ–љ–Є—П —Г—А–Њ–≤–љ–µ–є –∞–ї–∞–љ–Є–љ–∞–Љ–Є–љ–Њ—В—А–∞–љ—Б—Д–µ—А–∞–Ј—Л (–Р–Ы–Ґ) –Є —Й–µ–ї–Њ—З–љ–Њ–є —Д–Њ—Б—Д–∞—В–∞–Ј—Л (–©–§) –Њ—Б—В—А–Њ–µ –њ–Њ–≤—А–µ–ґ–і–µ–љ–Є–µ –њ–µ—З–µ–љ–Є –Ї–ї–∞—Б—Б–Є—Д–Є—Ж–Є—А—Г—О—В –Ї–∞–Ї –≥–µ–њ–∞—В–Њ—Ж–µ–ї–ї—О–ї—П—А–љ–Њ–µ (—Ж–Є—В–Њ–ї–Є—В–Є—З–µ—Б–Ї–Њ–µ), —Е–Њ–ї–µ—Б—В–∞—В–Є—З–µ—Б–Ї–Њ–µ –Є–ї–Є —Б–Љ–µ—И–∞–љ–љ–Њ–µ, —Б–Њ—З–µ—В–∞—О—Й–µ–µ –њ—А–Є–Ј–љ–∞–Ї–Є —Е–Њ–ї–µ—Б—В–∞–Ј–∞ –Є —Ж–Є—В–Њ–ї–Є–Ј–∞ (—В–∞–±–ї. 3).
–І–∞—Й–µ, –≤ 2/3 —Б–ї—Г—З–∞–µ–≤, –≤—Б—В—А–µ—З–∞–µ—В—Б—П –≥–µ–њ–∞—В–Њ—Ж–µ–ї–ї—О–ї—П—А–љ—Л–є —В–Є–њ –њ–Њ–≤—А–µ–ґ–і–µ–љ–Є—П. –Я–Њ–≤—Л—И–µ–љ–Є–µ –∞–Ї—В–Є–≤–љ–Њ—Б—В–Є –Р–Ы–Ґ –і–Њ 5 —А–∞–Ј –њ–Њ —Б—А–∞–≤–љ–µ–љ–Є—О —Б –≤–µ—А—Е–љ–µ–є –≥—А–∞–љ–Є—Ж–µ–є –љ–Њ—А–Љ—Л —А–∞—Б—Б–Љ–∞—В—А–Є–≤–∞–µ—В—Б—П –Ї–∞–Ї —Г–Љ–µ—А–µ–љ–љ–∞—П –≥–Є–њ–µ—А—Д–µ—А–Љ–µ–љ—В–µ–Љ–Є—П; –≤ 6вАУ10 —А–∞–Ј вАУ –Ї–∞–Ї –≥–Є–њ–µ—А—Д–µ—А–Љ–µ–љ—В–µ–Љ–Є—П —Б—А–µ–і–љ–µ–є —Б—В–µ–њ–µ–љ–Є, –±–Њ–ї–µ–µ —З–µ–Љ –≤ 10 —А–∞–Ј вАУ –Ї–∞–Ї –≤—Л—Б–Њ–Ї–∞—П. –Я—А–Є –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ-–Є–љ–і—Г—Ж–Є—А–Њ–≤–∞–љ–љ—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П—Е –њ–µ—З–µ–љ–Є –њ–Њ–≤—Л—И–µ–љ–Є–µ —Г—А–Њ–≤–љ—П –Р–Ы–Ґ —П–≤–ї—П–µ—В—Б—П –љ–∞–Є–±–Њ–ї–µ–µ —З—Г–≤—Б—В–≤–Є—В–µ–ї—М–љ—Л–Љ —В–µ—Б—В–Њ–Љ —А–∞–љ–љ–µ–є –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є. –Я—А–Є –Љ–Є—В–Њ—Е–Њ–љ–і—А–Є–∞–ї—М–љ—Л—Е –≥–µ–њ–∞—В–Њ—Ж–Є—В–Њ–њ–∞—В–Є—П—Е –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ –њ–Њ–≤—Л—И–∞–µ—В—Б—П –∞–Ї—В–Є–≤–љ–Њ—Б—В—М –∞—Б–њ–∞—А—В–∞—В–∞–Љ–Є–љ–Њ—В—А–∞–љ—Б—Д–µ—А–∞–Ј—Л (–Р–°–Ґ). –Т –Ј–∞–≤–Є—Б–Є–Љ–Њ—Б—В–Є –Њ—В –Њ—Б–љ–Њ–≤–љ–Њ–≥–Њ —В–Є–њ–∞ –њ–Њ—А–∞–ґ–µ–љ–Є—П –њ–µ—З–µ–љ–Є –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–µ —Б–Є–Љ–њ—В–Њ–Љ—Л –Є –Є–Ј–Љ–µ–љ–µ–љ–Є—П –±–Є–Њ—Е–Є–Љ–Є—З–µ—Б–Ї–Є—Е –њ–Њ–Ї–∞–Ј–∞—В–µ–ї–µ–є –Љ–Њ–≥—Г—В –≤–∞—А—М–Є—А–Њ–≤–∞—В—М –≤ —И–Є—А–Њ–Ї–Є—Е –њ—А–µ–і–µ–ї–∞—Е.
–Ю—Б—В—А—Л–є –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–є –≥–µ–њ–∞—В–Є—В —А–∞–Ј–љ–Њ–є —Б—В–µ–њ–µ–љ–Є —В—П–ґ–µ—Б—В–Є, –њ–Њ–ґ–∞–ї—Г–є, –њ—А–µ–і—Б—В–∞–≤–ї—П–µ—В —Б–Њ–±–Њ–є –љ–∞–Є–±–Њ–ї–µ–µ —З–∞—Б—В–Њ –≤—Б—В—А–µ—З–∞—О—Й–µ–µ—Б—П –њ–Њ–≤—А–µ–ґ–і–µ–љ–Є–µ –њ–µ—З–µ–љ–Є, –≤—Л–Ј–≤–∞–љ–љ–Њ–µ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–Љ–Є —Б—А–µ–і—Б—В–≤–∞–Љ–Є. –Ъ–∞–Ї –њ—А–∞–≤–Є–ї–Њ, –Њ–љ –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ —А–µ–∞–Ї—Ж–Є—П–Љ–Є –Є–і–Є–Њ—Б–Є–љ–Ї—А–∞–Ј–Є–Є, —А–Є—Б–Ї —А–∞–Ј–≤–Є—В–Є—П –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ–≥–Њ –≥–µ–њ–∞—В–Є—В–∞ –њ–Њ–≤—Л—И–∞–µ—В—Б—П –њ—А–Є –і–ї–Є—В–µ–ї—М–љ–Њ–Љ –Є –Љ–љ–Њ–≥–Њ–Ї—А–∞—В–љ–Њ–Љ –њ—А–Є–Љ–µ–љ–µ–љ–Є–Є –њ—А–µ–њ–∞—А–∞—В–∞. –Т –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є –Ї–∞—А—В–Є–љ–µ –≤ –њ—А–Њ–і—А–Њ–Љ–∞–ї—М–љ–Њ–Љ –њ–µ—А–Є–Њ–і–µ –њ—А–µ–Њ–±–ї–∞–і–∞—О—В –і–Є—Б–њ–µ–њ—Б–Є—З–µ—Б–Ї–Є–µ –љ–∞—А—Г—И–µ–љ–Є—П, –∞—Б—В–µ–љ–Є—З–µ—Б–Ї–Є–є, –∞–ї–ї–µ—А–≥–Є—З–µ—Б–Ї–Є–є —Б–Є–љ–і—А–Њ–Љ—Л. –° —А–∞–Ј–≤–Є—В–Є–µ–Љ –ґ–µ–ї—В—Г—И–љ–Њ–≥–Њ –њ–µ—А–Є–Њ–і–∞ –Њ—В–Љ–µ—З–∞—О—В—Б—П –њ–Њ—В–µ–Љ–љ–µ–љ–Є–µ –Љ–Њ—З–Є –Є –Њ—Б–≤–µ—В–ї–µ–љ–Є–µ –Ї–∞–ї–∞, –≤—Л—П–≤–ї—П—О—В—Б—П —Г–≤–µ–ї–Є—З–µ–љ–Є–µ –Є –±–Њ–ї–µ–Ј–љ–µ–љ–љ–Њ—Б—В—М –њ–µ—З–µ–љ–Є. –Я–Њ–≤—Л—И–µ–љ–Є–µ –∞–Љ–Є–љ–Њ—В—А–∞–љ—Б—Д–µ—А–∞–Ј–љ–Њ–є –∞–Ї—В–Є–≤–љ–Њ—Б—В–Є –Є —Г—А–Њ–≤–љ—П –©–§ –љ–∞—Е–Њ–і–Є—В—Б—П –≤ –њ—А—П–Љ–Њ–є –Ј–∞–≤–Є—Б–Є–Љ–Њ—Б—В–Є –Њ—В —Ж–Є—В–Њ–ї–Є–Ј–∞ –Є —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–Є—П –љ–µ–Ї—А–Њ–Ј–∞ –њ–µ—З–µ–љ–Є. –£–≤–µ–ї–Є—З–Є–≤–∞–µ—В—Б—П —Г—А–Њ–≤–µ–љ—М ќ≥-–≥–ї–Њ–±—Г–ї–Є–љ–Њ–≤ –≤ —Б—Л–≤–Њ—А–Њ—В–Ї–µ. –Я—А–Є –Њ—В–Љ–µ–љ–µ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ–≥–Њ –њ—А–µ–њ–∞—А–∞—В–∞ —А–µ–≥—А–µ—Б—Б –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є —Б–Є–Љ–њ—В–Њ–Љ–∞—В–Є–Ї–Є –њ—А–Њ–Є—Б—Е–Њ–і–Є—В –і–Њ—Б—В–∞—В–Њ—З–љ–Њ –±—Л—Б—В—А–Њ. –Т —А—П–і–µ —Б–ї—Г—З–∞–µ–≤ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–є –≥–µ–њ–∞—В–Є—В –љ–µ—Б–µ—В –Њ–њ–∞—Б–љ–Њ—Б—В—М –§–Я–Э, —Б–Љ–µ—А—В–љ–Њ—Б—В—М –њ—А–Є –Ї–Њ—В–Њ—А–Њ–є –Љ–Њ–ґ–µ—В –і–Њ—Б—В–Є–≥–∞—В—М 70%. –Ю—Б—В—А—Л–є –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–є –≥–µ–њ–∞—В–Є—В –Њ–њ–Є—Б–∞–љ –њ—А–Є –љ–∞–Ј–љ–∞—З–µ–љ–Є–Є –њ—А–Њ—В–Є–≤–Њ—В—Г–±–µ—А–Ї—Г–ї–µ–Ј–љ—Л—Е –∞–≥–µ–љ—В–Њ–≤ (–≤ –Њ—Б–Њ–±–µ–љ–љ–Њ—Б—В–Є –Є–Ј–Њ–љ–Є–∞–Ј–Є–і–∞), –∞–Љ–Є–љ–Њ–≥–ї–Є–Ї–Њ–Ј–Є–і–Њ–≤ (—Б—В—А–µ–њ—В–Њ–Љ–Є—Ж–Є–љ, –∞–Љ–Є–Ї–∞—Ж–Є–љ, —А–Є—Д–∞–Љ–њ–Є—Ж–Є–љ), –≥–Є–њ–Њ—В–µ–љ–Ј–Є–≤–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ (–Љ–µ—В–Є–ї–і–Њ—Д–∞, –∞—В–µ–љ–Њ–ї–Њ–ї, –Љ–µ—В–Њ–њ—А–Њ–ї–Њ–ї, –ї–∞–±–µ—В–Њ–ї–Њ–ї, –∞—Ж–µ–±—Г—В–Њ–ї–Њ–ї, —Н–љ–∞–ї–∞–њ—А–Є–ї, –≤–µ—А–∞–њ–∞–Љ–Є–ї), –њ—А–Њ—В–Є–≤–Њ–≥—А–Є–±–Ї–Њ–≤—Л—Е —Б—А–µ–і—Б—В–≤ (–Ї–µ—В–Њ–Ї–Њ–љ–∞–Ј–Њ–ї, —Д–ї—Г–Ї–Њ–љ–∞–Ј–Њ–ї), –∞–љ—В–Є–∞–љ–і—А–Њ–≥–µ–љ–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ (—Д–ї—Г—В–∞–Љ–Є–і), —В–∞–Ї—А–Є–љ–∞ (–Њ–±—А–∞—В–Є–Љ—Л–є –Є–љ–≥–Є–±–Є—В–Њ—А —Е–Њ–ї–Є–љ—Н—Б—В–µ—А–∞–Ј—Л, –њ—А–Є–Љ–µ–љ—П–µ–Љ—Л–є –њ—А–Є –±–Њ–ї–µ–Ј–љ–Є –Р–ї—М—Ж–≥–µ–є–Љ–µ—А–∞), –Ї–ї–Њ–љ–∞–Ј–µ–њ–∞–Љ–∞ (–њ—А–Њ—В–Є–≤–Њ—Б—Г–і–Њ—А–Њ–ґ–љ–Њ–µ —Б—А–µ–і—Б—В–≤–Њ) [3, 4].
–°—В–µ–∞—В–Њ–≥–µ–њ–∞—В–Є—В. –Ъ–Њ—А—В–Є–Ї–Њ—Б—В–µ—А–Њ–Є–і—Л, —В–∞–Љ–Њ–Ї—Б–Є—Д–µ–љ –Є —Н—Б—В—А–Њ–≥–µ–љ—Л –Љ–Њ–≥—Г—В –≤—Л—Б—В—Г–њ–∞—В—М –≤ –Ї–∞—З–µ—Б—В–≤–µ ¬Ђ–њ—Г—Б–Ї–Њ–≤—Л—Е¬ї —Д–∞–Ї—В–Њ—А–Њ–≤ —Б—В–µ–∞—В–Њ–≥–µ–њ–∞—В–Є—В–∞ —Г –њ—А–µ–і—А–∞—Б–њ–Њ–ї–Њ–ґ–µ–љ–љ—Л—Е –ї–Є—Ж, –љ–∞–њ—А–Є–Љ–µ—А, –±–Њ–ї—М–љ—Л—Е –і–Є–∞–±–µ—В–Њ–Љ, –Њ–ґ–Є—А–µ–љ–Є–µ–Љ —Ж–µ–љ—В—А–∞–ї—М–љ–Њ–≥–Њ –њ—А–Њ–Є—Б—Е–Њ–ґ–і–µ–љ–Є—П –Є–ї–Є –≥–Є–њ–µ—А—В—А–Є–≥–ї–Є—Ж–µ—А–Є–і–µ–Љ–Є–µ–є. –Ы–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ-–Є–љ–і—Г—Ж–Є—А–Њ–≤–∞–љ–љ—Л–є —Б—В–µ–∞—В–Њ–≥–µ–њ–∞—В–Є—В –Њ–±—Л—З–љ–Њ —А–∞–Ј–≤–Є–≤–∞–µ—В—Б—П –љ–∞ —Д–Њ–љ–µ –і–ї–Є—В–µ–ї—М–љ–Њ–є —Д–∞—А–Љ–∞–Ї–Њ—В–µ—А–∞–њ–Є–Є (–±–Њ–ї–µ–µ 6 –Љ–µ—Б.) –Є, –њ–Њ-–≤–Є–і–Є–Љ–Њ–Љ—Г, —Б–≤—П–Ј–∞–љ —Б –Ї—Г–Љ—Г–ї—П—Ж–Є–µ–є –њ—А–µ–њ–∞—А–∞—В–Њ–≤. –Ю—Б—В—А—Л–µ –ґ–Є—А–Њ–≤—Л–µ –Є–Ј–Љ–µ–љ–µ–љ–Є—П –њ–µ—З–µ–љ–Є –Љ–Њ–≥—Г—В –≤—Л–Ј—Л–≤–∞—В—М —В–µ—В—А–∞—Ж–Є–Ї–ї–Є–љ—Л, –Э–Я–Т–°, –∞ —В–∞–Ї–ґ–µ –Ї–Њ—А—В–Є–Ї–Њ—Б—В–µ—А–Њ–Є–і—Л, –≤–∞–ї—М–њ—А–Њ–µ–≤–∞—П –Ї–Є—Б–ї–Њ—В–∞ –Є –њ—А–Њ—В–Є–≤–Њ–Њ–њ—Г—Е–Њ–ї–µ–≤—Л–µ –њ—А–µ–њ–∞—А–∞—В—Л. –Ю—Б–Њ–±–µ–љ–љ–Њ—Б—В—М—О —Б—В–µ–∞—В–Њ–≥–µ–њ–∞—В–Є—В–∞, –≤—Л–Ј–≤–∞–љ–љ–Њ–≥–Њ –љ–µ–Ї–Њ—В–Њ—А—Л–Љ–Є –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–Љ–Є —Б—А–µ–і—Б—В–≤–∞–Љ–Є, —П–≤–ї—П–µ—В—Б—П –µ–≥–Њ –њ—А–Њ–і–Њ–ї–ґ–∞—О—Й–µ–µ—Б—П –њ—А–Њ–≥—А–µ—Б—Б–Є—А–Њ–≤–∞–љ–Є–µ –њ–Њ—Б–ї–µ –Њ—В–Љ–µ–љ—Л –њ—А–µ–њ–∞—А–∞—В–∞.
–•—А–Њ–љ–Є—З–µ—Б–Ї–Є–є –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–є –≥–µ–њ–∞—В–Є—В –Љ–Њ–≥—Г—В –≤—Л–Ј—Л–≤–∞—В—М —В–∞–Ї–ґ–µ –њ–Њ–≤—В–Њ—А–љ—Л–µ –љ–∞–Ј–љ–∞—З–µ–љ–Є—П –љ–Є—В—А–Њ—Д—Г—А–∞–љ–Њ–≤ –њ—А–Є —А–µ—Ж–Є–і–Є–≤–Є—А—Г—О—Й–µ–є –Љ–Њ—З–µ–≤–Њ–є –Є–љ—Д–µ–Ї—Ж–Є–Є, –Ї–ї–Њ–Љ–µ—В–∞—Ж–Є–љ, —Д–µ–љ–Њ—Д–Є–±—А–∞—В (–≥–Є–њ–Њ–ї–Є–њ–Є–і–µ–Љ–Є—З–µ—Б–Ї–Њ–µ —Б—А–µ–і—Б—В–≤–Њ), –Є–Ј–Њ–љ–Є–∞–Ј–Є–і (—В—Г–±–µ—А–Ї—Г–ї–Њ—Б—В–∞—В–Є–Ї), –њ–∞–њ–∞–≤–µ—А–Є–љ, –Љ–Є–љ–Њ—Ж–Є–Ї–ї–Є–љ (–∞–љ—В–Є–±–Є–Њ—В–Є–Ї –≥—А—Г–њ–њ—Л —В–µ—В—А–∞—Ж–Є–Ї–ї–Є–љ–Њ–≤) –Є –і–∞–љ—В—А–Њ–ї–µ–љ (–Љ—Л—И–µ—З–љ—Л–є —А–µ–ї–∞–Ї—Б–∞–љ—В, –њ—А–Є–Љ–µ–љ—П–µ—В—Б—П –і–ї—П —Г—Б—В—А–∞–љ–µ–љ–Є—П –Љ—Л—И–µ—З–љ—Л—Е —Б–њ–∞–Ј–Љ–Њ–≤ –њ—А–Є —Ж–µ—А–µ–±—А–∞–ї—М–љ–Њ–Љ –њ–∞—А–∞–ї–Є—З–µ, —А–∞—Б—Б–µ—П–љ–љ–Њ–Љ —Б–Ї–ї–µ—А–Њ–Ј–µ –Є —В—А–∞–≤–Љ–∞—Е —Б–њ–Є–љ–љ–Њ–≥–Њ –Љ–Њ–Ј–≥–∞). –•—А–Њ–љ–Є—З–µ—Б–Ї–Є–є –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–є –≥–µ–њ–∞—В–Є—В —З–∞—Й–µ —А–∞–Ј–≤–Є–≤–∞–µ—В—Б—П —Г –ї–Є—Ж, —Е—А–Њ–љ–Є—З–µ—Б–Ї–Є —Г–њ–Њ—В—А–µ–±–ї—П—О—Й–Є—Е –∞–ї–Ї–Њ–≥–Њ–ї—М.
–Ю—Б—В—А—Л–є —Е–Њ–ї–µ—Б—В–∞–Ј –Њ–њ–Є—Б–∞–љ –њ—А–Є –њ—А–Є–Љ–µ–љ–µ–љ–Є–Є –њ—А–µ–њ–∞—А–∞—В–Њ–≤ —А–∞–Ј–љ—Л—Е —Д–∞—А–Љ–∞–Ї–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –≥—А—Г–њ–њ, –≤ —В. —З. —Н—Б—В—А–Њ–≥–µ–љ–Њ–≤, –∞–љ–∞–±–Њ–ї–Є—З–µ—Б–Ї–Є—Е —Б—В–µ—А–Њ–Є–і–Њ–≤, —В–∞–Љ–Њ–Ї—Б–Є—Д–µ–љ–∞, –љ–µ–є—А–Њ–ї–µ–њ—В–Є–Ї–Њ–≤ (—Е–ї–Њ—А–њ—А–Њ–Љ–∞–Ј–Є–љ), —Б—В–∞—В–Є–љ–Њ–≤, –∞–љ—В–Є–±–Є–Њ—В–Є–Ї–Њ–≤ (—Н—А–Є—В—А–Њ–Љ–Є—Ж–Є–љ, –Њ–Ї—Б–Є–њ–µ–љ–Є—Ж–Є–ї–ї–Є–љ—Л, —Д—В–Њ—А—Е–Є–љ–Њ–ї–Њ–љ—Л, –∞–Љ–Њ–Ї—Б–Є—Ж–Є–ї–ї–Є–љ/–Ї–ї–∞–≤—Г–ї–∞–љ–∞—В), –∞–љ—В–Є–∞–≥—А–µ–≥–∞–љ—В–Њ–≤ (—В–Є–Ї–ї–Њ–њ–Є–і–Є–љ), –∞–љ—В–Є–≥–Є—Б—В–∞–Љ–Є–љ–љ—Л—Е (—В–µ—А—Д–µ–љ–∞–і–Є–љ) –Є –њ—А–Њ—В–Є–≤–Њ–≥—А–Є–±–Ї–Њ–≤—Л—Е —Б—А–µ–і—Б—В–≤ (—В–µ—А–±–Є–љ–∞—Д–Є–љ), –Э–Я–Т–Я (–љ–Є–Љ–µ—Б—Г–ї–Є–і, –Є–±—Г–њ—А–Њ—Д–µ–љ), –≥–Є–њ–Њ—В–µ–љ–Ј–Є–≤–љ—Л—Е (–Є—А–±–µ—А—Б–∞—А—В–∞–љ) –Є –∞–љ—В–Є–∞—А–Є—В–Љ–Є—З–µ—Б–Ї–Є—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ (–њ—А–Њ–њ–∞—Д–µ–љ–Њ–љ) –Є –і—А.
–Ш–Ј–Њ–ї–Є—А–Њ–≤–∞–љ–љ—Л–є –≥–µ–њ–∞—В–Њ—Ж–µ–ї–ї—О–ї—П—А–љ—Л–є —Е–Њ–ї–µ—Б—В–∞–Ј —З–∞—Й–µ –љ–∞–±–ї—О–і–∞–µ—В—Б—П –њ—А–Є –њ—А–Є–Љ–µ–љ–µ–љ–Є–Є –њ–Њ–ї–Њ–≤—Л—Е –≥–Њ—А–Љ–Њ–љ–Њ–≤ –Є –∞–љ–∞–±–Њ–ї–Є—З–µ—Б–Ї–Є—Е —Б—В–µ—А–Њ–Є–і–Њ–≤. –Ы–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ-–Є–љ–і—Г—Ж–Є—А–Њ–≤–∞–љ–љ–∞—П —Е–Њ–ї–∞–љ–≥–Є–Њ–њ–∞—В–Є—П (—Е–Њ–ї–µ—Б—В–∞–Ј –≤ –Љ–µ–ї–Ї–Є—Е –Є–ї–Є –Љ–µ–ґ–і–Њ–ї–µ–≤—Л—Е –њ—А–Њ—В–Њ–Ї–∞—Е) –Љ–Њ–ґ–µ—В –њ—А–Њ—В–µ–Ї–∞—В—М –Њ—Б—В—А–Њ –Є —Б–∞–Љ–Њ—А–∞–Ј—А–µ—И–∞—В—М—Б—П –њ–Њ—Б–ї–µ –Њ—В–Љ–µ–љ—Л –њ—А–µ–њ–∞—А–∞—В–∞ –Є–ї–Є, –љ–∞–њ—А–Њ—В–Є–≤, –њ—А–Є–љ–Є–Љ–∞—В—М –Ј–∞—В—П–ґ–љ–Њ–µ —В–µ—З–µ–љ–Є–µ, –њ—А–Є–≤–Њ–і—П –Ї –і—Г–Ї—В–Њ–њ–µ–љ–Є–Є, –∞ –Є–љ–Њ–≥–і–∞ –Є –±–Є–ї–Є–∞—А–љ–Њ–Љ—Г —Ж–Є—А—А–Њ–Ј—Г.
–Ф–Є–∞–≥–љ–Њ—Б—В–Є–Ї–∞ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е –њ–Њ—А–∞–ґ–µ–љ–Є–є –њ–µ—З–µ–љ–Є
–†–∞–љ–љ—П—П –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–∞ –Ы–Я–Я –њ—А–µ–і—Б—В–∞–≤–ї—П–µ—В –Њ—Б–Њ–±—Г—О –≤–∞–ґ–љ–Њ—Б—В—М –Є–Ј-–Ј–∞ –≤—Л—Б–Њ–Ї–Њ–≥–Њ —А–Є—Б–Ї–∞ –њ—А–Њ–≥—А–µ—Б—Б–Є—А–Њ–≤–∞–љ–Є—П –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –±–µ–Ј –Њ—В–Љ–µ–љ—Л –њ—А–µ–њ–∞—А–∞—В–∞. –Т–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В—М –њ–Њ—А–∞–ґ–µ–љ–Є–є —В–∞–Ї–Њ–≥–Њ —А–Њ–і–∞ —Г—З–Є—В—Л–≤–∞–µ—В—Б—П –њ—А–Є –љ–∞—А—Г—И–µ–љ–Є–Є —Д—Г–љ–Ї—Ж–Є–Є –њ–µ—З–µ–љ–Є —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤, –њ—А–Є–љ–Є–Љ–∞—О—Й–Є—Е —А–∞–Ј–ї–Є—З–љ—Л–µ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–µ –њ—А–µ–њ–∞—А–∞—В—Л –Є –њ—А–µ–њ–∞—А–∞—В—Л –∞–ї—М—В–µ—А–љ–∞—В–Є–≤–љ–Њ–є –Љ–µ–і–Є—Ж–Є–љ—Л.
–Т —Б–≤—П–Ј–Є —Б –±–Њ–ї—М—И–Є–Љ –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ–Љ –Љ–∞–ї–Њ—Б–Є–Љ–њ—В–Њ–Љ–љ—Л—Е –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ-–∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–љ—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є –њ–µ—З–µ–љ–Є —Г –±–Њ–ї—М–љ—Л—Е, –њ–Њ–ї—Г—З–∞—О—Й–Є—Е –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є—З–љ—Л–µ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–µ –њ—А–µ–њ–∞—А–∞—В—Л, –Є –њ—А–Є –њ–Њ–ї–Є–њ—А–∞–≥–Љ–∞–Ј–Є–Є —Ж–µ–ї–µ—Б–Њ–Њ–±—А–∞–Ј–љ–Њ —А–µ–≥—Г–ї—П—А–љ–Њ (–љ–µ —А–µ–ґ–µ 1 —А./2 –љ–µ–і., –∞ –њ—А–Є –і–ї–Є—В–µ–ї—М–љ–Њ–є —В–µ—А–∞–њ–Є–Є вАУ 1 —А./–Љ–µ—Б.) –Њ–њ—А–µ–і–µ–ї—П—В—М –∞–Ї—В–Є–≤–љ–Њ—Б—В—М –∞–Љ–Є–љ–Њ—В—А–∞–љ—Б—Д–µ—А–∞–Ј, –©–§ –Є —Г—А–Њ–≤–µ–љ—М –±–Є–ї–Є—А—Г–±–Є–љ–∞ –≤ —Б—Л–≤–Њ—А–Њ—В–Ї–µ –Ї—А–Њ–≤–Є. –Х—Б–ї–Є –∞–Ї—В–Є–≤–љ–Њ—Б—В—М —В—А–∞–љ—Б–∞–Љ–Є–љ–∞–Ј –њ–Њ–≤—Л—И–µ–љ–∞ –±–Њ–ї–µ–µ —З–µ–Љ –≤ 3 —А–∞–Ј–∞, –њ—А–µ–њ–∞—А–∞—В –Њ—В–Љ–µ–љ—П—О—В. –Р–ї—М—В–µ—А–љ–∞—В–Є–≤–Њ–є –Њ—В–Љ–µ–љ—Л –њ—А–µ–њ–∞—А–∞—В–∞, –∞ —В–∞–Ї–ґ–µ –њ—А–Є –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ—Б—В–Є –њ—А–Њ–і–Њ–ї–ґ–µ–љ–Є—П –ї–µ—З–µ–љ–Є—П –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є—З–љ—Л–Љ –њ—А–µ–њ–∞—А–∞—В–Њ–Љ, —П–≤–ї—П–µ—В—Б—П —Б–љ–Є–ґ–µ–љ–Є–µ –і–Њ–Ј—Л –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є–Ї–∞–љ—В–∞ —Б –њ—А–Є–µ–Љ–Њ–Љ –њ–µ—А–Њ—А–∞–ї—М–љ–Њ–≥–Њ –≥–µ–њ–∞—В–Њ–њ—А–Њ—В–µ–Ї—В–Њ—А–∞. –Я—А–µ–њ–∞—А–∞—В–Њ–Љ –≤—Л–±–Њ—А–∞ –≤ —В–∞–Ї–Њ–є —Б–Є—В—Г–∞—Ж–Є–Є —П–≤–ї—П—О—В—Б—П –ї–µ–Ї–∞—А—Б—В–≤–∞ –љ–∞ –Њ—Б–љ–Њ–≤–µ —Б–Є–ї–Є–Љ–∞—А–Є–љ–∞ (–Ы–µ–≥–∞–ї–Њ–љ). –Я–Њ–Ї–∞–Ј–∞–љ–Є–µ –Ї –љ–µ–Љ–µ–і–ї–µ–љ–љ–Њ–є –Њ—В–Љ–µ–љ–µ –њ—А–µ–њ–∞—А–∞—В–∞ вАУ –њ–Њ—П–≤–ї–µ–љ–Є–µ —Г –±–Њ–ї—М–љ–Њ–≥–Њ –ї–Є—Е–Њ—А–∞–і–Ї–Є, —Б—Л–њ–Є –Є–ї–Є –Ј—Г–і–∞.
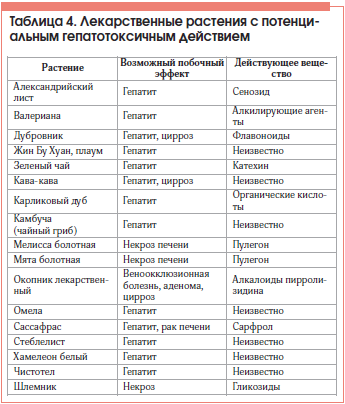
–Ю—Б–љ–Њ–≤—Г –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є –Ы–Я–Я —Б–Њ—Б—В–∞–≤–ї—П–µ—В —В—Й–∞—В–µ–ї—М–љ–Њ —Б–Њ–±—А–∞–љ–љ—Л–є –∞–љ–∞–Љ–љ–µ–Ј –Њ –њ—А–Є–Љ–µ–љ—П—О—Й–Є—Е—Б—П –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–∞—Е —Б –Њ—Ж–µ–љ–Ї–Њ–є –і–ї–Є—В–µ–ї—М–љ–Њ—Б—В–Є –Є –і–Њ–Ј—Л –њ–Њ–ї—Г—З–∞–µ–Љ—Л—Е —Б—А–µ–і—Б—В–≤, –≤—Л—П—Б–љ–µ–љ–Є–µ–Љ –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В–Є –Є—Е –њ—А–Є–µ–Љ–∞ –≤ –њ—А–Њ—И–ї–Њ–Љ. –°–ї–µ–і—Г–µ—В –Њ–±—П–Ј–∞—В–µ–ї—М–љ–Њ —Г—В–Њ—З–љ–Є—В—М –±–ї–Є–ґ–∞–є—И–Є–є –∞–љ–∞–Љ–љ–µ–Ј, —Г–Ј–љ–∞—В—М, –љ–µ –Є–Љ–µ–ї –ї–Є –Љ–µ—Б—В–Њ –њ—А–Є–µ–Љ –±–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –∞–Ї—В–Є–≤–љ—Л—Е –і–Њ–±–∞–≤–Њ–Ї –Ї –њ–Є—Й–µ. –Ю–љ–Є —Д–Њ—А–Љ–∞–ї—М–љ–Њ –љ–µ —П–≤–ї—П—О—В—Б—П –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–Љ–Є –њ—А–µ–њ–∞—А–∞—В–∞–Љ–Є, –Њ–і–љ–∞–Ї–Њ –Њ–±—Л—З–љ–Њ –њ–Њ–Ј–Є—Ж–Є–Њ–љ–Є—А—Г—О—В—Б—П –≤ –Ї–∞—З–µ—Б—В–≤–µ —Б—А–µ–і—Б—В–≤ –ї–µ—З–µ–љ–Є—П —И–Є—А–Њ–Ї–Њ–≥–Њ —Б–њ–µ–Ї—В—А–∞ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є, –≤ —В. —З. –Є –±–Њ–ї–µ–Ј–љ–µ–є –њ–µ—З–µ–љ–Є, –њ—А–Є —Н—В–Њ–Љ —Б—Г–±—Б—В–∞–љ—Ж–Є–Є, –≤—Е–Њ–і—П—Й–Є–µ –≤ —Б–Њ—Б—В–∞–≤ –њ–Њ–і–Њ–±–љ—Л—Е —Б—А–µ–і—Б—В–≤, –љ–µ—А–µ–і–Ї–Њ –Њ–±–ї–∞–і–∞—О—В –≤—Л—А–∞–ґ–µ–љ–љ—Л–Љ–Є –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є—З–љ—Л–Љ–Є —Б–≤–Њ–є—Б—В–≤–∞–Љ–Є (—В–∞–±–ї. 4).
–Ф–Є–∞–≥–љ–Њ–Ј –њ–Њ—А–∞–ґ–µ–љ–Є–є –њ–µ—З–µ–љ–Є, –∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–љ—Л—Е —Б –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–Љ–Є —Б—А–µ–і—Б—В–≤–∞–Љ–Є, —П–≤–ї—П–µ—В—Б—П –≤ –±–Њ–ї—М—И–Є–љ—Б—В–≤–µ —Б–ї—Г—З–∞–µ–≤ –і–Є–∞–≥–љ–Њ–Ј–Њ–Љ –Є—Б–Ї–ї—О—З–µ–љ–Є—П. –Т–∞—А–Є–∞–љ—В –і–Є–∞–≥–љ–Њ—Б—В–Є—З–µ—Б–Ї–Њ–≥–Њ –∞–ї–≥–Њ—А–Є—В–Љ–∞ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ –≤ —В–∞–±–ї–Є—Ж–µ 5.

–° –њ–Њ–Љ–Њ—Й—М—О –±–Є–Њ—Е–Є–Љ–Є—З–µ—Б–Ї–Є—Е –Є –Є–Љ–Љ—Г–љ–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є, —Г–ї—М—В—А–∞—Б–Њ–љ–Њ–≥—А–∞—Д–Є–Є (–∞ –≤ –љ–µ–Ї–Њ—В–Њ—А—Л—Е —Б–ї—Г—З–∞—П—Е –Є –і—А—Г–≥–Є—Е –Љ–µ—В–Њ–і–Њ–≤ –ї—Г—З–µ–≤–Њ–є –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є) —Г—Б—В–∞–љ–∞–≤–ї–Є–≤–∞—О—В—Б—П –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –њ–µ—З–µ–љ–Є –Є–љ–Њ–є —Н—В–Є–Њ–ї–Њ–≥–Є–Є. –Э–Њ —Б–ї–µ–і—Г–µ—В –њ–Њ–Љ–љ–Є—В—М, —З—В–Њ –Ы–Я–Я –Љ–Њ–ґ–µ—В –љ–∞–Ї–ї–∞–і—Л–≤–∞—В—М—Б—П –љ–∞ ¬Ђ–Ї–ї–∞—Б—Б–Є—З–µ—Б–Ї–Њ–µ¬ї –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ –њ–µ—З–µ–љ–Є –Є –Є–Ј–Љ–µ–љ—П—В—М –µ–≥–Њ —В–µ—З–µ–љ–Є–µ. –Я–Њ–њ—Л—В–Ї–∞ –њ–Њ–≤—В–Њ—А–љ–Њ–≥–Њ –≤–Њ–Ј–і–µ–є—Б—В–≤–Є—П –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ–≥–Њ –≤–µ—Й–µ—Б—В–≤–∞ –љ–µ–і–Њ–њ—Г—Б—В–Є–Љ–∞ –њ–Њ —Н—В–Є—З–µ—Б–Ї–Є–Љ —Б–Њ–Њ–±—А–∞–ґ–µ–љ–Є—П–Љ. –Ф–Є–∞–≥–љ–Њ–Ј –њ–Њ–і—В–≤–µ—А–ґ–і–∞–µ—В—Б—П, –µ—Б–ї–Є –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–µ —Б–Є–Љ–њ—В–Њ–Љ—Л, –Є–Ј–Љ–µ–љ–µ–љ–Є—П –±–Є–Њ—Е–Є–Љ–Є—З–µ—Б–Ї–Є—Е –њ–Њ–Ї–∞–Ј–∞—В–µ–ї–µ–є –Є –≥–Є—Б—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–µ –њ—А–Є–Ј–љ–∞–Ї–Є –њ–Њ—А–∞–ґ–µ–љ–Є—П –њ–µ—З–µ–љ–Є –Є—Б—З–µ–Ј–∞—О—В –Є–ї–Є —Г–Љ–µ–љ—М—И–∞—О—В—Б—П –њ–Њ—Б–ї–µ –њ—А–µ–Ї—А–∞—Й–µ–љ–Є—П –њ—А–Є–µ–Љ–∞ –ї–µ–Ї–∞—А—Б—В–≤–∞. –С–Є–Њ–њ—Б–Є—П –њ–µ—З–µ–љ–Є –Љ–Њ–ґ–µ—В –±—Л—В—М –њ–Њ–Ї–∞–Ј–∞–љ–∞ –њ—А–Є –њ–Њ–і–Њ–Ј—А–µ–љ–Є–Є –љ–∞ –њ—А–µ–і—И–µ—Б—В–≤—Г—О—Й—Г—О –њ–∞—В–Њ–ї–Њ–≥–Є—О –њ–µ—З–µ–љ–Є –Є–ї–Є –њ—А–Є –Њ—В—Б—Г—В—Б—В–≤–Є–Є –љ–Њ—А–Љ–∞–ї–Є–Ј–∞—Ж–Є–Є –±–Є–Њ—Е–Є–Љ–Є—З–µ—Б–Ї–Є—Е –њ–Њ–Ї–∞–Ј–∞—В–µ–ї–µ–є –њ–Њ—Б–ї–µ –Њ—В–Љ–µ–љ—Л –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ–≥–Њ –њ—А–µ–њ–∞—А–∞—В–∞. –°–њ–µ—Ж–Є—Д–Є—З–µ—Б–Ї–Є—Е –≥–Є—Б—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –Є–Ј–Љ–µ–љ–µ–љ–Є–є –і–ї—П –Ы–Я–Я –љ–µ—В. –Э–µ—А–µ–і–Ї–Њ –Њ–±–љ–∞—А—Г–ґ–Є–≤–∞—О—В—Б—П –≥—А–∞–љ—Г–ї–µ–Љ—Л, –Ј–љ–∞—З–Є—В–µ–ї—М–љ–∞—П –њ—А–Є–Љ–µ—Б—М —Н–Њ–Ј–Є–љ–Њ—Д–Є–ї–Њ–≤ –≤ –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ–Њ–Љ –Є–љ—Д–Є–ї—М—В—А–∞—В–µ, —З–µ—В–Ї–∞—П –Ј–Њ–љ–∞ —А–∞–Ј–≥—А–∞–љ–Є—З–µ–љ–Є—П –Љ–µ–ґ–і—Г —Г—З–∞—Б—В–Ї–Њ–Љ –љ–µ–Ї—А–Њ–Ј–∞ –Є –љ–µ–њ–Њ—А–∞–ґ–µ–љ–љ–Њ–є –њ–∞—А–µ–љ—Е–Є–Љ—Л. –Я—А–Є –Ї–ї–Є–љ–Є–Ї–Њ-–Љ–Њ—А—Д–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е —Б–Њ–њ–Њ—Б—В–∞–≤–ї–µ–љ–Є—П—Е –Њ–±—А–∞—Й–∞–µ—В –љ–∞ —Б–µ–±—П –≤–љ–Є–Љ–∞–љ–Є–µ –љ–µ—Б–Њ–Њ—В–≤–µ—В—Б—В–≤–Є–µ –≤—Л—А–∞–ґ–µ–љ–љ–Њ—Б—В–Є –Є –Њ–±—К–µ–Љ–∞ –Љ–Њ—А—Д–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –Є–Ј–Љ–µ–љ–µ–љ–Є–є —Б –Њ–±—Й–Є–Љ –Њ—В–љ–Њ—Б–Є—В–µ–ї—М–љ–Њ —Г–і–Њ–≤–ї–µ—В–≤–Њ—А–Є—В–µ–ї—М–љ—Л–Љ —Б–Њ—Б—В–Њ—П–љ–Є–µ–Љ –њ–∞—Ж–Є–µ–љ—В–∞ –Є —Г–Љ–µ—А–µ–љ–љ—Л–Љ–Є —Б–і–≤–Є–≥–∞–Љ–Є –њ–Њ–Ї–∞–Ј–∞—В–µ–ї–µ–є –њ–µ—З–µ–љ–Њ—З–љ—Л—Е —В–µ—Б—В–Њ–≤.
–Ы–µ—З–µ–љ–Є–µ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е –њ–Њ–≤—А–µ–ґ–і–µ–љ–Є–є –њ–µ—З–µ–љ–Є
–Я–µ—А–≤—Л–Љ —И–∞–≥–Њ–Љ –≤ –ї–µ—З–µ–љ–Є–Є –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ-–∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–љ—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є –њ–µ—З–µ–љ–Є –і–Њ–ї–ґ–љ–∞ –±—Л—В—М –Њ—В–Љ–µ–љ–∞ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ–≥–Њ —Б—А–µ–і—Б—В–≤–∞. –Т –±–Њ–ї—М—И–Є–љ—Б—В–≤–µ —Б–ї—Г—З–∞–µ–≤ –Њ—В–Љ–µ–љ–∞ ¬Ђ–≤–Є–љ–Њ–≤–љ–Њ–≥–Њ¬ї –њ—А–µ–њ–∞—А–∞—В–∞ –і–Њ—Б—В–∞—В–Њ—З–љ–Њ –±—Л—Б—В—А–Њ –њ—А–Є–≤–Њ–і–Є—В –Ї —Б—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ–Љ—Г —Г–ї—Г—З—И–µ–љ–Є—О –Ї–ї–Є–љ–Є–Ї–Њ-–ї–∞–±–Њ—А–∞—В–Њ—А–љ—Л—Е –і–∞–љ–љ—Л—Е.
–Э–Њ –≤ –њ—А–∞–Ї—В–Є—З–µ—Б–Ї–Њ–є —А–∞–±–Њ—В–µ —Н—В–Њ –њ–Њ–і—З–∞—Б –Њ—З–µ–љ—М —Б–ї–Њ–ґ–љ–∞—П –і–ї—П –≤—А–∞—З–∞ –Ј–∞–і–∞—З–∞, –љ–∞–њ—А–Є–Љ–µ—А, –њ—А–Є –њ—А–Њ–≤–µ–і–µ–љ–Є–Є —Е–Є–Љ–Є–Њ—В–µ—А–∞–њ–Є–Є —Г –Њ–љ–Ї–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –±–Њ–ї—М–љ—Л—Е, –Ї–Њ–Љ–њ–ї–µ–Ї—Б–љ–Њ–≥–Њ –њ—А–Њ—В–Є–≤–Њ—В—Г–±–µ—А–Ї—Г–ї–µ–Ј–љ–Њ–≥–Њ –ї–µ—З–µ–љ–Є—П –Є–ї–Є –ї–µ—З–µ–љ–Є—П –љ–µ—А–≤–љ–Њ-–њ—Б–Є—Е–Є—З–µ—Б–Ї–Є—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є, –±–Њ–ї–µ–Ј–љ–µ–є —Б—Г—Б—В–∞–≤–Њ–≤, —Б–µ—А–і—Ж–∞ –Є —В. –і. –Ъ—А–Њ–Љ–µ —В–Њ–≥–Њ, –Љ–љ–Њ–≥–Њ–Ї–Њ–Љ–њ–Њ–љ–µ–љ—В–љ–∞—П —В–µ—А–∞–њ–Є—П, –њ—А–µ–і—Б—В–∞–≤–ї—П—О—Й–∞—П —Б–Њ–±–Њ–є –Ї–Њ–Љ–њ–ї–µ–Ї—Б –њ–Њ—В–µ–љ—Ж–Є–∞–ї—М–љ–Њ –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є—З–µ—Б–Ї–Є—Е —Б—Г–±—Б—В–∞–љ—Ж–Є–є, –љ–µ—А–µ–і–Ї–Њ –љ–µ –њ–Њ–Ј–≤–Њ–ї—П–µ—В –Ї–Њ–љ–Ї—А–µ—В–Є–Ј–Є—А–Њ–≤–∞—В—М –≤–µ—Й–µ—Б—В–≤–Њ, –≤—Л–Ј–≤–∞–≤—И–µ–µ –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї—Г—О —А–µ–∞–Ї—Ж–Є—О.
–Т —Б–ї—Г—З–∞–µ –љ–∞–Ј–љ–∞—З–µ–љ–Є—П –≤—А–∞—З–Њ–Љ –њ—А–µ–њ–∞—А–∞—В–∞ —Б –Ј–∞–≤–µ–і–Њ–Љ–Њ –Є–Ј–≤–µ—Б—В–љ—Л–Љ –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є—З–љ—Л–Љ –і–µ–є—Б—В–≤–Є–µ–Љ (–њ–∞—А–∞—Ж–µ—В–∞–Љ–Њ–ї, —Е–Є–Љ–Є–Њ—В–µ—А–∞–њ–µ–≤—В–Є—З–µ—Б–Ї–Є–µ —Б—А–µ–і—Б—В–≤–∞) –Є–ї–Є –њ–Њ–≤—В–Њ—А–љ–Њ–≥–Њ –љ–∞–Ј–љ–∞—З–µ–љ–Є—П –Ї—Г—А—Б–∞ –Љ–µ–і–Є–Ї–∞–Љ–µ–љ—В–Њ–Ј–љ–Њ–≥–Њ –ї–µ—З–µ–љ–Є—П, –њ—А–Є –Ї–Њ—В–Њ—А–Њ–Љ —А–∞–љ–µ–µ –Њ—В–Љ–µ—З–∞–ї–Є—Б—М –Њ—В—А–Є—Ж–∞—В–µ–ї—М–љ—Л–µ –±–Є–Њ—Е–Є–Љ–Є—З–µ—Б–Ї–Є–µ –Є–Ј–Љ–µ–љ–µ–љ–Є—П –њ–µ—З–µ–љ–Њ—З–љ—Л—Е –њ—А–Њ–±, —Б –њ–µ—А–≤–Њ–≥–Њ –і–љ—П –ї–µ—З–µ–љ–Є—П –≤ —В–µ—А–∞–њ–Є—О –≤–Ї–ї—О—З–∞—О—В –≥–µ–њ–∞—В–Њ–Ј–∞—Й–Є—В–љ—Л–µ —Б—А–µ–і—Б—В–≤–∞ (—Д–ї–∞–≤–Њ–љ–Њ–Є–і—Л —А–∞—Б—В–Њ—А–Њ–њ—И–Є) (—В–∞–±–ї. 6).
–Т –љ–µ–Ї–Њ—В–Њ—А—Л—Е —Б–ї—Г—З–∞—П—Е –њ—А–µ–і—Г–њ—А–µ–і–Є—В—М –Ы–Я–Я –Љ–Њ–ґ–љ–Њ –њ—Г—В–µ–Љ –Ї–Њ—А—А–µ–Ї—Ж–Є–Є –і–Њ–Ј –њ—А–Є–Љ–µ–љ—П–µ–Љ—Л—Е –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е —Б—А–µ–і—Б—В–≤. –Э–∞–њ—А–Є–Љ–µ—А, —Г –ї–Є—Ж, —Е—А–Њ–љ–Є—З–µ—Б–Ї–Є —Г–њ–Њ—В—А–µ–±–ї—П—О—Й–Є—Е –∞–ї–Ї–Њ–≥–Њ–ї—М, –і–Њ–Ј–∞ –њ–∞—А–∞—Ж–µ—В–∞–Љ–Њ–ї–∞ –љ–µ –і–Њ–ї–ґ–љ–∞ –њ—А–µ–≤—Л—И–∞—В—М 2 –≥/—Б—Г—В. –Я—А–Є —А–µ–∞–Ї—Ж–Є—П—Е –≥–Є–њ–µ—А—З—Г–≤—Б—В–≤–Є—В–µ–ї—М–љ–Њ—Б—В–Є —Б–ї–µ–і—Г–µ—В –Є–Ј–±–µ–≥–∞—В—М –њ—А–µ–њ–∞—А–∞—В–Њ–≤, —Б–њ–Њ—Б–Њ–±–љ—Л—Е –≤—Л–Ј—Л–≤–∞—В—М –њ–µ—А–µ–Ї—А–µ—Б—В–љ—Л–µ –∞–ї–ї–µ—А–≥–Є—З–µ—Б–Ї–Є–µ —А–µ–∞–Ї—Ж–Є–Є, —В. –µ. –њ—А–µ–і—Б—В–∞–≤–Є—В–µ–ї–µ–є —В–Њ–є –ґ–µ —Е–Є–Љ–Є—З–µ—Б–Ї–Њ–є –≥—А—Г–њ–њ—Л, –љ–∞–њ—А–Є–Љ–µ—А, —Д–µ–љ–Њ—В–Є–∞–Ј–Є–љ–Њ–≤, —В—А–Є—Ж–Є–Ї–ї–Є—З–µ—Б–Ї–Є—Е –∞–љ—В–Є–і–µ–њ—А–µ—Б—Б–∞–љ—В–Њ–≤, –≥–∞–ї–Њ–≥–µ–љ–Є—А–Њ–≤–∞–љ–љ—Л—Е –∞–љ–µ—Б—В–µ—В–Є–Ї–Њ–≤ –Є —В. –і.
–†–µ–Ј—Г–ї—М—В–∞—В—Л –Љ–љ–Њ–≥–Њ—З–Є—Б–ї–µ–љ–љ—Л—Е —Н–Ї—Б–њ–µ—А–Є–Љ–µ–љ—В–∞–ї—М–љ—Л—Е –Є –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є –і–µ–Љ–Њ–љ—Б—В—А–Є—А—Г—О—В —В–µ—А–∞–њ–µ–≤—В–Є—З–µ—Б–Ї–Є–є —Н—Д—Д–µ–Ї—В –њ—А–Є –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ-–∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–љ—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П—Е –њ–µ—З–µ–љ–Є –љ–µ–Ї–Њ—В–Њ—А—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ –Є–Ј –≥—А—Г–њ–њ—Л –≥–µ–њ–∞—В–Њ–њ—А–Њ—В–µ–Ї—В–Њ—А–Њ–≤.
–°–∞–Љ–Њ –њ–Њ–љ—П—В–Є–µ ¬Ђ–≥–µ–њ–∞—В–Њ–њ—А–Њ—В–µ–Ї—В–Њ—А—Л¬ї –њ–Њ –Њ–њ—А–µ–і–µ–ї–µ–љ–Є—О —П–≤–ї—П–µ—В—Б—П –љ–µ—Б—В—А–Њ–≥–Є–Љ –Є –і–Њ—Б—В–∞—В–Њ—З–љ–Њ –њ—А–Њ–Є–Ј–≤–Њ–ї—М–љ–Њ —В—А–∞–Ї—В—Г–µ—В—Б—П —А–∞–Ј–љ—Л–Љ–Є —Б–њ–µ—Ж–Є–∞–ї–Є—Б—В–∞–Љ–Є. –Т –љ–∞–Є–±–Њ–ї–µ–µ —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–љ–Њ–Љ –њ–Њ–љ–Є–Љ–∞–љ–Є–Є —Н—В–Њ –Ї–ї–∞—Б—Б –њ—А–µ–њ–∞—А–∞—В–Њ–≤, –Ї–Њ—В–Њ—А—Л–µ –љ–µ–Ј–∞–≤–Є—Б–Є–Љ–Њ –Њ—В –Љ–µ—Е–∞–љ–Є–Ј–Љ–∞ –і–µ–є—Б—В–≤–Є—П –њ–Њ–≤—Л—И–∞—О—В —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ—Г—О —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В—М –Ї–ї–µ—В–Њ–Ї –њ–µ—З–µ–љ–Є –Ї —Б–Є–љ—В–µ–Ј—Г, –і–µ–Ј–Є–љ—В–Њ–Ї—Б–Є–Ї–∞—Ж–Є–Є –Є –≤—Л–≤–µ–і–µ–љ–Є—О —А–∞–Ј–ї–Є—З–љ—Л—Е –±–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –њ—А–Њ–і—Г–Ї—В–Њ–≤, –њ–Њ–і–і–µ—А–ґ–Є–≤–∞—О—В —Г—Б—В–Њ–є—З–Є–≤–Њ—Б—В—М –≥–µ–њ–∞—В–Њ—Ж–Є—В–Њ–≤ –Ї —А–∞–Ј–ї–Є—З–љ—Л–Љ –њ–∞—В–Њ–≥–µ–љ–љ—Л–Љ –≤–Њ–Ј–і–µ–є—Б—В–≤–Є—П–Љ [5]. –¶–µ–ї–Є –љ–∞–Ј–љ–∞—З–µ–љ–Є—П –≥–µ–њ–∞—В–Њ–њ—А–Њ—В–µ–Ї—В–Њ—А–Њ–≤ –њ—А–Є –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ-–Є–љ–і—Г—Ж–Є—А–Њ–≤–∞–љ–љ—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П—Е –њ–µ—З–µ–љ–Є вАУ –≤–Њ—Б—Б—В–∞–љ–Њ–≤–ї–µ–љ–Є–µ –Є/–Є–ї–Є –њ–Њ–і–і–µ—А–ґ–∞–љ–Є–µ –≥–Њ–Љ–µ–Њ—Б—В–∞–Ј–∞ –њ–µ—З–µ–љ–Њ—З–љ—Л—Е –Ї–ї–µ—В–Њ–Ї.
–Т –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є –њ—А–∞–Ї—В–Є–Ї–µ –њ—А–µ–ґ–љ–Є—Е –ї–µ—В –≤ –Ї–∞—З–µ—Б—В–≤–µ –≥–µ–њ–∞—В–Њ–њ—А–Њ—В–µ–Ї—В–Њ—А–Њ–≤ –њ—А–Є–Љ–µ–љ—П–ї–Є—Б—М —Б–∞–Љ—Л–µ —А–∞–Ј–љ—Л–µ –њ—А–µ–њ–∞—А–∞—В—Л, –Љ–љ–Њ–≥–Є–µ –Є–Ј –Ї–Њ—В–Њ—А—Л—Е –Њ–Ї–∞–Ј–∞–ї–Є—Б—М –Љ–∞–ї–Њ—Н—Д—Д–µ–Ї—В–Є–≤–љ—Л–Љ–Є –Є –≤—Л—И–ї–Є –Є–Ј —Г–њ–Њ—В—А–µ–±–ї–µ–љ–Є—П. –Т –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П –њ—А–Є –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ-–∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–љ—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П—Е –њ–µ—З–µ–љ–Є –њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ –Є—Б–њ–Њ–ї—М–Ј—Г—О—В—Б—П –ї–µ–Ї–∞—А—Б—В–≤–∞, –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–љ—Л–µ –≤ —В–∞–±–ї–Є—Ж–µ 6.
–Ю—Б–љ–Њ–≤–љ—Л–µ —В—А–µ–±–Њ–≤–∞–љ–Є—П –Ї ¬Ђ–Є–і–µ–∞–ї—М–љ–Њ–Љ—Г¬ї –≥–µ–њ–∞—В–Њ–њ—А–Њ—В–µ–Ї—В–Њ—А—Г –±—Л–ї–Є —Б—Д–Њ—А–Љ—Г–ї–Є—А–Њ–≤–∞–љ—Л R. Preisig:
вАУ –і–Њ—Б—В–∞—В–Њ—З–љ–Њ –њ–Њ–ї–љ–∞—П –∞–±—Б–Њ—А–±—Ж–Є—П;
вАУ –љ–∞–ї–Є—З–Є–µ —Н—Д—Д–µ–Ї—В–∞ –њ–µ—А–≤–Њ–≥–Њ –њ—А–Њ—Е–Њ–ґ–і–µ–љ–Є—П —З–µ—А–µ–Ј –њ–µ—З–µ–љ—М;
вАУ –≤—Л—А–∞–ґ–µ–љ–љ–∞—П —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В—М —Б–≤—П–Ј—Л–≤–∞—В—М –Є–ї–Є –њ—А–µ–і—Г–њ—А–µ–ґ–і–∞—В—М –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ –≤—Л—Б–Њ–Ї–Њ–∞–Ї—В–Є–≤–љ—Л—Е –њ–Њ–≤—А–µ–ґ–і–∞—О—Й–Є—Е —Б–Њ–µ–і–Є–љ–µ–љ–Є–є;
вАУ –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В—М —Г–Љ–µ–љ—М—И–∞—В—М —З—А–µ–Ј–Љ–µ—А–љ–Њ –≤—Л—А–∞–ґ–µ–љ–љ–Њ–µ –≤–Њ—Б–њ–∞–ї–µ–љ–Є–µ;
вАУ –њ–Њ–і–∞–≤–ї–µ–љ–Є–µ —Д–Є–±—А–Њ–≥–µ–љ–µ–Ј–∞;
вАУ —Б—В–Є–Љ—Г–ї—П—Ж–Є—П —А–µ–≥–µ–љ–µ—А–∞—Ж–Є–Є –њ–µ—З–µ–љ–Є;
вАУ –µ—Б—В–µ—Б—В–≤–µ–љ–љ—Л–є –Љ–µ—В–∞–±–Њ–ї–Є–Ј–Љ –њ—А–Є –њ–∞—В–Њ–ї–Њ–≥–Є–Є –њ–µ—З–µ–љ–Є;
вАУ —Н–Ї—Б—В–µ–љ—Б–Є–≤–љ–∞—П —Н–љ—В–µ—А–Њ–≥–µ–њ–∞—В–Є—З–µ—Б–Ї–∞—П —Ж–Є—А–Ї—Г–ї—П—Ж–Є—П;
вАУ –Њ—В—Б—Г—В—Б—В–≤–Є–µ —В–Њ–Ї—Б–Є—З–љ–Њ—Б—В–Є.
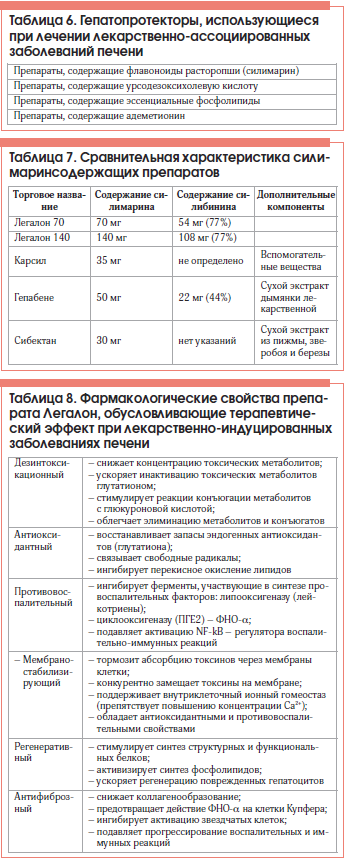
–Т –њ—А–∞–Ї—В–Є–Ї–µ —В–µ—А–∞–њ–µ–≤—В–∞, –Є–Љ–µ—О—Й–µ–≥–Њ —З–∞—Й–µ –і–µ–ї–Њ —Б –њ—А–Њ—П–≤–ї–µ–љ–Є—П–Љ–Є —Г–Љ–µ—А–µ–љ–љ–Њ–є –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є—З–љ–Њ—Б—В–Є –Љ–µ–і–Є–Ї–∞–Љ–µ–љ—В–Њ–≤, —Ж–µ–ї–µ—Б–Њ–Њ–±—А–∞–Ј–љ–Њ –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞—В—М –љ–µ –Є–љ—Д—Г–Ј–Є–Њ–љ–љ—Л–µ, –∞ –њ–µ—А–Њ—А–∞–ї—М–љ—Л–µ —Д–Њ—А–Љ—Л –≥–µ–њ–∞—В–Њ–њ—А–Њ—В–µ–Ї—В–Њ—А–Њ–≤, –љ–µ —В—А–µ–±—Г—О—Й–Є–µ –њ—А–µ–±—Л–≤–∞–љ–Є—П –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –і–∞–ґ–µ –≤ —Г—Б–ї–Њ–≤–Є—П—Е –і–љ–µ–≤–љ–Њ–≥–Њ —Б—В–∞—Ж–Є–Њ–љ–∞—А–∞. –Ґ–∞–Ї–Њ–Љ—Г —Г—Б–ї–Њ–≤–Є—О –ї—Г—З—И–µ –≤—Б–µ–≥–Њ –Њ—В–≤–µ—З–∞–µ—В –Њ—А–Є–≥–Є–љ–∞–ї—М–љ—Л–є –њ—А–µ–њ–∞—А–∞—В –љ–∞ –Њ—Б–љ–Њ–≤–µ —А–∞—Б—В–Њ—А–Њ–њ—И–Є, —Б–Њ–і–µ—А–ґ–∞—Й–Є–µ –Љ–∞–Ї—Б–Є–Љ–∞–ї—М–љ–Њ–µ –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ —Б–Є–ї–Є–Љ–∞—А–Є–љ–∞. –°–Є–ї–Є–Љ–∞—А–Є–љ вАУ –Њ–±—Й–µ–µ –љ–∞–Ј–≤–∞–љ–Є–µ —Е–Є–Љ–Є—З–µ—Б–Ї–Є —Б–≤—П–Ј–∞–љ–љ—Л—Е –Є–Ј–Њ–Љ–µ—А–Њ–≤ —Д–ї–∞–≤–Њ–љ–Њ–ї–Є–≥–љ–∞–љ–∞ –Є–Ј –њ–ї–Њ–і–Њ–≤ —А–∞—Б—В–Њ—А–Њ–њ—И–Є. –Ю—Б–љ–Њ–≤–љ—Л–Љ–Є –±–Є–Њ—Д–ї–∞–≤–Њ–љ–Њ–Є–і–∞–Љ–Є –≤ —Б–Є–ї–Є–Љ–∞—А–Є–љ–µ —П–≤–ї—П—О—В—Б—П: —Б–Є–ї–Є–±–Є–љ–Є–љ, —Б–Є–ї–Є–і–Є–∞–љ–Є–љ, —Б–Є–ї–Є–Ї—А–Є—Б—В–Є–љ, –Є–Ј–Њ—Б–Є–ї–Є–±–Є–љ–Є–љ, —Б—А–µ–і–Є –Ї–Њ—В–Њ—А—Л—Е —Б–Є–ї–Є–±–Є–љ–Є–љ –Њ–±–ї–∞–і–∞–µ—В –љ–∞–Є–±–Њ–ї—М—И–µ–є –±–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–є –∞–Ї—В–Є–≤–љ–Њ—Б—В—М—О. –Я–Њ–ї–љ—Л–є —Б–њ–µ–Ї—В –і–µ–є—Б—В–≤–Є–є —Б–Є–ї–Є–Љ–∞—А–Є–љ–∞ –љ–∞ –њ—А–Є–Љ–µ—А–µ –Њ—А–Є–≥–Є–љ–∞–ї—М–љ–Њ–≥–Њ –њ—А–µ–њ–∞—А–∞—В–∞ –Ы–µ–≥–∞–ї–Њ–љ –Њ—В—А–∞–ґ–µ–љ –≤ —В–∞–±–ї–Є—Ж–µ 8. –Ь–љ–Њ–≥–Њ—З–Є—Б–ї–µ–љ–љ—Л–µ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –і–Њ–Ї–∞–Ј–∞–ї–Є, —З—В–Њ —Б–Є–ї–Є–±–Є–љ–Є–љ —Б–њ–Њ—Б–Њ–±—Б—В–≤—Г–µ—В –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ–Љ—Г –њ–Њ–≤—Л—И–µ–љ–Є—О —Б–Њ–і–µ—А–ґ–∞–љ–Є—П –≤–Њ—Б—Б—В–∞–љ–Њ–≤–ї–µ–љ–љ–Њ–≥–Њ –≥–ї—Г—В–∞—В–Є–Њ–љ–∞ –≤ –њ–µ—З–µ–љ–Є, —В–µ–Љ —Б–∞–Љ—Л–Љ –њ–Њ–≤—Л—И–∞—П –Ј–∞—Й–Є—В—Г –Њ—А–≥–∞–љ–∞ –Њ—В –Њ–Ї–Є—Б–ї–Є—В–µ–ї—М–љ–Њ–≥–Њ —Б—В—А–µ—Б—Б–∞, –њ–Њ–і–і–µ—А–ґ–Є–≤–∞—П –љ–Њ—А–Љ–∞–ї—М–љ—Г—О –і–µ–Ј–Є–љ—В–Њ–Ї—Б–Є–Ї–∞—Ж–Є–Њ–љ–љ—Г—О —Д—Г–љ–Ї—Ж–Є—О –њ–µ—З–µ–љ–Є. –У–µ–њ–∞—В–Њ–њ—А–Њ—В–µ–Ї—В–Є–≤–љ—Л–µ —Б–≤–Њ–є—Б—В–≤–∞ —Б–Є–ї–Є–Љ–∞—А–Є–љ–∞ (—Б–Є–ї–Є–±–Є–љ–Є–љ–∞) —Б–≤—П–Ј–∞–љ—Л –љ–µ —В–Њ–ї—М–Ї–Њ —Б –≤–Њ—Б—Б—В–∞–љ–Њ–≤–ї–µ–љ–Є–µ–Љ —Б–Њ–±—Б—В–≤–µ–љ–љ—Л—Е –∞–љ—В–Є–Њ–Ї—Б–Є–і–∞–љ—В–љ—Л—Е —Б–Є—Б—В–µ–Љ –њ–µ—З–µ–љ–Є. –°–Є–ї–Є–Љ–∞—А–Є–љ –Є —Б–∞–Љ —П–≤–ї—П–µ—В—Б—П –∞–љ—В–Є–Њ–Ї—Б–Є–і–∞–љ—В–Њ–Љ –±–ї–∞–≥–Њ–і–∞—А—П –љ–∞–ї–Є—З–Є—О –≤ –Љ–Њ–ї–µ–Ї—Г–ї–µ —Д–µ–љ–Њ–ї—М–љ–Њ–є —Б—В—А—Г–Ї—В—Г—А—Л. –°–Є–ї–Є–±–Є–љ–Є–љ —Б–≤—П–Ј—Л–≤–∞–µ—В —Б–≤–Њ–±–Њ–і–љ—Л–µ —А–∞–і–Є–Ї–∞–ї—Л –≤ –≥–µ–њ–∞—В–Њ—Ж–Є—В–∞—Е –Є –њ—А–µ–≤—А–∞—Й–∞–µ—В –Є—Е –≤ –Љ–µ–љ–µ–µ –∞–≥—А–µ—Б—Б–Є–≤–љ—Л–µ —Б–Њ–µ–і–Є–љ–µ–љ–Є—П. –Ґ–µ–Љ —Б–∞–Љ—Л–Љ –њ—А–µ—А—Л–≤–∞–µ—В—Б—П –њ—А–Њ—Ж–µ—Б—Б –њ–µ—А–µ–Ї–Є—Б–љ–Њ–≥–Њ –Њ–Ї–Є—Б–ї–µ–љ–Є—П –ї–Є–њ–Є–і–Њ–≤ (–Я–Ю–Ы) –Є –љ–µ –њ—А–Њ–Є—Б—Е–Њ–і–Є—В –і–∞–ї—М–љ–µ–є—И–µ–≥–Њ —А–∞–Ј—А—Г—И–µ–љ–Є—П –Ї–ї–µ—В–Њ—З–љ—Л—Е —Б—В—А—Г–Ї—В—Г—А. –Я—А–Є —Н—В–Њ–Љ –Њ–љ —В–Њ—А–Љ–Њ–Ј–Є—В –Ї–∞–Ї –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ –Љ–∞–ї–Њ–љ–Њ–≤–Њ–≥–Њ –і–Є–∞–ї—М–і–µ–≥–Є–і–∞ вАУ –Љ–∞—А–Ї–µ—А–∞ –Њ–Ї—Б–Є–і–∞–љ—В–љ–Њ–≥–Њ —Б—В—А–µ—Б—Б–∞, —В–∞–Ї –Є –њ—А–µ–і–Њ—В–≤—А–∞—Й–∞–µ—В –і–µ–є—Б—В–≤–Є–µ –§–Э–Ю-ќ± –љ–∞ –∞–Ї—В–Є–≤–∞—Ж–Є—О —А–µ–∞–Ї—В–Є–≤–љ—Л—Е —Д–Њ—А–Љ –Ї–Є—Б–ї–Њ—А–Њ–і–∞, —З—В–Њ —В–∞–Ї–ґ–µ –њ—А–Є–≤–Њ–і–Є—В –Ї –њ—А–µ—А—Л–≤–∞–љ–Є—О –њ—А–Њ—Ж–µ—Б—Б–∞ –Я–Ю–Ы. –Р–љ—В–Є–Њ–Ї—Б–Є–і–∞–љ—В–љ–Њ–µ –і–µ–є—Б—В–≤–Є–µ —Б–Є–ї–Є–Љ–∞—А–Є–љ–∞ –Є —В–Њ—А–Љ–Њ–ґ–µ–љ–Є–µ —А–µ–∞–Ї—Ж–Є–є –Я–Ю–Ы –Њ—В—З–µ—В–ї–Є–≤–Њ –њ—А–Њ–і–µ–Љ–Њ–љ—Б—В—А–Є—А–Њ–≤–∞–љ–Њ in vitro. –§–ї–∞–≤–Њ–љ–Њ–Є–і—Л —А–∞—Б—В–Њ—А–Њ–њ—И–Є –њ—А–Њ—П–≤–ї—П—О—В –≤ 10 —А–∞–Ј –±–Њ–ї–µ–µ –≤—Л—Б–Њ–Ї—Г—О –∞–љ—В–Є–Њ–Ї—Б–Є–і–∞–љ—В–љ—Г—О –∞–Ї—В–Є–≤–љ–Њ—Б—В—М, —З–µ–Љ —В–Њ–Ї–Њ—Д–µ—А–Њ–ї.
–Ь–µ—Е–∞–љ–Є–Ј–Љ –њ—А–Њ—В–Є–≤–Њ–≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ–Њ–≥–Њ –і–µ–є—Б—В–≤–Є—П —Б–Є–ї–Є–±–Є–љ–Є–љ–∞ —Б–≤—П–Ј–∞–љ —Б –µ–≥–Њ —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В—М—О –Є–љ–≥–Є–±–Є—А–Њ–≤–∞—В—М –ї–Є–њ–Њ–Њ–Ї—Б–Є–≥–µ–љ–∞–Ј–љ—Л–є –њ—Г—В—М –Љ–µ—В–∞–±–Њ–ї–Є–Ј–Љ–∞ –∞—А–∞—Е–Є–і–Њ–љ–Њ–≤–Њ–є –Ї–Є—Б–ї–Њ—В—Л —Б –њ–Њ–і–∞–≤–ї–µ–љ–Є–µ–Љ —Б–Є–љ—В–µ–Ј–∞ –∞–Ї—В–Є–≤–љ—Л—Е –Љ–µ–і–Є–∞—В–Њ—А–Њ–≤ –≤–Њ—Б–њ–∞–ї–µ–љ–Є—П, –Њ—Б–Њ–±–µ–љ–љ–Њ –ї–µ–є–Ї–Њ—В—А–Є–µ–љ–Њ–≤ –Т-4 –≤ –Ї—Г–њ—Д–µ—А–Њ–≤—Б–Ї–Є—Е –Ї–ї–µ—В–Ї–∞—Е. –Т –±–Њ–ї—М—И–Њ–Љ –Ї–Њ–ї–Є—З–µ—Б—В–≤–µ —Н–Ї—Б–њ–µ—А–Є–Љ–µ–љ—В–Њ–≤ –±—Л–ї–∞ –њ–Њ–Ї–∞–Ј–∞–љ–∞ —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В—М —Б–Є–ї–Є–Љ–∞—А–Є–љ–∞ –њ–Њ–і–∞–≤–ї—П—В—М –∞–Ї—В–Є–≤–∞—Ж–Є—О NF-kB –≤ –Ї–ї–µ—В–Њ—З–љ—Л—Е –Ї—Г–ї—М—В—Г—А–∞—Е. NF-kB вАУ –Ї–ї—О—З–µ–≤–Њ–є —А–µ–≥—Г–ї—П—В–Њ—А –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ—Л—Е –Є –Є–Љ–Љ—Г–љ–љ—Л—Е —А–µ–∞–Ї—Ж–Є–є, –Ї–Њ—В–Њ—А—Л–є, —Б–≤—П–Ј—Л–≤–∞—П—Б—М —Б –Ф–Э–Ъ, –≤—Л–Ј—Л–≤–∞–µ—В —Н–Ї—Б–њ—А–µ—Б—Б–Є—О –≥–µ–љ–Њ–≤.
–Т–∞–ґ–љ–Њ–є –љ–∞–њ—А–∞–≤–ї–µ–љ–љ–Њ—Б—В—М—О –Љ–µ—В–∞–±–Њ–ї–Є—З–µ—Б–Ї–Њ–≥–Њ –і–µ–є—Б—В–≤–Є—П —Д–ї–∞–≤–Њ–љ–Њ–Є–і–Њ–≤ —А–∞—Б—В–Њ—А–Њ–њ—И–Є —П–≤–ї—П–µ—В—Б—П —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В—М –∞–Ї—В–Є–≤–Є–Ј–Є—А–Њ–≤–∞—В—М —Б–Є–љ—В–µ–Ј –±–µ–ї–Ї–Њ–≤ –Є —Д–Њ—Б—Д–Њ–ї–Є–њ–Є–і–Њ–≤ –Є –њ–Њ–і–і–µ—А–ґ–Є–≤–∞—В—М –њ—А–Њ—Ж–µ—Б—Б —А–µ–≥–µ–љ–µ—А–∞—Ж–Є–Є –≥–µ–њ–∞—Вo—Ж–Є—В–Њ–≤. –°–Є–ї–Є–±–Є–љ–Є–љ —Б—В–Є–Љ—Г–ї–Є—А—Г–µ—В –≤ –≥–µ–њ–∞—В–Њ—Ж–Є—В–∞—Е –∞–Ї—В–Є–≤–љ–Њ—Б—В—М —П–і–µ—А–љ–Њ–є –†–Э–Ъ-–њ–Њ–ї–Є–Љ–µ—А–∞–Ј—Л –Р, —Д–Њ—А—Б–Є—А—Г–µ—В —В—А–∞–љ—Б–Ї—А–Є–њ—Ж–Є—О –Є —Б–Ї–Њ—А–Њ—Б—В—М —Б–Є–љ—В–µ–Ј–∞ –†–Э–Ъ, —З—В–Њ, –≤ —Б–≤–Њ—О –Њ—З–µ—А–µ–і—М, –њ—А–Є–≤–Њ–і–Є—В –Ї —Г–≤–µ–ї–Є—З–µ–љ–Є—О –Ї–Њ–ї–Є—З–µ—Б—В–≤–∞ —А–Є–±–Њ—Б–Њ–Љ –Є –Ї –∞–Ї—В–Є–≤–∞—Ж–Є–Є –±–Є–Њ—Б–Є–љ—В–µ–Ј–∞ —Б—В—А—Г–Ї—В—Г—А–љ—Л—Е –Є —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ—Л—Е –±–µ–ї–Ї–Њ–≤.
–°—А–∞–≤–љ–Є—В–µ–ї—М–љ–∞—П —Е–∞—А–∞–Ї—В–µ—А–Є—Б—В–Є–Ї–∞ —Б–Є–ї–Є–Љ–∞—А–Є–љ—Б–Њ–і–µ—А–ґ–∞—Й–Є—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–∞ –≤ —В–∞–±–ї–Є—Ж–µ 7.
–У–µ–њ–∞—В–Њ–њ—А–Њ—В–µ–Ї—В–Њ—А –Ы–µ–≥–∞–ї–Њ–љ, –њ–Њ–ї—Г—З–∞–µ–Љ—Л–є –Є–Ј –њ–ї–Њ–і–Њ–≤ —А–∞—Б—В–Њ—А–Њ–њ—И–Є, –≤–Ї–ї—О—З–∞–µ—В –Љ–∞–Ї—Б–Є–Љ–∞–ї—М–љ–Њ–µ –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ —Б–Є–ї–Є–Љ–∞—А–Є–љ–∞ –Є —Б–Є–ї–Є–±–Є–љ–Є–љ–∞ –±–ї–∞–≥–Њ–і–∞—А—П –Ј–∞–њ–∞—В–µ–љ—В–Њ–≤–∞–љ–љ–Њ–є —В–µ—Е–љ–Њ–ї–Њ–≥–Є–Є –њ—А–Њ–Є–Ј–≤–Њ–і—Б—В–≤–∞ —Г–≤–µ–ї–Є—З–µ–љ–Є—П –Ї–Њ–љ—Ж–µ–љ—В—А–∞—Ж–Є–Є —Б–Є–ї–Є–±–Є–љ–Є–љ–∞ –≤ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ–Љ —Б—Г–±—Б—В—А–∞—В–µ. –≠—В–Њ –њ–Њ–Ј–≤–Њ–ї—П–µ—В –і–Њ—Б—В–Є–≥–љ—Г—В—М –±–Њ–ї–µ–µ –≤—Л—Б–Њ–Ї–Њ–є –њ–Њ —Б—А–∞–≤–љ–µ–љ–Є—О —Б –∞–љ–∞–ї–Њ–≥–Є—З–љ—Л–Љ–Є –њ—А–µ–њ–∞—А–∞—В–∞–Љ–Є –±–Є–Њ–і–Њ—Б—В—Г–њ–љ–Њ—Б—В–Є, —В. –µ. —Г–і–Њ–≤–ї–µ—В–≤–Њ—А—П–µ—В –±–Њ–ї—М—И–Є–љ—Б—В–≤—Г —В—А–µ–±–Њ–≤–∞–љ–Є–є, –њ—А–µ–і—К—П–≤–ї—П–µ–Љ—Л—Е –Ї –≥–µ–њ–∞—В–Њ–њ—А–Њ—В–µ–Ї—В–Њ—А–∞–Љ.
–Я—А–Є –њ—А–Є–µ–Љ–µ –≤–љ—Г—В—А—М –њ—А–µ–њ–∞—А–∞—В –Ы–µ–≥–∞–ї–Њ–љ –±—Л—Б—В—А–Њ —А–∞—Б—В–≤–Њ—А—П–µ—В—Б—П –Є –њ–Њ—Б—В—Г–њ–∞–µ—В –≤ –Ї–Є—И–µ—З–љ–Є–Ї. –Я–Њ—Б–ї–µ –≤—Б–∞—Б—Л–≤–∞–љ–Є—П –≤ –Ї–Є—И–Ї–µ —З–µ—А–µ–Ј —Б–Є—Б—В–µ–Љ—Г –≤–Њ—А–Њ—В–љ–Њ–є –≤–µ–љ—Л 85% —Б–Є–ї–Є–±–Є–љ–Є–љ–∞ —З–µ—А–µ–Ј 45 –Љ–Є–љ –њ–Њ—Б—В—Г–њ–∞–µ—В –≤ –њ–µ—З–µ–љ—М –Є –Є–Ј–±–Є—А–∞—В–µ–ї—М–љ–Њ —А–∞—Б–њ—А–µ–і–µ–ї—П–µ—В—Б—П –≤ –≥–µ–њ–∞—В–Њ—Ж–Є—В–∞—Е. –Т –њ–µ—З–µ–љ–Є —Б–Є–ї–Є–Љ–∞—А–Є–љ –Љ–µ—В–∞–±–Њ–ї–Є–Ј–Є—А—Г–µ—В—Б—П –њ—Г—В–µ–Љ –Ї–Њ–љ—К—О–≥–∞—Ж–Є–Є, –љ–µ –Њ–±—А–∞–Ј—Г–µ—В –∞–Ї—В–Є–≤–љ—Л—Е –Љ–µ—В–∞–±–Њ–ї–Є—В–Њ–≤. 80% –∞–Ї—В–Є–≤–љ–Њ–≥–Њ –≤–µ—Й–µ—Б—В–≤–∞ –њ—А–Є –њ–µ—А–≤–Њ–Љ –њ—А–Њ—Е–Њ–ґ–і–µ–љ–Є–Є —З–µ—А–µ–Ј –њ–µ—З–µ–љ—М –≤—Л–і–µ–ї—П–µ—В—Б—П —Б –ґ–µ–ї—З—М—О –≤ —Б–Њ–µ–і–Є–љ–µ–љ–Є–Є —Б –≥–ї—О–Ї—Г—А–Њ–љ–Є–і–∞–Љ–Є –Є —Б—Г–ї—М—Д–∞—В–∞–Љ–Є. –Т—Б–ї–µ–і—Б—В–≤–Є–µ –і–µ–Ї–Њ–љ—К—О–≥–∞—Ж–Є–Є –≤ –Ї–Є—И–µ—З–љ–Є–Ї–µ –і–Њ 40% —Б–Є–ї–Є–Љ–∞—А–Є–љ–∞, –≤—Л–і–µ–ї–Є–≤—И–µ–≥–Њ—Б—П —Б –ґ–µ–ї—З—М—О, –≤–љ–Њ–≤—М —А–µ–∞–±—Б–Њ—А–±–Є—А—Г–µ—В—Б—П –Є –≤—Б—В—Г–њ–∞–µ—В –≤ —Н–љ—В–µ—А–Њ–≥–µ–њ–∞—В–Є—З–µ—Б–Ї—Г—О —Ж–Є—А–Ї—Г–ї—П—Ж–Є—О. –Ь–∞–Ї—Б–Є–Љ–∞–ї—М–љ–∞—П –Ї–Њ–љ—Ж–µ–љ—В—А–∞—Ж–Є—П –≤ –ґ–µ–ї—З–Є –≤ 100 —А–∞–Ј –≤—Л—И–µ, —З–µ–Љ –≤ –њ–ї–∞–Ј–Љ–µ. –Ъ–Њ–љ—Ж–µ–љ—В—А–∞—Ж–Є—П —Б–Є–ї–Є–±–Є–љ–Є–љ–∞ –њ–Њ—Б–ї–µ –Љ–љ–Њ–≥–Њ–Ї—А–∞—В–љ–Њ–≥–Њ –њ—А–Є–µ–Љ–∞ —Б—В–∞–±–Є–ї–Є–Ј–Є—А—Г–µ—В—Б—П, –Є –њ—А–µ–њ–∞—А–∞—В –≤ –Њ—А–≥–∞–љ–Є–Ј–Љ–µ –љ–µ –љ–∞–Ї–∞–њ–ї–Є–≤–∞–µ—В—Б—П.
–†–µ–≥–µ–љ–µ—А–∞—В–Є–≤–љ—Л–є –Љ–µ—Е–∞–љ–Є–Ј–Љ –і–µ–є—Б—В–≤–Є—П –Ы–µ–≥–∞–ї–Њ–љ–∞ –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В—М—О –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є—П –Ї–Њ–Љ–њ–ї–µ–Ї—Б–∞ —Б–Њ —Б—В–µ—А–Њ–Є–і–љ—Л–Љ–Є —Ж–Є—В–Њ–њ–ї–∞–Ј–Љ–∞—В–Є—З–µ—Б–Ї–Є–Љ–Є —А–µ—Ж–µ–њ—В–Њ—А–∞–Љ–Є –Є —В—А–∞–љ—Б–њ–Њ—А—В–Є—А—Г–µ—В—Б—П –≤–љ—Г—В—А—М —П–і—А–∞ –Ї–ї–µ—В–Ї–Є, –≥–і–µ –∞–Ї—В–Є–≤–Є—А—Г–µ—В –†–Э–Ъ-–њ–Њ–ї–Є–Љ–µ—А–∞–Ј—Г –Р. –Я—А–Є —Н—В–Њ–Љ —Б–Є–ї–Є–±–Є–љ–Є–љ –љ–µ –Њ–Ї–∞–Ј—Л–≤–∞–µ—В –≤–ї–Є—П–љ–Є—П –љ–∞ —Б–Ї–Њ—А–Њ—Б—В—М —А–µ–і—Г–њ–ї–Є–Ї–∞—Ж–Є–Є –Є —В—А–∞–љ—Б–Ї—А–Є–њ—Ж–Є–Є –≤ –Є–Ј–Љ–µ–љ–µ–љ–љ—Л—Е –Ї–ї–µ—В–Ї–∞—Е —Б –Љ–∞–Ї—Б–Є–Љ–∞–ї—М–љ—Л–Љ —Г—А–Њ–≤–љ–µ–Љ —Б–Є–љ—В–µ–Ј–∞ –Ф–Э–Ъ, —З—В–Њ –Є—Б–Ї–ї—О—З–∞–µ—В –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В—М –µ–≥–Њ –њ—А–Њ–ї–Є—Д–µ—А–∞—В–Є–≤–љ–Њ–≥–Њ –і–µ–є—Б—В–≤–Є—П.
–≠–Ї—Б–њ–µ—А—В—Л FDA1 –Є EMEA2 –Њ–і–Њ–±—А–Є–ї–Є –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ –њ—А–µ–њ–∞—А–∞—В–∞ –Ы–µ–≥–∞–ї–Њ–љ –≤ –Ї–∞—З–µ—Б—В–≤–µ –≥–µ–њ–∞—В–Њ–њ—А–Њ—В–µ–Ї—В–Є–≤–љ–Њ–≥–Њ —Б—А–µ–і—Б—В–≤–∞ —Б –і–Њ–Ї–∞–Ј–∞–љ–љ–Њ–є —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В—М—О –≤–Њ—Б—Б—В–∞–љ–∞–≤–ї–Є–≤–∞—В—М –і–µ–Ј–Є–љ—В–Њ–Ї—Б–Є–Ї–∞—Ж–Є–Њ–љ–љ—Г—О —Д—Г–љ–Ї—Ж–Є—О –њ–µ—З–µ–љ–Є (—В–∞–±–ї. 8).
–Ы–µ–≥–∞–ї–Њ–љ–Њ–Љ —Б–ї–µ–і—Г–µ—В —Б–Њ–њ—А–Њ–≤–Њ–ґ–і–∞—В—М –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Г—О —В–µ—А–∞–њ–Є—О —Б –њ–µ—А–≤—Л—Е –і–љ–µ–є –ї–µ—З–µ–љ–Є—П, —В. –Ї., –њ–Њ –і–∞–љ–љ—Л–Љ –Љ–љ–Њ–≥–Њ—З–Є—Б–ї–µ–љ–љ—Л—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є, –±–Њ–ї–µ–µ —А–∞–љ–љ–Є–є —Б—В–∞—А—В –≥–µ–њ–∞—В–Њ–њ—А–Њ—В–µ–Ї—В–Є–≤–љ–Њ–є –Ј–∞—Й–Є—В—Л –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ —Б–љ–Є–ґ–∞–µ—В —А–Є—Б–Ї —Е—А–Њ–љ–Є–Ј–∞—Ж–Є–Є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П.
–Я—А–µ–њ–∞—А–∞—В —Ж–µ–ї–µ—Б–Њ–Њ–±—А–∞–Ј–љ–Њ –њ—А–Є–Љ–µ–љ—П—В—М —Г –±–Њ–ї—М–љ—Л—Е —Б –Ы–Я–Я —Б –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–Љ–Є –Є –±–Є–Њ—Е–Є–Љ–Є—З–µ—Б–Ї–Є–Љ–Є –њ—А–Є–Ј–љ–∞–Ї–∞–Љ–Є –∞–Ї—В–Є–≤–љ–Њ—Б—В–Є –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є—З–µ—Б–Ї–Є–Љ–Є –Ї—Г—А—Б–∞–Љ–Є –њ—А–Є –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ—Б—В–Є –і–ї–Є—В–µ–ї—М–љ–Њ–≥–Њ –њ—А–Є–µ–Љ–∞ –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є—З–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ (–љ–∞–њ—А–Є–Љ–µ—А, —Ж–Є—В–Њ—Б—В–∞—В–Є–Ї–Њ–≤, –Э–Я–Т–Я, –∞–љ—В–Є–∞—А–Є—В–Љ–Є—З–µ—Б–Ї–Є—Е —Б—А–µ–і—Б—В–≤, –∞–љ—В–Є–і–µ–њ—А–µ—Б—Б–∞–љ—В–Њ–≤, –Ї–Њ–љ—В—А–∞—Ж–µ–њ—В–Є–≤–Њ–≤ –Є —В. –і.), –њ—А–Є –≤—Л–љ—Г–ґ–і–µ–љ–љ–Њ–є –њ–Њ–ї–Є–њ—А–∞–≥–Љ–∞–Ј–Є–Є (–Њ—Б–Њ–±–∞—П –≥—А—Г–њ–њ–∞ —А–Є—Б–Ї–∞ вАУ –ґ–µ–љ—Й–Є–љ—Л –њ–Њ—Б–ї–µ 40 –ї–µ—В). –Ы–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Г—О —В–µ—А–∞–њ–Є—О –њ–∞—Ж–Є–µ–љ—В–∞–Љ —Б —Г–Ї–∞–Ј–∞–љ–Є–µ–Љ –≤ –∞–љ–∞–Љ–љ–µ–Ј–µ –љ–∞ –і–Є—Д—Д—Г–Ј–љ—Л–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –њ–µ—З–µ–љ–Є –ї—О–±–Њ–є —Н—В–Є–Њ–ї–Њ–≥–Є–Є –Є–ї–Є —Б—В—А–∞–і–∞—О—Й–Є–Љ –∞–ї–Ї–Њ–≥–Њ–ї—М–љ–Њ–є –Є –љ–Є–Ї–Њ—В–Є–љ–Њ–≤–Њ–є –Ј–∞–≤–Є—Б–Є–Љ–Њ—Б—В—М—О —Б–ї–µ–і—Г–µ—В —В–∞–Ї–ґ–µ –њ—А–Њ–≤–Њ–і–Є—В—М –≤ —Б–Њ—З–µ—В–∞–љ–Є–Є —Б –њ—А–Є–µ–Љ–Њ–Љ –Ы–µ–≥–∞–ї–Њ–љ–∞. –†–∞–±–Њ—В–љ–Є–Ї–∞–Љ –≤—А–µ–і–љ—Л—Е —Е–Є–Љ–Є—З–µ—Б–Ї–Є—Е –њ—А–Њ–Є–Ј–≤–Њ–і—Б—В–≤ —А–µ–Ї–Њ–Љ–µ–љ–і—Г–µ—В—Б—П –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є—З–µ—Б–Ї–Є–є –њ—А–Є–µ–Љ –њ—А–µ–њ–∞—А–∞—В–∞.
–°–њ–Њ—Б–Њ–±—Л –њ—А–Є–Љ–µ–љ–µ–љ–Є—П:
1. –Я—А–Є –Ы–Я–Я —Б —Г–Љ–µ—А–µ–љ–љ–Њ –≤—Л—А–∞–ґ–µ–љ–љ—Л–Љ —Ж–Є—В–Њ–ї–Є—В–Є—З–µ—Б–Ї–Є–Љ —Б–Є–љ–і—А–Њ–Љ–Њ–Љ: –њ–Њ 70 –Љ–≥ 3 —А./—Б—Г—В –≤ —В–µ—З–µ–љ–Є–µ 3вАУ4 –Љ–µ—Б.
2. –Я—А–Є —В—П–ґ–µ–ї—Л—Е –Ы–Я–Я: 140 –Љ–≥ 3 —А./—Б—Г—В 3вАУ4 –љ–µ–і., —Б –њ–µ—А–µ—Е–Њ–і–Њ–Љ –љ–∞ –њ–Њ–і–і–µ—А–ґ–Є–≤–∞—О—Й–Є–µ –і–Њ–Ј—Л 70 –Љ–≥ 3 —А./—Б—Г—В 3вАУ4 –Љ–µ—Б.
3. –Я—А–Є —Е—А–Њ–љ–Є—З–µ—Б–Ї–Є—Е –Є–љ—В–Њ–Ї—Б–Є–Ї–∞—Ж–Є—П—Е –њ–µ—З–µ–љ–Є (–ї–µ–Ї–∞—А—Б—В–≤–∞–Љ–Є, –њ—А–Њ–Љ—Л—И–ї–µ–љ–љ—Л–Љ–Є, –±—Л—В–Њ–≤—Л–Љ–Є –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є—З–љ—Л–Љ–Є —Б–Њ–µ–і–Є–љ–µ–љ–Є—П–Љ–Є): –њ–Њ 70 –Љ–≥ 3 —А./—Б—Г—В –Ї—Г—А—Б–∞–Љ–Є –њ–Њ 3вАУ4 –Љ–µ—Б. 2вАУ3 —А./–≥–Њ–і.
4. –Я—А–Є –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ—Б—В–Є –Љ–µ–і–Є–Ї–∞–Љ–µ–љ—В–Њ–Ј–љ–Њ–є —В–µ—А–∞–њ–Є–Є –њ–∞—Ж–Є–µ–љ—В–∞–Љ —Б –і–Є—Д—Д—Г–Ј–љ—Л–Љ–Є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П–Љ–Є –њ–µ—З–µ–љ–Є –ї—О–±–Њ–є —Н—В–Є–Њ–ї–Њ–≥–Є–Є: 140 –Љ–≥ 3 —А–∞–Ј–∞ –љ–∞ –≤—А–µ–Љ—П –њ—А–Њ–≤–µ–і–µ–љ–Є—П –ї–µ—З–µ–љ–Є—П –Є –і–∞–ї–µ–µ –њ–Њ 70 –Љ–≥ –≤ —В–µ—З–µ–љ–Є–µ 3вАУ4 –Љ–µ—Б.
5. –Ф–ї—П –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–Є –Ы–Я–Я —А–∞–±–Њ—В–љ–Є–Ї–∞–Љ –≤—А–µ–і–љ—Л—Е –њ—А–Њ–Є–Ј–≤–Њ–і—Б—В–≤: –њ–Њ 70 –Љ–≥ –і–ї–Є—В–µ–ї—М–љ–Њ.
–Ы–µ—З–µ–љ–Є–µ –Ы–Я–Я –Њ—Б—В–∞–µ—В—Б—П —В—А–∞–і–Є—Ж–Є–Њ–љ–љ–Њ —В—А—Г–і–љ–Њ–є –њ—А–Њ–±–ї–µ–Љ–Њ–є –і–ї—П –њ—А–∞–Ї—В–Є—З–µ—Б–Ї–Є—Е –≤—А–∞—З–µ–є. –Ю—В–Љ–µ–љ–∞ –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є—З–љ–Њ–≥–Њ –њ—А–µ–њ–∞—А–∞—В–∞ –Ј–∞—З–∞—Б—В—Г—О –љ–µ–≤–Њ–Ј–Љ–Њ–ґ–љ–∞ –±–µ–Ј —Б–Њ–Ј–і–∞–љ–Є—П –љ–µ–њ–Њ—Б—А–µ–і—Б—В–≤–µ–љ–љ–Њ–є –Є–ї–Є –Њ—В—Б—А–Њ—З–µ–љ–љ–Њ–є —Г–≥—А–Њ–Ј—Л –і–ї—П –ґ–Є–Ј–љ–Є –њ–∞—Ж–Є–µ–љ—В–∞, –ї–Є–±–Њ –±–µ–Ј —Б—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ–≥–Њ —Г—Е—Г–і—И–µ–љ–Є—П –Ї–∞—З–µ—Б—В–≤–∞ –µ–≥–Њ –ґ–Є–Ј–љ–Є. –Т–Љ–µ—Б—В–µ —Б —В–µ–Љ —И–Є—А–Њ–Ї–Њ –Є–Ј–≤–µ—Б—В–љ—Л–µ –і–∞–љ–љ—Л–µ –Њ —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В–Є —В–Ї–∞–љ–Є –њ–µ—З–µ–љ–Є –Ї —А–µ–≥–µ–љ–µ—А–∞—Ж–Є–Є –њ–Њ–Ј–≤–Њ–ї—П—О—В –і–Њ—Б—В–∞—В–Њ—З–љ–Њ –Њ–њ—В–Є–Љ–Є—Б—В–Є—З–љ–Њ –Њ—Ж–µ–љ–Є–≤–∞—В—М –њ–µ—А—Б–њ–µ–Ї—В–Є–≤—Л –Є –њ–Њ—В–µ–љ—Ж–Є–∞–ї—М–љ—Л–µ –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В–Є –њ–∞—В–Њ–≥–µ–љ–µ—В–Є—З–µ—Б–Ї–Њ–є —В–µ—А–∞–њ–Є–Є –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ-–Є–љ–і—Г—Ж–Є—А–Њ–≤–∞–љ–љ—Л—Е –њ–Њ–≤—А–µ–ґ–і–µ–љ–Є–є –њ–µ—З–µ–љ–Є –≥–µ–њ–∞—В–Њ–њ—А–Њ—В–µ–Ї—В–Њ—А–∞–Љ–Є.
–Ч–∞–Ї–ї—О—З–µ–љ–Є–µ
–Т –њ–µ—З–µ–љ–Є –њ—А–Њ–Є—Б—Е–Њ–і–Є—В –Љ–µ—В–∞–±–Њ–ї–Є–Ј–Љ –±–Њ–ї—М—И–Є–љ—Б—В–≤–∞ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤. –Я—А–Є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П—Е –њ–µ—З–µ–љ–Є –ї—О–±–Њ–є —Н—В–Є–Њ–ї–Њ–≥–Є–Є, –њ—А–Є –і–ї–Є—В–µ–ї—М–љ–Њ–Љ –њ—А–Є–Љ–µ–љ–µ–љ–Є–Є –њ—А–µ–њ–∞—А–∞—В–Њ–≤, –њ–Њ–ї–Є–њ—А–∞–≥–Љ–∞–Ј–Є–Є –љ–∞—А—Г—И–∞–µ—В—Б—П –µ–µ —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В—М –Љ–µ—В–∞–±–Њ–ї–Є–Ј–Є—А–Њ–≤–∞—В—М –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–µ —Б—А–µ–і—Б—В–≤–∞, –њ–Њ—Н—В–Њ–Љ—Г –њ—А–Є –Є—Е –љ–∞–Ј–љ–∞—З–µ–љ–Є–Є –≤ –Њ–±—Л—З–љ—Л—Е –і–Њ–Ј–Є—А–Њ–≤–Ї–∞—Е –Љ–Њ–≥—Г—В –≤–Њ–Ј–љ–Є–Ї–∞—В—М –љ–µ–Њ–ґ–Є–і–∞–љ–љ—Л–µ —В–Њ–Ї—Б–Є—З–µ—Б–Ї–Є–µ —А–µ–∞–Ї—Ж–Є–Є.
–Т–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В—М —В–Њ–Ї—Б–Є—З–µ—Б–Ї–Є—Е —Н—Д—Д–µ–Ї—В–Њ–≤ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ –≤—Б–µ–≥–і–∞ —Б–ї–µ–і—Г–µ—В —Г—З–Є—В—Л–≤–∞—В—М –њ—А–Є –і–Є—Д—Д–µ—А–µ–љ—Ж–Є–∞–ї—М–љ–Њ–є –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–µ –њ–µ—З–µ–љ–Њ—З–љ–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В–Є, –ґ–µ–ї—В—Г—Е–Є, –њ–Њ–≤—Л—И–µ–љ–Є–Є —Г—А–Њ–≤–љ—П —В—А–∞–љ—Б–∞–Љ–Є–љ–∞–Ј. –Ъ –Є–Ј–Њ–ї–Є—А–Њ–≤–∞–љ–љ–Њ–Љ—Г –њ–Њ–≤—Л—И–µ–љ–Є—О –Љ–∞—А–Ї–µ—А–Њ–≤ —Ж–Є—В–Њ–ї–Є–Ј–∞ –љ–∞ —Д–Њ–љ–µ –њ—А–Є–µ–Љ–∞ –ї–µ–Ї–∞—А—Б—В–≤ –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ –Њ—В–љ–Њ—Б–Є—В—М—Б—П —Б –±–Њ–ї—М—И–Њ–є –љ–∞—Б—В–Њ—А–Њ–ґ–µ–љ–љ–Њ—Б—В—М—О, —В. –Ї. —Н—В–Њ –Љ–Њ–ґ–µ—В —Б–≤–Є–і–µ—В–µ–ї—М—Б—В–≤–Њ–≤–∞—В—М –Њ —А–∞–Ј–≤–Є—В–Є–Є –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є –њ–µ—З–µ–љ–Є.
–Т—Л—П–≤–ї–µ–љ–Є–µ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е –≥–µ–њ–∞—В–Є—В–Њ–≤ –њ–Њ-–њ—А–µ–ґ–љ–µ–Љ—Г –Њ—Б—В–∞–µ—В—Б—П –Њ–і–љ–Њ–є –Є–Ј —Б–∞–Љ—Л—Е —В—А—Г–і–љ—Л—Е –Ј–∞–і–∞—З –Љ–µ–і–Є—Ж–Є–љ—Л. –Ф–Є–∞–≥–љ–Њ–Ј —Г—Б—В–∞–љ–∞–≤–ї–Є–≤–∞–µ—В—Б—П —А–µ–і–Ї–Њ –Є, –Ї–∞–Ї –њ—А–∞–≤–Є–ї–Њ, –љ–∞ —Б—В–∞–і–Є–Є –ґ–µ–ї—В—Г—Е–Є –Є–ї–Є –≥–µ–њ–∞—В–Њ–Љ–µ–≥–∞–ї–Є–Є. –°–њ–µ–Ї—В—А –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е –њ—А–Њ—П–≤–ї–µ–љ–Є–є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є –њ–µ—З–µ–љ–Є, –≤—Л–Ј–≤–∞–љ–љ—Л—Е –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–Љ–Є –≤–µ—Й–µ—Б—В–≤–∞–Љ–Є, —З—А–µ–Ј–≤—Л—З–∞–є–љ–Њ —А–∞–Ј–љ–Њ–Њ–±—А–∞–Ј–µ–љ, —Н—В–Є –њ—А–Њ—П–≤–ї–µ–љ–Є—П —З–∞—Б—В–Њ –Є–Љ–µ—О—В —Б—Е–Њ–і—Б—В–≤–Њ —Б ¬Ђ–Ї–ї–∞—Б—Б–Є—З–µ—Б–Ї–Є–Љ–Є¬ї —Д–Њ—А–Љ–∞–Љ–Є –њ–µ—З–µ–љ–Њ—З–љ—Л—Е –±–Њ–ї–µ–Ј–љ–µ–є. –Ю—Б–љ–Њ–≤—Г –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є —Б–Њ—Б—В–∞–≤–ї—П–µ—В —В—Й–∞—В–µ–ї—М–љ–Њ —Б–Њ–±—А–∞–љ–љ—Л–є –∞–љ–∞–Љ–љ–µ–Ј –Њ –њ—А–Є–Љ–µ–љ—П—О—Й–Є—Е—Б—П –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е —Б—А–µ–і—Б—В–≤–∞—Е.
–°–ї–µ–і—Г–µ—В –Є–Љ–µ—В—М –≤ –≤–Є–і—Г (–≤ —Б–≤—П–Ј–Є —Б –±–Њ–ї—М—И–Є–Љ –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ–Љ –Љ–∞–ї–Њ—Б–Є–Љ–њ—В–Њ–Љ–љ—Л—Е –Ы–Я–Я), —З—В–Њ —Г –±–Њ–ї—М–љ—Л—Е, –њ–Њ–ї—Г—З–∞—О—Й–Є—Е –њ–Њ—В–µ–љ—Ж–Є–∞–ї—М–љ–Њ –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є—З–љ—Л–µ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–µ –њ—А–µ–њ–∞—А–∞—В—Л, —Ж–µ–ї–µ—Б–Њ–Њ–±—А–∞–Ј–љ–Њ —А–µ–≥—Г–ї—П—А–љ–Њ –Њ–њ—А–µ–і–µ–ї—П—В—М –∞–Ї—В–Є–≤–љ–Њ—Б—В—М –∞–Љ–Є–љ–Њ—В—А–∞–љ—Б—Д–µ—А–∞–Ј, –©–§ –Є —Г—А–Њ–≤–µ–љ—М –±–Є–ї–Є—А—Г–±–Є–љ–∞ –≤ —Б—Л–≤–Њ—А–Њ—В–Ї–µ –Ї—А–Њ–≤–Є.
–Ф–ї—П —Г—Б–Ї–Њ—А–µ–љ–љ–Њ–≥–Њ –≤–Њ—Б—Б—В–∞–љ–Њ–≤–ї–µ–љ–Є—П —Б—В—А—Г–Ї—В—Г—А—Л –Є —Д—Г–љ–Ї—Ж–Є–Є –њ–µ—З–µ–љ–Є –Є—Б–њ–Њ–ї—М–Ј—Г—О—В—Б—П –≥–µ–њ–∞—В–Њ–њ—А–Њ—В–µ–Ї—В–Є–≤–љ—Л–µ —Б—А–µ–і—Б—В–≤–∞. –Ф–ї—П –∞–Љ–±—Г–ї–∞—В–Њ—А–љ–Њ-–њ–Њ–ї–Є–Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–≥–Њ –Ј–≤–µ–љ–∞ —Ж–µ–ї–µ—Б–Њ–Њ–±—А–∞–Ј–љ–Њ –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞—В—М –њ–µ—А–Њ—А–∞–ї—М–љ—Л–µ —Д–Њ—А–Љ—Л –Љ–µ–і–Є–Ї–∞–Љ–µ–љ—В–Њ–≤ –љ–∞ –Њ—Б–љ–Њ–≤–µ —Б–Є–ї–Є–Љ–∞—А–Є–љ–∞ —Б –њ–µ—А–≤–Њ–≥–Њ –і–љ—П –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ–є —В–µ—А–∞–њ–Є–Є. –Я—А–µ–њ–∞—А–∞—В–Њ–Љ –≤—Л–±–Њ—А–∞ –Є–Ј —Б–Є–ї–Є–Љ–∞—А–Є–љ—Б–Њ–і–µ—А–ґ–∞—Й–Є—Е –≥–µ–њ–∞—В–Њ–њ—А–Њ—В–µ–Ї—В–Њ—А–Њ–≤ —П–≤–ї—П–µ—В—Б—П –Њ—А–Є–≥–Є–љ–∞–ї—М–љ—Л–є –≥–µ–њ–∞—В–Њ–њ—А–Њ—В–µ–Ї—В–Њ—А –Ы–µ–≥–∞–ї–Њ–љ.
1 –£–њ—А–∞–≤–ї–µ–љ–Є–µ –њ–Њ –Ї–Њ–љ—В—А–Њ–ї—О –Ј–∞ –Ї–∞—З–µ—Б—В–≤–Њ–Љ –њ–Є—Й–µ–≤—Л—Е –њ—А–Њ–і—Г–Ї—В–Њ–≤ –Є –ї–µ-
–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ (FDA, Food and Drug Administration) вАУ –њ—А–∞-
–≤–Є—В–µ–ї—М—Б—В–≤–µ–љ–љ–Њ–µ –∞–≥–µ–љ—Б—В–≤–Њ, –њ–Њ–і—З–Є–љ–µ–љ–љ–Њ–µ –Ь–Є–љ–Є—Б—В–µ—А—Б—В–≤—Г –Ј–і—А–∞–≤–Њ–Њ—Е—А–∞-
–љ–µ–љ–Є—П –°–®–Р.
2 –Х–≤—А–Њ–њ–µ–є—Б–Ї–Њ–µ –∞–≥–µ–љ—В—Б—В–≤–Њ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е —Б—А–µ–і—Б—В–≤ (EMEA, European
Medicines Agency) вАУ –∞–≥–µ–љ—В—Б—В–≤–Њ –њ–Њ –Њ—Ж–µ–љ–Ї–µ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е –њ—А–µ–њ–∞—А–∞-
—В–Њ–≤ –љ–∞ –Є—Е —Б–Њ–Њ—В–≤–µ—В—Б—В–≤–Є–µ —В—А–µ–±–Њ–≤–∞–љ–Є—П–Љ, –Є–Ј–ї–Њ–ґ–µ–љ–љ—Л–Љ –≤ –Х–≤—А–Њ–њ–µ–є—Б–Ї–Њ–є
—Д–∞—А–Љ–∞–Ї–Њ–њ–µ–µ.












