В настоящее время наиболее частой причиной головокружения, связанного с патологией внутреннего уха, считается доброкачественное пароксизмальное позиционное головокружение (ДППГ), которое составляет, по данным различных авторов, от 17 до 35% всех периферических вестибулярных расстройств [3–6,24,25]. Основным проявлением заболевания являются кратковременные приступы системного головокружения, возникающие при перемене положения головы. ДППГ достаточно легко диагностируется и в большинстве случаев излечивается с помощью методик, выполняемых в амбулаторных условиях.
Впервые такое состояние описал Barany в 1921 г. Он привел выписку из истории болезни пациентки, у которой приступы системного головокружения возникали только при укладывании на правый бок, носили кратковременный характер (длились до 30 с), сопровождались тошнотой, при этом визуализировался правосторонний ротаторный нистагм. Если сразу же после прекращения приступа больная поворачивала голову направо, то приступа не возникало, а для его повторного возникновения пациентке необходимо было полежать некоторое время на спине или другом боку.
С того времени был достигнут значительный прогресс в понимании этой патологии. Как было доказано в клинических исследованиях, во время хирургических вмешательств на полукружных каналах и в эксперименте на животных [10,30,31], причиной возникновения головокружения при ДППГ являются фрагменты отолитовой мембраны эллиптического мешочка, которые при свободном перемещении проникают в эндолимфатическое пространство полукружных каналов. В зависимости от расположения частиц по отношению к купуле и полукружному каналу различают купулолитиаз и каналолитиаз. Некоторые вестибулологи для упрощения объединяют эти два термина в один – «отолитиаз».
Каналолитиаз предполагает наличие свободно плавающих отолитов в просвете полукружного канала. Это состояние было впервые описано S.F. Hall и J.A. McClure в 1979 г. [16]. Свободно плавающие в эндолимфе частицы были обнаружены S.K. Agrawal и L.S. Parnes [4] в 30% случаев при операциях по поводу ДППГ. В эксперименте этот феномен был продемонстрирован L.S. Parnes и J.A. McClure [30]. Термин «купулолитиаз», означающий наличие частиц, прилипших к купуле полукружного канала, был введен в научный оборот H.F. Schuknecht [31].
Для лучшего понимания патофизиологии данного состояния следует коротко напомнить особенности строения полукружных каналов. Три полукружных канала во внутреннем ухе воспринимают угловые ускорения и расположены почти под прямым углом друг к другу. Каждый канал заполнен эндолимфой и имеет расширение, именуемое ампулой. Ампула содержит в себе купулу, покрытую желатинозной массой, которая прикреплена к волосковым клеткам рецептора. Движения купулы могут вызывать стимулирующий и угнетающий ответ, зависящий как от направления движения эндолимфы, так и от того, в каком канале это движение происходит. Необходимо отметить, что купула практически полностью перекрывает просвет ампулы, поэтому частицы отолитовой мембраны, попадая в полукружный канал, могут выйти оттуда только через его гладкое колено. Подавляющее большинство случаев ДППГ обусловлено локализацией отолитов в заднем (вертикальном, сагиттальном) полукружном канале (ЗПК). Это происходит, по–видимому, в связи с тем, что большинство свободно плавающих в эндолимфе обломков отолитов под влиянием силы гравитации попадают в ЗПК, который наиболее низко располагается как при вертикальном, так и при горизонтальном положении тела человека. Однажды попав в ЗПК, осколки отолитов не могут выйти через «купулярный барьер», блокирующий выход из канала. Поэтому частицы отоконий оказываются «в ловушке» и могут покинуть канал только через его гладкое колено [10].
Возникает вопрос: почему отоконии покидают отолитовую мембрану и, что называется, отправляются в свободное плавание? По мнению большинства исследователей, в 50–70% случаев причину развития такого состояния установить не удается [27]. Однако возникновение этого заболевания может быть связано с черепно–мозговой травмой (7–17%), вирусным лабиринтитом (15%), болезнью Меньера (5%), ототоксическим действием антибиотиков (гентамицин), хирургическими вмешательствами на внутреннем ухе, мигренями, обусловленными нейроциркуляторной дистонией (спазм лабиринтной артерии) и т.д. [2,14,15,18–20,22,25]. Также нельзя исключить тот факт, что в связи с большой распространенностью ДППГ может быть случайной находкой при других заболеваниях, являясь при этом сопутствующей патологией.
Со времен публикаций D.J. Lim в 1984 г. [25] стало известно, что сферический и эллиптический мешочки отличаются высокой метаболической активностью и имеют сложную ультраструктуру. Размер отоконий составляет приблизительно 10 микрон, они обладают большим удельным весом, чем эндолимфа. Отоконии воспроизводятся в течение всей жизни человека и подвергаются дегенерации при естественном старении организма. Резорбция отоконий осуществляется с помощью темных клеток, расположенных в утрикулюсе и саккулюсе. Нарушения в различных звеньях метаболизма отоконий могут привести к изменению их формы, гиперпродукции и неспособности полноценной деминерализации темными клетками. В результате таких нарушений массы отолитов накапливаются в саккулюсе и утрикулюсе и затем попадают в различные отделы перепончатого лабиринта под влиянием силы гравитации [10,12]. При посттравматических ДППГ частицы отоконий попадают в полукружные каналы вследствие травматического разрушения отолитовой мембраны.
Клиника этого заболевания очень характерна. Пациенты описывают внезапные сильные приступы системного головокружения с горизонтальным или вертикальным движением предметов или их комбинацией, возникающие при определенном положении головы или движениях, чаще всего это переворачивание в кровати, повороты головы в сторону, разгибание и сгибание шеи. Пациенты часто идентифицируют больное ухо, точно указывая, на каком боку у них возникает головокружение, а на каком – нет. Приступы головокружения продолжаются не более 30 с, однако многие люди преувеличивают их продолжительность, говоря о нескольких минутах. Приступы головокружения могут быть единичными, а могут повторяться через разные промежутки времени: от нескольких приступов в неделю до нескольких приступов в течение дня. В дополнение к системным головокружениям многие больные жалуются на тошноту и ощущение покачивания.
Симптомы отсутствуют, если больной избегает провоцирующих движений. При ДППГ не наблюдаются тугоухость, шум в ушах, головная боль и другие симптомы. Название этого заболевания говорит о благоприятном его течении, однако в ряде случаев оно может быть опасным, особенно если приступ системного головокружения возникает при нахождении человека на большой высоте, глубине или при управлении транспортом [5,6,9,21,24,36].
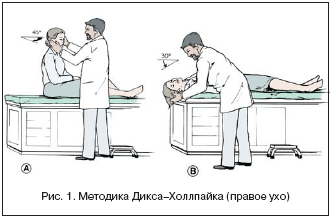
Для подтверждения диагноза ДППГ необходимо провести пробу Дикса–Холлпайка, которая была впервые предложена в 1952 г. (рис. 1) [9].
Больной сидит на кушетке, при этом голова повернута на 45° в предполагаемую больную сторону, а взгляд фиксирован на лице врача (нос, переносица). Больного резко укладывают на спину, при этом голову запрокидывают назад на 30° назад, сохраняя разворот на 45° в больную сторону. При положительной пробе после небольшого латентного периода (1–5 с) возникают головокружение и ротаторный нистагм, направленный в плоскости ЗПК исследуемого уха (при левостороннем ДППГ – по часовой стрелке, при правостороннем – против часовой стрелки), которые длятся не более 30 с. После исчезновения нистагма больного быстро усаживают в исходное положение, при этом в большинстве случаев возникает реверсивный нистагм – ротаторный, направленный в обратную сторону, менее сильный и продолжительный, в сочетании с легким головокружением.
Проба Дикса–Холлпайка обязательно проводится с двух сторон. Если во время проведения пробы нистагм и головокружение не выявлены, проба считается отрицательной. Проба может быть положительной с двух сторон, особенно это характерно для посттравматического ДППГ. Следует отметить, что нистагм, получаемый при данной пробе, безусловно периферический, т.е. он подавляется фиксацией взора, поэтому без специального оборудования (очков Френзеля или инфракрасной регистрации движения глаз) он может быть не зафиксирован.
Почему в пробе Дикса–Холлпайка возникает раздражение или угнетение заднего полукружного канала? В положении со свешенной головой «критическая масса» частиц отоконий отходит от купулы, индуцируя ампулофугальное отклонение купулы, что приводит к раздражению нейроэпителиальных клеток ампулярного рецептора ЗПК и, следовательно, к возникновению нистагма и головокружения, непродолжительных по времени, т.к. после достижения частицами самой низкой точки канала купула возвращается в нейтральное положение. Когда больного усаживают, масса отоконий движется в противоположном направлении, вызывая ампулопетальное движение купулы, т.е. тормозя нейроэпителиальные клетки, это приводит к возникновению менее сильного нистагма в противоположном направлении.
Следует напомнить, что стимуляция полукружного канала вызывает более сильный ответ, чем его угнетение. При последовательном неоднократном выполнении пробы Дикса–Холлпайка нистагм истощается, и симптоматика головокружения исчезает, т.к. частицы рассеиваются по каналу и не создают критическую массу [11,12,16,33].
У определенной части больных при проведении пробы Дикса–Холлпайка можно не выявить типичного нистагма, но при этом возникает типичное позиционное головокружение – так называемое «субъективное ДППГ» [17,21,33]. Это может происходить по нескольким причинам: во–первых, нистагм может не визуализироваться врачом, во–вторых, может истощаться в результате повторяющихся тестов, в–третьих, из–за наличия легкой формы ДППГ, при которой стимуляция вестибуло–глазодвигательного пути недостаточна.
Дифференциальная диагностика данного заболевания проводится с несколькими патологическими состояниями. При ортостатической гипотензии в отличие от ДППГ головокружение сопровождается ощущением мушек перед глазами, нистагм возникает только при резком вставании и запрокидывании головы. Ключ к диагнозу – сравнение АД в положении больного лежа и стоя.
Вертеброгенное головокружение наряду с ДППГ является одним из наиболее частых вестибулярных нарушений и характеризуется головокружением, появляющимся при поворотах головы и шеи. Возникновение его обусловлено патологическими изменениями дегенеративного, воспалительного, обменного и травматического характера в межпозвонковых суставах и связочном аппарате шейного отдела позвоночника, приводящими к нарушению кровообращения в позвоночной артерии, ирритации симпатического позвоночного сплетения, а также к изменению состояния проприорецепторов в спазмированных шейных мышцах.
Но помимо головокружения при остеохондрозе шейного отдела позвоночника имеется ряд симптомов, таких как тупая, ноющая боль в шее, ограничение движений головы, усиление боли при резком сгибании или разгибании шеи, а также при длительной постоянной нагрузке на шейный отдел позвоночника, иррадиация боли в затылочную область головы, верхние конечности. При обследовании больных может определяться ограничение объема движений в шейном отделе позвоночника (особенно поворотов и наклонов головы). Часто больные предъявляют жалобы на снижение слуха и шум в ушах, усиливающийся при поворотах головы. Кохлеовестибулярные нарушения определяют клиническую картину синдрома позвоночной артерии или заднего шейного симпатического синдрома Барре–Льеу, который характеризуется интенсивными головными болями, шумом в ушах и снижением слуха, приступами головокружения и нарушением зрения.
Опухоли задней черепной ямки помимо позиционного головокружения проявляются выраженными расстройствами равновесия, центральным диагональным или вертикальным нистагмом, направленным вниз и усиливающимся в положении лежа, симптомами поражения лицевого, тройничного и других черепно–мозговых нервов.
Позиционное головокружение встречается также при рассеянном склерозе, однако при этом заболевании характерно возникновение нистагма при запрокидывании головы, когда один глаз находится выше, а другой – ниже горизонтальной плоскости (поражение вестибулярных ядер дна IV желудочка) [34,35].
За последние 20 лет методы лечения ДППГ серьезно изменились в связи с прогрессом в понимании патогенеза данного заболевания [7,8,13,23,24,29]. Раньше больным советовали избегать триггерных положений, а лекарственная терапия носила симптоматический характер. Позже появились методики и маневры, позволяющие осколкам отолитов вернуться обратно в эллиптический мешочек.
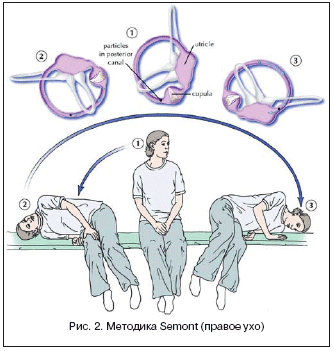
В 1988 г. A. Semont и соавт. описали методику, которая базируется на теории купулолитиаза (рис. 2) [17,32]. Авторы полагают, что путем выполнения серий быстрых смен положения головы происходит освобождение частиц, прилипших к купуле. При выполнении этой методики пациент сначала находится в положении сидя, с головой, повернутой в сторону, противоположную больной стороне. Затем больного быстро укладывают на бок – в сторону больного уха, при этом положение головы сохраняется, то есть в данном случае пациент находится лицом вверх. Спустя 5 мин. больного перекладывают через исходную позицию на другой бок, при этом голова по–прежнему повернута в «здоровую» сторону (лицом вниз). В этом положении пациент остается на 10–15 мин., а затем медленно садится в исходное положение.
Согласно методике J.M. Epley (рис. 3), предложенной в 1992 г. [1,13], пациента укладывают в положение Дикса–Холлпайка по указанному выше способу и оставляют его в этом положении на 1–2 мин. Затем резко переворачивают на бок, при этом голову поворачивают на 180°, чтобы она оказалась в положении, диагонально противоположном позиции Дикса–Холлпайка. Если при этом возникают головокружение и нистагм (продолжение движения отоконий в ампулофугальном направлении к утрикулюсу), то маневр удался. Больной удерживается в этом положении в течение 1–2 мин. Затем его усаживают, и в том случае, если манипуляция была успешной, ни головокружения, ни нистагма не возникает. В оригинальном описании для повышения эффективности вышеуказанной методики автор применял вибрацию черепа, однако в последующих работах было доказано, что метод Epley очень эффективен независимо от использования вибрации [15].
Большинство врачей после проведения позиционных терапевтических методик рекомендуют больному находиться в вертикальном положении в течение 24–48 ч [26], хотя многочисленными исследованиями доказано, что это необязательно [28]. Эффективность предложенных методов неоспорима и подтверждена многочисленными исследованиями [7,9,12–13].
В заключение следует отметить, что, по мнению большинства зарубежных исследователей, ДППГ является отдельной нозологической формой, в основе которой – выход осколков отолитов из отолитовой мембраны утрикулюса и попадание их в эндолимфатическое пространство полукружных каналов, чаще заднего, что клинически проявляется кратковременным (в течение 20–30 с) системным головокружением, связанным с определенным положением головы и тела, иногда сопровождающимся тошнотой, при этом отсутствуют какие–либо признаки поражения слухового анализатора. Все это возникает в большинстве случаев идиопатически или в результате травмы головы. Наличие ДППГ при других заболеваниях внутреннего уха или ЦНС, скорее всего, является случайной находкой, т.е. в данных случаях ДППГ является сопутствующим заболеванием. ДППГ хорошо диагностируется и часто проходит самостоятельно или излечивается с помощью простых методик, без каких–либо хирургических и медикаментозных вмешательств.

Литература
1. Asawavichianginda S., Isipradit P., Snidvongs К., Supiyaphun P. // Ear Nose Throat J. 2000. Vol. 79. Р. 732–734.
2. Atacan E., Sennaroglu L., Gene A., Kaya S. // Laryngoscope. 2001. Vol. 11. Р. 1257–1259.
3. Atlas J.T., Parnes L.S. // Curr. Opin. Otolaryngol. Head Neck Surg. 2001. Vol. 9. Р. 284–289.
4. Agrawal S.K., Parnes L.S. // Ann. N. Y. Acad. Sci. 2001. Vol. 942. Р. 300–305.
5. Baloh R.W., Honrubia V., Jacobson K. // Neurology. 1987. Vol. 37. Р. 371–378.
6. Bourgeois P.M., Dehaene I. // Acta neurol. (Belg.) 1988. Vol. 88. Р. 65–74.
7. Cohen H.S., Jerabek J. // Laryngoscope. 1999. Vol. 109. Р. 584– 590.
8. Collison P.J., Kolberg A. // S.D.J. Med. 1998. Vol. 51 (3). Р. 85–87.
9. Dix M.R., Hallpike C.S. // Proc. roy. Soc. Med. 1952. Vol. 45. Р. 341.
10. Dohlman G. // Acta Otolaryngol. Suppl. (Stockh). 1944. Vol. 51. Р. 211.
11. Epley J.M. // N.Y. Ann. Acad. Sci. 2001. Vol. 942. Р. 179–191.
12. Epley J.M. // Otolaryngol. Head Neck. Surg. 1980. Vol. 88. Р. 599–605.
13. Epley J.M. // Otolaryngol. Head Neck. Surg. 1992. Vol. 107. Р. 399–404.
14. Gross E.M., Ress B.D., Viirre E.S., Nelson J.R., Harris J.P. // Laryngoscope. 2000. Vol. 10. Р. 655–659.
15. Hain T.C., Helminski J.O., Reis I.L., Uddin Arch. M.K. // Otolaryngol. Head Neck Surg. 2000. Vol. 126. Р. 617–622.
16. Hall S.F., Ruby R.R., McClure J.A. J. // Otolaryngol. 1979. Vol. 8 (2). Р. 151.
17. Hawthorne M., el–Naggar M. // J. Laryngol. Otol. 1994. Vol. 108. Р. 935–939.
18. Ishiyama A., Jacobson K.M., Baloh R.W. // Ann. Otol. Rhinol. Laryngol. 2000. Vol. 109. Р. 377–380.
19. Karlberg M., Hall K., Quickert N., Hinson J., Halmagyi G.M. // Acta Otolaryngol. 2000. Vol. 120. Р. 380–385.
20. Katsarkas A. // Acta Otolaryngol. 1999. Vol. 119 (7). Р. 745–749.
21. Kentala E., Pyykko I. // Acta Otolaryngol. 2000. Vol. 543. Р. 20–22.
22. Lempert T., Leopold M., von Brevern M., Neuhauser H. // Ann. Otol. Rhinol. Laryngol. 2000. Vol. 109. Р. 1176.
23. Lempert T., Tiel–Wilck K. // Laryngoscope. 1996. Vol. 106. Р. 476–478.
24. Lynn S., Pool A., Rose D., Brey R., Suman V. // Otolaryngol. Head Neck Surg. 1995. Vol. 113. Р. 712–720.
25. Lim D.J. // Otol. Rhinol. Laryngol. 1984. Suppl. 112. Р. 17–24.
26. Massoud E.A., Ireland D.J. // J. Otolaryngol. 1996. Vol. 25. Р. 121–125.
27. Mizukoshi K., Watanabe Y., Shojaku H., Okubo J., Watanabe I. // Acta Otolaryngol. 1988. Vol. 447. Р. 67–72.
28. Nuti D., Nati C., Passali D. // Otolaryngol. Head. Neck. Surg. 2000. Vol. 122. Р. 440–444.
29. Oas J.G. Ann. N.Y. // Acad. Sci. 2001. Vol. 942. Р. 201–209.
30. Parnes L.S., McClure J.A. // Laryngoscope. 1992. Vol. 102 (9). Р. 988–992.
31. Schuknecht H.F., Ruby R.R. // Adv. Otorhinolaryngol. 1973. Vol. 20. Р. 434.
32. Semont A., Freyss G., Vitte E. // Adv. Otorhinolaryngol. 1988. Vol. 42. Р. 290–293.
33. Tirelli G., D'Orlando E., Giacomarra V., Russolo M. // Laryngoscope. 2001. Vol. 11. Р. 1053–1056.
34. Благовещенская Н.С. Отоневрологические симптомы и синдромы. М., 1990. С. 73–78.
35. Григорьев Г.М. // Вестник оториноларингологии. 1997. № 3. С. 4–7.
36. Солдатов Н.Б., Сущева Г.П., Храппо Н.С. Вестибулярная дисфункция. М., 1980.












