М.А. Бурчик, О.В. Варейчук, Л.З. Мусина, Р.Н. Быкова
Городская клиническая инфекционная больница № 2, МоскваПо наблюдениям нашей клиники в последние годы увеличилось количество детей, больных малярией. К написанию этой статьи побудило большое число диагностических ошибок, допускаемых как на догоспитальном этапе, так и в детских клинических больницах, что свидетельствует об отсутствии настороженности в отношении малярийной инфекции и недостаточности знаний о ее клинических проявлениях.
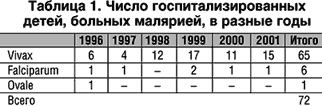
В период с 1996 по 2001 гг. под нашим наблюдением находились 72 больных малярией ребенка в возрасте от 11 мес до 14 лет. Из них у 65 диагностирована малярия–vivax, у 6 малярия–falciparum, в одном случае – ovale (табл. 1). Диагноз устанавливали на основании клинико–эпидемиологических данных и выделения возбудителя в мазках крови.
В 2001 г. впервые за последние 50 лет зарегистрированы 5 случаев малярии–vivax у московских детей, не выезжавших дальше подмосковной дачи (в течение этого же года у взрослых москвичей малярия–vivax, по данным нашей клиники, выявлена в 68 случаях).
Малярия–vivax
Среди 65 детей, больных малярией–vivax, у 48 диагностирована первичная малярия, у 15 – поздний рецидив, у 2–х – ранний рецидив. Рецидивы наблюдались лишь в случаях завозной малярии. Наблюдавшиеся в двух случаях ранние рецидивы развились через 1,5 и 2 мес после первичных атак у детей, леченных домашними средствами. Поздние рецидивы, отмеченные у 15 человек, развились через 8–10 мес после первичных атак у леченных только шизотропными средствами.
Первичная малярия–vivax у детей протекала по классическому типу и характеризовалась четко очерченными фазами малярийного пароксизма: озноб, жар, пот. У 28 детей в возрасте от 10 лет и старше, заболевших впервые, до появления малярийных пароксизмов наблюдалась продрома, продолжительностью в 2–3 дня. В течение этого времени температура была субфебрильной, беспокоили недомогание, слабость, ломота в теле. Затем возникали истинные пароксизмы малярии, у 38 человек они развивались в первой половине дня, около полудня (38), у 27 – вечером, но всегда в одно время, иногда с колебанием в 1 час. Пароксизм начинался с сильного озноба продолжительностью 15–60 мин., температура быстро достигала 39–41°С. Приступы лихорадки у 47 больных возникали через день, у 18 – ежедневно, но в любом случае лихорадка носила типичный интермиттирующий характер. Длительность лихорадки зависела от начала специфической терапии и колебалась от 6 до 49 дней. После назначения противомалярийных средств температура нормализовалась на 2–й день лечения. Во время приступа больные жаловались на головную боль (65), головокружение (15), повторную рвоту (39). У двух детей 11 мес и 3 лет на высоте лихорадки наблюдались кратковременные тонические судороги. У 15 детей до 4–х лет отмечался учащенный жидкий стул без патологических примесей и умеренная боль в животе, без определенной локализации.
Фаза жара продолжалась от 2 до 6 часов. Температура снижалась от критических до нормальных (39), а у старших детей (23) до субнормальных цифр. У 3–х больных в возрасте до трех лет по окончании пароксизма температура до нормальной не снижалась и лихорадка была ремиттирующей, а не перемежающейся. Окончание приступа сопровождалось обильной потливостью. Поскольку большинству заболевших детей (42) назначались жаропонижающие средства, то этому симптому ни родители, ни врач не придавали значения.
У подавляющего большинства детей (55) при поступлении выявляли гепатоспленомегалию. Отсутствие этого синдрома отмечено у 10 больных, госпитализированных в течение первых 5 дней болезни.
Картина периферической крови в сравнении с таковой у взрослых [1,2,4] характеризовалась быстрым развитием анемии. Так, значительное снижение гемоглобина у 13 детей отмечено уже через 2–3 приступа.
В 44 случаях анемия развивалась на второй неделе болезни и позже. У 22 детей содержание гемоглобина снижалось до 115–110 г/л, у 30 до 100–70 г/л, у 5 больных – до 62–60 г/л. В 8 случаях легкого течения болезни анемии не было.
У 13 детей в период пароксизма вместо характерной для малярии лейкопении [1,2,4] отмечен лейкоцитоз в пределах 10,0–15,5х109 г/л. В 2 случаях имела место значительная лейкопения: 2,3–2,5х109/л. Повышенная СОЭ в пределах 25–55 мм/ч отмечена в 30% случаев спустя 7–10 и более дней от начала болезни и коррелировала с анемией. У 3 больных выявлено незначительное повышение (26 мкмоль/л) свободной фракции билирубина.
Паразитемия, как правило, не превышала 5000 в 1 мкл, лишь в 2 случаях она достигала 50000 в 1 мкл.
Течение ранних и поздних рецидивов отличалось от первичной атаки наличием только перемежающейся лихорадки с возникновением приступов через день, более низкой температурой, менее выраженной интоксикацией в период приступа.
Течение малярии–vivax у 74% детей было средне–тяжелым, у 20% – легким, у 6% – тяжелым.
Критериями тяжести служили выраженность интоксикации, анемии, развитие осложнений.
Осложнения развились у 4 человек. У 3 из них (возраст: 2 г. 9 мес., 12 лет, 13 лет) в течение первых 5 дней болезни развился отек мозга (менингеальный синдром, судороги, частая рвота на фоне гипертермии). В 2 случаях в связи с подозрением на менингит производилась люмбальная пункция, изменений в ликворе не выявлено.
У одного ребенка развилась острая почечная недостаточность. Приводим это наблюдение.
Больной Л., 9 лет, московский школьник поступил 5.IX 2001 г. в ГИКБ № 2 на 23 день болезни с жалобами на повторяющиеся ознобы, приступы лихорадки, головную боль, слабость, плохой аппетит.
В период с 10.VI по 16.VIII отдыхал в Истринском районе Подмосковья, постоянно подвергался укусам комаров.
Заболел остро 14.VIII с потрясающего озноба, продолжавшегося около 1 часа, и последующего быстрого подъема температуры до 40°С. В дальнейшем ознобы и приступы лихорадки возникали ежедневно, начинались внезапно в середине дня (1100– 1300). Беспокоили сильная головная боль, повторяющаяся рвота, слабость, отсутствие аппетита.
Высокая температура (39–40°С) держалась 6–8 часов, затем быстро снижалась, сопровождаясь обильным потоотделением. 17.VIII (4 день болезни) к описанным симптомам присоединилась боль в верхней половине живота. В тот же день был госпитализирован в клинику детских болезней с диагнозом острого гастрита. В стационаре на фоне продолжающихся ежедневных приступов лихорадки выявлены признаки острой почечной недостаточности: олигурия, азотемия (мочевина 39 ммоль/л – норма до 8,2, креатинин 460 мкмоль/л – норма до 110), метаболический ацидоз (ВЕ=–6). Проведены 5 сеансов гемодиализа, трансфузии свежезамороженной плазмы, курс лечения цефазолином в/в. С 9 дня болезни приступы ознобов и лихорадки стали возникать через 1 день, в 12–14 часов и продолжались в течение 6–7 часов.
К 15 дню диурез восстановился, азотемия уменьшилась, но перемежающаяся лихорадка сохранялась. Смена антибиотиков (цефаксон, аугментин и др.) эффекта не давала.
29.VIII (16 д.б.) выявлены анемия – Нв–90 г/л (при поступлении – 136 г/л), гепатоспленомегалия.
К 5.IX (23 д.б.) анемия усилилась, была выражена лейкопения. Ан. крови: Нв – 60 г/л, Нt – 18,7%, эр. – 2,33х1012/л, лейк. – 2,5х109/л, тромб. – 57,5х109/л, п. – 3, с. – 37, э. – 2, л. – 47, м. – 10, СОЭ – 25 мм/час. В мазке крови обнаружены Р.vivax – 14 в п/з (более 5 000 в 1 мкл).
В тот же день больной был переведен в ГИКБ № 2 с диагнозом: малярия–vivax, ОПН, стадия восстановления функции почек.
При поступлении в клинику 5.IX состояние тяжелое. Обращает на себя внимание резкая бледность кожи и видимых слизистых.
В 1400 5.IX во время осмотра у больного возник приступ озноба с последующим подъемом температуры до 41°С, рвота. Мальчик жаловался на сильную головную боль, слабость. В 1900 температура быстро снизилась до 37°С, но головная боль и слабость сохранялись. Пульс 104 уд./мин, АД 105/70 мм рт.ст. Печень выступает из–под края реберной дуги на 3,5 см, селезенка плотная, увеличена значительно, пальпация ее болезненна. Мочится самостоятельно, моча светлая.
Учитывая наличие перемежающейся лихорадки, гепатоспленомегалии, анемии, лейкопении, обнаружение плазмодиев в мазке крови, диагностирована малярия–vivax.
5.IX назначен курс лечения делагилом по схеме: 1–й день – 250 мг х 2 р. в день, 2–й день – 250 мг х 1 р. в день, 3–й день – 250 мг х 1 р. в день. Через сутки от начала лечения, с 6.IX (24 д.б.) температура нормализовалась. В мазках крови обнаружены р.vivax, единичные в поле зрения. 7.IX (25 д.б.) паразиты не найдены. В дальнейшем при 3–х кратном контрольном исследовании крови плазмодии малярии не обнаружены.
Состояние мальчика улучшилось, уменьшилась слабость, прекратилась головная боль, но сохранялись гепатоспленомегалия и анемия.
Ан. крови на 25 д.б.: Нв – 62 г/л, эр. – 2,0х1012/л, тромб. – 56,0х109/л, лейк. – 3,2х109/л, п. – 3, с. – 41, л. – 43, м. – 13, СОЭ – 27 мм/час.
Биохимический ан. крови: общий белок – 64 г/л, мочевина – 7,1 ммоль/л, креатинин – 6,7 мкмоль/л, билирубин связанный – 0, свободный – 14,7 мкмоль/л.
Анализ мочи: отн. плотн. – 1005, белок – 0,03. В осадке: лейк. – 2–3 в п/з, эр. – 1–3, цил. – 0–2.
Через 7 дней пребывания в ГИКБ № 2 переведен для реабилитации в детское терапевтическое отделение в удовлетворительном состоянии.
В приведенном наблюдении клиническая картина болезни была классической: перемежающаяся лихорадка с характерными пароксизмами, выраженными тремя его фазами: озноб, жар, потливость, нарастающая анемия, лейкопения, гепатоспленомегалия.
Особенность случая заключается в ежедневных приступах малярии в первые две недели болезни и раннем развитии острой почечной недостаточности.
Своевременные диагностика и лечение вполне могли бы предотвратить развитие тяжелого осложнения и, безусловно, сократить продолжительность болезни.
Тропическая малярия
Тропическая малярия диагностирована у 6 детей в возрасте от 3–х до 13 лет. Характерными для этой формы малярии были лихорадка неправильного типа без выраженных периодов апирексии и учащенный жидкий стул с первого дня болезни, отмеченные у 5 человек.
Как и у больных малярией–vivax, постоянными симптомами были головная боль, рвота, анорексия, слабость. Увеличение печени наблюдалось у всех пациентов, но спленомегалия – только у 3–х, что, возможно, обусловлено ранней специфической терапией.
Изменения в периферической крови не отличались от таковых при малярии–vivax и описанных ранее [3].
Течение болезни в 5 случаях расценено, как средне–тяжелое, в 1 – тяжелое (у ребенка 3–х лет на 3–й день болезни развился отек мозга, проявившийся сильной головной болью, неукротимой рвотой, менингеальным синдромом, судорогами). В течение суток больной находился в реанимационном отделении. В мазках крови были обнаружены Р. falciparum только в стадии кольца, 15000 в 1 мкл. Через двое суток специфической и патогенетической терапии состояние ребенка улучшилось до удовлетворительного. На 5–й день лечения (вначале делагилом, затем лариамом) паразиты в крови не обнаружены.
Малярия–ovale (заражение в Анголе), наблюдавшаяся у мальчика 7 лет, протекла, подобно малярии–vivax, в средне–тяжелой форме.
Специфическое лечение
Специфическое лечение больных малярией начинали немедленно после установления диагноза.
В случаях малярии–vivax назначили делагил (хлорохин) перорально по схеме, рекомендованной ВОЗ (1980) и принятой в нашей стране, в соответствующей возрастной дозировке. Курс лечения в 3–5 дней обеспечивал ликвидацию эритроцитарных форм паразитов. В дальнейшем проводился двухнедельный курс противорецидивного лечения примахином или примаквином, также в возрастной дозировке.
Для лечения больных тропической малярией, заразившихся в Анголе и Замбии, использовали фансидар, лариам и арзумакс (2 мг/кг). В случаях тяжелого течения проводилась интенсивная патогенетическая терапия.
Выводы
Малярия–vivax у детей в большинстве случаев имеет все характерные клинические симптомы и должна быть заподозрена при наличии лихорадочных пароксизмов, интермиттирующего характера лихорадки, гепатоспленомегалии, лейкопении. Лейкоцитоз у детей не исключает малярию.
Отек мозга – нередкое осложнение при малярийной инфекции у детей, может развиться при умеренной паразитемии и в случаях тропической малярии и vivax.
Тропическая малярия в связи с отсутствием у части не иммунных детей характерной перемежающейся лихорадки и «смазанности» фаз пароксизма трудна для диагностики только по клинической картине. Поэтому при любом заболевании с неустановленным диагнозом, сопровождающимся повышением температуры, обязательно должно проводиться исследование крови на малярию. При этом полученный однократно отрицательный результат не исключает диагноза малярии, поскольку вначале паразитемия может быть невысокой.
Своевременные диагностика и специфическая терапия сокращают продолжительность болезни и предупреждают развитие тяжелых осложнений.
1. Алексеева М.И. «Малярия в Руководстве по тропическим болезням» под ред. проф. Лысенко А.Я. 1983. М. Медицина.
2. Антонов М.М. «Малярия» в кн. «Тропические болезни» под ред. акад. РАМН Шуваловой Е.П. М. Медицина. 1997.
3. Астафьева Н.В. Ефремова Л.В. и др. «Завозная тропическая малярия у детей». Педиатрия №9, 1990.
4. Лобан К.М., Полозок Е.С. «Малярия» М. Изд–во РУДН, 1995.
5. Найти Р. «Паразитарные болезни». М. Медицина. Перевод с английского, 1985 г.











