
Введение
Множественный небактериальный остеомиелит (МНО), или хронический мультифокальный остеомиелит (англ. chronic recurrent multifocal osteomyelitis, CRMO) — аутовоспалительное заболевание костей неинфекционной природы, характеризующееся единичным или многоочаговым поражением костной ткани, проявляющееся преимущественно в детском и подростковом возрасте [1–3]. МНО также известен как наиболее тяжелая форма хронического небактериального остеомиелита (ХНО; англ. chronic non-bacterial osteomyelitis, CNO), был впервые описан в 1972 г. A. Giedion et al. [4]. На сегодняшний день диагноз ХНО ставится практически так же часто, как и диагноз бактериального остеомиелита, несмотря на относительную редкость самого заболевания. МНО как одна из форм ХНО — диагноз исключения, требующий тщательного сбора жалоб, анамнеза, сопоставления их с клинической картиной заболевания и данными лабораторно-инструментальных методов диагностики. Решающее значение приобретает дифференциальная диагностика МНО с другими заболеваниями костно-суставного аппарата и ассоциированных с ними состояний, что ставит вопрос о мультидисциплинарном подходе к диагностике МНО. Правильно поставленный диагноз, в свою очередь, влияет на выбор метода лечения и тактики ведения пациента с МНО, что определяет прогноз.
Целью настоящей статьи было представить данные литературы по эпидемиологии, патогенезу, классификации, основам диагностики и лечения МНО.
Источником информации для обзора послужили полнотекстовые публикации в базах данных Pubmed, Medline, Orphanet с глубиной ретроспективы 50 лет (01.01.1972–01.05.2022) при использовании ключевых слов "chronic non-bacterial osteomyelitis", "multifocal non-bacterial osteomyelitis", "SAPHO-syndrome", "chronic recurrent multifocal osteomyelitis", "chronic recurrent "sterile" osteomyelitis". Суммарно проанализировано 275 ссылок, в том числе статьи в печатных периодических изданиях. Было отобрано 25 полнотекстовых статей отечественных и иностранных авторов, удовлетворявших целям обзора.
Общие представления о МНО
Множественный небактериальный остеомиелит впервые был описан как «атипичная форма подострого, или хронического, множественного симметричного поражения костей». В 1972 г. A. Giedion et al. впервые описали 4 пациентов с подострым или хроническим многоочаговым остеомиелитом, поражающим преимущественно эпифизарные хрящи длинных костей [4]. Впоследствии исследователи при описании схожих клинических случаев использовали термин «хронический рецидивирующий мультифокальный остеомиелит» [5, 6]. Позднее было отмечено, что клинические проявления МНО варьируют в широких пределах: от единичных очагов воспаления с транзиторным вовлечением в процесс костей до тяжелого системного воспаления, протекающего в хронически активной или рецидивирующей форме поражений скелета. Таким образом, для охвата всех этих форм заболевания был предложен термин «хронический рецидивирующий остеомиелит» [7]. Международная классификация болезней последнего (11-го) пересмотра предлагает определение «хронический мультифокальный остеомиелит» (МКБ-11: FB84.3 Хронический мультифокальный остеомиелит).
Согласно данным ресурса Orphanet распространенность МНО колеблется от 1:250 000 до 1:1 000 000 населения. Вместе с тем в Центральной Европе ХНО встречается с частотой, сопоставимой с распространенностью инфекционного остеомиелита [8]. Множественный небактериальный остеомиелит поражает детей и подростков, однако может встречаться и у лиц старшей возрастной группы, чаще у женщин, сочетая в себе как костно-суставной компонент, так и внесуставные, в том числе кожные, проявления, такие как акне, пустулез (SAPHO-синдром: synovitis, acne, pustulosis, hyperostosis, osteitis) [9, 10]. Пока отсутствуют данные, подтверждающие эквивалентность МНО (ХНО/ХРНО) и SAPHO-синдрома.
Патогенез МНО до конца не ясен, хотя многие исследователи считают, что в основе развития этого заболевания лежит аутовоспалительный процесс, имеющий прямую связь с генетическими предпосылками [1]. В то же время возникновение МНО совместно с аутоиммунными расстройствами, такими как воспалительные заболевания кишечника, целиакия и псориаз, подразумевает системно-воспалительную природу заболевания, ассоциированную с нарушением баланса про- и противовоспалительных цитокинов (преимущественно дисфункция путей интерлейкина (ИЛ) 1 и ИЛ-10, а также фактора некроза опухоли α (ФНО-α) и, как следствие, формирование иммунной дисрегуляции и дезинтеграции [11].
В качестве возможных причин развития МНО некоторые исследователи рассматривают различные триггерные факторы, в том числе вирусной и бактериальной природы [11]. В связи с обнаружением в биоптатах костной ткани у пациентов с МНО/SAPHO Cutibacterium acnes (Propionibacterium acnes) возможная роль инфекции в формировании МНО стала вновь обсуждаться, что нашло свое отражение в работе Р. Zimmerman et al. [12]. C. acnes были обнаружены приблизительно у половины пациентов с аутовоспалительными заболеваниями костей, причем положительный результат биопсии кости на C. acnes наблюдался чаще при проведении открытых биопсий, нежели чрескожных, что позволило исследователям считать C. acnes скорее патогеном, чем контаминантом [12]. Однако в ряде публикаций появились данные о лабораторной стерильности биоптатов костной ткани [13, 14], а также об отсутствии положительной динамики и клинически значимого эффекта при длительной антибактериальной терапии, что поставило под сомнение основополагающую роль C. acnes в патогенезе заболевания.
Клинические проявления МНО
Клинические формы ХНО варьируют в широких пределах — от умеренного кратковременного моноочагового поражения кости до тяжелого рецидивирующего или хронического мультифокального воспалительного процесса с развитием небактериального остеомиелита.
Клинические проявления МНО в первую очередь включают поражение костно-суставного аппарата в сочетании с неспецифическими патогистологическими изменениями костной ткани, а в ряде случаев — с кожными проявлениями: ладонно-подошвенным пустулезом и акне. Реже встречаются псориатические поражения кожи, которые осложняют диагностику МНО, так как напоминают картину псориатического артрита. Наличие сопутствующих кожных заболеваний не исключает диагноз МНО/SAPHO, хотя у целого ряда пациентов не удается выявить какие-либо характерные кожные проявления МНО [15].
Известно, что основным компонентом МНО в варианте SAPHO является «стерильный» хронический остеит, затрагивающий как саму костную ткань, так и костномозговой канал. Наряду с этим, в результате остеосклероза и гиперостоза у пациентов с SAPHO часто развиваются энтезиты. По частоте поражений на первом месте у детей и подростков стоят кости позвоночника и ключицы, затем длинные трубчатые кости (чаще метафизы). У взрослых с синдромом SAPHO очаги асептического воспаления чаще локализуются в костях позвоночника и таза. Обычно выявляются множественные костные некрозы, которые могут возникать синхронно или чередоваться с различными временными интервалами (см. рисунок).
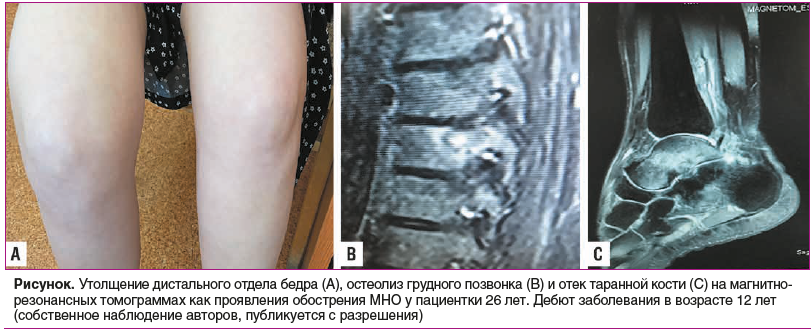
Гистологические проявления МНО не являются специфичными и претерпевают изменения в ходе течения заболевания. В начальной острой фазе в биопсийном материале преобладает нейтрофильный компонент воспаления с выраженным отеком и резорбцией костной ткани — реактивные изменения, неотличимые от бактериального остеомиелита [16]. В дальнейшем в биоптатах костной ткани выявляется воспалительный инфильтрат, содержащий преимущественно T-лимфоциты и, в меньшей степени, B-лимфоциты и плазмоциты [16, 17]. Завершается воспалительный процесс в костях формированием фиброза костного мозга.
Клиническое течение у взрослых и детей характеризуется чередованием повторяющихся эпизодов ремиссий и рецидивов, хотя может быть представлено единичными вспышками. Слабовыраженная лихорадка, как правило, выявляется у детей и подростков в периоды активной фазы заболевания. Следует отметить, что лабораторные показатели у пациентов с МНО не обладают высокой диагностической значимостью. Так, количество лейкоцитов, уровень С-реактивного белка и СОЭ могут быть в пределах нормы или незначительно повышенными [1–5]. Однако некоторые исследователи обнаружили корреляционные связи между повышением уровня острофазных белков и хроническим течением заболевания c вовлечением новых костей и суставов [18].
Диагноз MНО ставится на основании тщательного анализа жалоб пациента, анамнеза заболевания, данных объективного и инструментального обследования [19, 20].
«Золотым стандартом» диагностики МНО на сегодняшний день считается МРТ всего тела, позволяющая визуализировать очаги измененной костной ткани. В случае недоступности МРТ или недостаточной визуализации костных структур допустимо применение КТ. В прошлом использовалась сцинтиграфия костей с 99mTc [12], трехфазная сцинтиграфия, сцинтиграфия с 67Ga-цитратом и 111In-цитрином, позволявшие выявить очаги костных поражений [21], однако в настоящее время эти методы диагностики МНО не имеют широкого применения. Важная роль в дифференциальной диагностике МНО отводится гистологическому исследованию биоптата костной ткани, а также бактериологическим методам исследования, позволяющим исключить инфекционные заболевания костей.
Решающее значение приобретает дифференциальная диагностика ХНО в целом и МНО в частности с такими заболеваниями, как:
монофокальные формы: инфекционный неспецифический остеомиелит; специфический (туберкулезный) остеомиелит (остит); костные неоплазии и опухолеподобные новообразования (кисты); посттравматический, гематогенный остеомиелиты; фиброзно-кортикальный дефект; остеохондропатии; ювенильный моноартрит;
мультифокальные формы: генерализованные специфические инфекции с множественными очагами поражения костей (бруцеллез, сифилис, туберкулез); миелобластные лейкозы; метастазы опухоли в кость; гистиоцитоз; гипофосфатазия; остеопетроз; асептические некрозы; ювенильные олиго- и полиартриты; скелетные дисплазии [20].
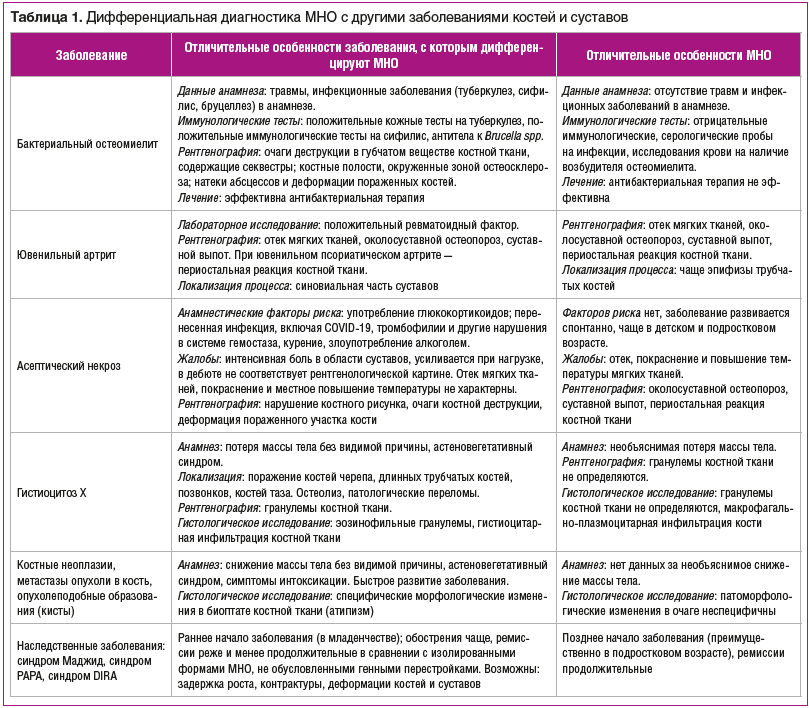
Основы дифференциальной диагностики МНО представлены в таблице 1.
Наряду с этим необходимо дифференцировать МНО от некоторых наследственных заболеваний, одним из основных проявлений которых является МНО, таких как: синдром Majeed (Маджид), синдромы PAPA (pyogenic arthritis, pyoderma gangrenosum, acne conglobata — стерильный гнойный артрит, гангренозная пиодермия, акне), DIRA (deficiency of IL-1 receptor antagonist — дефицит антагониста рецептора ИЛ-1). Данные наследственные заболевания обусловлены различными генными перестройками, такими как: мутация LPIN2 при синдроме Маджид, мутация IL1RN при DIRA-синдроме или мутация гена пролин-серин-треонин-фосфатазы (PSTPIP1) при PAPA-синдроме. Синдромы Маджид и PAPA — аутосомно-рецессивные мутантные гены, синдром DIRA наследуется по аутосомно-доминантному типу. Диагноз указанных заболеваний можно поставить на основании клинической картины и результатов генетического исследования [20, 21].
Следует отметить, что от точности постановки диагноза зависит эффективность терапии и прогноз. Так, назначение глюкокортикоидов в составе противовоспалительной терапии без уверенности в диагнозе МНО может привести к изменению клинической и патоморфологической картины заболевания, ошибочно идентифицированного как МНО [21]. Таким заболеванием может оказаться новообразование костной ткани или метастаз опухоли в кость, поздняя диагностика которых значительно ухудшает прогноз жизни пациента.
Лечение МНО
Лечение пациентов с МНО может быть как консервативным, так и хирургическим, подбирается врачом индивидуально в зависимости от активности заболевания, количества очагов поражения костной ткани и степени деструкции кости. Консервативное лечение представляет собой базисную терапию нестероидными противовоспалительными препаратами (НПВП), глюкокортикоидами (ГК), бисфосфонатами (наиболее часто применяют памидроновую кислоту) или их комбинацией. В случае низкой эффективности или ее отсутствия при терапии данными препаратами предпочтительно назначение цитостатиков (метотрексат), некоторых противомикробных средств (сульфасалазин, азитромицин), ингибиторов ФНО-α (этанерцепт, адалимумаб, инфликсимаб). Перспективными в отношении терапии МНО препаратами также являются ингибиторы янус-киназ (JAK-inhibitors), такие как тофацитиниб [22–24]. Основные препараты, применяемые для лечения МНО, представлены в таблице 2. Ввиду отсутствия национальных клинических рекомендаций по лечению МНО указанная таблица сформирована на основании данных международных консенсусов; назначение отдельных препаратов в клинической практике следует согласовывать решением врачебной комиссии в соответствии с инструкцией по применению препарата, одобренной регуляторными органами РФ на момент назначения.
![Таблица 2. Основные препараты, применяемые для лечения МНО согласно международным рекомендациям [24–29] Таблица 2. Основные препараты, применяемые для лечения МНО согласно международным рекомендациям [24–29]](/upload/medialibrary/368/46-6.png)
Оперативное лечение включает преимущественно остеонекрэктомию, артронекрэктомию в случаях вовлечения в процесс суставов, в последующем возможно проведение реконструктивных операций, например артропластики или эндопротезирования костей и суставов.
Заключение
Множественный небактериальный остеомиелит является редким аутовоспалительным заболеванием, требующим проведения дифференциальной диагностики с бактериальными формами хронического остеомиелита, некоторыми наследственными заболеваниями, компонентом которых является МНО (синдромы Маджид, PAPA, DIRA), а также с псориатическим артритом. Стратегия лечения МНО должна разрабатываться с участием мультидисциплинарной команды, включающей врача общей практики, хирурга, онколога, ревматолога и специалистов в смежных областях медицины. Несмотря на определенные успехи в диагностике и лечении МНО, необходимо проведение дальнейших исследований по более глубокому изучению этиологии и патогенеза данного заболевания, что послужит основой для разработки наиболее эффективных и безопасных методов комбинированной терапии.












