Краеугольным камнем в лечении больных хронической обструктивной болезнью легких (ХОБЛ) является терапия, направленная на уменьшение бронхиальной обструкции. С этой целью применяются b2–агонисты короткого и длительного действия, антихолинергические препараты, метилксантины. Положение о ведущей роли бронхолитической терапии в комплексном лечении больных ХОБЛ закреплено как в национальных, так и в международных согласительных рекомендациях [1].
Однако критерии выбора бронхолитических препаратов первого ряда в обсуждаемой клинической ситуации остаются весьма неопределенными, а нередко и противоречивыми (учитывая тот факт, что b2–агонисты, как правило, столь же эффективны при ХОБЛ, как и антихолинергические препараты). Так, эксперты Европейского респираторного общества (ERS) рекомендуют либо b2–агонисты, либо антихолинергические препараты без четких критериев выбора между ними [2]. Напротив, в рекомендациях Американского торакального общества (ATS), Французского пульмонологического общества предпочтение отдается антихолинергическим препаратам (как препаратам выбора у пациентов с постоянными симптомами), тогда как b2–агонисты предлагается использовать «по требованию» у пациентов с пароксизмальной одышкой [3,4]. Наконец, согласно мнению экспертов Британского торакального общества (BTS), поначалу следует назначать b2–агонисты, а к антихолинергическим препаратам обращаться лишь при недостаточной эффективности симпатомиметиков или при необходимости «усилить» бронхолитическую терапию [5].
Еще сравнительно недавно (1970–80–е годы) предположение о возможности применения бронхолитических препаратов при ХОБЛ выглядело, по меньшей мере, спорным. Действительно, в течение многих лет ХОБЛ определялась, как заболевание, ключевым патофизиологическим признаком которого являлась «фиксированная» или «необратимая» бронхиальная обструкция, развивающаяся в результате воспалительно–дегенеративных изменений в дыхательных путях и легочной ткани. Необратимость бронхиальной обструкции традиционно рассматривалась в качестве опорного пункта в алгоритме дифференциальной диагностики ХОБЛ и бронхиальной астмы (БА).
Убежденность в необратимости бронхиальной обструкции была серьезно поколеблена в середине 70–х годов ХХ века результатами исследований по оценке клинической эффективности холиноблокатора ипратропиума бромида у больных ХОБЛ.
Холиноблокаторы
Прежде всего, очевидно, стоит напомнить, что холиноблокаторы (Atropa belladonna, Datura stramonium и др.) применялись для лечения болезней органов дыхания в течение нескольких тысячелетий. Антихолинергическое действие алкалоидов белладонны, в том числе и выделенного в 1833 г. атропина (датурина), было доказано в начале XIX века. С середины XIX века атропин становится «золотым стандартом» в лечении БА. Кстати, впоследствии было установлено, что эффект от курения сигарет или вдыхания дыма сжигаемого порошка из листьев белладонны оказался по выраженности бронходилатации сопоставимым с современными бронхолитическими средствами [6].
Однако со временем использование атропина, как бронхолитика, в лечении БА заметно уменьшилось. С одной стороны, это объяснялось значительным количеством нежелательных явлений (сухость во рту, мидриаз и др.), особенно при системном применении препарата. С другой стороны, появились более эффективные и безопасные бронхолитические лекарственные средства – симпатомиметики (1920–е годы) и, с известными оговорками, метилксантины (1930–е годы).
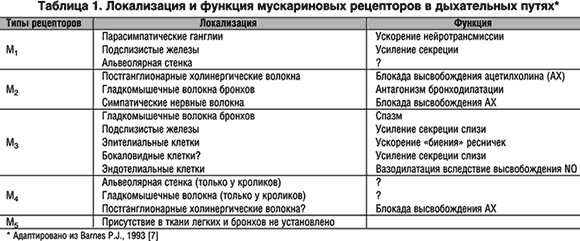
Ренессанс холиноблокаторов (антихолинергических препаратов) пришелся на 1970–е гг., когда удалось доказать важную роль парасимпатической нервной системы в контроле бронхиальной проходимости при БА, а также выделить и классифицировать мускариновые рецепторы (табл. 1) [7,8].
В результате дальнейших исследований были окончательно установлены две патофизиологические составляющие бронхиальной обструкции при ХОБЛ – обратимая и необратимая.
Прогрессирующая эмфизема легких и так называемая болезнь мелких бронхов формируют необратимый или «эмфизематозный» компонент бронхиальной обструкции. Названные структурные изменения, естественно, не могут быть точкой приложения медикаментозной терапии.
В свою очередь, обратимый компонент бронхиальной обструкции развивается вследствие процессов, описываемых термином «воспалительное ремоделирование стенки бронхов» (отек, отложение протеогликана в подслизистой и адвентиции стенки бронха, гипертрофия слизистых желез и гиперплазия бокаловидных клеток, увеличение микроваскулярной сети бронхов, гипертрофия и гиперплазия гладкомышечных клеток бронхов).
При этом особое значение приобретают воспалительный отек слизистой дыхательных путей и избыточное образование вязкого секрета, заметно ухудшающие проходимость бронхов. Эти процессы контролируются парасимпатической нервной системой, тонус которой при ХОБЛ закономерно повышен. Стимуляция ветвей блуждающего нерва воспалительными медиаторами (например, брадикинином) приводит к высвобождению ацетилхолина, который активирует соответствующие мускариновые рецепторы дыхательных путей (табл. 1) [8]. Наибольшие патофизиологические «последствия» имеет стимуляция М3–рецепторов: сокращение гладкомышечных клеток, гиперсекреция подслизистых желез и бокаловидных клеток, отек слизистой бронхов. Парасимпатикотония обусловливает и определенный базальный бронхомоторный тонус, а также небольшую его вариабельность.
Холиноблокаторы (антихолинергические препараты или М–холинолитики), являющиеся конкурентными антагонистами ацетилхолина, блокируют мускариновые рецепторы и тем самым устраняют известные эффекты парасимпатикотонии на постсинаптические рецепторы гладкой мускулатуры и слизеобразующие элементы бронхов. М1–рецепторы локализуются в парасимпатических ганглиях и контролируют процесс нейротрансмиссии, а М2–рецепторы, расположенные на окончаниях постганглионарных нервных волокон, являются ауторецепторами и контролируют высвобождение ацетилхолина в синаптическую щель. В этой связи фармакологическая блокада М2–рецепторов приводит к высвобождению значительных количеств ацетилхолина и возможному усугублению бронхиальной обструкции.
Менее определенным оказался патофизиологический «вклад» сокращения гладкой мускулатуры дыхательных путей в формирование бронхиальной обструкции при ХОБЛ. В работах M.S. Dunnil c соавт., A. Nagai с соавт. [9,10] было показано, что при ХОБЛ происходит гиперплазия гладких мышц дыхательных путей, хотя и менее выраженная, чем при БА. В исследованиях in vitro было установлено отчетливое расслабление гладкомышечных клеток, одинаковое как у астматиков, так и у не болеющих БА [11]. В то же время при назначении бронхолитических препаратов больным ХОБЛ происходит лишь ограничение («лимитирование») укорочения гладких мышц бронхов. Это лишний раз доказывает то, что собственно бронхоконстрикция имеет ограниченное значение в формировании бронхиальной обструкции при ХОБЛ.
Важным для объяснения роли и места холиноблокаторов в лечении ХОБЛ (а заболеванию подвержены преимущественно лица старших возрастных групп) является тот факт, что чувствительность мускариновых рецепторов с возрастом не уменьшается.
Все вышесказанное объясняет признание в настоящее время за холиноблокаторами статуса препаратов выбора в лечении ХОБЛ. Препараты этой группы могут назначаться «по требованию», т.е. для купирования остро возникшей респираторной симптоматики. Однако более оправдано их применение на регулярной основе, поскольку антихолинергические средства, воздействуя на обратимую составляющую хронической бронхиальной обструкции, замедляют темпы прогрессирования вентиляционных нарушений и улучшают качество жизни больных.
Наиболее известным и широко применяемым в настоящее время из числа ингаляционных антихолинергических препаратов является ипратропиум бромид (ИБ). Препарат хорошо переносится, эффективен и безопасен при длительном применении, не вызывает развития тахифилаксии, лишен кардиотоксического действия. При этом важно еще раз напомнить, что чувствительность М–холинорецепторов с возрастом не уменьшается. Вот почему существующие рекомендации по ведению больных ХОБЛ следующим образом определяют подходы к назначению ИБ: лечить «...так долго, как долго симптомы заболевания будут продолжать причинять неудобства пациенту» [3].
В то же время ИБ не свободен и от известных недостатков. Прежде всего это малая продолжительность действия (4–6 часов), в результате чего возникает необходимость повторных ингаляций (4 раза в сутки), и препарат не позволяет адекватно контролировать возможные ухудшения бронхиальной проходимости в ночные или предутренние часы. Кроме того, подобно атропину, ИБ не является селективным холиноблокатором и одинаково быстро диссоциирует со всеми тремя типами мускариновых рецепторов. При этом блокада М2–рецепторов, как уже говорилось выше, может приводить к парадоксальной бронхоконстрикции [7].
Представителем новой генерации антихолинергических препаратов является тиотропиум бромид (ТБ). Особенности химической структуры ТБ объясняют своеобразие его взаимодействия с мускариновыми рецепторами, а именно – уникальную кинетическую селективность, т.е. различия в скорости диссоциации с соответствующими рецепторами (табл. 2), а также увеличенную продолжительность действия [12,13].

Важное преимущество ингаляционных антихолинергических препаратов – минимальная частота и выраженность нежелательных явлений. Самое актуальное из них – сухость во рту, как правило, не приводит к прекращению приема лекарственных средств [15,17,18].
b2–агонисты
Наряду с антихолинергическими препаратами при ХОБЛ широко применяются и b2–агонисты – короткодействующие и пролонгированные.
Действие b2–агонистов (стимуляторов b2–адренорецепторов) опосредуется через повышение внутриклеточной концентрации цАМФ, что ведет к многообразным биологическим и терапевтическим эффектам (в т.ч. расслаблению гладкой мускулатуры дыхательных путей и улучшению бронхиальной проходимости). Длительное время обсуждался вопрос о терапевтической сопоставимости b2–агонистов и антихолинергических препаратов при ХОБЛ, при этом нередко выбор между этими группами препаратов происходил (и происходит) эмпирически. Однако в настоящее время предлагается выбирать то или иное направление бронхолитической терапии с учетом индивидуальной чувствительности пациента (по результатам ингаляционного теста).
Короткодействующие b2–агонисты могут применяться как «по требованию», т.е. для купирования симптомов, так и на регулярной основе. Согласно результатам мета–анализа, проведенного P. Sestini с соавт. [19], регулярное применение короткодействующих b2–агонистов на протяжении 1–8 недель приводит к незначительному увеличению ОФВ1 (~ 0,14 л), а также уменьшает выраженность одышки по сравнению с плацебо. Однако полученные данные не дают четких доказательств терапевтического превосходства регулярного применения ингаляционных b2–агонистов по сравнению с их приемом «по требованию».
Ретроспективный анализ исследований, посвященных оптимизации бронхолитической терапии больных ХОБЛ, показал, что наименьшее количество обострений заболевания наблюдается при комбинированном лечении (сальбутамол + ИБ) по сравнению с монотерапией b2–агонистом или холиноблокатором [20].
Появление пролонгированных b2–агонистов (сальметерол, формотерол) возобновило дискуссию о преимуществах симпатомиметиков перед антихолинергическими препаратами. Однако результаты первых контролируемых исследований по оценке эффективности непродолжительного приема (4–16 недель) пролонгированного b2–агониста сальметерола больными со стабильным течением ХОБЛ свидетельствовали о сдержанном превосходстве бронхолитика перед плацебо (прирост ОФВ1 составил ~ 0,1 л) [21].
В более поздних исследованиях было показано, что длительный прием сальметерола сопровождается более отчетливым бронхолитическим эффектом [22], минимизацией клинических симптомов [23], улучшением качества жизни больных ХОБЛ [24], удлинением временного интервала с момента назначения лекарственного средства до развития первого обострения заболевания [25].
Одновременно в сравнительных исследованиях – сальметерол vs. ИБ [26] и формотерол vs. ИБ [27] – была продемонстрирована сопоставимая терапевтическая эффективность (регресс одышки, возрастание ОФВ1) обоих направлений терапии.
Несмотря на ограниченный патогенетический вклад бронхоконстрикции в нарушение проходимости дыхательных путей у больных ХОБЛ и, соответственно, незначительное влияние b2–агонистов на тонус гладкомышечных клеток бронхов, их применение в обсуждаемой клинической ситуации стало едва ли не хрестоматийным. Практически все исследователи отмечают значительное улучшение состояния больных, регресс симптоматики (особенно утренней), уменьшение количества тяжелых обострений и госпитализаций, не коррелирующих зачастую с динамикой ОФВ1.
В этой связи следует отметить, что b2–агонисты, кроме бронхолитического действия, обладают и другими саногенетическими эффектами. Объяснение последним следует искать прежде всего в распространенной локализации b2–адренорецепторов не только в гладкомышечных клетках бронхов, но и в скелетных мышцах, миокарде, сосудистой стенке и т.д. А отсюда и множественность терапевтических эффектов b2–агонистов: стимуляция биения ресничек мерцательного эпителия слизистой бронхов и улучшение мукоцилиарного клиренса; увеличение силы и выносливости дыхательных мышц, в т.ч. и диафрагмы; повышение сократительной способности миокарда, снижение сосудистого сопротивления, снижение гемодинамической нагрузки на сердце и, как следствие этого – возрастание физической работоспособности [28].
Метилксантины
В течение нескольких десятилетий метилксантины (теофиллин и др.) применяются при лечении БА. Бронхолитический эффект теофиллина (ТФ) осуществляется через ингибирование фосфодиэстеразы (блокада фосфодиэстеразных рецепторов, преимущественно III и IV типов) с последующим увеличением внутриклеточного содержания цАМФ и релаксацией гладких мышц дыхательных путей. В последнее время стало известно, что фосфодиэстеразные рецепторы IV типа локализуются и на поверхности «клеток воспаления» (эозинофилов, нейтрофилов и др.), что объясняет иммуномодулирующий и противовоспалительный эффекты ТФ.
Бронхолитическое действие ТФ отчетливо проявляется и при лечении больных ХОБЛ. Так, в частности, кратковременный прием (6–12 недель) пролонгированного теофиллина сопровождается улучшением симптоматического контроля заболевания, особенно в утренние часы, и увеличением ОФВ1 [29,30].
Обсуждая возможности применения ТФ у больных ХОБЛ, нельзя игнорировать и его внелегочные эффекты: улучшение периферической вентиляции; уменьшение развития «воздушных ловушек»; улучшение функции диафрагмы, особенно при гиперинфляции легкого; улучшение (восстановление) мукоцилиарного клиренса; дилатация артерий малого круга кровообращения, снижение давления в легочной артерии и гемодинамическая «разгрузка» правых отделов сердца, повышение физической работоспособности.
Однако несмотря на эти и другие доказательства «терапевтической привлекательности» ТФ, роль и место препарата в лечении ХОБЛ еще окончательно не определены. Отчасти это связано с тем, что метаболизм ТФ подвержен значительным изменениям. Так, у курильщиков, лиц, страдающих хроническим алкоголизмом, больных, принимающих рифампицин или противосудорожные препараты, клиренс ТФ ускорен, а значит, при использовании стандартного режима дозирования плазменная концентрация препарата может не достигать терапевтической. Напротив, с возрастом, при наличии артериальной гипоксемии (РаО2 < 45 мм рт.ст.), дыхательного ацидоза, у больных застойной сердечной недостаточностью, циррозом печени, переносящих вирусную инфекцию, принимающих макролиды (прежде всего, кларитромицин и эритромицин), фторхинолоны, циметидин (но не ранитидин), наблюдается замедление клиренса ТФ, а значит, даже при стандартном режиме дозирования возникает риск появления в плазме крови токсических концентраций препарата.
Впрочем, предсказуемость воздействий на плазменную концентрацию ТФ позволяет либо избежать их, либо изменить дозу (на фоне мониторинга концентрации препарата в крови). Было также показано, что при совместном применении ТФ и сальметерола сумма нежелательных явлений оказалась сопоставимой с частотой нежелательных явлений при монотерапии каждым из них [31].
Вторым не менее серьезным обстоятельством, сдерживающим широкое применение ТФ, является небольшая терапевтическая широта (близость терапевтической и токсической концентраций), что требует определения концентрации лекарственного средства в плазме крови. Установлено, что оптимальная концентрация ТФ в плазме крови составляет 8–15 мг/л. Возрастание концентрации до 16–20 мг/л сопровождается более выраженным бронхолитическим эффектом, но одновременно это чревато большим количеством нежелательных явлений, особенно у больных старших возрастных групп [32]. Между тем недавние исследования показали, что противовоспалительный эффект ТФ оказывается более выраженным при достижении невысоких концентраций препарата (5–10 мг/л) [33].
В настоящее время ТФ принято относить к препаратам второй очереди (т.е. после холиноблокаторов и b2–агонистов), своего рода резерву для тех пациентов, у которых другие направления бронхолитической терапии недостаточно адекватно контролируют симптомы заболевания. Возможно также назначение ТФ и тем больным, которые не могут пользоваться ингаляционными средствами доставки.
Комбинированная бронхолитическая терапия
Комбинация ингаляционного b2–агониста (короткодействующего или пролонгированного) и холиноблокатора сопровождается улучшением бронхиальной проходимости в большей степени, чем при назначении любого из этих препаратов в рамках монотерапии [34–37]. В еще большей степени удается оптимизировать вентиляционную функцию легких при одновременном применении b2–агонистов, холиноблокаторов и ТФ [38]. Однако согласно распространенному мнению комбинированная терапия должна применяться, как правило, лишь при невозможности добиться оптимального терапевтического эффекта при назначении какого–либо одного класса бронхолитиков.
В соответствии с современными рекомендациями по ведению больных ХОБЛ в случаях неадекватного контроля заболевания следует прибегать к комбинированной терапии: Комбивент (ИБ+сальбутамол) или Беродуал (ИБ+фенотерол). Применение комбинированных препаратов способствует лучшей комплаентности и существенно уменьшает стоимость лечения по сравнению с использованием каждого препарата в отдельности.
Ингаляционные глюкокортикоиды
В настоящее время особого внимания в лечении ХОБЛ заслуживают ингаляционные глюкокортикоиды (ИГК) с учетом возможной модификации бронхиальной проходимости при их назначении. Исходя из признания ведущей роли воспаления в патогенезе бронхиальной обструкции при ХОБЛ ("Хроническая обструктивная болезнь легких - заболевание, характеризуемое частично необратимым ограничением воздушного потока. Ограничение воздушного потока, как правило, имеет неуклонный прогрессирующий характер и вызвано аномальной воспалительной реакцией легочной ткани на раздражение различными патогенными частицами и газами" [1]) , реально было бы предположить, что назначение противовоспалительных препаратов приведет к улучшению симптоматического и функционального контроля заболевания.
Несмотря на то, что в происхождении ХОБЛ и БА основное место отводится хроническому воспалению, конкретные клеточные и молекулярные механизмы воспаления при этих заболеваниях оказываются различными. Так, при БА цитограмма воспаления слизистой бронхов представлена преимущественно эозинофильными лейкоцитами и CD4+–лимфоцитами, а в случаях ХОБЛ доминирующими клетками воспаления являются нейтрофилы, макрофаги и CD8+–лимфоциты [39]. Отсюда и значительные различия в ответе на лечение при БА и ХОБЛ. Эозинофильноклеточное воспаление эффективно контролируется глюкокортикоидами. Напротив, эти лекарственные средства практически не влияют на выраженность нейтрофильноклеточного воспаления и на продукцию нейтрофилами известных медиаторов воспаления и протеаз. Более того, в отношении эозинофильных и нейтрофильных лейкоцитов глюкокортикоиды демонстрируют прямо противоположные эффекты – апоптоз эозинофилов и удлинение жизни нейтрофилов.
Все это объясняет противоречивость результатов, полученных в ходе кратковременного применения ИГК у больных ХОБЛ (в т.ч. и динамики ОФВ1). Отсюда и известные разночтения в трактовке роли и места ИГК. Так, согласно результатам исследований, проведенных во Франции, практические врачи назначают ИГК больным ХОБЛ в 76% случаев [40], что сопоставимо с частотой их назначения в Великобритании [3,41]. При этом показания, аргументировавшие этот «терапевтический максимализм», удалось подтвердить только в 10–30% случаев [1,5,40].
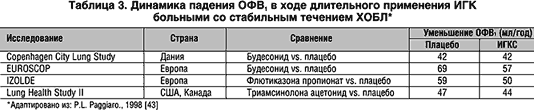
В свою очередь, масштабные многоцентровые контролируемые исследования (Copenhagen City Lung Study, EUROSCOP, ISOLDE, Lung Health Study II), ставившие своей целью оценку клинической и функциональной эффективности длительного применения ИГК, дали неожиданные результаты (табл. 3) [42]. Так, было показано, что в течение первых 6 месяцев значения ОФВ1 у больных ХОБЛ, принимающих ИГК, несколько возрастали, но к концу третьего года показатели бронхиальной проходимости оказывались сопоставимыми с таковыми в группах больных, получавших плацебо. Вместе с тем было установлено, что длительное применение ИГК сопровождается уменьшением числа тяжелых и среднетяжелых обострений ХОБЛ на 25% [43].
Продолжительный прием системных глюкокортикоидов (> 2 нед) больными со стабильным течением ХОБЛ не рекомендуется из–за высокого риска развития нежелательных явлений.
В заключение, характеризуя бронхолитическую терапию больных со стабильным течением ХОБЛ, целесообразно обратиться к известным положениям инициативы GOLD [1]:
- Бронхолитики являются центральным звеном в симптоматическом лечении ХОБЛ.
- Предпочтительной является ингаляционная терапия.
- Выбор препарата между b2–агонистами, антихолинергическими средствами, теофиллином или комбинацией этих препаратов зависит от доступности и индивидуального ответа на лечение в виде купирования симптомов и отсутствия побочных эффектов.
- Бронхолитики назначаются по потребности или регулярно для профилактики или уменьшения выраженности симптоматики.
- Бронхолитики длительного действия более пригодны для регулярного применения.
- Комбинированные бронхолитики могут повышать эффективность и снижать риск побочных эффектов в сравнении с повышением дозы одного препарата.
- В настоящее время ни одно из направлений бронхолитической терапии не способно прервать прогрессирующего снижения показателей бронхиальной проходимости (речь может идти, очевидно, только о замедлении темпов этого прогрессирования, когда рациональная бронхолитическая терапия «сопровождает» устранение известных факторов риска ХОБЛ).
- В отличие от бронхиальной астмы, по мере достижения адекватного контроля которой у большинства больных возможна минимизация терапии («ступень вниз»), при ХОБЛ, с учетом прогрессирующего течения заболевания, речь со временем может идти только об интенсификации лечения («ступень вверх») – рисунок 1.
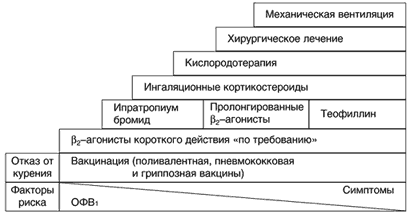
Рис. 1. Современные подходы к ведению больных ХОБЛ
Литература:
1. Global Initiative for Chronic Obstructive Lung Disease. Global Strategy for Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease. NHLBI/WHO Workshop Report. Publication 2701, 2001.
2. Siafakas N.M., Vermeire P., Pride N.B., et al. Optimal assessment and management of chronic obstructive pulmonary disease (COPD). Eur Respir J 1995; 8: 1398–1420.
3. American Thoracic Society. Standards for the diagnosis and care with chronic obstructive pulmonary disease. Am Rev Respir Dis 1995; 152: S77–S120.
4. Societe de Pneumologie de Langue de Francaise. Recommandations pour la prise en charge des bronchopneumopaties chroniques obstructives. Comite d’organisation: Huchon G., Fournier M., Lebas F.X., Pujet J.C., Roche N. Rev Mal Respir 1997; 14: 2S3–2S92.
5. The COPD Guidelines Group of the Standards of Care Committee of the BTS. BTS Guidelines for the management of chronic obstructive pulmonary disease. Thorax 1997; 52: S1–S28.
6. Trechsel K., Bachofen H., Scherre M. Die bronchodilatorische Wirkung der Asthmazigarette. Scweizerische Medizinische Wochenschrift 1973; 103: 415–423.
7. Barnes P.J. Muscarinic receptor subtypes in airways. Life Sci 1993; 52: 521–527.
8. Gross N.J., editor. Anthicholinergic therapyin obstructive airway disease. London, Franklin Scientific Publications, 1993.
9. Dunnil M.S., Massarella G.R., Anderson J.A. A comparison of the quantitative anatomy of the bronchi in normal subjects, in the status asthmaticus in chronic bronchitis and in emphysema. Thorax 1969; 24: 176–179.
10. Nagai A., West W.W., Paul J.B., Thurbeck W.M. The National Institutes of Health intermittent positive–pressure breathing trial: pathology studies. Am Rev Respir Dis 1985; 132: 937–945.
11. James A., Carroll N. Airway smooth muzcle in health and disease; methods of measurement and relation to function. Eur Respir J 2000; 15: 782–789.
12. Barnes P.J. The pharmacological properties of tiotropium. Chest 2000; 117 suppl.: 63S–69S.
13. Disse B., Reichl R., Speck G., et al. DF 679 BR, a novel long acting anticholinergic bronchodilator. Life Sci 1993; 52(5–6): 537–544.
14. van Noord J.A., Bantje T.A., Eland M.E. et al. A randomized controlled comparison of tiotropium and ipratropium in the treatment of chronic obstructive pulmonary disease. The Dutch Tiotropium Study Group. Thorax 2000; 55: 289–294.
15. Casaburi R., Briggs D.D., Donohue J.F. et al. The spirometric efficacy of once– daily dosing with tiotropium in stable COPD. Chest 2000; 118: 1294–1302.
16. Littner M.R., Ilovite J.S., Tashkin D.P. et al. Long–acting bronchodilatation with once–daily dosing of tiotropium (Spiriva) in stable chronic obstructive pulmonary disease. Am J Respir Crit Care Med 2000; 161: 1136–1142.
17. Casaburi R.,Mahler D.A., Jones P.W. et al. A long–term evaluation of once–daily inhaled tiotropium in chronic obstructive pulmonary disease. Eur Respir J 2002; 19: 217–224.
18. Wincken W., van Noord J.A., Greefhorst A.P.M., et al. on behalf of the Dutch/Belgian Tiotropium Study Group. Improved health patients with COPD during 1–yr’s treatment with tiotropium. Eur Respir J 2002; 19: 209–216.
19. Sestini P. et al. Short–acting ?2–agonists for stable COPD (Cochran Review). In: The Cochran Library. Issue 4, 2001. Oxford Update Software.
20. Friedman M., Serby C.W., Menjoge S.S. et al. Pharmacoeconomic evaluation of a combination of ipratropium plus albuterol compared with ipratropium alone and albuterol alone in COPD. Chest 1999; 115: 635–641.
21. Appleton S., Smith B., Veale A., Bara A. Longacting beta2–agonists for chronic obstructive pulmonary disease. (Cochran Review). In: The Cochran Library. Issue 4, 2001. Oxford Update Software.
22. van Noord J.A., de Munck D.R., Bantje T.A. et al. long–term treatment of chronic obstructive pulmonary disease with salmeterol and the additive effect of ipratropium. Eur Respir J 2000; 15: 878–885.
23. Ramirez–Venegas A., Ward J., Lentine T. Et al. Salmeterol reduces dyspnoea and improves lung function in patients with COPD. Chest 1997; 112: 335–340.
24. Jones P.W., Bush T.K. Quality of life changes in COPD patients treated with salmeterol. Am J Respir Crit Care Med 1997; 155:1283–1289.
25. D’Urzo A.D., De Salvo M.C., Ramirez–Rivera A. et al. In patients with COPD, treatment with a combination of formoterol and ipratropium is more effective than a combination of salbutamol and ipratropium: a 3–week, randomized, double–blind, within–patient, multicenter study. Chest 2001; 119: 1347–1356.
26. Mahler D.A. et al. Efficacy of salmeterol xinafoate in the treatment of COPD. Chest 1999; 115: 957–965.
27. Dahl R. Et al. Inhaled formoterol dry powder versus ipratropium bromide in chronic obstructive pulmonary disease. Am J Respir Crit Care Med 2001; 164: 778–784
28. Jonson M., Rennard S. Alternative mechanisms for long–acting ?2–adrenergic agonists in COPD. Chest 2001; 120: 258–270.
29. Murciano D. et al. A randomized, controlled trial of theophylline in patients with severe chronic obstructive pulmonary disease. N Engl J Med, 1989; 320: 1521–1525.
30. Tsukino M. et al. Effects of theophylline and ipratropium bromide on exercise performance pulmonary disease. Thorax 1998; 53: 269–273.
31. ZuWallak R.L., Mahler D.A., Reilly D., et al. Salmeterol Plus Nheophilline Therapy in the Treatment of COPD. Chest. 2001; 119: 1661–1670.
32. Shannon M. Life–threatening events after theophylline overdose: a 10–year–prispective analysis. Arch Intern Med 1999; 159: 989–994.
33. Torphy T.J. State of the art: Phosphodiesterase isozymes: Molecular targets for novel antiasthma agents. Am J Respir Crit Care Med 1998; 157: 351–370.
34. COMBIVENT Inhalation Aerosol Study Group. In chronic obstructive pulmonary disease, a combination of ipratropium and albuterol is more effective than either agent alone. An 85–day multicenter trial. Chest 1994; 105: 1411–1419.
35. Ikeda A. et al. bronchodilating effects of combined therapy of ipratropium bromide and salbutamol for stable COPD: comparison with ipratropium bromide alone. Chest 1995; 107: 401–405.
36. Wesseling G. et al. A comparison of the effects of anticholinergic and beta–2–agonist and combination therapy on respiratory impedance in COPD. Chest 1992; 101: 166–173.
37. van Noord J.A. et al. long–term treatment of chronic obstructive pulmonary disease with salmeterol and the additive effect of ipratropium. Eur Respir J 2000; 15: 878–885.
38. Karpel J.P et al. a comparison of inhaled ipratropium, oral theophylline plus inhaled beta–agonist, and the combination of all three in patients with COPD 1994; 105: 1089–1094.
39. Barnes P. Mechanisms in COPD. Differences From Asthma. Chest 2000; 117: 10S–14S.
40. Roche N., Lepage T., Bourcereau J., Terriox P. Guidelines versus clinical practice in the treatment of chronic obstructive pulmonary disease. Eur Respir J 2001; 18: 903–908.
41. Siafakas N.M., Vermeire P., Pride N.B., et al. Optimal assessment and management of chronic obstructive pulmonary disease (COPD). Eur Respir J 1995; 8: 1398–1420.
42. Lazarus S. Update on Chronic Obstructive Pulmonary Disease. 96–th International Conference of the American Thoracic Society, May 2000. http://www.medscape.com/medscape/cno/ConferenceSearchAll.cfm
43. Paggiaro P.L. et al. Multicentre randomized placebo–controlled trial of inhaled fluticasone propionate in patients with chronic obstructive pulmonary disease. Lancet 1998; 351: 773–780.












