– парамиксовирусы: респираторно-синцитиальные вирусы (РС-вирусы) (2 серовара), вирусы парагриппа (1, 2, 3, 4, 5), метапневмовирусы (2 серотипа);
– парвовирусы: бокавирусы (2 серотипа);
– коронавирусы (3 серотипа);
– реовирусы (3 серотипа);
– пикорнавирусы: энтеровирусы (111 серотипов), риновирусы (113 серотипов);
– аденовирусы (более 90 типов).
Кроме того, возбудителями ОРЗ являются бактериальные патогены (пневмококки, стафилококки, стрептококки, Haemophilus influenzae тип b, Moraxella catarrhalis, Klebsiella pneumoniaе), хламидии (Ch. trachomatis, Ch. pneumoniae, Ch. psittaci), микоплазмы (M. pneumoniaе, М. hominis), грибы рода Candida и др.
По данным Роспотребнадзора [3], в прошедшем сезоне длительность эпидемического подъема заболеваемости ОРВИ и гриппом составила 17 нед. При этом превышение эпидемических порогов заболеваемости от 10 до 40% было отмечено в 31 субъекте РФ. Лабораторный мониторинг за гриппом и ОРВИ в структуре идентифицированных за сезон (2009) вирусов гриппа показал, что в европейской части страны преобладали вирусы гриппа А (H3N2), на Дальнем Востоке и в Сибири – вирусы гриппа А (H1N1). На протяжении всего эпидемического сезона в России сравнительно активно выделялись и другие респираторные вирусы: парагриппа 1, 2, 3 типов, аденовирусы, РС-вирусы [3]. На эпидемический сезон 2014–2015 гг. для стран Северного полушария ВОЗ рекомендовала тот же штаммовый состав противогриппозных вакцин, что и в эпидсезон 2013–2014 гг., а именно: А/California/7/2009 (H1N1); А/Texas/50/2012 (H3N2); B/Massachusetts/2/2012 [4].
Согласно рекомендациям ВОЗ, к числу приоритетных групп, подлежащих вакцинации против гриппа, относятся дети в возрасте от 6 мес. до 5 лет [4]. В прошедшем сезоне в РФ эпидемический подъем заболеваемости гриппом и ОРВИ более активно из всех возрастных групп отмечался среди детей в возрасте до 6 лет [3]. Дети первых месяцев жизни болеют ОРВИ и гриппом редко, поскольку находятся в относительной изоляции от источников инфекции. Кроме того, многие из них сохраняют в течение первого полугодия жизни пассивный иммунитет, полученный от матери трансплацентарно с иммуноглобулинами класса G. Наибольшая заболеваемость ОРВИ и гриппом приходится на детей второго полугодия и первых 3 лет жизни, что, как правило, связано со значительным увеличением числа контактов, посещением детских дошкольных учреждений. Ребенок, посещающий детский сад, в течение первого года может болеть ОРВИ до 10–15 раз, на втором году – 5–7 раз, в последующие годы – 3–5 р./год. Снижение заболеваемости объясняется приобретением специфического иммунитета в результате перенесенных ОРВИ [2].
Столь частая заболеваемость ОРВИ в детском возрасте выдвигает эту проблему в число наиболее актуальных в педиатрии. Повторные заболевания существенно влияют на развитие ребенка. Они приводят к ослаблению защитных сил организма, способствуют формированию хронических очагов инфекции, вызывают аллергизацию организма, препятствуют проведению профилактических прививок, отягощают преморбидный фон и задерживают физическое и психомоторное развитие детей. Во многих случаях частые ОРВИ патогенетически связаны с астматическим бронхитом, бронхиальной астмой, хроническим пиелонефритом, полиартритом, хроническими заболеваниями носоглотки и многими другими заболеваниями [2].
Острый ринит и ринофарингит – наиболее часто встречающиеся проявления инфекционно-воспалительного процесса при ОРВИ. Частота ринитов и ринофарингитов у детей составляет около 70% от всех заболеваний верхних дыхательных путей [1]. Ринит (от греч. rhis, род. падеж rhinos – нос) и фарингит (от греч. pharynx – глотка) характеризуются преимущественным поражением слизистых носоглотки. Как правило, острый ринит имеет 3 стадии. Во время 1-й стадии (она длится от 1–2 ч до 1–2 дней) больные испытывают зуд и сухость в полости носа, сопровождающиеся частым чиханием; кроме того, у них возникают головная боль, недомогание, снижается обоняние, слезятся глаза, повышается температура тела. Во время 2-й стадии у больных появляются (как правило, в больших количествах) прозрачные выделения из носа, гнусавость и затрудненность дыхания. Во время 3-й стадии выделения становятся слизисто-гнойными и постепенно проходят, дыхание улучшается. Как правило, при остром рините больные выздоравливают в течение 7–10 дней [6]. Для клинической картины ринофарингита характерны: гиперемия, отечность, зернистость слизистой задней стенки глотки, болезненность при глотании, затруднение носового дыхания, ринорея, чихание, повышение температуры тела от субфебрильных значений до гипертермии. Может появиться кашель, который возникает за счет раздражения при стекании слизи по задней стенке глотки, а также за счет сухости СО глотки при дыхании через рот [7]. Отмечаются симптомы интоксикации в виде слабости, вялости, снижения аппетита.
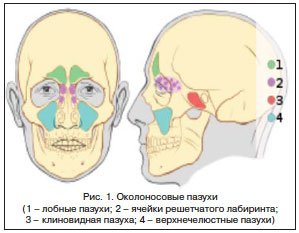
При развитии воспалительного процесса СО полости носа поражается также СО околоносовых пазух (ОНП) [7]. Синусит (от лат. sinus – пазуха) – острое или хроническое воспаление придаточных пазух носа (ППН). Наиболее часто регистрируется воспаление СО верхнечелюстной (гайморовой) пазухи – гайморит, на 2-м месте по частоте встречаемости стоит этмоидит – воспаление решетчатого лабиринта, затем фронтит – воспаление лобной пазухи и сфеноидит – воспаление клиновидной пазухи (рис. 1). Заболевание может быть 1- или 2-сторонним, с вовлечением в процесс одной пазухи или поражением всех ППН с одной (гемисинусит) или обеих (пансинусит) сторон [9, 10].
Ведущая роль в развитии воспалительного процесса в ОНП принадлежит состоянию остиомеатального комплекса (боковой стенки носа, где располагаются соустья пазух носа и узкие ходы между структурами, формирующими эту стенку) и инфекции (вирусной или бактериальной). Вирусная инфекция приводит к повышению продукции секрета слизистых желез и развитию отека СО полости носа, в т. ч. в остиомеатальном комплексе. Естественные соустья ОНП блокируются отечной СО и патологическим секретом. Нарушается вентиляция, давление в ОНП становится ниже атмосферного, усиливается транссудация, а эвакуация слизи нарушается в связи с угнетением мукоцилиарного транспорта вплоть до его полной остановки. Застой секрета, нарушение вентиляции формируют благоприятные условия для присоединения бактериальной инфекции. Микробная флора начинает активно размножаться, процесс из асептического переходит в септический гнойный, и в клинической картине начинают доминировать симптомы инфекционного воспаления ОНП [9, 10].
В случаях внебольничного инфицирования острый синусит чаще всего вызывают Streptococcus pneumoniae и Haemophilus influenzae, которые определяются более чем в 75% случаев заболеваний у взрослых и детей. Cреди других микроорганизмов у взрослых преобладают анаэробные бактерии, стрептококки и Staphylococcus aureus, у детей – Moraxella catarrhalis. При госпитальных синуситах определяются, как правило, грамотрицательные бактерии или стафилококки, а также их сочетания. Вирусы выявляются примерно в 30% случаев острого синусита. Среди них наиболее частыми патогенами являются риновирусы, вирусы гриппа и парагриппа [11].
Согласно европейским рекомендациям, клинический диагноз риносинусита ставится при наличии затруднения носового дыхания и выделений из полости носа или по задней стенке глотки. К дополнительным симптомам относятся ощущение давления или боль в лицевой области, а также снижение обоняния [7]. Острый риносинусит подразделяют на поствирусный, который характеризуется усилением симптомов после 5 дней или сохранением симптомов после 10 дней заболевания ОРВИ, но с общей продолжительностью менее 12 нед., и бактериальный, который характеризуется более тяжелым течением: лихорадкой >38°С, выраженной болью в области лица, гнойным секретом в полости носа [7].
При назначении лечения в первую очередь необходимо разграничить вирусную и бактериальную этиологию заболевания ввиду различий в терапевтической тактике. Основной спорный вопрос лечения острых риносинуситов – применение антибактериальных препаратов (АБП). Исследования показали, что более 90% врачей общей практики и оториноларингологов назначают антибиотики при наличии симптомов риносинусита. Столь широкое использование АБП способствует росту антибиотикорезистентности, может приводить к развитию осложнений антибиотикотерапии, таких как дисбиоз, аллергические реакции, поражение печени [7].
За рубежом были проведены рандомизированные клинические исследования, в которых было показано, что около 70% случаев заболевания острым бактериальным риносинуситом заканчиваются самопроизвольным выздоровлением без применения АБП [7]. Поэтому, назначая антибиотики, необходимо руководствоваться четкими показаниями, основанными на клинической картине и результатах лабораторных и инструментальных методов исследования. Согласно рекомендациям Американского общества по инфекционным болезням (IDSA), критериями для постановки диагноза «острый бактериальный риносинусит» являются: сохранение симптомов заболевания более 7–10 дней, появление «второй волны» симптомов после 5-го дня заболевания, начало заболевания с выраженных симптомов (лихорадки ≥39°C и гнойных выделений из носа), сохраняющихся в течение 3–4 дней от начала заболевания [7]. Нейтрофильный лейкоцитоз, ускорение СОЭ в клиническом анализе крови, повышение уровня С-реактивного белка с большей долей вероятности свидетельствуют о бактериальной природе заболевания. Такие методы лабораторной диагностики, как полимеразная цепная реакция, реакция иммунофлюоресценции, иммуноферментный анализ и др. могут позволить установить этиологию заболевания. Рентгенологическое исследование придаточных пазух носа (ППН) или компьютерная томография показаны при подозрении на острый гнойный синусит. При негнойном синусите рентгенологическое исследование оправданно только на 10–14 сут течения ОРВИ при сохранении заложенности носа и других симптомов синусита [12].
В настоящее время важное место в лечении острых ринофарингитов и риносинуситов отводится грамотно назначенной симптоматической терапии.
Промывание полости носа солевыми растворами способствует лучшему очищению СО носа и элиминации вируса. Изотонические растворы для промывания носа, содержащие такие микроэлементы, как Са, Fе, К, Мg, Сu, способствуют повышению двигательной активности ресничек, активизации репаративных процессов в клетках СО носа и нормализации функции ее желез. Данные средства способствуют разжижению слизи и облегчают ее удаление из носа, усиливают резистентность СО носа к болезнетворным бактериям и вирусам [13].
При применении сосудосуживающих препаратов следует помнить об опасности формирования медикаментозного ринита. В связи с этим сроки использования местных деконгестантов у детей примерно в 2 раза меньше, чем у взрослых, и составляют 3–5 дней. Детям младшего возраста желательно применять препараты короткого действия по причине опасности длительной ишемии не только СО полости носа, но и мозга, что может провоцировать общие судороги [13].
В стадии серозной экссудации рекомендуется применять местные вяжущие средства, содержащие серебра протеинат. Серебра протеинат – это серебросодержащее белковое соединение, обладающее вяжущим, антисептическим и противовоспалительным действием. В аптечные прописи протеинат серебра вошел с 1964 г. – в форме 2% раствора под названием протаргол. Протаргол представляет собой коричнево-желтый или коричневый порошок без запаха, хорошо растворяется в воде, имеет слабогорький вяжущий вкус. Содержание серебра в нем составляет 7,8–8,3% [13]. Из порошка в аптеках готовят 2% растворы, которые используют для наружного применения.
На сегодняшний день существует многолетний опыт успешного применения протаргола при ринофарингитах и риносинуситах. В отличие от сосудосуживающих капель коллоидное серебро воздействует на причину инфекционно-воспалительного процесса ЛОР-органов, подавляя жизнедеятельность возбудителей инфекции и уменьшая воспалительный процесс. Протаргол оказывает бактериостатический и бактерицидный эффекты на штаммы бактерий, вызывающие ОРЗ, такие как Staphylococcus spp., Streptococcus spp., Moraxella spp. и др. [13]. При этом протеинат серебра обладает не только антимикробными, но и противовирусными и иммуностимулирующими свойствами. Так, рядом исследователей было установлено, что ионы серебра имеют выраженную способность инактивировать вирусы гриппа [13], некоторые энтеро- и аденовирусы [14]. Сосудосуживающее действие у данного лекарственного средства достаточно мягкое, что позволяет применять его в течение длительного времени [13].
Протаргол обладает выраженным профилактическим действием, т. к. образует защитную пленку на поверхности поврежденной слизистой, тем самым предотвращая проникновение микроорганизмов в кожу и слизистые.
В отличие от системных АБП протаргол действует селективно, не приводит к развитию дисбактериоза.
При остром рините детям младше 6 лет протаргол назначают по 1–2 капли 3 р./сут, взрослым и детям старше 6 лет – по 2–3 капли 3 р./сут. У детей старше 6 лет и взрослых допустимо использование спрея (по 1 впрыску 3 р./сут). Длительность применения при остром процессе обычно составляет 1 нед., при хроническом рините – 14 и более дней. В этом случае протаргол мягко воздействует на кровеносные сосуды полости носа, суживает их, что уменьшает поступление к СО крови. Отсутствие дополнительного питания способствует тому, что разрастание СО уменьшается или совсем приостанавливается [13].
Более чем 50-летний опыт применения 2% раствора серебра протеината свидетельствует о его хорошей эффективности и высоком профиле безопасности в лечении инфекционно-воспалительных заболеваний носоглотки и придаточных пазух носа при осложнениях ОРЗ.
Литература
1. Малкоч А.В., Анастасевич Л.А., Боткина А.С. Острые респираторные заболевания и возможности иммуномодулирующей терапии // Лечащий врач. 2008. № 8.
2. Учайкин В.Ф., Нисевич Н.И., Шамшева О.В. Инфекционные болезни у детей. М.: ГЭОТАР-Медиа, 2006.
3. Постановление главного санитарного врача Российской Федерации «О мероприятиях по профилактике гриппа и острых респираторных вирусных инфекций в эпидсезоне 2014–2015 годов» № 47 от 14.08.2014.
4. Рекомендации Европейского регионального бюро ВОЗ по вакцинации против гриппа в зимний сезон 2014-2015 гг. / Всемирная организация здравоохранения. Сентябрь, 2014. http://www.euro.who.int/__data/asset.
5. Рациональная фармакотерапия детских заболеваний: Рук-во для практикующих врачей / А.А. Баранов, Г.А. Самсыгина, А.Е. Александров и др.; под общ. ред. А.А. Баранова, Н.Н. Володина, Г.А. Самсыгиной. М.: Литтерра, 2007.
6. Челенкова И.Н., Утешев Д.Б., Бунятян Н.Д. Острые и хронические воспалительные заболевания верхних дыхательных путей // РМЖ. № 30. 2010. С. 1878–1882.
7. Самсыгина Г.А., Богомильский М.Р. Инфекции верхних дыхательных путей. Педиатрия. Национальное руководство. Т. 2. М.: ГЭОТАР-Медиа, 2009.
8. Свистушкин В.М., Шевчик Е.А. Острый риносинусит – современный взгляд на проблему // РМЖ. 2014. № 9. http://www.rmj.ru/articles_9413.htm.
9. Крюков А.И., Туровский А.Б., Талалайко Ю.В Синусит в опыте врача общей практики // РМЖ. 2010. № 7. http://www.rmj.ru/articles_7047.htm.
10. Пальчун В.Т., Лучихин Л.А., Магомедов М.М. Практическая оториноларингология. М., 2006. 367 с.
11. Нурмухаметов Р.Х. Лечение синуситов // Российский медицинский журнал. 1999. №7.
12. Лихорадочные синдромы у детей: рекомендации по диагностике и лечению / под. общ. ред. А.А. Баранова, В.К. Таточенко, М.Д. Бакрадзе. М.: Союз педиатров России, 2011. 228 с.
13. Каннер Е.В., Усенко Д.В., Горелова Е.А. Современные подходы к терапии острого ринофарингита у детей // РМЖ. № 21. 2014. С. 1541–1543.
14. Бабенко Г.А. О применении микроэлемента серебра в медицине // Микроэлементы в медицине. Киев, 1977. Вып. 7. С. 3–8.












