Туберкулез (ТБ) – широко распространенное инфекционное заболевание, представляющее угрозу для жизни и здоровья окружающих. ТБ может поражать практически любые органы человека, но наибольшую опасность не только для больного, но и для окружающих представляет ТБ органов дыхания. Несмотря на усилия противотуберкулезной службы РФ, заболеваемость ТБ остается высокой. Так, в официальных документах правительства приводятся средние цифры за 2013 г.: 63,1 на 100 тыс. населения, а распространенность – 147,5 на 100 тыс. населения. При этом показатели заболеваемости и распространенности этого заболевания в различных регионах РФ варьируют. Таким образом, вероятность «встречи» пациента, заболевшего ТБ, с терапевтом в поликлинике, да и в терапевтическом стационаре высока.
При этом ТБ органов дыхания многолик. Современная классификация ТБ легких выделяет следующие формы:
– первичный туберкулезный комплекс;
– ТБ внутригрудных лимфоузлов (ВГЛУ) первичный;
– ТБ ВГЛУ вторичный;
– диссеминированный ТБ легких;
– милиарный ТБ;
– очаговый ТБ;
– инфильтративный ТБ;
– казеозная пневмония;
– туберкулема легких;
– кавернозный ТБ легких;
– фиброзно-кавернозный ТБ (ФКТ) легких;
– цирротический ТБ легких;
– туберкулезные плевриты вторичные и первичные;
– ТБ бронхов, трахей, верхних дыхательных путей;
– кониотуберкулез.
Каждая из форм ТБ органов дыхания имеет свои клинические проявления, интенсивность которых даже в рамках одной формы может варьировать, что зависит от реактивности больного. Мало того, больной ТБ может иметь еще и сопутствующие болезни, которые существенно изменяют классические клинические проявления ТБ. В первую очередь это относится к СПИДу и сахарному диабету. Нередко ТБ возникает у пациентов с нетуберкулезными болезнями легких (хроническая обструктивная болезнь легких (ХОБЛ), хронический бронхит, пневмокониозы) и может расцениваться больным как очередное обострение ХОБЛ или бронхита.
Хорошо известно, что любая болезнь органов дыхания проявляется стандартным набором респираторных симптомов и системными проявлениями независимо от природы заболевания. Основными респираторными симптомами являются кашель, кровохарканье, разные формы одышки, звуковые феномены, связанные с дыханием (хрипы, крепитация), боли в грудной клетке. Каждый из респираторных симптомов может наблюдаться при сотнях патологических состояний, не говоря об их сочетаниях и разной степени выраженности. Из множества системных проявлений наиболее важными являются признаки интоксикации и некоторые метаболические расстройства (потеря веса). Другими словами, перед терапевтом стоит проблема дифференциальной диагностики ТБ от других заболеваний со сходными симптомами.
Учитывая ограниченность времени на амбулаторном приеме, терапевт должен использовать как клинические, так и параклинические диагностические методы, объем которых регламентирован соответствующим приказом МЗ РФ (приказ МЗ № 932н). Жалобы, которые предъявляет больной, в большинстве случаев неспецифичны. Важным элементом диагностики является установление принадлежности пациента к группам риска по ТБ. В группы риска входят мигранты; лица, освобожденные из заключения; лица, имеющие (имевшие) контакт с больными ТБ; часто болеющие лица; больные СПИДом; больные сахарным диабетом; лица, получающие кортикостероиды и иммуносупрессивную терапию. При первичном приеме больного с респираторной симптоматикой терапевт должен, проанализировав клиническую картину, направить пациента на рентгенологическое исследование органов грудной клетки, общий анализ крови, исследование мокроты на кислотоустойчивые микобактерии (бактерия Коха – БК) методом микроскопии трехкратно (приказ МЗ № 932н).
Особую настороженность вызывают пациенты с симптомами общей интоксикации (лихорадка, потливость, потеря массы тела, потеря аппетита, быстрая утомляемость), продолжающиеся 2 нед. и более; лица, у которых кашель длится более 3 нед., а также лица с кровохарканьем, болью в груди, одышкой; лица с хроническими воспалительными заболеваниями различных органов, у которых наблюдаются частые обострения (более 2 р./год).
Для проведения дополнительных обследований с целью определения дальнейшей тактики лечения в 3–дневный срок направляются в противотуберкулезный диспансер больные, у которых при обследовании выявлены следующие симптомы: при проведении лучевой диагностики органов грудной клетки – очаговые тени, ограниченные затенения легочной ткани (участки инфильтрации), округлые и полостные образования, диссеминация, расширение тени средостения и корней легких, плевральный выпот, распространенный и ограниченный фиброз и другие изменения; при обследовании методом микроскопии – кислотоустойчивые БК.
Следует помнить, что прямыми доказательствами наличия ТБ у больного являются обнаружение БК в мокроте или биоптатах легких, а также казеозный некроз, характерный для туберкулезного процесса. Терапевт на приеме может только оценить результаты трехкратного исследования мокроты на наличие БК ТБ. Все остальные доказательства наличия или отсутствия ТБ можно получить лишь в противотуберкулезных учреждениях (противотуберкулезные диспансеры и др.).
Существует ряд обстоятельств, затрудняющих терапевту быструю диагностику ТБ и передачу больного в противотуберкулезное учреждение: возникновение ТБ у больных хроническими нетуберкулезными болезнями органов дыхания, атипичное течение некоторых форм ТБ, сочетание ТБ с другими заболеваниями внутренних органов, реактивация ранее излеченного ТБ, сочетающегося с неспецифическими болезнями легких и, наконец, онкологические процессы. Все перечисленное ставит перед терапевтом сложнейшую задачу дифференциальной диагностики (табл. 1), успешно решать которую может только высокообразованный терапевт с привлечением специалистов смежных специальностей: пульмонологов, фтизиатров, онкологов и др.
При проведении дифференциальной диагностики ТБ необходимо знание клинико-рентгенологических признаков основных форм ТБ.
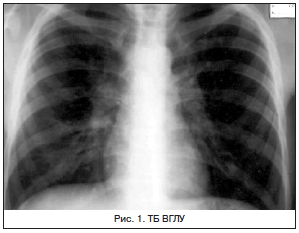
ТБ ВГЛУ (рис. 1) наиболее часто необходимо дифференцировать с лимфомами (лимфогранулематоз и др.) и саркоидозом ВГЛУ. В зависимости от величины пораженных ВГЛУ и характера воспаления условно выделяют инфильтративную и туморозную формы заболевания. Течение неосложненных форм ТБ ВГЛУ при своевременной диагностике и адекватной терапии благоприятно, и выздоровление наступает через 2–3 года. Основные дифференциально-диагностические критерии представлены в таблице 2.
При выявлении на рентгенограммах внутригрудной лимфаденопатии нередко обнаруживается сочетание респираторных симтомов (непродуктивный кашель, выраженность которого зависит от размера увеличенных лимфоузлов и раздражения воздухоносных путей) и системных проявлений (интоксикация, астения, артралгии). Основные ориентиры для верификации диагноза представлены в таблице 2.
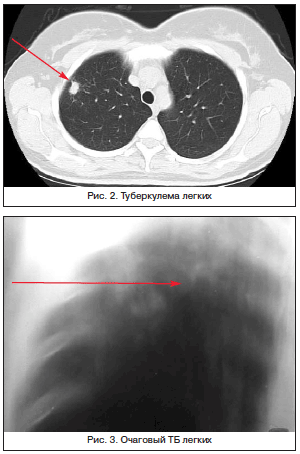
Туберкулема. Туберкулема легких (рис. 2) – понятие, объединяющее разнообразные по генезу инкапсулированные казеозные фокусы величиной более 1 см в диаметре. Различают туберкулемы инфильтративно-пневмонического типа, гомогенные, слоистые, конгломератные и так называемые «псевдотуберкулемы» – заполненные каверны.
Основная задача в случае обнаружения солитарной тени – верификация ее природы. Необходимо исключить опухолевую природу образования и получить информацию о туберкулезном генезе. Основные ориентиры дифференциальной диагностики туберкулем и опухоли представлены в таблице 3.
При всем многообразии симптомов: от их выраженности (покашливание, астения, субфебрильная температура тела и др.) до их полного отсутствия (случайная находка при профобследовании) при рентгенологическом исследовании органов грудной клетки обнаруживается тень, требующая установления ее природы и определения морфологической верификации объемного образования, что выполняется в противотуберкулезных учреждениях. Наличие косвенных признаков того или иного процесса (положительная туберкулиновая проба, обнаружение онкомаркеров) не является аргументом для окончательной верификации диагноза, а промедление с установлением диагноза (особенно при опухолевом процессе) может иметь неблагоприятный прогноз для пациента.
Важным в дифференциально-диагностическом процессе является группа пневмониеподобных форм ТБ: очаговый ТБ, инфильтративный ТБ и казеозная пневмония. Несвоевременная диагностика и неадекватная терапия представляют серьезную угрозу не только для больного, но и для окружающих.
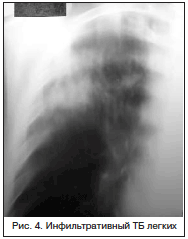
Очаговый ТБ легких (рис. 3) характеризуется наличием немногочисленных очагов, преимущественно продуктивного характера, локализующихся в ограниченном участке одного или обоих легких и занимающих 1–2 сегмента размером не более 12 мм, т. е. не превышает поперечного размера легочной дольки и имеет малосимптомное клиническое течение. Отличительной чертой очагового ТБ легких является ограниченность поражения, которое локализуется в отдельных легочных дольках 1–2 сегментов.
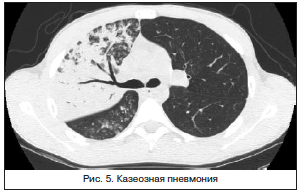
Инфильтративный ТБ легких (рис. 4) характеризуется наличием в легких воспалительных изменений преимущественно экссудативного характера с казеозным некрозом и наличием или отсутствием деструкции легочной ткани. Развитие инфильтративного ТБ связано с прогрессированием очагового ТБ. Инфильтраты чаще локализуются в 1, 2 и 6 сегментах. Клиническая картина этой формы ТБ обычно проявляется выраженной интоксикацией, бактериовыделением и респираторной симптоматикой, характерной для пневмонии. В общем анализе крови более выражены признаки интоксикации: нейтрофилез со значительным сдвигом влево (более 10% палочкоядерных нейтрофилов). Однако все это косвенные признаки туберкулезной природы воспаления, которые могут отсутствовать либо быть при тяжелой пневмонии.
Казеозная пневмония характеризуется развитием в легочной ткани воспалительной реакции с преобладанием казеификации, причем казеозно-пневмонические инфильтраты по величине занимают до доли и более (рис. 5). Это одна из наиболее тяжелых форм ТБ легких. Для этих больных характерна выраженная интоксикация, определяемая как характером воспаления, так и размерами его очага. Почти всегда наблюдаются озноб, гектическая лихорадка с быстро нарастающими симптомами тяжелой интоксикации, что обусловлено инфекционно-септическим шоком.
Основные дифференциально-диагностические отличия туберкулезного, опухолевого и «неспецифического» воспаления – пневмонии представлены в таблице 4.
Выраженность интоксикации может варьировать от минимальной (очаговый ТБ) до ярко выраженной (казеозная пневмония) и зависит как от размера поражения легочной ткани, так и от реактивности пациента. Обычно при одностороннем процессе и отсутствии отягощенного анамнеза (туберкулезные контакты, группа риска по ТБ и др.) состояние расценивается как пневмония, и больному назначаются антибиотики. Вот тут обнаруживается и первое препятствие. С одной стороны, при обнаружении пневмонии нужно в максимально короткий срок (часы) назначать антибиотики, с другой стороны, внешние проявления пневмонии и ТБ (очаговый, инфильтративный, казеозная пневмония) могут быть идентичными, а результаты лабораторных анализов придут в лучшем случае на следующий день.
Обычно стартовая терапия пневмонии проводится b–лактамными антибиотиками, если у больного нет указаний на их непереносимость; если есть – остается выбирать между макролидами и респираторными фторхинолонами или их комбинацией в тяжелых случаях. Обычно при адекватной антибиотикотерапии пневмонии в 2–3-дневный срок явления интоксикации уменьшаются, общее состояние улучшается. Исключение составляют больные пневмониями, вызванными резистентными к назначенным антибиотикам микроорганизмами. И несмотря на то, что фторхинолоны обладают способностью подавлять БК ТБ, при ТБ не может в 2–3-дневнй срок произойти улучшение состояния, как при пневмонии. У больных с опухолями нередко наблюдается паранеопластическая пневмония, и стартовая антибиотикотерапия пневмоний может привести к некоторому улучшению состояния. Но в любом случае у терапевта есть 2–3 дня для получения лабораторных данных (в первую очередь исследования мокроты), позволяющих сориентироваться в постановке диагноза и продолжении лечения (противотуберкулезное учреждение, онкодиспансер или терапевтический стационар).
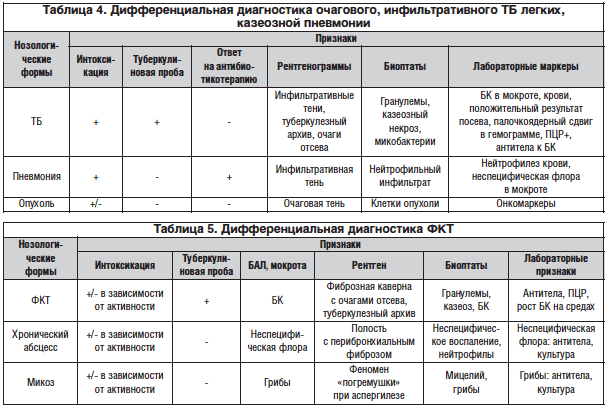
Кавернозный ТБ легких (рис. 6) развивается у больных инфильтративным, диссеминированным, очаговым ТБ, при распаде туберкулем; при позднем выявлении заболевания, когда фаза распада завершается формированием каверн, а признаки исходной формы исчезают.
В первую очередь кавернозный ТБ легких следует дифференцировать с абсцессом легких. Тщательное изучение анамнеза может приблизить к верификации диагноза. В мокроте больных абцессом легких обычно присутствует «неспецифическая» флора, при ТБ – БК и могут быть казеозные массы. При кавернозном ТБ туберкулиновая проба обычно положительная; необходимо искать очаги отсева в легких, проводить анализы крови на БК методом полимеразной цепной реакции (ПЦР), на антитела к БК; при бронхологическом исследовании в биоптатах обнаруживаются признаки ТБ.
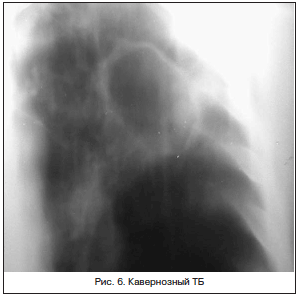
ФКТ легких (рис. 7) характеризуется наличием фиброзной каверны, развитием фиброзных изменений в окружающей каверну легочной ткани. Для него характерны очаги бронхогенного отсева различной давности. При обнаружении такой рентгенологической картины больной должен переводиться в противотуберкулезное учреждение для верификации диагноза и проведения адекватной терапии.
ФКТ следует отличать от хронического абсцесса легких и легочного микоза. Основные ориентиры дифференциальной диагностики этих состояний представлены в таблице 5.
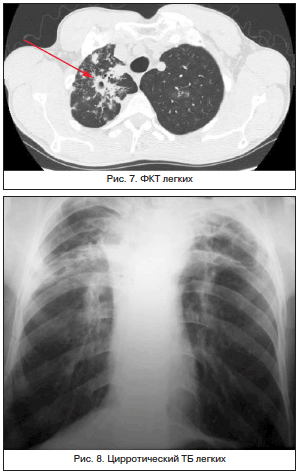
Цирротический ТБ легких (рис. 8) характеризуется разрастанием грубой соединительной ткани в легких и плевре в результате инволюции фиброзно-кавернозного, хронического диссеминированного, инфильтративного ТБ легких, поражений плевры, ТБ ВГЛУ, осложненного бронхолегочными поражениями. К цирротическому ТБ должны быть отнесены процессы, при которых сохраняются туберкулезные изменения в легких с клиническими признаками активности процесса, склонностью к периодическим обострениям и спорадическому скудному бактериовыделению.
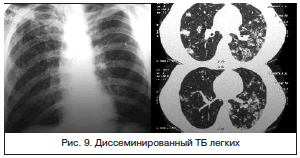
Весьма актуальной в настоящее время является дифференциальная диагностика диссеминированного ТБ легких (рис. 9).
Ниже представлен дифференциально-диагностический ряд для диссеминированного ТБ легких:
• Идиопатический легочный фиброз (ИЛФ).
• Десквамативная интерстициальная пневмония.
• Острая интерстициальная пневмония (синдром Хаммена – Рича).
• Неспецифическая интерстициальная пневмония.
• Саркоидоз.
• Гистиоцитоз-Х (легочный лангергансоклеточный гистиоцитоз).
• Альвеолярный протеиноз.
• Идиопатический легочный гемосидероз.
• Некротизирующие васкулиты: гранулематоз Вегенера, синдром Churg – Strauss.
• Синдром Гудпасчера.
• Легочные микозы.
• Паразитарные диффузные заболевания легких (ДЗЛ).
• Респираторный дистресс-синдром.
• ДЗЛ при ВИЧ-инфицировании.
• Пневмокониозы.
• Экзогенные аллергические альвеолиты (ЭАА).
• Лекарственные фиброзирующие альвеолиты (ФА).
• Радиационные ФА.
• Посттрансплантационные ФА.
• Вторичные ФА при системных заболеваниях.
Для проведения дифференциальной диагностики легочных диссеминаций необходимо ориентироваться в основных клинических признаках каждого из них, тщательно анализировать анамнестические данные, привлекать к диагностическому процессу врачей смежных специальностей. Существуют прямые и косвенные признаки диссеминации туберкулезной природы.
Абсолютные признаки туберкулезной диссеминации:
1) БК в мокроте, материале, полученном при проведении БАЛ;
2) гранулемы, казеозный некроз.
Косвенные признаки:
1) положительная проба Манту;
2) наличие антител к БК;
3) рентгенологические признаки;
4) ответ на терапию антибиотиками, кортикостероидами и др.
Для установления природы диссеминации в подавляющем большинстве случаев требуется морфологическая верификация с исследованием препаратов квалифицированными морфологами. Довольно часто сам факт наличия легочной диссеминации является поводом для направления больного в противотуберкулезное учреждение.
Нами проведен анализ данных обследования 1411 больных с легочными диссеминациями, выявленных противотуберкулезными службами 10 регионов РФ, курируемых ЦНИИТ РАМН (республики Татарстан, Марий Эл, Мордовия, Калмыкия и Астраханская, Ивановская, Орловская, Пензенская, Саратовская, Ульяновская области), и результатов обследования в клинике 249 пациентов с диссеминированными процессами в легких (саркоидозом, фиброзирующими и ЭАА, лангергансоклеточным гистиоцитозом, лимфангиолейомиоматозом, синдромом Вегенера) за 2009–2010 гг.
Легочные диссеминации составили 10,9% среди всех случаев впервые выявленного ТБ органов дыхания. Мало- или бессимптомное течение заболевания обнаружено у 40% пациентов с легочными диссеминациями.
Отсутствие возможности проведения полноценного обследования пациентов с легочными диссеминациями в регионах создавало серьезные препятствия для полноценной дифференциальной диагностики туберкулезной и нетуберкулезной природы процессов.
При дообследовании в ЦНИИТ РАМН установлено, что ошибочная диагностика в поликлиниках значительно варьировала в зависимости от нозологии: от 9,1% у пациентов с саркоидозом органов дыхания до 100% при редких диссеминациях (лангергансоклеточном гистиоцитозе, лимфангиолейомиоматозе, гранулематозе Вегенера, альвеолярном протеинозе легких, MALT-лимфоме легких). Неправильный первоначальный диагноз ставился 50% больных с ЭАА.
Частота диагностических ошибок у больных ФА составила 77,1%, а средний срок от появления первых признаков болезни до установления правильного диагноза превышал 2 года. Частота ошибочной диагностики ТБ у пациентов с нетуберкулезными ДЗЛ оказалась невысокой – около 5%. Значительно чаще ошибочно диагностировались пневмонии, хронический бронхит и бронхиальная астма. Сводные данные результатов исследования представлены в таблице 6.
Уместно привести клиническое наблюдение.
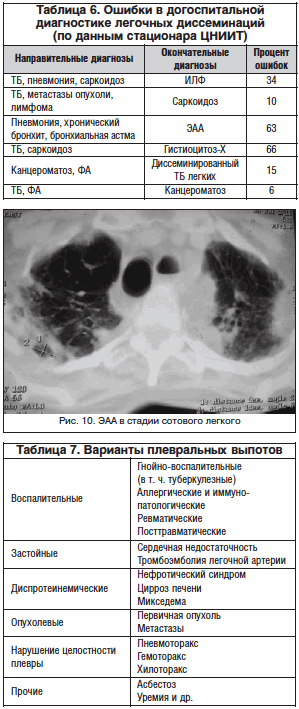
Больная Н. В 1995 г. ошибочно диагностирован очаговый ТБ легких. В течение 15 лет получала противотуберкулезную терапию без существенного эффекта. Рентгенологическое прогрессирование процесса расценивалось как проявление неэффективности терапии. В 2010 г. после биопсии легкого установлен диагноз: ЭАА в стадии сотового легкого, хроническое течение, хроническое легочное сердце, дыхательная недостаточность II степени (рис. 10).
Плевриты – частое проявление ТБ. Однако причиной скопления жидкости в плевральной полости может быть большое количество заболеваний, требующих установления диагноза и проведения адекватной терапии. Синдром плеврального выпота (ПВ) диагностируется примерно у 10% больных пульмонологического профиля. Природа заболеваний, проявляющихся ПВ, весьма разнообразна. Это большая гетерогенная группа воспалительных, застойных, опухолевых, диспротеинемических выпотов; ПВ вследствие нарушения целостности плевры; а также выпоты при длительном контакте с асбестом, при уремии и др. (табл. 7). Возникновение ПВ всегда является признаком неблагоприятного (осложненного) течения основного заболевания и предполагает интенсификацию, а в ряде случаев – и изменение стратегии лечения. Гетерогенность заболеваний, сопровождающихся (проявляющихся) ПВ, определяет важность дифференциальной диагностики ПВ.
Установление природы плеврита, в т. ч. дифференциация с туберкулезным плевритом, требует тщательного изучения анамнеза, а также получения прямых и косвенных признаков ТБ. При этом практически всегда требуется наряду с исследованием плеврального содержимого и биопсия плевры.
ТБ бронхов – нередкое явление в амбулаторной терапевтической практике. Тщательное изучение анамнеза (группы риска и др.) и бронхологическое исследование позволят уточнить характер поражения и отдифференцировать его от ХОБЛ и хронического бронхита.
В настоящее время течение заболеваний легких предполагает наличие сочетанной патологии, особенно в старшей возрастной группе. Не является исключением и ТБ, который может возникать у больных ХОБЛ, постпневмоническим пневмосклерозом и другими хроническими заболеваниями легких. Обнаружение у больного хроническим неспецифическим заболеванием легких отклонений от классического течения заболевания, теней на рентгенограмме, плеврита является основанием для исключения наличия ТБ.
Завершая краткое введение в проблему, следует подчеркнуть, что фтизиатрическая настороженность является обязательным компонентом работы терапевта, это позволит ему избежать множества ошибок.

Литература
1. Фтизиатрия. Национальное руководство / под ред. М.И. Перельмана. М., 2007.
2. Ерохин В.В. с соавт. Казеозная пневмония. М., 2008.
3. Туберкулез органов дыхания / под ред. А.Г. Хоменко. М., 1988.












