–Т –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є –Ї–∞—А—В–Є–љ–µ –С–Ъ —Б –њ–Њ—А–∞–ґ–µ–љ–Є–µ–Љ –Ї–Є—И–µ—З–љ–Є–Ї–∞ –њ—А–Є—Б—Г—В—Б—В–≤—Г—О—В —З–µ—В—Л—А–µ –Њ—Б–љ–Њ–≤–љ—Л—Е —Б–Є–љ–і—А–Њ–Љ–∞: –Ї–Є—И–µ—З–љ—Л–є —Б–Є–љ–і—А–Њ–Љ, —Н–љ–і–Њ—В–Њ–Ї—Б–µ–Љ–Є—П, –≤–љ–µ–Ї–Є—И–µ—З–љ—Л–µ –њ—А–Њ—П–≤–ї–µ–љ–Є—П –Є —Б–Є–љ–і—А–Њ–Љ –Љ–∞–ї—М–∞–±—Б–Њ—А–±—Ж–Є–Є. –Ъ–Є—И–µ—З–љ—Л–µ —Б–Є–Љ–њ—В–Њ–Љ—Л –≤ –∞–Ї—В–Є–≤–љ—Г—О —Д–∞–Ј—Г –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –≤–Ї–ї—О—З–∞—О—В –і–Є–∞—А–µ—О –Є –±–Њ–ї—М –≤ –ґ–Є–≤–Њ—В–µ. –Ф–Є–∞—А–µ—П, –љ–∞–Є–±–Њ–ї–µ–µ —В–Є–њ–Є—З–љ—Л–є —Б–Є–Љ–њ—В–Њ–Љ, –≤—Б—В—А–µ—З–∞–µ—В—Б—П –≤ 70–80% —Б–ї—Г—З–∞–µ–≤ –С–Ъ —В–Њ–љ–Ї–Њ–є, –њ–Њ–і–≤–Ј–і–Њ—И–љ–Њ–є –Є–ї–Є —В–Њ–ї—Б—В–Њ–є –Ї–Є—И–Ї–Є. –Т—Л–і–µ–ї–µ–љ–Є–µ –Ї—А–Њ–≤–Є —Б –Ї–∞–ї–Њ–Љ –њ—А–Є —Н—В–Њ–Љ –љ–µ–Њ–±—П–Ј–∞—В–µ–ї—М–љ–Њ. –≠—В–Њ—В —Б–Є–Љ–њ—В–Њ–Љ –њ–Њ—П–≤–ї—П–µ—В—Б—П —В–Њ–ї—М–Ї–Њ –њ—А–Є –ї–µ–≤–Њ—Б—В–Њ—А–Њ–љ–љ–µ–є –Є –і–Є—Б—В–∞–ї—М–љ–Њ–є –ї–Њ–Ї–∞–ї–Є–Ј–∞—Ж–Є–Є –њ—А–Њ—Ж–µ—Б—Б–∞ –≤ —В–Њ–ї—Б—В–Њ–є –Ї–Є—И–Ї–µ. –Э–µ—Б–Љ–Њ—В—А—П –љ–∞ –Њ—В—Б—Г—В—Б—В–≤–Є–µ –≤–Є–і–Є–Љ–Њ–є –њ—А–Є–Љ–µ—Б–Є –Ї—А–Њ–≤–Є –≤ —Б—В—Г–ї–µ, –і–ї—П –С–Ъ —Е–∞—А–∞–Ї—В–µ—А–љ–∞ –њ—А–Њ–≥—А–µ—Б—Б–Є—А—Г—О—Й–∞—П –ґ–µ–ї–µ–Ј–Њ–і–µ—Д–Є—Ж–Є—В–љ–∞—П –∞–љ–µ–Љ–Є—П.
–С–Њ–ї—М –≤ –ґ–Є–≤–Њ—В–µ –њ–Њ—Б—В–Њ—П–љ–љ–Њ–≥–Њ –Є–ї–Є –њ—А–Є—Б—В—Г–њ–Њ–Њ–±—А–∞–Ј–љ–Њ–≥–Њ —Е–∞—А–∞–Ї—В–µ—А–∞ –Њ–±—Л—З–љ–Њ —Б–Њ–Њ—В–≤–µ—В—Б—В–≤—Г–µ—В –Љ–µ—Б—В—Г –њ–Њ—А–∞–ґ–µ–љ–Є—П –Є —Д–Њ—А–Љ–Є—А–Њ–≤–∞–љ–Є—П –∞–±–і–Њ–Љ–Є–љ–∞–ї—М–љ–Њ–≥–Њ –Є–љ—Д–Є–ї—М—В—А–∞—В–∞, –љ–Њ –Љ–Њ–ґ–µ—В –±—Л—В—М –Є —А–∞–Ј–ї–Є—В–Њ–є, –љ–µ –ї–Њ–Ї–∞–ї–Є–Ј–Њ–≤–∞–љ–љ–Њ–є. –Т —А—П–і–µ —Б–ї—Г—З–∞–µ–≤ –Њ—Б—В—А—Л–µ –њ—А–Є—Б—В—Г–њ—Л –±–Њ–ї–Є –Љ–Њ–≥—Г—В –±—Л—В—М –µ–і–Є–љ—Б—В–≤–µ–љ–љ—Л–Љ —Б–Є–Љ–њ—В–Њ–Љ–Њ–Љ –љ–∞ –њ—А–Њ—В—П–ґ–µ–љ–Є–Є –љ–µ—Б–Ї–Њ–ї—М–Ї–Є—Е –ї–µ—В. –Я—А–Є—З–Є–љ–∞ –±–Њ–ї–Є —З–∞—Б—В–Њ –љ–µ —Г—Б—В–∞–љ–∞–≤–ї–Є–≤–∞–µ—В—Б—П. –Т –Ї–Њ–љ–µ—З–љ–Њ–Љ —Б—З–µ—В–µ, –±–Њ–ї—М–љ—Л—Е –Њ–њ–µ—А–Є—А—Г—О—В —Б –њ–Њ–і–Њ–Ј—А–µ–љ–Є–µ–Љ –љ–∞ –Њ—Б—В—А—Л–є –∞–њ–њ–µ–љ–і–Є—Ж–Є—В. –Я—А–Є –ї–∞–њ–∞—А–Њ—В–Њ–Љ–Є–Є –Њ–±–љ–∞—А—Г–ґ–Є–≤–∞—О—В—Б—П —П–≤–ї–µ–љ–Є—П —В–µ—А–Љ–Є–љ–∞–ї—М–љ–Њ–≥–Њ –Є–ї–µ–Є—В–∞ –Є–ї–Є —В–Є—Д–ї–Є—В–∞. –Я—А–Є—Б—В—Г–њ—Л –±–Њ–ї–Є –Њ–±—Л—З–љ–Њ —Б–Њ–њ—А–Њ–≤–Њ–ґ–і–∞—О—В—Б—П –њ–Њ–і—К–µ–Љ–Њ–Љ —В–µ–Љ–њ–µ—А–∞—В—Г—А—Л –і–Њ 38–39°–°.
–Ы–Є—Е–Њ—А–∞–і–Ї–∞, –њ–Њ–Ї–∞–Ј–∞—В–µ–ї–Є –њ–µ—А–Є—Д–µ—А–Є—З–µ—Б–Ї–Њ–є –Ї—А–Њ–≤–Є (–ї–µ–є–Ї–Њ—Ж–Є—В–Њ–Ј, —Г–≤–µ–ї–Є—З–µ–љ–Є–µ –°–Ю–≠, —В–Њ–Ї—Б–Є–≥–µ–љ–љ–∞—П –Ј–µ—А–љ–Є—Б—В–Њ—Б—В—М –љ–µ–є—В—А–Њ—Д–Є–ї–Њ–≤), —Г–≤–µ–ї–Є—З–µ–љ–Є–µ –≤ –Ї—А–Њ–≤–Є –°–—А–µ–∞–Ї—В–Є–≤–љ–Њ–≥–Њ –±–µ–ї–Ї–∞, —Б–µ—А–Њ–Љ—Г–Ї–Њ–Є–і–∞ –Є —Д–Є–±—А–Є–љ–Њ–≥–µ–љ–∞ —Б–≤–Є–і–µ—В–µ–ї—М—Б—В–≤—Г—О—В –Њ–± –Њ—Б—В—А–Њ–Љ –≤–Њ—Б–њ–∞–ї–µ–љ–Є–Є –Є –Њ—В—А–∞–ґ–∞—О—В —Б–Є–љ–і—А–Њ–Љ —Н–љ–і–Њ—В–Њ–Ї—Б–µ–Љ–Є–Є –≤ –њ–µ—А–Є–Њ–і –∞—В–∞–Ї–Є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П [2]. –Т–Њ–Ј–Љ–Њ–ґ–љ—Л —Н–њ–Є–Ј–Њ–і—Л –ї–Є—Е–Њ—А–∞–і–Ї–Є –±–µ–Ј –∞–±–і–Њ–Љ–Є–љ–∞–ї—М–љ–Њ–є –±–Њ–ї–Є –љ–∞ –њ—А–Њ—В—П–ґ–µ–љ–Є–Є –љ–µ—Б–Ї–Њ–ї—М–Ї–Є—Е –ї–µ—В –і–Њ –њ–Њ—П–≤–ї–µ–љ–Є—П –њ–µ—А–≤—Л—Е –Ї–Є—И–µ—З–љ—Л—Е —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤.
–£–њ–Њ—А–љ–∞—П –і–Є–∞—А–µ—П, –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ—Л–є –њ—А–Њ—Ж–µ—Б—Б —Б —Н–Ї—Б—Б—Г–і–∞—Ж–Є–µ–є –±–µ–ї–Ї–∞ –≤ –њ—А–Њ—Б–≤–µ—В –Ї–Є—И–Ї–Є –Є –њ–Њ–≤—Л—И–µ–љ–љ—Л–є –Ї–∞—В–∞–±–Њ–ї–Є–Ј–Љ –±–µ–ї–Ї–Њ–≤ –њ—А–Є–≤–Њ–і—П—В –Ї –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ–є –њ–Њ—В–µ—А–µ –≤–µ—Б–∞, –Љ–µ—В–∞–±–Њ–ї–Є—З–µ—Б–Ї–Є–Љ —А–∞—Б—Б—В—А–Њ–є—Б—В–≤–∞–Љ (–Њ–±–µ–Ј–≤–Њ–ґ–Є–≤–∞–љ–Є–µ, –≥–Є–њ–Њ–Ї–∞–ї–Є–µ–Љ–Є—П, –≥–Є–њ–Њ–љ–∞—В—А–Є–µ–Љ–Є—П, –≥–Є–њ–Њ–њ—А–Њ—В–µ–Є–љ–µ–Љ–Є—П –Є –і—А.) –Є —А–∞–Ј–≤–Є—В–Є—О —Б–Є–љ–і—А–Њ–Љ–∞ –Љ–∞–ї—М–∞–±—Б–Њ—А–±—Ж–Є–Є.
–С–Ъ —З–∞—Б—В–Њ —Б–Њ–њ—А–Њ–≤–Њ–ґ–і–∞–µ—В—Б—П –≤–љ–µ–Ї–Є—И–µ—З–љ—Л–Љ —Б–Є—Б—В–µ–Љ–љ—Л–Љ –њ–Њ—А–∞–ґ–µ–љ–Є–µ–Љ –Њ—А–≥–∞–љ–Њ–≤, —З—В–Њ –Њ—В—А–∞–ґ–∞–µ—В –∞—Г—В–Њ–Є–Љ–Љ—Г–љ–љ—Л–є –Ї–Њ–Љ–њ–Њ–љ–µ–љ—В –≤ –њ–∞—В–Њ–≥–µ–љ–µ–Ј–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П. –Ф–ї—П –С–Ъ —Е–∞—А–∞–Ї—В–µ—А–љ—Л —В–∞–Ї–Є–µ –≤–љ–µ–Ї–Є—И–µ—З–љ—Л–µ –њ—А–Њ—П–≤–ї–µ–љ–Є—П, –Ї–∞–Ї —Г–Ј–ї–Њ–≤–∞—В–∞—П —Н—А–Є—В–µ–Љ–∞, –≥–∞–љ–≥—А–µ–љ–Њ–Ј–љ–∞—П –њ–Є–Њ–і–µ—А–Љ–Є—П, –∞—Д—В–Њ–Ј–љ—Л–є —Б—В–Њ–Љ–∞—В–Є—В, —А–∞–Ј–ї–Є—З–љ—Л–µ –∞—А—В—А–Њ–њ–∞—В–Є–Є, –≤ —В–Њ–Љ —З–Є—Б–ї–µ HLA –Т27 –∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–љ—Л–є —А–µ–≤–Љ–∞—В–Њ–Є–і–љ—Л–є –∞—А—В—А–Є—В –Є –∞–љ–Ї–Є–ї–Њ–Ј–Є—А—Г—О—Й–Є–є —Б–њ–Њ–љ–і–Є–ї–Њ–∞—А—В—А–Є—В –Є —Б–∞–Ї—А–Њ–Є–ї–µ–Є—В (–±–Њ–ї–µ–Ј–љ—М –С–µ—Е—В–µ—А–µ–≤–∞), –≤–Є—В–Є–ї–Є–≥–Њ, –њ—Б–Њ—А–Є–∞–Ј. –І–∞—Б—В–Њ—В–∞ —А–∞–Ј–љ—Л—Е —Б–Є—Б—В–µ–Љ–љ—Л—Е –њ—А–Њ—П–≤–ї–µ–љ–Є–є –±–Њ–ї–µ–Ј–љ–Є –љ–∞—Е–Њ–і–Є—В—Б—П –≤ –Є–љ—В–µ—А–≤–∞–ї–µ 5–20%. –Я–Њ –љ–∞—И–Є–Љ –і–∞–љ–љ—Л–Љ, –Њ–±—Й–∞—П –Є—Е —З–∞—Б—В–Њ—В–∞ —Б–Њ—Б—В–∞–≤–ї—П–µ—В 62%, –Є–Ј –љ–Є—Е –њ–Њ—З—В–Є —Г 25% –±–Њ–ї—М–љ—Л—Е –Њ—В–Љ–µ—З–∞—О—В—Б—П –∞—А—В—А–Њ–њ–∞—В–Є–Є. –†–µ–≤–Љ–∞—В–Њ–Є–і–љ—Л–є –∞—А—В—А–Є—В –Є –±–Њ–ї–µ–Ј–љ—М –С–µ—Е—В–µ—А–µ–≤–∞ –≤—Б—В—А–µ—З–∞—О—В—Б—П –≤ —А–∞–≤–љ—Л—Е –і–Њ–ї—П—Е —Б —З–∞—Б—В–Њ—В–Њ–є 8% [2,3].
–•–∞—А–∞–Ї—В–µ—А –≥–Є—Б—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –Є–Ј–Љ–µ–љ–µ–љ–Є–є –Є –≥–ї—Г–±–Є–љ–∞ –њ–Њ—А–∞–ґ–µ–љ–Є—П –Ї–Є—И–µ—З–љ–Њ–є —Б—В–µ–љ–Ї–Є –њ—А–Є —В—А–∞–љ—Б–Љ—Г—А–∞–ї—М–љ–Њ–Љ –≤–Њ—Б–њ–∞–ї–µ–љ–Є–Є –Њ–њ—А–µ–і–µ–ї—П—О—В —Б–њ–µ–Ї—В—А –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є –С–Ъ. –Э–∞–Є–±–Њ–ї–µ–µ —В–Є–њ–Є—З–љ—Л–µ –Є —З–∞—Б—В–Њ –≤—Б—В—А–µ—З–∞—О—Й–Є–µ—Б—П –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є—П: –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ—Л–µ —Б—В—А–Є–Ї—В—Г—А—Л —Б –њ–Њ—Б–ї–µ–і—Г—О—Й–Є–Љ —А–∞–Ј–≤–Є—В–Є–µ–Љ –Ї–Є—И–µ—З–љ–Њ–є –љ–µ–њ—А–Њ—Е–Њ–і–Є–Љ–Њ—Б—В–Є, –∞–±–і–Њ–Љ–Є–љ–∞–ї—М–љ—Л–µ –Є–љ—Д–Є–ї—М—В—А–∞—В—Л –Є –∞–±—Б—Ж–µ—Б—Б—Л, –Љ–µ–ґ–Ї–Є—И–µ—З–љ—Л–µ –Є –љ–∞—А—Г–ґ–љ—Л–µ (–Ї–Є—И–µ—З–љ–Њ––Ї–Њ–ґ–љ—Л–µ) —Б–≤–Є—Й–Є. –Я—А–Є –њ–Њ—А–∞–ґ–µ–љ–Є–Є –∞–љ–Њ—А–µ–Ї—В–∞–ї—М–љ–Њ–є –Њ–±–ї–∞—Б—В–Є —Д–Њ—А–Љ–Є—А—Г—О—В—Б—П –њ–∞—А–∞–њ—А–Њ–Ї—В–Є—В—Л, –њ–µ—А–Є–∞–љ–∞–ї—М–љ—Л–µ –Є —А–µ–Ї—В–Њ–≤–∞–≥–Є–љ–∞–ї—М–љ—Л–µ —Б–≤–Є—Й–Є –Є –≥–ї—Г–±–Њ–Ї–Є–µ –∞–љ–∞–ї—М–љ—Л–µ —В—А–µ—Й–Є–љ—Л.
–Я—А–Є –Њ—Ж–µ–љ–Ї–µ —В—П–ґ–µ—Б—В–Є –С–Ъ —Г—З–Є—В—Л–≤–∞–µ—В—Б—П —Е–∞—А–∞–Ї—В–µ—А –Є –≤—Л—А–∞–ґ–µ–љ–љ–Њ—Б—В—М –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤ –Є –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є. –Я—А–Є–љ—П—В–Њ –Њ—Ж–µ–љ–Є–≤–∞—В—М —В—П–ґ–µ—Б—В—М –±–Њ–ї–µ–Ј–љ–Є –њ–Њ «–Є–љ–і–µ–Ї—Б—Г –∞–Ї—В–Є–≤–љ–Њ—Б—В–Є –С–Ъ» – –°D–РI (Crohn’s disease activity index), –љ–∞–Ј—Л–≤–∞–µ–Љ–Њ–Љ—Г —В–∞–Ї–ґ–µ –Є–љ–і–µ–Ї—Б–Њ–Љ –С–µ—Б—В–∞ [3,5]. –≠—В–Њ—В –Є–љ–і–µ–Ї—Б –≤–Ї–ї—О—З–∞–µ—В —А—П–і –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е –њ—А–Є–Ј–љ–∞–Ї–Њ–≤, –Ї–∞–ґ–і—Л–є –Є–Ј –Ї–Њ—В–Њ—А—Л—Е –≤ –Ј–∞–≤–Є—Б–Є–Љ–Њ—Б—В–Є –Њ—В –Є—Е –њ—А–Є—Б—Г—В—Б—В–≤–Є—П –Є–ї–Є –≤—Л—А–∞–ґ–µ–љ–љ–Њ—Б—В–Є –Њ—Ж–µ–љ–Є–≤–∞–µ—В—Б—П –Њ–њ—А–µ–і–µ–ї–µ–љ–љ—Л–Љ –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ–Љ –±–∞–ї–ї–Њ–≤. –†–∞—Б—З–µ—В –Є–љ–і–µ–Ї—Б–∞ –њ—А–Њ–≤–Њ–і–Є—В—Б—П –њ–Њ —Б–њ–µ—Ж–Є–∞–ї—М–љ–Њ–є —Д–Њ—А–Љ—Г–ї–µ. –Ш–љ–і–µ–Ї—Б –∞–Ї—В–Є–≤–љ–Њ—Б—В–Є –С–Ъ –≤–Ї–ї—О—З–∞–µ—В —Б–ї–µ–і—Г—О—Й–Є–µ –Ї—А–Є—В–µ—А–Є–Є: —З–∞—Б—В–Њ—В–∞ –ґ–Є–і–Ї–Њ–≥–Њ —Б—В—Г–ї–∞ –Ј–∞ –љ–µ–і–µ–ї—О, –љ–∞–ї–Є—З–Є–µ –±–Њ–ї–µ–є –≤ –ґ–Є–≤–Њ—В–µ –Є –Є—Е –Є–љ—В–µ–љ—Б–Є–≤–љ–Њ—Б—В—М, –Њ–±—Й–µ–µ —Б–∞–Љ–Њ—З—Г–≤—Б—В–≤–Є–µ (—Е–Њ—А–Њ—И–µ–µ, —Г–і–Њ–≤–ї–µ—В–≤–Њ—А–Є—В–µ–ї—М–љ–Њ–µ, –њ–ї–Њ—Е–Њ–µ, –Њ—З–µ–љ—М –њ–ї–Њ—Е–Њ–µ), —Б–Є—Б—В–µ–Љ–љ—Л–µ –њ—А–Њ—П–≤–ї–µ–љ–Є—П –Є/–Є–ї–Є –∞–љ–∞–ї—М–љ—Л–µ –њ—А–Њ—П–≤–ї–µ–љ–Є—П (—В—А–µ—Й–Є–љ—Л, —Б–≤–Є—Й–Є, –∞–±—Б—Ж–µ—Б—Б—Л) (–µ—Б—В—М, –љ–µ—В), –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ –Њ–њ–Є–∞—В–љ—Л—Е –∞–љ—В–Є–і–Є–∞—А–µ–є–љ—Л—Е —Б—А–µ–і—Б—В–≤ (–ї–Њ–њ–µ—А–∞–Љ–Є–і), –ї–Є—Е–Њ—А–∞–і–Ї–∞ (> 37,5°–°), –≥–µ–Љ–∞—В–Њ–Ї—А–Є—В, —Б—В–µ–њ–µ–љ—М –њ–Њ—В–µ—А–Є –Љ–∞—Б—Б—Л —В–µ–ї–∞, –љ–∞–ї–Є—З–Є–µ –њ–∞–ї—М–њ–Є—А—Г–µ–Љ–Њ–≥–Њ –Є–љ—Д–Є–ї—М—В—А–∞—В–∞ –≤ –±—А—О—И–љ–Њ–є –њ–Њ–ї–Њ—Б—В–Є. –Я—А–Є–љ—П—В–Њ, —З—В–Њ –Є–љ–і–µ–Ї—Б –Љ–µ–љ–µ–µ 150 —А–∞—Б—Ж–µ–љ–Є–≤–∞–µ—В—Б—П, –Ї–∞–Ї —А–µ–Љ–Є—Б—Б–Є—П –С–Ъ, –Є–љ–і–µ–Ї—Б 150–220 —Б–Њ–Њ—В–≤–µ—В—Б—В–≤—Г–µ—В –љ–Є–Ј–Ї–Њ–є –∞–Ї—В–Є–≤–љ–Њ—Б—В–Є –Є –ї–µ–≥–Ї–Њ–Љ—Г —В–µ—З–µ–љ–Є—О –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П, 221–450 —Е–∞—А–∞–Ї—В–µ—А–Є–Ј—Г–µ—В —Б—А–µ–і–љ—О—О —В—П–ґ–µ—Б—В—М –С–Ъ, –≤—Л—И–µ 450 –±–∞–ї–ї–Њ–≤ —Б–Њ–Њ—В–≤–µ—В—Б—В–≤—Г–µ—В –≤—Л—Б–Њ–Ї–Њ–є –∞–Ї—В–Є–≤–љ–Њ—Б—В–Є –≤–Њ—Б–њ–∞–ї–µ–љ–Є—П –Є —В—П–ґ–µ–ї–Њ–Љ—Г —В–µ—З–µ–љ–Є—О [1].
–Ы–µ—З–µ–љ–Є–µ –±–Њ–ї—М–љ—Л—Е –С–Ъ –њ—А–µ–і—Б—В–∞–≤–ї—П–µ—В –≤–µ—Б—М–Љ–∞ —В—А—Г–і–љ—Г—О –њ—А–Њ–±–ї–µ–Љ—Г, —В.–Ї –і–∞–ґ–µ –њ—А–Є –∞–і–µ–Ї–≤–∞—В–љ–Њ–є —В–µ—А–∞–њ–Є–Є —Г –±–Њ–ї—М—И–Є–љ—Б—В–≤–∞ –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ –Є–Љ–µ–µ—В –њ—А–Њ–≥—А–µ—Б—Б–Є—А—Г—О—Й–Є–є —Е–∞—А–∞–Ї—В–µ—А —Б —А–∞–Ј–≤–Є—В–Є–µ–Љ –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є –Є–ї–Є —Д–Њ—А–Љ–Є—А–Њ–≤–∞–љ–Є–µ–Љ –љ–µ–њ—А–µ—А—Л–≤–љ—Л—Е —Д–Њ—А–Љ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П. –Ы–µ—З–µ–љ–Є–µ –і–Њ–ї–ґ–љ–Њ –њ—А–Њ–≤–Њ–і–Є—В—М—Б—П –і–Є—Д—Д–µ—А–µ–љ—Ж–Є—А–Њ–≤–∞–љ–љ–Њ —Б —Г—З–µ—В–Њ–Љ –ї–Њ–Ї–∞–ї–Є–Ј–∞—Ж–Є–Є –Є –њ—А–Њ—В—П–ґ–µ–љ–љ–Њ—Б—В–Є –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ–Њ–≥–Њ –њ—А–Њ—Ж–µ—Б—Б–∞, –≤–Є–і–∞ –Є —Е–∞—А–∞–Ї—В–µ—А–∞ –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є –Є —В—П–ґ–µ—Б—В–Є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П.
–Ч–∞–і–∞—З–µ–є –ї–µ—З–µ–љ–Є—П –С–Ъ —П–≤–ї—П–µ—В—Б—П –Ї—Г–њ–Є—А–Њ–≤–∞–љ–Є–µ –Њ–±–Њ—Б—В—А–µ–љ–Є—П, –і–Њ—Б—В–Є–ґ–µ–љ–Є–µ –Є –њ–Њ–і–і–µ—А–ґ–∞–љ–Є–µ —А–µ–Љ–Є—Б—Б–Є–Є. –С–∞–Ј–Є—Б–љ–∞—П –њ–∞—В–Њ–≥–µ–љ–µ—В–Є—З–µ—Б–Ї–∞—П —В–µ—А–∞–њ–Є—П –С–Ъ –≤–Ї–ї—О—З–∞–µ—В —В—А–Є –≥—А—Г–њ–њ—Л –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤: –Ї–Њ—А—В–Є–Ї–Њ—Б—В–µ—А–Њ–Є–і–љ—Л–µ –≥–Њ—А–Љ–Њ–љ—Л, –њ—А–µ–њ–∞—А–∞—В—Л 5––∞–Љ–Є–љ–Њ—Б–∞–ї–Є—Ж–Є–ї–Њ–≤–Њ–є –Ї–Є—Б–ї–Њ—В—Л (5––Р–°–Ъ) –Є –Є–Љ–Љ—Г–љ–Њ—Б—Г–њ—А–µ—Б—Б–Њ—А—Л [1,2].
–Т –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П —В–µ—А–∞–њ–Є—О, –љ–∞–њ—А–∞–≤–ї–µ–љ–љ—Г—О –љ–∞ –Є–љ–і—Г–Ї—Ж–Є—О —А–µ–Љ–Є—Б—Б–Є–Є —Г –±–Њ–ї—М–љ—Л—Е —Б –ї–µ–≥–Ї–Є–Љ –Є–ї–Є —Б—А–µ–і–љ–µ—В—П–ґ–µ–ї—Л–Љ —В–µ—З–µ–љ–Є–µ–Љ –С–Ъ, —В—А–∞–і–Є—Ж–Є–Њ–љ–љ–Њ –љ–∞—З–Є–љ–∞—О—В —Б –љ–∞–Ј–љ–∞—З–µ–љ–Є—П –њ—А–µ–њ–∞—А–∞—В–Њ–≤ 5––Р–°–Ъ – –Љ–µ—Б–∞–ї–∞–Ј–Є–љ–∞ –Є–ї–Є —Б—Г–ї—М—Д–∞—Б–∞–ї–∞–Ј–Є–љ–∞. –Т —Б–ї—Г—З–∞–µ –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ–є —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В–Є –∞–Љ–Є–љ–Њ—Б–∞–ї–Є—Ж–Є–ї–∞—В–Њ–≤ –љ–∞–Ј–љ–∞—З–∞—О—В –Љ–µ—В—А–Њ–љ–Є–і–∞–Ј–Њ–ї –Є/–Є–ї–Є —Ж–Є–њ—А–Њ—Д–ї–Њ–Ї—Б–∞—Ж–Є–љ. –Я—А–Є –Њ—В—Б—Г—В—Б—В–≤–Є–Є –∞–і–µ–Ї–≤–∞—В–љ–Њ–≥–Њ —В–µ—А–∞–њ–µ–≤—В–Є—З–µ—Б–Ї–Њ–≥–Њ –Њ—В–≤–µ—В–∞ –њ—А–Є–Љ–µ–љ—П—О—В –Ї–Њ—А—В–Є–Ї–Њ—Б—В–µ—А–Њ–Є–і—Л. –Я—А–Є —В—П–ґ–µ–ї–Њ–Љ —В–µ—З–µ–љ–Є–Є –Є—Б–њ–Њ–ї—М–Ј—Г—О—В —Б—В–µ—А–Њ–Є–і–љ—Л–µ –≥–Њ—А–Љ–Њ–љ—Л, –Ї–∞–Ї —В–µ—А–∞–њ–Є—О –њ–µ—А–≤–Њ–є –ї–Є–љ–Є–Є, –∞ –≤ —Б–ї—Г—З–∞–µ —А–µ—Д—А–∞–Ї—В–µ—А–љ–Њ—Б—В–Є –Ї —Б—В–µ—А–Њ–Є–і–∞–Љ (—Б—В–µ—А–Њ–Є–і–Њ—А–µ–Ј–Є—Б—В–µ–љ—В–љ–Њ—Б—В–Є –Є–ї–Є —Б—В–µ—А–Њ–Є–і–Њ–Ј–∞–≤–Є—Б–Є–Љ–Њ—Б—В–Є) –Є—Б–њ–Њ–ї—М–Ј—Г—О—В –њ—А–µ–њ–∞—А–∞—В—Л —А–µ–Ј–µ—А–≤–∞ – –Є–Љ–Љ—Г–љ–Њ—Б—Г–њ—А–µ—Б—Б–Њ—А—Л. –Ґ–∞–Ї–Є–µ —Г—Б—В–∞–љ–Њ–≤–Є–≤—И–Є–µ—Б—П –њ–Њ–і—Е–Њ–і—Л –љ–µ —П–≤–ї—П—О—В—Б—П –і–Є—Д—Д–µ—А–µ–љ—Ж–Є—А–Њ–≤–∞–љ–љ—Л–Љ–Є –Є –љ–µ —Г—З–Є—В—Л–≤–∞—О—В –љ–∞–Ї–Њ–њ–ї–µ–љ–љ—Л–µ –љ–∞ —Б–µ–≥–Њ–і–љ—П—И–љ–Є–є –і–µ–љ—М –і–∞–љ–љ—Л–µ –і–Њ–Ї–∞–Ј–∞—В–µ–ї—М–љ–Њ–є –Љ–µ–і–Є—Ж–Є–љ—Л, –њ–Њ–Ј–≤–Њ–ї—П—О—Й–Є–µ –≤–Ј–≤–µ—Б–Є—В—М —Б–Њ–Њ—В–љ–Њ—И–µ–љ–Є–µ –Љ–µ–ґ–і—Г —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В—М—О, –±–µ–Ј–Њ–њ–∞—Б–љ–Њ—Б—В—М—О –Є –њ–µ—А–µ–љ–Њ—Б–Є–Љ–Њ—Б—В—М—О –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е —Б—А–µ–і—Б—В–≤ –Є —А–∞–Ј—А–∞–±–Њ—В–∞—В—М –Њ–њ—В–Є–Љ–∞–ї—М–љ—Л–µ –њ–Њ–і—Е–Њ–і—Л –Ї –ї–µ—З–µ–љ–Є—О –њ—А–Є —А–∞–Ј–љ–Њ–Љ —В–µ—З–µ–љ–Є–Є –Є —А–∞–Ј–љ—Л—Е —Д–Њ—А–Љ–∞—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П.
–Р–Љ–Є–љ–Њ—Б–∞–ї–Є—Ж–Є–ї–∞—В—Л
–°—Г–ї—М—Д–∞—Б–∞–ї–∞–Ј–Є–љ –Є –Љ–µ—Б–∞–ї–∞–Ј–Є–љ —П–≤–ї—П—О—В—Б—П –≤—Л—Б–Њ–Ї–Њ —Н—Д—Д–µ–Ї—В–Є–≤–љ—Л–Љ–Є –±–∞–Ј–Є—Б–љ—Л–Љ–Є –њ—А–µ–њ–∞—А–∞—В–∞–Љ–Є –і–ї—П –ї–µ—З–µ–љ–Є—П —П–Ј–≤–µ–љ–љ–Њ–≥–Њ –Ї–Њ–ї–Є—В–∞ –ї–µ–≥–Ї–Њ–є –Є —Б—А–µ–і–љ–µ–є —Б—В–µ–њ–µ–љ–Є —В—П–ґ–µ—Б—В–Є. –≠—В–Њ –њ–Њ–Ј–≤–Њ–ї–Є–ї–Њ –њ—А–µ–і–њ–Њ–ї–Њ–ґ–Є—В—М, —З—В–Њ –њ—А–µ–њ–∞—А–∞—В—Л –Љ–Њ–≥—Г—В –±—Л—В—М —Б—В–Њ–ї—М –ґ–µ —Н—Д—Д–µ–Ї—В–Є–≤–љ—Л –њ—А–Є –С–Ъ. –Э–∞ —Б–µ–≥–Њ–і–љ—П—И–љ–Є–є –і–µ–љ—М –Њ–љ–Є –њ—А–Њ—З–љ–Њ –≤–Њ—И–ї–Є –≤ –ї–µ—З–µ–±–љ—Л–µ —Б—Е–µ–Љ—Л –С–Ъ. –Ю–і–љ–∞–Ї–Њ —А–µ–Ј—Г–ї—М—В–∞—В—Л –Ї–Њ–љ—В—А–Њ–ї–Є—А—Г–µ–Љ—Л—Е –Є—Б–њ—Л—В–∞–љ–Є–є –Њ–њ—А–Њ–≤–µ—А–≥–∞—О—В —Ж–µ–ї–µ—Б–Њ–Њ–±—А–∞–Ј–љ–Њ—Б—В—М –њ–Њ–і–Њ–±–љ–Њ–≥–Њ –њ–Њ–і—Е–Њ–і–∞.
–Ш–Ј—Г—З–µ–љ–Є—О —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В–Є –Є –±–µ–Ј–Њ–њ–∞—Б–љ–Њ—Б—В–Є —Б—Г–ї—М—Д–∞—Б–∞–ї–∞–Ј–Є–љ–∞ –њ—А–Є –С–Ъ –±—Л–ї–Њ –њ–Њ—Б–≤—П—Й–µ–љ–Њ –љ–µ—Б–Ї–Њ–ї—М–Ї–Њ –њ–ї–∞—Ж–µ–±–Њ–Ї–Њ–љ—В—А–Њ–ї–Є—А—Г–Љ—Л—Е –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є, –∞ —В–∞–Ї–ґ–µ —Б—А–∞–≤–љ–Є—В–µ–ї—М–љ—Л—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є —Б –≥–ї—О–Ї–Њ–Ї–Њ—А—В–Є–Ї–Њ–Є–і–∞–Љ–Є [5–8]. –†–µ–Ј—Г–ї—М—В–∞—В—Л —Н—В–Є—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є —Б–≤–Є–і–µ—В–µ–ї—М—Б—В–≤—Г—О—В, —З—В–Њ —Е–Њ—В—П —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В—М —Б—Г–ї—М—Д–∞—Б–∞–ї–∞–Ј–Є–љ–∞ –±—Л–ї–∞ –≤—Л—И–µ, —З–µ–Љ –њ–ї–∞—Ж–µ–±–Њ, –љ–Њ —В–µ–Љ –љ–µ –Љ–µ–љ–µ–µ —Г—Б—В—Г–њ–∞–ї–∞ –і–∞–ґ–µ –љ–Є–Ј–Ї–Є–Љ –і–Њ–Ј–∞–Љ —Б–Є—Б—В–µ–Љ–љ—Л—Е –Ї–Њ—А—В–Є–Ї–Њ—Б—В–µ—А–Њ–Є–і–Њ–≤ (0,25 –Љ–≥/–Ї–≥/—Б—Г—В.). –Т –Њ—В–ї–Є—З–Є–µ –Њ—В —П–Ј–≤–µ–љ–љ–Њ–≥–Њ –Ї–Њ–ї–Є—В–∞ –і–∞–ґ–µ –њ—А–Є –ї–µ–≥–Ї–Њ–Љ —В–µ—З–µ–љ–Є–Є –С–Ъ —Б—Г–ї—М—Д–∞—Б–∞–ї–∞–Ј–Є–љ –њ—А–Њ—П–≤–ї—П–µ—В –љ–Є–Ј–Ї—Г—О –∞–Ї—В–Є–≤–љ–Њ—Б—В—М. –Я–Њ–ї–Њ–ґ–Є—В–µ–ї—М–љ—Л–є —А–µ–Ј—Г–ї—М—В–∞—В –ї–µ—З–µ–љ–Є—П —Б—Г–ї—М—Д–∞—Б–∞–ї–∞–Ј–Є–љ–Њ–Љ –±—Л–ї –њ–Њ–ї—Г—З–µ–љ –ї–Є—И—М —Г –±–Њ–ї—М–љ—Л—Е —Б –њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–µ–љ–љ—Л–Љ –њ–Њ—А–∞–ґ–µ–љ–Є–µ–Љ —В–Њ–ї—Б—В–Њ–є –Ї–Є—И–Ї–Є, —З—В–Њ –Њ–±—К—П—Б–љ—П–µ—В—Б—П –µ–≥–Њ –љ–µ–њ–Њ—Б—А–µ–і—Б—В–≤–µ–љ–љ–Њ–є –∞–Ї—В–Є–≤–∞—Ж–Є–µ–є —Д–µ—А–Љ–µ–љ—В–∞–Љ–Є —В–Њ–ї—Б—В–Њ–Ї–Є—И–µ—З–љ–Њ–є —Д–ї–Њ—А—Л, –Є —В–Њ–ї—М–Ї–Њ –њ—А–Є –ї–µ–≥–Ї–Њ–Љ —В–µ—З–µ–љ–Є–Є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П [9]. –Э–∞ —В–µ—А–∞–њ–Є—О —Б—Г–ї—М—Д–∞—Б–∞–ї–∞–Ј–Є–љ–Њ–Љ –Њ—В–≤–µ—З–∞–ї–Є –ї–Є—И—М –њ–∞—Ж–Є–µ–љ—В—Л, –љ–µ –њ–Њ–ї—Г—З–∞–≤—И–Є–µ –њ—А–µ–і–≤–∞—А–Є—В–µ–ї—М–љ—Г—О –≥–Њ—А–Љ–Њ–љ–∞–ї—М–љ—Г—О —В–µ—А–∞–њ–Є—О, –≤ —В–Њ –≤—А–µ–Љ—П –Ї–∞–Ї —Г –њ–Њ–ї—Г—З–∞–≤—И–Є—Е –Ї–Њ—А—В–Є–Ї–Њ—Б—В–µ—А–Њ–Є–і—Л –њ—А–µ–њ–∞—А–∞—В –±—Л–ї –љ–µ —Н—Д—Д–µ–Ї—В–Є–≤–µ–љ [7].
–Т—Б–µ –≤—Л—И–µ—Б–Ї–∞–Ј–∞–љ–љ–Њ–µ –њ–Њ–Ј–≤–Њ–ї—П–µ—В —Г—В–≤–µ—А–ґ–і–∞—В—М, —З—В–Њ —Б—Г–ї—М—Д–∞—Б–∞–ї–∞–Ј–Є–љ –Є–Љ–µ–µ—В –Њ–≥—А–∞–љ–Є—З–µ–љ–љ—Л–µ –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В–Є –њ—А–Є–Љ–µ–љ–µ–љ–Є—П —Г –±–Њ–ї—М–љ—Л—Е —В–Њ–ї—М–Ї–Њ —Б –ї–µ–≥–Ї–Є–Љ —В–µ—З–µ–љ–Є–µ–Љ –С–Ъ —Б –њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ–є –ї–Њ–Ї–∞–ї–Є–Ј–∞—Ж–Є–µ–є –≤ —В–Њ–ї—Б—В–Њ–є –Ї–Є—И–Ї–µ. –•–Њ—А–Њ—И–Њ –Є–Ј–≤–µ—Б—В–љ—Л–µ –њ–Њ–±–Њ—З–љ—Л–µ —Н—Д—Д–µ–Ї—В—Л —Б—Г–ї—М—Д–∞—Б–∞–ї–∞–Ј–Є–љ–∞, –≤–Њ–Ј–љ–Є–Ї–∞—О—Й–Є–µ —Г 10–30% –±–Њ–ї—М–љ—Л—Е, —В–∞–Ї–ґ–µ –Њ–≥—А–∞–љ–Є—З–Є–≤–∞—О—В –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В–Є –µ–≥–Њ –њ—А–Є–Љ–µ–љ–µ–љ–Є—П [9,10]. –Ґ–∞–Ї–Є–Љ –Њ–±—А–∞–Ј–Њ–Љ, –і–Њ–Ї–∞–Ј–∞–љ–љ–∞—П –љ–Є–Ј–Ї–∞—П —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В—М —Б—Г–ї—М—Д–∞—Б–∞–ї–∞–Ј–Є–љ–∞ –≤ —Б–Њ—З–µ—В–∞–љ–Є–Є —Б —И–Є—А–Њ–Ї–Є–Љ —Б–њ–µ–Ї—В—А–Њ–Љ –њ–Њ–±–Њ—З–љ—Л—Е —А–µ–∞–Ї—Ж–Є–є –љ–µ –њ–Њ–Ј–≤–Њ–ї—П—О—В —А–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞—В—М –µ–≥–Њ –і–ї—П —В–µ—А–∞–њ–Є–Є –±–Њ–ї—М–љ—Л—Е –С–Ъ —Б —В–µ—А–Љ–Є–љ–∞–ї—М–љ—Л–Љ –Є–ї–µ–Є—В–Њ–Љ –Є–ї–Є –Є–ї–µ–Њ–Ї–Њ–ї–Є—В–Њ–Љ, –Њ–≥—А–∞–љ–Є—З–µ–љ–љ—Л–µ –њ–Њ–Ї–∞–Ј–∞–љ–Є—П –Є–Љ–µ—О—В—Б—П –њ—А–Є –ї–µ—З–µ–љ–Є–Є –С–Ъ —В–Њ–ї—Б—В–Њ–є –Ї–Є—И–Ї–Є –ї–µ–≥–Ї–Њ–≥–Њ —В–µ—З–µ–љ–Є—П.
–Ь–µ—Б–∞–ї–∞–Ј–Є–љ –ї–Є—И–µ–љ –њ–Њ–±–Њ—З–љ—Л—Е —Н—Д—Д–µ–Ї—В–Њ–≤ —Б—Г–ї—М—Д–∞—Б–∞–ї–∞–Ј–Є–љ–∞ –Є –љ–µ —Г—Б—В—Г–њ–∞–µ—В –µ–Љ—Г –њ–Њ —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В–Є. –Я—А–µ–њ–∞—А–∞—В—Л —В–∞–±–ї–µ—В–Є—А–Њ–≤–∞–љ–љ–Њ–≥–Њ –Љ–µ—Б–∞–ї–∞–Ј–Є–љ–∞, –њ—А–Њ–Є–Ј–≤–Њ–і–Є–Љ—Л–µ –≤ —А–∞–Ј–љ—Л—Е —Б—В—А–∞–љ–∞—Е, —Б—Е–Њ–і–љ—Л –њ–Њ –і–µ–є—Б—В–≤–Є—О –Є —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В–Є –Є –њ—А–µ–і—Б—В–∞–≤–ї—П—О—В —Б–Њ–±–Њ–є 5––Р–°–Ъ –≤ –Ј–∞—Й–Є—В–љ–Њ–Љ –њ–Њ–Ї—А—Л—В–Є–Є. –Ю–љ–Є —А–∞–Ј–ї–Є—З–∞—О—В—Б—П —Е–∞—А–∞–Ї—В–µ—А–Њ–Љ —Н–љ—В–µ—А–Њ—Б–Њ–ї—О–±–Є–ї—М–љ–Њ–≥–Њ –њ–Њ–Ї—А—Л—В–Є—П (—Н—Г–і—А–∞–≥–Є—В–љ–Њ–µ, –∞–Ї—А–Є–ї–Њ–≤–Њ–µ –Є–ї–Є —Н—В–Є–ї—Ж–µ–ї–ї—О–ї–Њ–Ј–љ–Њ–µ) –Є, —Б–Њ–Њ—В–≤–µ—В—Б—В–≤–µ–љ–љ–Њ, –Љ–µ—Б—В–Њ–Љ –Є —Б–Ї–Њ—А–Њ—Б—В—М—О –Њ—Б–≤–Њ–±–Њ–ґ–і–µ–љ–Є—П 5––Р–°–Ъ –≤ –Ї–Є—И–µ—З–љ–Є–Ї–µ [2]. –Ъ–ї–Є–љ–Є—З–µ—Б–Ї–∞—П —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В—М –Љ–µ—Б–∞–ї–∞–Ј–Є–љ–∞ –Ї–Њ—А—А–µ–ї–Є—А—Г–µ—В —Б –≤–љ—Г—В—А–Є–њ—А–Њ—Б–≤–µ—В–љ–Њ–є –Ї–Њ–љ—Ж–µ–љ—В—А–∞—Ж–Є–µ–є 5––Р–°–Ъ, –њ–Њ—Н—В–Њ–Љ—Г –ї–Њ–Ї–∞–ї–Є–Ј–∞—Ж–Є—П –њ–Њ—А–∞–ґ–µ–љ–Є—П –Њ–±—П–Ј–∞—В–µ–ї—М–љ–Њ –і–Њ–ї–ґ–љ–∞ —Г—З–Є—В—Л–≤–∞—В—М—Б—П –њ—А–Є –µ–≥–Њ –љ–∞–Ј–љ–∞—З–µ–љ–Є–Є.
–Ь–µ—Б–∞–ї–∞–Ј–Є–љ –≤ –Ї–∞—З–µ—Б—В–≤–µ —В–µ—А–∞–њ–Є–Є –њ–µ—А–≤–Њ–є –ї–Є–љ–Є–Є —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б –ї–µ–≥–Ї–Њ–є –Є —Г–Љ–µ—А–µ–љ–љ–Њ–є –С–Ъ –Є—Б–њ–Њ–ї—М–Ј—Г—О—В 75% –≤—А–∞—З–µ–є [11]. –†–µ–Ј—Г–ї—М—В–∞—В—Л –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е –Є—Б–њ—Л—В–∞–љ–Є–є, –Њ–і–љ–∞–Ї–Њ, –њ—А–Њ—В–Є–≤–Њ—А–µ—З–Є–≤—Л. –Ь–µ—Б–∞–ї–∞–Ј–Є–љ –≤ —А–∞–Ј–ї–Є—З–љ—Л—Е –і–Њ–Ј–∞—Е –±—Л–ї –Є–Ј—Г—З–µ–љ –≤ –љ–µ—Б–Ї–Њ–ї—М–Ї–Є—Е –і–≤–Њ–є–љ—Л—Е —Б–ї–µ–њ—Л—Е –њ–ї–∞—Ж–µ–±–Њ––Ї–Њ–љ—В—А–Њ–ї–Є—А—Г–µ–Љ—Л—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П—Е [12,13,15]. –Т –љ–µ–Ї–Њ—В–Њ—А—Л—Е –Є–Ј –љ–Є—Е –њ–Њ —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В–Є –≤—Л–Ј—Л–≤–∞—В—М —А–µ–Љ–Є—Б—Б–Є—О —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б –С–Ъ –њ—А–µ–њ–∞—А–∞—В –≤ –і–Њ–Ј–µ 2–4 –≥ –≤ —Б—Г—В–Ї–Є –љ–µ –њ—А–µ–≤–Њ—Б—Е–Њ–і–Є–ї –њ–ї–∞—Ж–µ–±–Њ. –Ю–і–љ–∞–Ї–Њ –њ—А–Є –∞–љ–∞–ї–Є–Ј–µ –Њ–±–Њ–±—Й–µ–љ–љ—Л—Е –і–∞–љ–љ—Л—Е 3 –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є —Б –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ–Љ –Њ—В–љ–Њ—Б–Є—В–µ–ї—М–љ–Њ –≤—Л—Б–Њ–Ї–Њ–є –і–Њ–Ј—Л –Љ–µ—Б–∞–ї–∞–Ј–Є–љ–∞ (4–4,5 –≥/—Б—Г—В.) –±—Л–ї–Њ –≤—Л—П–≤–ї–µ–љ–Њ —Б—В–∞—В–Є—Б—В–Є—З–µ—Б–Ї–Є –і–Њ—Б—В–Њ–≤–µ—А–љ–Њ–µ –Њ—В–ї–Є—З–Є–µ –Њ—В –њ–ї–∞—Ж–µ–±–Њ [11]. –Ь–µ—Б–∞–ї–∞–Ј–Є–љ –≤ –і–Њ–Ј–µ 2 –≥ –≤ —Б—Г—В–Ї–Є –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ —Г—Б—В—Г–њ–∞–µ—В —Б—В–µ—А–Њ–Є–і–∞–Љ (–њ—А–µ–і–љ–Є–Ј–Њ–ї–Њ–љ—Г, –Љ–µ—В–Є–ї–њ—А–µ–і–љ–Є–Ј–Њ–ї–Њ–љ—Г –Є –±—Г–і–µ—Б–Њ–љ–Є–і—Г), –њ–Њ–≤—Л—И–µ–љ–Є–µ –і–Њ–Ј—Л –і–Њ 4,5 –≥ –і–∞–µ—В —Б—А–∞–≤–љ–Є–Љ—Л–µ —А–µ–Ј—Г–ї—М—В–∞—В—Л [20,23,24,25]. –Т —Б—А–∞–≤–љ–Є—В–µ–ї—М–љ–Њ–Љ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–Є —Б –±—Г–і–µ—Б–Њ–љ–Є–і–Њ–Љ (9 –Љ–≥/—Б—Г—В.) –Љ–µ—Б–∞–ї–∞–Ј–Є–љ (4 –≥/—Б—Г—В.) —Г—Б—В—Г–њ–∞–ї –≥–ї—О–Ї–Њ—А—В–Є–Ї–Њ–Є–і—Г –њ–Њ —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В–Є –Є–љ–і—Г—Ж–Є—А–Њ–≤–∞—В—М —А–µ–Љ–Є—Б—Б–Є—О —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б –ї–µ–≥–Ї–Њ–є –Є —Б—А–µ–і–љ–µ—В—П–ґ–µ–ї–Њ–є —Д–Њ—А–Љ–Њ–є –С–Ъ [16]. –Я–Њ–±–Њ—З–љ—Л–µ —Н—Д—Д–µ–Ї—В—Л –њ—А–Є –њ—А–Є–Љ–µ–љ–µ–љ–Є–Є –Љ–µ—Б–∞–ї–∞–Ј–Є–љ–∞ —А–∞–Ј–≤–Є–≤–∞—О—В—Б—П –і–Њ—Б—В–∞—В–Њ—З–љ–Њ —А–µ–і–Ї–Њ.
–Ґ–∞–Ї–Є–Љ –Њ–±—А–∞–Ј–Њ–Љ, –љ–µ –≤—Б–µ —А–µ–Ј—Г–ї—М—В–∞—В—Л –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є –≤ —А–∞–≤–љ–Њ–є –Љ–µ—А–µ –њ–Њ–Ј–Є—В–Є–≤–љ—Л –≤ –Њ—В–љ–Њ—И–µ–љ–Є–Є –Љ–µ—Б–∞–ї–∞–Ј–Є–љ–∞. –Ь–Є–љ–Є–Љ–∞–ї—М–љ–∞—П —Н—Д—Д–µ–Ї—В–Є–≤–љ–∞—П –і–Њ–Ј–∞ –њ—А–Є –С–Ъ —Б –ї–µ–≥–Ї–Є–Љ —В–µ—З–µ–љ–Є–µ–Љ —Б–Њ—Б—В–∞–≤–ї—П–µ—В 4 –≥ –≤ —Б—Г—В–Ї–Є, —Е–Њ—В—П –≤ –љ–µ–Ї–Њ—В–Њ—А—Л—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П—Е –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ –±–Њ–ї—М–љ—Л—Е –±—Л–ї–Њ –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ—Л–Љ –і–ї—П –Ј–љ–∞—З–Є–Љ—Л—Е –≤—Л–≤–Њ–і–Њ–≤. –° —Г—З–µ—В–Њ–Љ –љ–Є–Ј–Ї–Њ–є —З–∞—Б—В–Њ—В—Л –њ–Њ–±–Њ—З–љ—Л—Е —Н—Д—Д–µ–Ї—В–Њ–≤ –њ–Њ —Б—А–∞–≤–љ–µ–љ–Є—О —Б —Б—Г–ї—М—Д–∞—Б–∞–ї–∞–Ј–Є–љ–Њ–Љ –Є —Б–Є—Б—В–µ–Љ–љ—Л–Љ–Є —Б—В–µ—А–Њ–Є–і–∞–Љ–Є –Љ–µ—Б–∞–ї–∞–Ј–Є–љ –Љ–Њ–ґ–µ—В –±—Л—В—М —А–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞–љ –≤ –Ї–∞—З–µ—Б—В–≤–µ –љ–∞—З–∞–ї—М–љ–Њ–≥–Њ –њ—А–Њ–±–љ–Њ–≥–Њ –ї–µ—З–µ–љ–Є—П –њ—А–Є –ї–µ–≥–Ї–Њ–Љ —В–µ—З–µ–љ–Є–Є –С–Ъ, –љ–Њ —З–∞—Б—В–Њ—В–∞ –њ–Њ–ї–Њ–ґ–Є—В–µ–ї—М–љ—Л—Е —А–µ–Ј—Г–ї—М—В–∞—В–Њ–≤ –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ –≤—Л—Б–Њ–Ї–∞ [4,11]. –Ю–±—Й–∞—П —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В—М –њ—А–µ–њ–∞—А–∞—В–Њ–≤ 5––Р–°–Ъ –љ–µ –њ—А–µ–≤—Л—И–∞–µ—В 30%. –Э–µ –і–Њ–Ї–∞–Ј–∞–љ–∞ —Ж–µ–ї–µ—Б–Њ–Њ–±—А–∞–Ј–љ–Њ—Б—В—М –Є—Е –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є—П –≤ –Ї–∞—З–µ—Б—В–≤–µ –њ—А–Њ—В–Є–≤–Њ—А–µ—Ж–Є–і–Є–≤–љ–Њ–є —В–µ—А–∞–њ–Є–Є.
–°–Є—Б—В–µ–Љ–љ—Л–µ –≥–ї—О–Ї–Њ–Ї–Њ—А—В–Є–Ї–Њ—Б—В–µ—А–Њ–Є–і—Л
–У–ї—О–Ї–Њ–Ї–Њ—А—В–Є–Ї–Њ—Б—В–µ—А–Њ–Є–і—Л –Є—Б–њ–Њ–ї—М–Ј—Г—О—В—Б—П –≤ —В–µ—А–∞–њ–Є–Є –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є –Ї–Є—И–µ—З–љ–Є–Ї–∞ —Г–ґ–µ –≤ —В–µ—З–µ–љ–Є–µ 50 –ї–µ—В –Є —В—А–∞–і–Є—Ж–Є–Њ–љ–љ–Њ —П–≤–ї—П—О—В—Б—П –њ—А–µ–њ–∞—А–∞—В–∞–Љ–Є –њ–µ—А–≤–Њ–є –ї–Є–љ–Є–Є –њ—А–Є —В—П–ґ–µ–ї–Њ–є –С–Ъ [1,2,4]. –Ю–і–љ–∞–Ї–Њ –≤ –Ї–Њ–љ—В–µ–Ї—Б—В–µ –≤—Л—И–µ—Б–Ї–∞–Ј–∞–љ–љ–Њ–≥–Њ —Б—В–µ—А–Њ–Є–і—Л —Б–ї–µ–і—Г–µ—В —А–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞—В—М –њ—А–Є —Б—А–µ–і–љ–µ—В—П–ґ–µ–ї–Њ–Љ —В—П–ґ–µ–ї–Њ–Љ —В–µ—З–µ–љ–Є–Є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –Є –≤ —Б–ї—Г—З–∞–µ –љ–µ—Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В–Є 5––Р–°–Ъ –њ—А–Є –ї–µ–≥–Ї–Њ–Љ —В–µ—З–µ–љ–Є–Є [4,11]. –≠—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В—М –Ї–Њ—А—В–Є–Ї–Њ—Б—В–µ—А–Њ–Є–і–Њ–≤ –Є –≤—Л—А–∞–ґ–µ–љ–љ–Њ—Б—В—М –њ–Њ–±–Њ—З–љ—Л—Е —Н—Д—Д–µ–Ї—В–Њ–≤ –Ј–∞–≤–Є—Б—П—В –Њ—В —Б–Ї–Њ—А–Њ—Б—В–Є –Є—Е –Љ–µ—В–∞–±–Њ–ї–Є–Ј–Љ–∞ –≤ –њ–µ—З–µ–љ–Є, –±–Є–Њ–і–Њ—Б—В—Г–њ–љ–Њ—Б—В–Є, –∞—Д—Д–Є–љ–љ–Њ—Б—В–Є –Ї —А–µ—Ж–µ–њ—В–Њ—А–∞–Љ –Є –Њ—В –і—А—Г–≥–Є—Е –њ–∞—А–∞–Љ–µ—В—А–Њ–≤. –Я—А–µ–њ–∞—А–∞—В–Њ–Љ –≤—Л–±–Њ—А–∞ —Б—З–Є—В–∞–µ—В—Б—П –њ—А–µ–і–љ–Є–Ј–Њ–ї–Њ–љ –Є –µ–≥–Њ –Љ–µ—В–Є–ї–Є—А–Њ–≤–∞–љ–љ—Л–µ –∞–љ–∞–ї–Њ–≥–Є (–Љ–µ—В–Є–ї–њ—А–µ–і–љ–Є–Ј–Њ–ї–Њ–љ). –°—А–µ–і–љ—П—П –і–Њ–Ј–∞ –њ—А–µ–і–љ–Є–Ј–Њ–ї–Њ–љ–∞ –≤–љ—Г—В—А—М –≤ –њ–µ—А–Є–Њ–і –∞—В–∞–Ї–Є –С–Ъ –Љ–Њ–ґ–µ—В —Б–Њ—Б—В–∞–≤–ї—П—В—М 40–60 –Љ–≥, –Њ–і–љ–∞–Ї–Њ –±–Њ–ї–µ–µ —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ–є —Б–ї–µ–і—Г–µ—В —Б—З–Є—В–∞—В—М –і–Њ–Ј—Г –Є–Ј —А–∞—Б—З–µ—В–∞ 1 –Љ–≥/–Ї–≥ –Љ–∞—Б—Б—Л —В–µ–ї–∞ –≤ —Б—Г—В–Ї–Є, –∞ –≤ –Њ—З–µ–љ—М —В—П–ґ–µ–ї—Л—Е —Б–ї—Г—З–∞—П—Е –і–Њ–Ј–∞ –Љ–Њ–ґ–µ—В –±—Л—В—М —Г–≤–µ–ї–Є—З–µ–љ–∞ –і–Њ 1,5–2 –Љ–≥/–Ї–≥ –≤ —Б—Г—В–Ї–Є. –Я—А–Є–Љ–µ–љ–µ–љ–Є–µ –≤—Л—Б–Њ–Ї–Є—Е –і–Њ–Ј —Б—В–µ—А–Њ–Є–і–Њ–≤ –≤–љ—Г—В—А—М –њ—А–Є —В—П–ґ–µ–ї–Њ–є –∞—В–∞–Ї–µ –С–Ъ –Ї–Њ–љ–Ї—Г—А–Є—А—Г–µ—В –њ–Њ —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В–Є —Б –≤–љ—Г—В—А–Є–≤–µ–љ–љ–Њ–є –≤—Л—Б–Њ–Ї–Њ–і–Њ–Ј–љ–Њ–є –≥–Њ—А–Љ–Њ–љ–∞–ї—М–љ–Њ–є —В–µ—А–∞–њ–Є–µ–є (250–500 –Љ–≥ –Љ–µ—В–Є–ї–њ—А–µ–і–љ–Є–Ј–Њ–ї–Њ–љ–∞ –Є–ї–Є –≥–Є–і—А–Њ–Ї–Њ—А—В–Є–Ј–Њ–љ–∞ –≤ —Б—Г—В–Ї–Є –≤ —В–µ—З–µ–љ–Є–µ 7 –і–љ–µ–є). –Я—А–Є–Љ–µ–љ–µ–љ–Є–µ –њ—А–µ–і–љ–Є–Ј–Њ–ї–Њ–љ–∞ –≤ –Љ–Є–љ–Є–Љ–∞–ї—М–љ–Њ–є –Є —Б—А–µ–і–љ–µ–є –і–Њ–Ј–µ 0,25–0,75 –Љ–≥ –Ї–≥/—Б—Г—В. –њ—А–Є–≤–Њ–і–Є–ї–Њ –Ї —Г–ї—Г—З—И–µ–љ–Є—О —Г 60% –±–Њ–ї—М–љ—Л—Е, –њ–Њ —Б—А–∞–≤–љ–µ–љ–Є—О —Б 30% –≤ –≥—А—Г–њ–њ–µ –њ–ї–∞—Ж–µ–±–Њ [7]. –С–Њ–ї–µ–µ —Г–±–µ–і–Є—В–µ–ї—М–љ—Л–µ —А–µ–Ј—Г–ї—М—В–∞—В—Л –±—Л–ї–Є –њ–Њ–ї—Г—З–µ–љ—Л –≤ –Њ—В–љ–Њ—И–µ–љ–Є–Є 6––Љ–µ—В–Є–ї–њ—А–µ–і–љ–Є–Ј–Њ–ї–Њ–љ–∞ –≤ –і–Њ–Ј–µ 48 –Љ–≥ [8]. –Ф—А—Г–≥–Є–µ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –њ–Њ–і—В–≤–µ—А–і–Є–ї–Є, —З—В–Њ —Б–Є—Б—В–µ–Љ–љ—Л–µ —Б—В–µ—А–Њ–Є–і—Л –њ—А–Є –С–Ъ –њ—А–Њ—П–≤–ї—П—О—В –±–Њ–ї–µ–µ –≤—Л—Б–Њ–Ї—Г—О –∞–Ї—В–Є–≤–љ–Њ—Б—В—М, —З–µ–Љ –њ–ї–∞—Ж–µ–±–Њ, —Б—Г–ї—М—Д–∞—Б–∞–ї–∞–Ј–Є–љ, –∞–љ—В–Є–±–Є–Њ—В–Є–Ї–Є –Є –∞–Ј–∞—В–Є–Њ–њ—А–Є–љ, –Њ–і–љ–∞–Ї–Њ –Є—Е –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ —Б–Њ–њ—А—П–ґ–µ–љ–Њ —Б –≤—Л—Б–Њ–Ї–Њ–є —З–∞—Б—В–Њ—В–Њ–є –њ–Њ–±–Њ—З–љ—Л—Е —П–≤–ї–µ–љ–Є–є [13,15,17,18–23]. –Я–µ—А–µ–љ–Њ—Б–Є–Љ–Њ—Б—В—М –Ї–Њ—А—В–Є–Ї–Њ—Б—В–µ—А–Њ–Є–і–Њ–≤ –≤ –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ–є —Б—В–µ–њ–µ–љ–Є –Ј–∞–≤–Є—Б–Є—В –Њ—В –њ—Г—В–Є –≤–≤–µ–і–µ–љ–Є—П, –і–Њ–Ј—Л, –њ—А–Њ–і–Њ–ї–ґ–Є—В–µ–ї—М–љ–Њ—Б—В–Є —В–µ—А–∞–њ–Є–Є, –њ–Њ–ї–Њ–≤–Њ–є –Є –Є–љ–і–Є–≤–Є–і—Г–∞–ї—М–љ–Њ–є —З—Г–≤—Б—В–≤–Є—В–µ–ї—М–љ–Њ—Б—В–Є –Ї –њ—А–µ–њ–∞—А–∞—В–∞–Љ. –†–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–љ—Л–µ –њ–Њ–±–Њ—З–љ—Л–µ —Н—Д—Д–µ–Ї—В—Л –≤–Ї–ї—О—З–∞—О—В –ї—Г–љ–Њ–Њ–±—А–∞–Ј–љ–Њ–µ –ї–Є—Ж–Њ, —Б—В–µ—А–Њ–Є–і–љ—Л–є –і–Є–∞–±–µ—В, –Њ—Б—В–µ–Њ–њ–Њ—А–Њ–Ј, –Є–Ј–Љ–µ–љ–µ–љ–Є—П –љ–∞—Б—В—А–Њ–µ–љ–Є—П, –±–µ—Б—Б–Њ–љ–љ–Є—Ж—Г, –Њ—В–µ–Ї–Є, –њ—А–Є–±–∞–≤–Ї—Г –≤ –≤–µ—Б–µ, —Б—В—А–Є–Є.
–Ґ–∞–Ї–Є–Љ –Њ–±—А–∞–Ј–Њ–Љ, –њ—А–Є –і–Њ–Ї–∞–Ј–∞–љ–љ–Њ–є –≤—Л—Б–Њ–Ї–Њ–є —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В–Є —Б–Є—Б—В–µ–Љ–љ—Л—Е —Б—В–µ—А–Њ–Є–і–Њ–≤ –≤ –Є–љ–і—Г–Ї—Ж–Є–Є —А–µ–Љ–Є—Б—Б–Є–Є –њ—А–Є –С–Ъ –Є—Е –і–ї–Є—В–µ–ї—М–љ–Њ–µ –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ –Њ–≥—А–∞–љ–Є—З–µ–љ–Њ —З–∞—Б—В—Л–Љ–Є –Є —А–∞–Ј–љ–Њ–Њ–±—А–∞–Ј–љ—Л–Љ–Є –њ–Њ–±–Њ—З–љ—Л–Љ–Є —Н—Д—Д–µ–Ї—В–∞–Љ–Є. –Я–Њ —В–Њ–є –ґ–µ –њ—А–Є—З–Є–љ–µ –љ–µ–≤–Њ–Ј–Љ–Њ–ґ–љ–Њ –њ—А–Є–Љ–µ–љ—П—В—М —Б—В–µ—А–Њ–Є–і—Л –і–ї—П –њ–Њ–і–і–µ—А–ґ–∞–љ–Є—П —А–µ–Љ–Є—Б—Б–Є–Є.
–Ґ–Њ–њ–Є—З–µ—Б–Ї–Є–µ —Б—В–µ—А–Њ–Є–і—Л
–Э–µ–Њ–±—Е–Њ–і–Є–Љ–Њ—Б—В—М –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞—В—М –≤ –ї–µ—З–µ–љ–Є–Є –С–Ъ –њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ —Б—В–µ—А–Њ–Є–і–љ—Л–µ –≥–Њ—А–Љ–Њ–љ—Л –Є –Њ–≥—А–∞–љ–Є—З–µ–љ–Є—П, –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ–љ—Л–µ –Є—Е –њ–Њ–±–Њ—З–љ—Л–Љ–Є —Н—Д—Д–µ–Ї—В–∞–Љ–Є, –њ—А–Є–≤–µ–ї–Є –Ї —Б–Њ–Ј–і–∞–љ–Є—О –±–µ–Ј–Њ–њ–∞—Б–љ–Њ–є –∞–ї—М—В–µ—А–љ–∞—В–Є–≤—Л —Б–Є—Б—В–µ–Љ–љ—Л–Љ —Б—В–µ—А–Њ–Є–і–∞–Љ, –љ–µ —Г—Б—В—Г–њ–∞—О—Й–Є–Љ –Є–Љ –њ–Њ —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В–Є. –Э–Њ–≤–∞—П –≥—А—Г–њ–њ–∞ –њ—А–µ–њ–∞—А–∞—В–Њ–≤ –њ–Њ–ї—Г—З–Є–ї–∞ –љ–∞–Ј–≤–∞–љ–Є–µ «—В–Њ–њ–Є—З–µ—Б–Ї–Є—Е» —Б—В–µ—А–Њ–Є–і–Њ–≤. –≠—В–Њ –≥–Њ—А–Љ–Њ–љ—Л –Љ–µ—Б—В–љ–Њ–≥–Њ –і–µ–є—Б—В–≤–Є—П, —Б–Њ–Ј–і–∞—О—Й–Є–µ –≤—Л—Б–Њ–Ї—Г—О –Ї–Њ–љ—Ж–µ–љ—В—А–∞—Ж–Є—О –њ—А–µ–њ–∞—А–∞—В–∞ –≤ –Њ—З–∞–≥–µ –њ–Њ—А–∞–ґ–µ–љ–Є—П (–≤ –Ї–Є—И–Ї–µ) –Є –њ—А–∞–Ї—В–Є—З–µ—Б–Ї–Є –љ–µ –Є–Љ–µ—О—Й–Є–µ –њ–Њ–±–Њ—З–љ—Л—Е —Н—Д—Д–µ–Ї—В–Њ–≤ [11,24–26]. –Т –†–Њ—Б—Б–Є–Є –≤ 2004 –≥–Њ–і—Г –Ј–∞—А–µ–≥–Є—Б—В—А–Є—А–Њ–≤–∞–љ –Њ–і–Є–љ –Є–Ј —Б–∞–Љ—Л—Е —Н—Д—Д–µ–Ї—В–Є–≤–љ—Л—Е —В–Њ–њ–Є—З–µ—Б–Ї–Є—Е —Б—В–µ—А–Њ–Є–і–Њ–≤ –і–ї—П –ї–µ—З–µ–љ–Є—П –С–Ъ – –±—Г–і–µ—Б–Њ–љ–Є–і. –С—Г–і–µ—Б–Њ–љ–Є–і –њ—А–Њ–і–µ–Љ–Њ–љ—Б—В—А–Є—А–Њ–≤–∞–ї –∞–љ–∞–ї–Њ–≥–Є—З–љ—Г—О –∞–Ї—В–Є–≤–љ–Њ—Б—В—М —Б —Б–Є—Б—В–µ–Љ–љ—Л–Љ–Є –Ї–Њ—А—В–Є–Ї–Њ—Б—В–µ—А–Њ–Є–і–∞–Љ–Є, –Њ—В–ї–Є—З–∞—П—Б—М –њ—А–Є —Н—В–Њ–Љ –ї—Г—З—И–µ–є –њ–µ—А–µ–љ–Њ—Б–Є–Љ–Њ—Б—В—М—О –Є –Љ–µ–љ—М—И–Є–Љ –≤–ї–Є—П–љ–Є–µ–Љ –љ–∞ –≥–Є–њ–Њ—В–∞–ї–∞–Љ–Њ––≥–Є–њ–Њ—Д–Є–Ј–∞—А–љ–Њ––∞–і—А–µ–љ–∞–ї–Њ–≤—Г—О —Б–Є—Б—В–µ–Љ—Г.
–Я—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–∞ –±—Г–і–µ—Б–Њ–љ–Є–і–∞ –њ–µ—А–µ–і —Б–Є—Б—В–µ–Љ–љ—Л–Љ–Є —Б—В–µ—А–Њ–Є–і–∞–Љ–Є –Ј–∞–Ї–ї—О—З–∞—О—В—Б—П –≤ –Њ—Б–Њ–±–µ–љ–љ–Њ—Б—В—П—Е –µ–≥–Њ —Д–∞—А–Љ–∞–Ї–Њ–і–Є–љ–∞–Љ–Є–Ї–Є. –Я—А–µ–ґ–і–µ –≤—Б–µ–≥–Њ –±—Г–і–µ—Б–Њ–љ–Є–і –Њ–±–ї–∞–і–∞–µ—В –≤—Л—Б–Њ–Ї–Є–Љ —Б—А–Њ–і—Б—В–≤–Њ–Љ –Ї –≥–ї—О–Ї–Њ–Ї–Њ—А—В–Є–Ї–Њ–Є–і–љ—Л–Љ —А–µ—Ж–µ–њ—В–Њ—А–∞–Љ –≤ —В–Ї–∞–љ—П—Е––Љ–Є—И–µ–љ—П—Е (–≤ –і–∞–љ–љ–Њ–Љ —Б–ї—Г—З–∞–µ –Ї —А–µ—Ж–µ–њ—В–Њ—А–∞–Љ —Б–ї–Є–Ј–Є—Б—В–Њ–є –Њ–±–Њ–ї–Њ—З–Ї–Є –Ї–Є—И–Ї–Є), –≤–Њ –Љ–љ–Њ–≥–Њ —А–∞–Ј –њ—А–µ–≤—Л—И–∞—О—Й–Є–Љ –∞—Д—Д–Є–љ–љ–Њ—Б—В—М —В—А–∞–і–Є—Ж–Є–Њ–љ–љ—Л—Е —Б—А–µ–і—Б—В–≤: –њ—А–µ–і–љ–Є–Ј–Њ–ї–Њ–љ–∞ –Є –≥–Є–і—А–Њ–Ї–Њ—А—В–Є–Ј–Њ–љ–∞. –Ґ–∞–Ї, –∞—Д–Є–љ–љ–Њ—Б—В—М –±—Г–і–µ—Б–Њ–љ–Є–і–∞ –Ї —Б—В–µ—А–Њ–Є–і–љ—Л–Љ —А–µ—Ж–µ–њ—В–Њ—А–∞–Љ –≤ 100 —А–∞–Ј –≤—Л—И–µ, —З–µ–Љ —Г –≥–Є–і—А–Њ–Ї–Њ—А—В–Є–Ј–Њ–љ–∞, –≤ 50 —А–∞–Ј –≤—Л—И–µ, —З–µ–Љ —Г –њ—А–µ–і–љ–Є–Ј–Њ–ї–Њ–љ–∞ –Є –њ—А–Є–Љ–µ—А–љ–Њ –≤ 18 —А–∞–Ј –≤—Л—И–µ, —З–µ–Љ —Г –Љ–µ—В–Є–ї–њ—А–µ–і–љ–Є–Ј–Њ–ї–Њ–љ–∞. –Ъ—А–Њ–Љ–µ —В–Њ–≥–Њ, —Г –±—Г–і–µ—Б–Њ–љ–Є–і–∞ –Љ–Є–љ–Є–Љ–∞–ї—М–љ–∞—П —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В—М –≤—Б–∞—Б—Л–≤–∞—В—М—Б—П –Є–Ј –ґ–µ–ї—Г–і–Њ—З–љ–Њ––Ї–Є—И–µ—З–љ–Њ–≥–Њ —В—А–∞–Ї—В–∞, –љ–Є–Ј–Ї–∞—П —Б–Є—Б—В–µ–Љ–љ–∞—П –±–Є–Њ–і–Њ—Б—В—Г–њ–љ–Њ—Б—В—М (–љ–µ –±–Њ–ї–µ–µ 10%) –њ–Њ —Б—А–∞–≤–љ–µ–љ–Є—О —Б –њ—А–µ–і–љ–Є–Ј–Њ–ї–Њ–љ–Њ–Љ –Є –≥–Є–і—А–Њ–Ї–Њ—А—В–Є–Ј–Њ–љ–Њ–Љ –Є –≤—Л—Б–Њ–Ї–Є–є –њ—А–µ—Б–Є—Б—В–µ–Љ–љ—Л–є –Љ–µ—В–∞–±–Њ–ї–Є–Ј–Љ. –Я–Њ—Б–ї–µ–і–љ–µ–µ –Ї–∞—З–µ—Б—В–≤–Њ –Њ–±–µ—Б–њ–µ—З–Є–≤–∞–µ—В –Њ—В—Б—Г—В—Б—В–≤–Є–µ –≤ –Ї—А–Њ–≤–Є —В–Њ–Ї—Б–Є—З–љ—Л—Е –Љ–µ—В–∞–±–Њ–ї–Є—В–Њ–≤ –њ–Њ—Б–ї–µ –њ–µ—А–≤–Њ–≥–Њ –њ—А–Њ—Е–Њ–ґ–і–µ–љ–Є—П –њ—А–µ–њ–∞—А–∞—В–∞ —З–µ—А–µ–Ј –њ–µ—З–µ–љ—М.
–£–Ї–∞–Ј–∞–љ–љ—Л–µ —Б–≤–Њ–є—Б—В–≤–∞ –±—Г–і–µ—Б–Њ–љ–Є–і–∞ –њ–Њ–Ј–≤–Њ–ї—П—О—В –≤ –Њ–њ—А–µ–і–µ–ї–µ–љ–љ–Њ–є –Љ–µ—А–µ –њ–Њ–≤—Л—Б–Є—В—М —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В—М –ї–µ—З–µ–љ–Є—П –±–Њ–ї—М–љ—Л—Е, –љ—Г–ґ–і–∞—О—Й–Є—Е—Б—П –≤ –≥–Њ—А–Љ–Њ–љ–∞–ї—М–љ–Њ–є —В–µ—А–∞–њ–Є–Є. –Р–Ї—В–Є–≤–љ–Њ—Б—В—М –њ—А–µ–њ–∞—А–∞—В–∞ –њ–Њ–≤—Л—И–∞–µ—В—Б—П –±–ї–∞–≥–Њ–і–∞—А—П –≤—Л—Б–Њ–Ї–Њ–Љ—Г —Б—А–Њ–і—Б—В–≤—Г –Ї —Б—В–µ—А–Њ–Є–і–љ—Л–Љ —А–µ—Ж–µ–њ—В–Њ—А–∞–Љ, –Љ–Є–Ї—А–Њ–≥—А–∞–љ—Г–ї–Є—А–Њ–≤–∞–љ–љ–Њ–є –≥–∞–ї–µ–љ–Є—З–µ—Б–Ї–Њ–є —Д–Њ—А–Љ–µ —Б –≤—Л—Б–≤–Њ–±–Њ–ґ–і–µ–љ–Є–µ–Љ –≤—Л—Б–Њ–Ї–Є—Е –Ї–Њ–љ—Ж–µ–љ—В—А–∞—Ж–Є–є –≤ —В–µ—А–Љ–Є–љ–∞–ї—М–љ–Њ–Љ –Њ—В–і–µ–ї–µ –њ–Њ–і–≤–Ј–і–Њ—И–љ–Њ–є –Є –≤ —В–Њ–ї—Б—В–Њ–є –Ї–Є—И–Ї–µ.
–Ю—В—Б—Г—В—Б—В–≤–Є–µ –њ–Њ–±–Њ—З–љ—Л—Е —Н—Д—Д–µ–Ї—В–Њ–≤, —Б–≤–Њ–є—Б—В–≤–µ–љ–љ—Л—Е —Б—В–µ—А–Њ–Є–і–∞–Љ —Б–Є—Б—В–µ–Љ–љ–Њ–≥–Њ –і–µ–є—Б—В–≤–Є—П, –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ–Њ –љ–Є–Ј–Ї–Њ–є –≤—Б–∞—Б—Л–≤–∞–µ–Љ–Њ—Б—В—М—О –Є–Ј –њ—А–Њ—Б–≤–µ—В–∞ –Ї–Є—И–Ї–Є –≤ —Б–Њ—З–µ—В–∞–љ–Є–Є —Б –≤—Л—Б–Њ–Ї–Є–Љ –њ—А–µ—Б–Є—Б—В–µ–Љ–љ—Л–Љ –Љ–µ—В–∞–±–Њ–ї–Є–Ј–Љ–Њ–Љ –Є –љ–Є–Ј–Ї–Њ–є —Б–Є—Б—В–µ–Љ–љ–Њ–є –±–Є–Њ–і–Њ—Б—В—Г–њ–љ–Њ—Б—В—М—О.
–Я—А–Є–≤–ї–µ–Ї–∞—В–µ–ї—М–љ—Л–µ –Њ—Б–Њ–±–µ–љ–љ–Њ—Б—В–Є –±—Г–і–µ—Б–Њ–љ–Є–і–∞ –і–µ–ї–∞—О—В –≤–Њ–Ј–Љ–Њ–ґ–љ—Л–Љ –і–ї–Є—В–µ–ї—М–љ—Л–є –њ—А–Є–µ–Љ –њ—А–µ–њ–∞—А–∞—В–∞ –і–ї—П –Ї—Г–њ–Є—А–Њ–≤–∞–љ–Є—П –∞—В–∞–Ї–Є –С–Ъ –±–µ–Ј –Њ–њ–∞—Б–љ–Њ—Б—В–Є —А–∞–Ј–≤–Є—В–Є—П –њ–Њ–±–Њ—З–љ—Л—Е —Н—Д—Д–µ–Ї—В–Њ–≤. –Ф–Є—Б–Ї—Г—В–Є—А—Г–µ—В—Б—П –≤–Њ–њ—А–Њ—Б –Њ –њ—А–Є–Љ–µ–љ–µ–љ–Є–Є –±—Г–і–µ—Б–Њ–љ–Є–і–∞ –і–ї—П –њ—А–Њ—В–Є–≤–Њ—А–µ—Ж–Є–і–Є–≤–љ–Њ–є —В–µ—А–∞–њ–Є–Є —Н—В–Њ–≥–Њ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П [27,28].
–†–∞–љ–і–Њ–Љ–Є–Ј–Є—А–Њ–≤–∞–љ–љ—Л–µ –Ї–Є–љ–Є—З–µ—Б–Ї–Є–µ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –њ—А–Њ–і–µ–Љ–Њ–љ—Б—В—А–Є—А–Њ–≤–∞–ї–Є —Б—Е–Њ–і–љ—Г—О —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В—М —Б–Є—Б—В–µ–Љ–љ—Л—Е —Б—В–µ—А–Њ–Є–і–Њ–≤ –Є –±—Г–і–µ—Б–Њ–љ–Є–і–∞ –њ—А–Є –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ –Љ–µ–љ—М—И–µ–Љ —З–Є—Б–ї–µ –њ–Њ–±–Њ—З–љ—Л—Е —Н—Д—Д–µ–Ї—В–Њ–≤ –њ–Њ—Б–ї–µ–і–љ–µ–≥–Њ [20,23,29,30]. –Ю–њ—В–Є–Љ–∞–ї—М–љ–∞—П –і–Њ–Ј–∞ –±—Г–і–µ—Б–Њ–љ–Є–і–∞ —Б–Њ—Б—В–∞–≤–Є–ї–∞ 9 –Љ–≥ –≤ —Б—Г—В–Ї–Є, –і–ї–Є—В–µ–ї—М–љ–Њ—Б—В—М –ї–µ—З–µ–љ–Є—П 12–16 –љ–µ–і–µ–ї—М —Б –њ–Њ—Б–ї–µ–і—Г—О—Й–µ–є –њ–Њ—Б—В–µ–њ–µ–љ–љ–Њ–є –Њ—В–Љ–µ–љ–Њ–є. –С—Г–і–µ—Б–Њ–љ–Є–і –Њ–Ї–∞–Ј–∞–ї—Б—П —Н—Д—Д–µ–Ї—В–Є–≤–µ–љ –њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ –њ—А–Є —Б—А–µ–і–љ–µ—В—П–ґ–µ–ї–Њ–Љ —В–µ—З–µ–љ–Є–Є –С–Ъ –≤ —Д–Њ—А–Љ–µ —В–µ—А–Љ–Є–љ–∞–ї—М–љ–Њ–≥–Њ –Є–ї–µ–Є—В–∞ –Є –Є–ї–µ–Њ–Ї–Њ–ї–Є—В–∞ –Є –≤ —Н—В–Є—Е —Б–ї—Г—З–∞—П—Е –і–Њ–ї–ґ–µ–љ –±—Л—В—М –њ—А–µ–њ–∞—А–∞—В–Њ–Љ –њ–µ—А–≤–Њ–є –ї–Є–љ–Є–Є [4,11,26]. –° –љ–∞—И–µ–є —В–Њ—З–Ї–Є –Ј—А–µ–љ–Є—П, –µ–≥–Њ —Б–ї–µ–і—Г–µ—В –њ—А–Є–Љ–µ–љ—П—В—М –Є –њ—А–Є –ї–µ–≥–Ї–Њ–Љ —В–µ—З–µ–љ–Є–Є –С–Ъ —В–Њ–є –ґ–µ –ї–Њ–Ї–∞–ї–Є–Ј–∞—Ж–Є–Є. –Э–µ –њ–Њ–Ї–∞–Ј–∞–љ –±—Г–і–µ—Б–Њ–љ–Є–і –њ—А–Є –С–Ъ —Б —Б–Є—Б—В–µ–Љ–љ—Л–Љ–Є –∞—Г—В–Њ–Є–Љ–Љ—Г–љ–љ—Л–Љ–Є –њ—А–Њ—П–≤–ї–µ–љ–Є—П–Љ–Є. –Я—А–Є —В—П–ґ–µ–ї–Њ–Љ —В–µ—З–µ–љ–Є–Є –С–Ъ —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В—М –њ—А–µ–њ–∞—А–∞—В–∞ –≤ —Г–Ї–∞–Ј–∞–љ–љ–Њ–є –і–Њ–Ј–µ –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–∞.
–Ш–Љ–Љ—Г–љ–Њ—Б—Г–њ—А–µ—Б—Б–Њ—А—Л
–Я—А–Є –Њ—В—Б—Г—В—Б—В–≤–Є–Є –Њ—В–≤–µ—В–∞ –љ–∞ –ї–µ—З–µ–љ–Є–µ –≥–Њ—А–Љ–Њ–љ–∞–Љ–Є, –≤ —Б–ї—Г—З–∞—П—Е —Б—В–µ—А–Њ–Є–і–Њ—А–µ–Ј–Є—Б—В–µ–љ—В–љ–Њ—Б—В–Є –Є —Б—В–µ—А–Њ–Є–і–Њ–Ј–∞–≤–Є—Б–Є–Љ–Њ—Б—В–Є –љ–∞–Ј–љ–∞—З–∞—О—В –њ—А–µ–њ–∞—А–∞—В—Л —А–µ–Ј–µ—А–≤–∞ – –Є–Љ–Љ—Г–љ–Њ—Б—Г–њ—А–µ—Б—Б–Њ—А—Л [32–35]. –Я—А–Є–Љ–µ–љ—П—О—В –∞–Ј–∞—В–Є–Њ–њ—А–Є–љ –Є 6––Љ–µ—А–Ї–∞–њ—В–Њ–њ—Г—А–Є–љ, –Љ–µ—В–Њ—В—А–µ–Ї—Б–∞—В –Є —Ж–Є–Ї–ї–Њ—Б–њ–Њ—А–Є–љ –Р. –Ф–∞–љ–љ—Л–µ –Њ–± —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В–Є –Є–Љ–Љ—Г–љ–Њ—Б—Г–њ—А–µ—Б—Б–Њ—А–Њ–≤ –њ—А–Є –С–Ъ –≤–µ—Б—М–Љ–∞ –њ—А–Њ—В–Є–≤–Њ—А–µ—З–Є–≤—Л. –І–∞—Б—В–Њ—В–∞ –і–Њ—Б—В–Є–ґ–µ–љ–Є—П –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–≥–Њ —Н—Д—Д–µ–Ї—В–∞ –Є –≤—Л—Е–Њ–і–∞ –≤ —А–µ–Љ–Є—Б—Б–Є—О –Ї–∞–Ї –і–ї—П –∞–Ј–∞—В–Є–Њ–њ—А–Є–љ–∞, —В–∞–Ї –Є –і–ї—П –Љ–µ—В–Њ—В—А–µ–Ї—Б–∞—В–∞ –љ–µ –њ—А–µ–≤—Л—И–∞–µ—В 70% [32]. –¶–Є–Ї–ї–Њ—Б–њ–Њ—А–Є–љ –њ—А–Є –С–Ъ –Љ–µ–љ–µ–µ —Н—Д—Д–µ–Ї—В–Є–≤–µ–љ, –µ–≥–Њ –і–µ–є—Б—В–≤–Є–µ –њ—А–Њ—П–≤–ї—П–µ—В—Б—П –±–Њ–ї—М—И–µ —Г –±–Њ–ї—М–љ—Л—Е —П–Ј–≤–µ–љ–љ—Л–Љ –Ї–Њ–ї–Є—В–Њ–Љ.
–Я—А–Є–Љ–µ–љ–µ–љ–Є–µ –Є–Љ–Љ—Г–љ–Њ—Б—Г–њ—А–µ—Б—Б–Њ—А–Њ–≤ –≤ –Њ–њ—А–µ–і–µ–ї–µ–љ–љ–Њ–є –Љ–µ—А–µ –Њ–≥—А–∞–љ–Є—З–µ–љ–Њ —И–Є—А–Њ–Ї–Є–Љ —Б–њ–µ–Ї—В—А–Њ–Љ –њ–Њ–±–Њ—З–љ—Л—Е —Н—Д—Д–µ–Ї—В–Њ–≤. –Ф–ї—П –∞–Ј–∞—В–Є–Њ–њ—А–Є–љ–∞ —Н—В–Њ —В–Њ—И–љ–Њ—В–∞, —А–≤–Њ—В–∞, –і–Є–∞—А–µ—П, –≥—А–Є–њ–њ–Њ–њ–Њ–і–Њ–±–љ—Л–є —Б–Є–љ–і—А–Њ–Љ —Б –њ–Њ–≤—Л—И–µ–љ–Є–µ–Љ —В–µ–Љ–њ–µ—А–∞—В—Г—А—Л –Є –Љ–Є–∞–ї–≥–Є–µ–є, —Г–≥–љ–µ—В–µ–љ–Є–µ –Ї–Њ—Б—В–љ–Њ–≥–Њ –Љ–Њ–Ј–≥–∞ —Б –ї–µ–є–Ї–Њ–њ–µ–љ–Є–µ–є, –љ–µ–є—В—А–Њ–њ–µ–љ–Є–µ–є (—А–µ–ґ–µ —Б –∞–≥—А–∞–љ—Г–ї–Њ—Ж–Є—В–Њ–Ј–Њ–Љ), —В—А–Њ–Љ–±–Њ—Ж–Є—В–Њ–њ–µ–љ–Є–µ–є. –Я—А–Є–µ–Љ –∞–Ј–∞—В–Є–Њ–њ—А–Є–љ–∞ –Љ–Њ–ґ–µ—В —В–∞–Ї–ґ–µ —Б–Њ–њ—А–Њ–≤–Њ–ґ–і–∞—В—М—Б—П –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є—З–µ—Б–Ї–Є–Љ–Є —А–µ–∞–Ї—Ж–Є—П–Љ–Є –≤ –≤–Є–і–µ —Ж–Є—В–Њ–ї–Є–Ј–∞ –Є —Е–Њ–ї–µ—Б—В–∞–Ј–∞, –њ–∞–љ–Ї—А–µ–∞—В–Є—В–Њ–Љ, —А–∞–Ј–≤–Є—В–Є–µ–Љ –њ–Њ–ї–Є–љ–µ–≤—А–Є—В–Њ–≤. –°—З–Є—В–∞–µ—В—Б—П, —З—В–Њ –њ—А–µ–њ–∞—А–∞—В –њ–Њ–≤—Л—И–∞–µ—В —А–Є—Б–Ї –Љ–∞–ї–Є–≥–љ–Є–Ј–∞—Ж–Є–Є, —Е–Њ—В—П –Љ–љ–Њ–≥–Є–µ –Њ—Б–њ–∞—А–Є–≤–∞—О—В —Н—В–Њ –њ–Њ–ї–Њ–ґ–µ–љ–Є–µ [36]. –Я–Њ–±–Њ—З–љ—Л–µ —Н—Д—Д–µ–Ї—В—Л —А–∞–Ј–≤–Є–≤–∞—О—В—Б—П —Б —З–∞—Б—В–Њ—В–Њ–є 6–20%.
–Ь–µ—В–Њ—В—А–µ–Ї—Б–∞—В —П–≤–ї—П–µ—В—Б—П —Б—А–µ–і—Б—В–≤–Њ–Љ –≤—Л–±–Њ—А–∞ —Г –±–Њ–ї—М–љ—Л—Е –С–Ъ, –љ–µ –Њ—В–≤–µ—В–Є–≤—И–Є—Е –љ–∞ –ї–µ—З–µ–љ–Є–µ —Б—В–µ—А–Њ–Є–і–∞–Љ–Є –Є –∞–Ј–∞—В–Є–Њ–њ—А–Є–љ–Њ–Љ [34,37]. –І–∞—Б—В–Њ—В–∞ –њ–Њ–±–Њ—З–љ—Л—Е —Н—Д—Д–µ–Ї—В–Њ–≤ –њ—А–Є –њ—А–Є–µ–Љ–µ –Љ–µ—В–Њ—В—А–µ–Ї—Б–∞—В–∞ —Б–Њ—Б—В–∞–≤–ї—П–µ—В 10–20% (—Б—А–µ–і–Є –љ–Є—Е – —В–Њ—И–љ–Њ—В–∞, —А–≤–Њ—В–∞, –і–Є–∞—А–µ—П, —П–Ј–≤–µ–љ–љ—Л–є —Б—В–Њ–Љ–∞—В–Є—В, –ї–µ–є–Ї–Њ–њ–µ–љ–Є—П, —В—А–Њ–Љ–±–Њ—Ж–Є—В–Њ–њ–µ–љ–Є—П, –∞–љ–µ–Љ–Є—П, –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є—З–µ—Б–Ї–Њ–µ –і–µ–є—Б—В–≤–Є–µ, –ї–µ–≥–Њ—З–љ—Л–є —Д–Є–±—А–Њ–Ј, –∞–ї–Њ–њ–µ—Ж–Є—П). –Я—А–Є –і–ї–Є—В–µ–ї—М–љ–Њ–Љ –њ—А–Є–Љ–µ–љ–µ–љ–Є–Є –≤–Њ–Ј–Љ–Њ–ґ–µ–љ –љ–µ–Ї—А–Њ–Ј –≥–µ–њ–∞—В–Њ—Ж–Є—В–Њ–≤ –Є —Д–Є–±—А–Њ–Ј –њ–µ—З–µ–љ–Є.
–Ф–µ–є—Б—В–≤–Є–µ –∞–Ј–∞—В–Є–Њ–њ—А–Є–љ–∞ –Є –Љ–µ—В–Њ—В—А–µ–Ї—Б–∞—В–∞ —А–∞–Ј–≤–Є–≤–∞–µ—В—Б—П –Љ–µ–і–ї–µ–љ–љ–Њ, —Г–ї—Г—З—И–µ–љ–Є–µ –Љ–Њ–ґ–µ—В –±—Л—В—М –Ј–∞–Љ–µ—В–љ–Њ –љ–µ —А–∞–љ–µ–µ, —З–µ–Љ —З–µ—А–µ–Ј 3–4 –љ–µ–і–µ–ї–Є, –і–ї—П –њ–Њ–ї—Г—З–µ–љ–Є—П –Љ–∞–Ї—Б–Є–Љ–∞–ї—М–љ–Њ–≥–Њ —Н—Д—Д–µ–Ї—В–∞ –љ–µ–Њ–±—Е–Њ–і–Є–Љ —Б—А–Њ–Ї 4–6 –Љ–µ—Б., –Є–Ј––Ј–∞ —З–µ–≥–Њ –Є–Љ–Љ—Г–љ–Њ—Б—Г–њ—А–µ—Б—Б–Њ—А—Л –љ–µ –Љ–Њ–≥—Г—В –њ—А–Є–Љ–µ–љ—П—В—М—Б—П –≤ –Њ—Б—В—А—Л—Е —Б–Є—В—Г–∞—Ж–Є—П—Е, –Њ–љ–Є –њ—А–Є–≥–Њ–і–љ—Л —В–Њ–ї—М–Ї–Њ –і–ї—П –ї–µ—З–µ–љ–Є—П —Е—А–Њ–љ–Є—З–µ—Б–Ї–Є—Е –≤—П–ї–Њ—В–µ–Ї—Г—Й–Є—Е –∞–Ї—В–Є–≤–љ—Л—Е —Д–Њ—А–Љ –С–Ъ. –Р–Ј–∞—В–Є–Њ–њ—А–Є–љ –Є—Б–њ–Њ–ї—М–Ј—Г–µ—В—Б—П —В–∞–Ї–ґ–µ –і–ї—П –њ–Њ–і–і–µ—А–ґ–∞–љ–Є—П —А–µ–Љ–Є—Б—Б–Є–Є, –љ–Њ —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В—М –Љ–µ—В–Њ—В—А–µ–Ї—Б–∞—В–∞ –њ–Њ–і–і–µ—А–ґ–Є–≤–∞—В—М –і–ї–Є—В–µ–ї—М–љ—Г—О —А–µ–Љ–Є—Б—Б–Є—О —Б—З–Є—В–∞–µ—В—Б—П —Б–Њ–Љ–љ–Є—В–µ–ї—М–љ–Њ–є. –†–µ–Љ–Є—Б—Б–Є—П, –Є–љ–і—Г—Ж–Є—А–Њ–≤–∞–љ–љ–∞—П –Љ–µ—В–Њ—В—А–µ–Ї—Б–∞—В–Њ–Љ —Б–Њ—Е—А–∞–љ—П–µ—В—Б—П –≤ —В–µ—З–µ–љ–Є–µ –Њ–і–љ–Њ–≥–Њ –≥–Њ–і–∞ –ї–Є—И—М —Г 40% –±–Њ–ї—М–љ—Л—Е [38].
–Ґ–∞–Ї–Є–Љ –Њ–±—А–∞–Ј–Њ–Љ, –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ –Є–Љ–Љ—Г–љ–Њ—Б—Г–њ—А–µ—Б—Б–Њ—А–Њ–≤ –ї–Є–Љ–Є—В–Є—А–Њ–≤–∞–љ–Њ, —Б –Њ–і–љ–Њ–є —Б—В–Њ—А–Њ–љ—Л, –њ–Њ–±–Њ—З–љ—Л–Љ–Є —Н—Д—Д–µ–Ї—В–∞–Љ–Є –Є –Љ–µ–і–ї–µ–љ–љ–Њ —А–∞–Ј–≤–Є–≤–∞—О—Й–Є–Љ—Б—П –і–µ–є—Б—В–≤–Є–µ–Љ, —Б –і—А—Г–≥–Њ–є —Б—В–Њ—А–Њ–љ—Л, –Њ–љ–Є —З–∞—Б—В–Њ –љ–µ –і–∞—О—В –ґ–µ–ї–∞–µ–Љ–Њ–≥–Њ —А–µ–Ј—Г–ї—М—В–∞—В–∞. –Я—А–∞–Ї—В–Є—З–µ—Б–Ї–Є, –∞–ї—М—В–µ—А–љ–∞—В–Є–≤–љ—Л–Љ –Љ–µ—В–Њ–і–Њ–Љ –ї–µ—З–µ–љ–Є—П –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б —А–µ–Ј–Є—Б—В–µ–љ—В–љ—Л–Љ —В–µ—З–µ–љ–Є–µ–Љ –С–Ъ —П–≤–ї—П–µ—В—Б—П –Њ–њ–µ—А–∞—В–Є–≤–љ–Њ–µ –ї–µ—З–µ–љ–Є–µ.
–Ш–љ—Д–ї–Є–Ї—Б–Є–Љ–∞–±
–Э–Њ–≤–Њ–µ –љ–∞–њ—А–∞–≤–ї–µ–љ–Є–µ –≤ –ї–µ—З–µ–љ–Є–Є –±–Њ–ї—М–љ—Л—Е –С–Ъ, –љ–µ –Њ—В–≤–µ—В–Є–≤—И–Є—Е –љ–∞ –ї–µ—З–µ–љ–Є–µ —Б—В–µ—А–Њ–Є–і–∞–Љ–Є (–Ї–∞–Ї —Б–Є—Б—В–µ–Љ–љ—Л–Љ–Є, —В–∞–Ї –Є —В–Њ–њ–Є—З–µ—Б–Ї–Є–Љ–Є), –њ—А–µ–і—Г—Б–Љ–∞—В—А–Є–≤–∞–µ—В –Є–Ј–±–Є—А–∞—В–µ–ї—М–љ–Њ–µ –њ–Њ–і–∞–≤–ї–µ–љ–Є–µ —Б–Є–љ—В–µ–Ј–∞ –Є –∞–Ї—В–Є–≤–љ–Њ—Б—В–Є —Д–∞–Ї—В–Њ—А–∞ –љ–µ–Ї—А–Њ–Ј–∞ –Њ–њ—Г—Е–Њ–ї–Є (–§–Э–Ю). –° —Н—В–Њ–є —Ж–µ–ї—М—О —И–Є—А–Њ–Ї–Њ –Є—Б–њ–Њ–ї—М–Ј—Г–µ—В—Б—П –Є–љ—Д–ї–Є–Ї—Б–Є–Љ–∞–±, –њ—А–µ–і—Б—В–∞–≤–ї—П—О—Й–Є–є —Б–Њ–±–Њ–є —Е–Є–Љ–µ—А–љ—Л–µ –Љ–Њ–љ–Њ–Ї–ї–Њ–љ–∞–ї—М–љ—Л–µ –∞–љ—В–Є—В–µ–ї–∞ –Ї –§–Э–Ю–a –Є —Б–Њ—Б—В–Њ—П—Й–Є–є –љ–∞ 25% –Є–Ј –Љ—Л—И–Є–љ–Њ–≥–Њ –±–µ–ї–Ї–∞ –Є –љ–∞ 75% –Є–Ј —З–µ–ї–Њ–≤–µ—З–µ—Б–Ї–Њ–≥–Њ –Є–Љ–Љ—Г–љ–Њ–≥–ї–Њ–±—Г–ї–Є–љ–∞.
–Ш–љ—Д–ї–Є–Ї—Б–Є–Љ–∞–± –Є—Б–њ–Њ–ї—М–Ј—Г–µ—В—Б—П –Ј–∞ —А—Г–±–µ–ґ–Њ–Љ —Г–ґ–µ 8 –ї–µ—В, –∞ –≤ –†–Њ—Б—Б–Є–Є –њ—А–µ–ґ–і–µ –≤—Б–µ–≥–Њ –±—Л–ї –Ј–∞—А–µ–≥–Є—Б—В—А–Є—А–Њ–≤–∞–љ –і–ї—П –ї–µ—З–µ–љ–Є—П –і–≤—Г—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є, —Б—Е–Њ–і–љ—Л—Е –њ–Њ –Љ–µ—Е–∞–љ–Є–Ј–Љ–∞–Љ —А–∞–Ј–≤–Є—В–Є—П –≤–Њ—Б–њ–∞–ї–µ–љ–Є—П: –С–Ъ –Є —А–µ–≤–Љ–∞—В–Њ–Є–і–љ–Њ–≥–Њ –∞—А—В—А–Є—В–∞ (–≤ –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П –Ј–∞—А–µ–≥–Є—Б—В—А–Є—А–Њ–≤–∞–љ —В–∞–Ї–ґ–µ –і–ї—П –ї–µ—З–µ–љ–Є—П —П–Ј–≤–µ–љ–љ–Њ–≥–Њ –Ї–Њ–ї–Є—В–∞).
–Ш–љ—Д–ї–Є–Ї—Б–Є–Љ–∞–± —А–µ–Ї–Њ–Љ–µ–љ–і—Г–µ—В—Б—П –њ—А–Є –љ–µ –Њ—Б–ї–Њ–ґ–љ–µ–љ–љ–Њ–є —Б—В–µ—А–Њ–Є–і–Њ—А–µ–Ј–Є—Б—В–µ–љ—В–љ–Њ–є —Д–Њ—А–Љ–µ –С–Ъ –Є –њ—А–Є —Б–≤–Є—Й–µ–≤–Њ–є —Д–Њ—А–Љ–µ, –њ—А–Є—З–µ–Љ –Њ–љ –∞–Ї—В–Є–≤–µ–љ –Ї–∞–Ї –њ—А–Є —Б—А–µ–і–љ–µ—В—П–ґ–µ–ї–Њ–Љ, —В–∞–Ї –Є –њ—А–Є —В—П–ґ–µ–ї–Њ–Љ —В–µ—З–µ–љ–Є–Є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П [33,39,40]. –Т —Б–ї—Г—З–∞–µ –љ–µ –Њ—Б–ї–Њ–ґ–љ–µ–љ–љ–Њ–≥–Њ —В–µ—З–µ–љ–Є—П –і–ї—П –Є–љ–і—Г–Ї—Ж–Є–Є —А–µ–Љ–Є—Б—Б–Є–Є –і–Њ—Б—В–∞—В–Њ—З–љ–Њ –Њ–і–љ–Њ–є –≤–љ—Г—В—А–Є–≤–µ–љ–љ–Њ–є –Є–љ—Д—Г–Ј–Є–Є –Є–Ј —А–∞—Б—З–µ—В–∞ 5 –Љ–≥/–Ї–≥/—Б—Г—В. –Я—А–Є —Б–≤–Є—Й–µ–≤–Њ–є —Д–Њ—А–Љ–µ –Є—Б–њ–Њ–ї—М–Ј—Г—О—В 3––Ї—А–∞—В–љ–Њ–µ –≤–≤–µ–і–µ–љ–Є–µ –њ—А–µ–њ–∞—А–∞—В–∞ —Б –Є–љ—В–µ—А–≤–∞–ї–Њ–Љ –≤ 2 –љ–µ–і–µ–ї–Є [41,42]. –Ш—Д–ї–Є–Ї—Б–Є–Љ–∞–± –Њ–±–ї–∞–і–∞–µ—В –њ—А–Њ–ї–Њ–љ–≥–Є—А–Њ–≤–∞–љ–љ—Л–Љ –і–µ–є—Б—В–≤–Є–µ–Љ. –£—Б–њ–µ—И–љ—Л–µ —А–µ–Ј—Г–ї—М—В–∞—В—Л –њ–Њ–ї—Г—З–µ–љ—Л —Г –±–Њ–ї—М–љ—Л—Е –С–Ъ —Б —А–∞–Ј–≤–Є—В–Є–µ–Љ –≤–Њ—Б–њ–∞–ї–µ–љ–Є—П –≤ –Њ–±–ї–∞—Б—В–Є –Є–ї–µ–Њ–∞–љ–∞–ї—М–љ–Њ–≥–Њ —А–µ–Ј–µ—А–≤—Г–∞—А–∞ –Є –њ—А–Є –њ–µ—А–Є–∞–љ–∞–ї—М–љ–Њ–є –ї–Њ–Ї–∞–ї–Є–Ј–∞—Ж–Є–Є –С–Ъ [43]. –Т –Ї–Њ–љ—В—А–Њ–ї–Є—А—Г–µ–Љ—Л—Е –Љ—Г–ї—М—В–Є—Ж–µ–љ—В—А–Њ–≤—Л—Е –Є—Б–њ—Л—В–∞–љ–Є—П—Е —З–∞—Б—В–Њ—В–∞ –Њ—В–≤–µ—В–∞ –љ–∞ –Є–љ—Д–ї–Є–Ї—Б–Є–Љ–∞–± –њ—А–Є —Б—В–µ—А–Њ–Є–і–Њ—А–µ–Ј–Є—Б—В–µ–љ—В–љ—Л—Е —Д–Њ—А–Љ–∞—Е –С–Ъ –Ї–Њ–ї–µ–±–ї–µ—В—Б—П –≤ –Є–љ—В–µ—А–≤–∞–ї–µ 50–82%, —З–∞—Б—В–Њ—В–∞ –і–Њ—Б—В–Є–ґ–µ–љ–Є—П –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є —А–µ–Љ–Є—Б—Б–Є–Є —Б–Њ—Б—В–∞–≤–ї—П–µ—В 25–48% —З–µ—А–µ–Ј 4 –љ–µ–і–µ–ї–Є [44–46].
–Ф–ї–Є—В–µ–ї—М–љ–Њ–µ –ї–µ—З–µ–љ–Є–µ –Є–љ—Д–ї–Є–Ї—Б–Є–Љ–∞–±–Њ–Љ –≤ —В–µ—З–µ–љ–Є–µ 44 –љ–µ–і–µ–ї—М –Њ–Ї–∞–Ј–∞–ї–Њ—Б—М —Н—Д—Д–µ–Ї—В–Є–≤–љ—Л–Љ, —Е–Њ—А–Њ—И–Њ –њ–µ—А–µ–љ–Њ—Б–Є–Љ—Л–Љ –Љ–µ—В–Њ–і–Њ–Љ –Ї—Г–њ–Є—А–Њ–≤–∞–љ–Є—П —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤ –С–Ъ –Є –і–Њ—Б—В–Є–ґ–µ–љ–Є—П —А–µ–Љ–Є—Б—Б–Є–Є —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤, –љ–µ –Њ—В–≤–µ—В–Є–≤—И–Є—Е –љ–∞ —В—А–∞–і–Є—Ж–Є–Њ–љ–љ–Њ–µ –ї–µ—З–µ–љ–Є–µ, –∞ –њ—А–Є –њ–Њ–і–і–µ—А–ґ–Є–≤–∞—О—Й–µ–є —В–µ—А–∞–њ–Є–Є —А–µ–Љ–Є—Б—Б–Є—П —Б–Њ—Е—А–∞–љ—П–ї–∞—Б—М –≤ —В–µ—З–µ–љ–Є–µ 54 –љ–µ–і–µ–ї—М —Г 39% –±–Њ–ї—М–љ—Л—Е [47]. –Я—А–Є–Љ–µ—З–∞—В–µ–ї—М–љ–Њ, —З—В–Њ —Г –±–Њ–ї—М–љ—Л—Е, –њ–Њ–ї—Г—З–∞–≤—И–Є—Е –Є–љ—Д–ї–Є–Ї—Б–Є–Љ–∞–± –і–ї—П –њ–Њ–і–і–µ—А–ґ–∞–љ–Є—П —А–µ–Љ–Є—Б—Б–Є–Є, —Г–і–∞–ї–Њ—Б—М –њ–Њ–ї–љ–Њ—Б—В—М—О –Њ—В–Ї–∞–Ј–∞—В—М—Б—П –Њ—В –њ—А–Є–Љ–µ–љ–µ–љ–Є—П –Ї–Њ—А—В–Є–Ї–Њ—Б—В–µ—А–Њ–Є–і–Њ–≤ [47]. –Ш–љ—Д–ї–Є–Ї—Б–Є–Љ–∞–± —В–∞–Ї–ґ–µ –Њ–Ї–∞–Ј–∞–ї—Б—П –µ–і–Є–љ—Б—В–≤–µ–љ–љ—Л–Љ –љ–∞ –љ–∞—Б—В–Њ—П—Й–Є–є –Љ–Њ–Љ–µ–љ—В –њ—А–µ–њ–∞—А–∞—В–Њ–Љ, –њ–Њ–Ј–≤–Њ–ї–Є–≤—И–Є–Љ –і–Њ—Б—В–Є—З—М –љ–µ —В–Њ–ї—М–Ї–Њ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є, –љ–Њ –Є —Н–љ–і–Њ—Б–Ї–Њ–њ–Є—З–µ—Б–Ї–Њ–є —А–µ–Љ–Є—Б—Б–Є–Є –њ—А–Є –С–Ъ [47].
–Ф–µ–є—Б—В–≤–Є–µ –Є–љ—Д–ї–Є–Ї—Б–Є–Љ–∞–±–∞ —А–∞–Ј–≤–Є–≤–∞–µ—В—Б—П –±—Л—Б—В—А–Њ, —Г–ґ–µ —З–µ—А–µ–Ј 2 –љ–µ–і–µ–ї–Є –Љ–Њ–ґ–љ–Њ –љ–∞–±–ї—О–і–∞—В—М –љ–∞—З–∞–ї–Њ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–≥–Њ —Н—Д—Д–µ–Ї—В–∞. –Я—А–Њ–і–Њ–ї–ґ–Є—В–µ–ї—М–љ–Њ—Б—В—М –µ–≥–Њ –і–µ–є—Б—В–≤–Є—П – –і–Њ 30 –љ–µ–і–µ–ї—М –њ–Њ—Б–ї–µ –Њ–і–љ–Њ–Ї—А–∞—В–љ–Њ–є –Є–љ—Д—Г–Ј–Є–Є, –Њ–і–љ–∞–Ї–Њ —З–µ—А–µ–Ј 8–12 –љ–µ–і–µ–ї—М –Ї–Њ–љ—Ж–µ–љ—В—А–∞—Ж–Є—П –∞–љ—В–Є—В–µ–ї –≤ —Б—Л–≤–Њ—А–Њ—В–Ї–µ —Б–љ–Є–ґ–∞–µ—В—Б—П, –њ–Њ—Н—В–Њ–Љ—Г —Г –±–Њ–ї—М–љ—Л—Е —Б –љ–∞–Є–±–Њ–ї–µ–µ —Г–њ–Њ—А–љ–Њ–є —Д–Њ—А–Љ–Њ–є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П —А–µ–Ї–Њ–Љ–µ–љ–і—Г—О—В—Б—П –њ–Њ–≤—В–Њ—А–љ—Л–µ –Є–љ—Д—Г–Ј–Є–Є –Ї–∞–ґ–і—Л–µ 8 –љ–µ–і–µ–ї—М –і–ї—П –њ–Њ–і–і–µ—А–ґ–∞–љ–Є—П –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–≥–Њ –Њ—В–≤–µ—В–∞ [45].
–Э–∞ —Н–Ї—Б–њ–µ—А—В–љ–Њ–Љ —Б–Њ–≤–µ—В–µ –њ–Њ —А–∞–Ј—А–∞–±–Њ—В–Ї–µ –љ–Њ–≤—Л—Е —Б—В–∞–љ–і–∞—А—В–Њ–≤ –њ—А–Є–Љ–µ–љ–µ–љ–Є—П –Є–љ—Д–ї–Є–Ї—Б–Є–Љ–∞–±–∞ –≤ —Б—В—А–∞–љ–∞—Е –Х–° –Є –°–®–Р –≤ –Њ–Ї—В—П–±—А–µ 2005 –≥. (UC and CD: Treating to New Standards Expert Round Table. 19.10.2005) –±—Л–ї–Њ –њ—А–µ–і–ї–Њ–ґ–µ–љ–Њ –≤–Ї–ї—О—З–Є—В—М –≤ –њ–Њ–Ї–∞–Ј–∞–љ–Є—П –Ї –ї–µ—З–µ–љ–Є—О –љ–µ —В–Њ–ї—М–Ї–Њ —Б—В–µ—А–Њ–Є–і–Њ—А–µ—Д—А–∞–Ї—В–µ—А–љ—Л–µ —Д–Њ—А–Љ—Л –С–Ъ –Є —П–Ј–≤–µ–љ–љ–Њ–≥–Њ –Ї–Њ–ї–Є—В–∞ (–ѓ–Ъ), –љ–Њ —А–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞—В—М –Є–љ—Д–ї–Є–Ї—Б–Є–Љ–∞–± –Ї–∞–Ї –њ—А–µ–њ–∞—А–∞—В –њ–µ—А–≤–Њ–є –ї–Є–љ–Є–Є –њ—А–Є —В—П–ґ–µ–ї—Л—Е —Д–Њ—А–Љ–∞—Е —Н—В–Є—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є. –Т –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П –≤ –†–Њ—Б—Б–Є–Є –Є–љ—Д–ї–Є–Ї—Б–Є–Љ–∞–± –≤–Ї–ї—О—З–µ–љ –≤ —Б–њ–Є—Б–Њ–Ї –ґ–Є–Ј–љ–µ–љ–љ–Њ–≤–∞–ґ–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ –і–ї—П –ї–µ—З–µ–љ–Є—П –С–Ъ, –≤–Ї–ї—О—З–µ–љ —Б —Б—В–∞–љ–і–∞—А—В—Л –ї–µ—З–µ–љ–Є—П –С–Ъ (–Ь–Ч –†–§) –Є –Ј–∞—А–µ–≥–Є—Б—В—А–Є—А–Њ–≤–∞–љ –і–ї—П –ї–µ—З–µ–љ–Є—П –ѓ–Ъ.
–Я—А–Њ—В–Є–≤–Њ—А–µ—Ж–Є–і–Є–≤–љ–∞—П —В–µ—А–∞–њ–Є—П
–Т–Њ–њ—А–Њ—Б –Њ –њ–Њ–і–і–µ—А–ґ–Є–≤–∞—О—Й–µ–є —В–µ—А–∞–њ–Є–Є –С–Ъ –њ–Њ—Б–ї–µ –і–Њ—Б—В–Є–ґ–µ–љ–Є—П —А–µ–Љ–Є—Б—Б–Є–Є –Њ—Б—В–∞–µ—В—Б—П –љ–µ –і–Њ –Ї–Њ–љ—Ж–∞ —А–µ—И–µ–љ–љ—Л–Љ. –°—Г–ї—М—Д–∞—Б–∞–ї–∞–Ј–Є–љ, –њ–µ—А–Њ—А–∞–ї—М–љ—Л–є –Љ–µ—Б–∞–ї–∞–Ј–Є–љ –Є –њ—А–µ–і–љ–Є–Ј–Њ–ї–Њ–љ –≤ –љ–Є–Ј–Ї–Є—Е –і–Њ–Ј–∞—Е –љ–µ—Н—Д—Д–µ–Ї—В–Є–≤–љ—Л –і–ї—П –њ–Њ–і–і–µ—А–ґ–∞–љ–Є—П —А–µ–Љ–Є—Б—Б–Є–Є. –С—Г–і–µ—Б–Њ–љ–Є–і –≤ –і–Њ–Ј–µ 6 –Љ–≥ –њ—А–Є–≤–Њ–і–Є—В –Ї —Г–і–ї–Є–љ–µ–љ–Є—О –≤—А–µ–Љ–µ–љ–Є –і–Њ –љ–∞—Б—В—Г–њ–ї–µ–љ–Є—П —А–µ—Ж–Є–і–Є–≤–∞, –Њ–і–љ–∞–Ї–Њ –љ–µ –њ–Њ–Ј–≤–Њ–ї—П–µ—В –њ–Њ–і–і–µ—А–ґ–Є–≤–∞—В—М —А–µ–Љ–Є—Б—Б–Є—О –љ–∞ –њ—А–Њ—В—П–ґ–µ–љ–Є–Є –≥–Њ–і–∞ –Є –љ–µ –њ—А–µ–і–Њ—В–≤—А–∞—Й–∞–µ—В —А–µ—Ж–Є–і–Є–≤—Л –С–Ъ –њ–Њ—Б–ї–µ –Њ–њ–µ—А–∞—Ж–Є–є [31]. –Р–љ—В–Є–±–Є–Њ—В–Є–Ї–Є –љ–µ –Є–Ј—Г—З–µ–љ—Л –≤ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П—Е –њ–Њ —Н—В–Њ–Љ—Г –њ–Њ–Ї–∞–Ј–∞–љ–Є—О. –Т –Ї–∞—З–µ—Б—В–≤–µ —Б—А–µ–і—Б—В–≤ –њ–Њ–і–і–µ—А–ґ–Є–≤–∞—О—Й–µ–є —В–µ—А–∞–њ–Є–Є —В–∞–Ї–ґ–µ —Н—Д—Д–µ–Ї—В–Є–≤–љ—Л –∞–Ј–∞—В–Є–Њ–њ—А–Є–љ, 6––Љ–µ—А–Ї–∞–њ—В–Њ–њ—Г—А–Є–љ, –љ–Њ –Є—Е –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ –ї–Є–Љ–Є—В–Є—А–Њ–≤–∞–љ–Њ –±–Њ–ї—М—И–Є–Љ —З–Є—Б–ї–Њ–Љ –њ–Њ–±–Њ—З–љ—Л—Е —Н—Д—Д–µ–Ї—В–Њ–≤. –Ґ–∞–Ї–Є–Љ –Њ–±—А–∞–Ј–Њ–Љ, –Є–Љ–µ—О—Й–Є–µ—Б—П –љ–∞ –љ–∞—Б—В–Њ—П—Й–Є–є –Љ–Њ–Љ–µ–љ—В –і–∞–љ–љ—Л–µ –љ–µ –њ–Њ–Ј–≤–Њ–ї—П—О—В —А–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞—В—М –і–ї—П –њ–Њ–і–і–µ—А–ґ–Є–≤–∞—О—Й–µ–є —В–µ—А–∞–њ–Є–Є –љ–Є –Њ–і–Є–љ –њ—А–µ–њ–∞—А–∞—В, –Ї–∞–Ї –Є–Љ–µ—О—Й–Є–є –±–ї–∞–≥–Њ–њ—А–Є—П—В–љ–Њ–µ —Б–Њ–Њ—В–љ–Њ—И–µ–љ–Є–µ —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В—М/–±–µ–Ј–Њ–њ–∞—Б–љ–Њ—Б—В—М. –Т —Н—В–Њ–є —Б–≤—П–Ј–Є –љ–µ–Ї–Њ—В–Њ—А—Л–µ –∞–≤—В–Њ—А—Л —А–µ–Ї–Њ–Љ–µ–љ–і—Г—О—В –±–Њ–ї—М–љ—Л–Љ —Б –ї–µ–≥–Ї–Њ–є –Є —Б—А–µ–і–љ–µ—В—П–ґ–µ–ї–Њ–є –С–Ъ —В–Њ–ї—М–Ї–Њ —В–µ—А–∞–њ–Є—О, –љ–∞–њ—А–∞–≤–ї–µ–љ–љ—Г—О –љ–∞ –і–Њ—Б—В–Є–ґ–µ–љ–Є–µ —А–µ–Љ–Є—Б—Б–Є–Є —Б –њ–Њ—Б–ї–µ–і—Г—О—Й–Є–Љ –≤–Њ–Ј–Њ–±–љ–Њ–≤–ї–µ–љ–Є–µ–Љ –µ–µ –њ—А–Є –≤–Њ–Ј–љ–Є–Ї–љ–Њ–≤–µ–љ–Є–Є —А–µ—Ж–Є–і–Є–≤–∞ [11].
–Ч–∞–Ї–ї—О—З–µ–љ–Є–µ
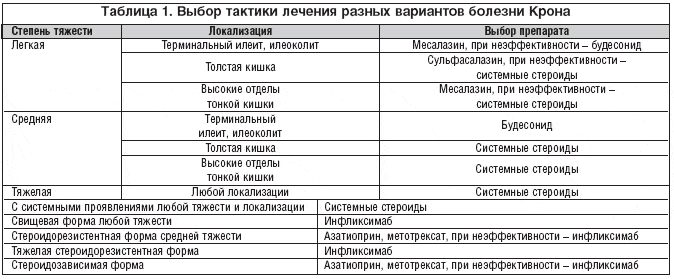
–Э–∞—Б—В–Њ—П—Й–∞—П —А–∞–±–Њ—В–∞ –њ—А–µ—Б–ї–µ–і–Њ–≤–∞–ї–∞ –і–≤–µ —Ж–µ–ї–Є: –≤–Њ––њ–µ—А–≤—Л—Е, –њ—А–Њ–і–µ–Љ–Њ–љ—Б—В—А–Є—А–Њ–≤–∞—В—М –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ—Г—О –Њ–±–Њ—Б–љ–Њ–≤–∞–љ–љ–Њ—Б—В—М —В—А–∞–і–Є—Ж–Є–Њ–љ–љ—Л—Е –њ–Њ–і—Е–Њ–і–Њ–≤ –Ї –ї–µ—З–µ–љ–Є—О –С–Ъ, –њ—А–µ–ґ–і–µ –≤—Б–µ–≥–Њ –µ–µ –ї–µ–≥–Ї–Є—Е –Є —Б—А–µ–і–љ–µ—В—П–ґ–µ–ї—Л—Е —Д–Њ—А–Љ. –Т–Њ––≤—В–Њ—А—Л—Е, –њ–Њ–Ї–∞–Ј–∞—В—М –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В–Є –љ–Њ–≤—Л—Е –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ –Є –Є—Е –Ї–Њ–љ–Ї—А–µ—В–љ—Г—О –љ–Є—И—Г –≤ —В–µ—А–∞–њ–Є–Є –С–Ъ. –Ш—Б—Е–Њ–і—П –Є–Ј –≤—Л—И–µ—Б–Ї–∞–Ј–∞–љ–љ–Њ–≥–Њ –≤—Л–±–Њ—А —В–∞–Ї—В–Є–Ї–Є –ї–µ—З–µ–љ–Є—П –њ—А–Є —А–∞–Ј–љ—Л—Е —Д–Њ—А–Љ–∞—Е –С–Ъ —Б —Г—З–µ—В–Њ–Љ —В—П–ґ–µ—Б—В–Є, –ї–Њ–Ї–∞–ї–Є–Ј–∞—Ж–Є–Є –Є —Е–∞—А–∞–Ї—В–µ—А–∞ –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є –Љ–Њ–ґ–љ–Њ –њ—А–µ–і—Б—В–∞–≤–Є—В—М, –Ї–∞–Ї –њ–Њ–Ї–∞–Ј–∞–љ–Њ –≤ —В–∞–±–ї–Є—Ж–µ 1.
–Ы–Є—В–µ—А–∞—В—Г—А–∞
1. –Р–і–ї–µ—А –У. –С–Њ–ї–µ–Ј–љ—М –Ъ—А–Њ–љ–∞ –Є —П–Ј–≤–µ–љ–љ—Л–є –Ї–Њ–ї–Є—В.– –У–Њ—Н—В–∞—А––Ь–µ–і.– 2001.–500 —Б.
2. –С–µ–ї–Њ—Г—Б–Њ–≤–∞ –Х.–Р. –ѓ–Ј–≤–µ–љ–љ—Л–є –Ї–Њ–ї–Є—В –Є –±–Њ–ї–µ–Ј–љ—М –Ъ—А–Њ–љ–∞.– –Ґ—А–Є–∞–і–∞.–2002.– 128 —Б.
3. –Ь–Њ—А–Њ–Ј–Њ–≤–∞ –Э.–Р., –С–µ–ї–Њ—Г—Б–Њ–≤–∞ –Х.–Р. –°–Є—Б—В–µ–Љ–љ—Л–µ –∞—В–Њ–Є–Љ–Љ—Г–љ–љ—Л–µ –њ—А–Њ—П–≤–ї–µ–љ–Є—П –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є –Ї–Є—И–µ—З–љ–Є–Ї–∞ (—Г—Б—В–љ–Њ–µ —Б–Њ–Њ–±—Й–µ–љ–Є–µ)
4. –С–µ–ї–Њ—Г—Б–Њ–≤–∞ –§–∞—А–Љ–∞–Ї–Њ—В–µ—А–∞–њ–Є—П –Є –∞–ї–≥–Њ—А–Є—В–Љ –ї–µ—З–µ–љ–Є—П –±–Њ–ї–µ–Ј–љ–Є –Ъ—А–Њ–љ–∞ –ї–µ–≥–Ї–Њ–є –Є —Б—А–µ–і–љ–µ–є —Б—В–µ–њ–µ–љ–Є —В—П–ґ–µ—Б—В–Є —Б –њ–Њ–Ј–Є—Ж–Є–є –Љ–µ–і–Є—Ж–Є–љ—Л, –Њ—Б–љ–Њ–≤–∞–љ–љ–Њ–є –љ–∞ –і–Њ–Ї–∞–Ј–∞—В–µ–ї—М—Б—В–≤–∞—Е.––§–∞—А–Љ–∞—В–µ–Ї–∞.– 2004.–вДЦ 13.– —Б.8–18.
5. Anthonisen P, Barany F, Folkenborg O, et al. The clinical effect of salazosulphapyridine (Salazopyrin R) in Crohn’s disease. Scand J Gastroenterol 1974; 9: 549–54.
6. Van Hees PA, Van Lier HJ, Van Elteren PH, et al. Effect of sulphasalazine in patients with active Crohn’s disease: a controlled double–blind study. Gut 1981; 22: 404–9.
7. Summers RW, Switz DM, Sessions JT, et al. National Cooperative Crohn’s Disease Study: results of drug treatment. Gastroenterology 1979; 77: 847–69.
8. Malchow H, et al. European Cooperative Crohn’s Disease Study (ECCDS): results of drug treatment. Gastroenterology 1984; 86: 249–66.
9. Das KM, Eastwood MA, McManus JP, et al. The relationship between metabolites and the response to treatment in inpatients. Gut 1973; 14: 631–41.
10. Taffet SL, Das KM. Sulfasalazine. Adverse effects and desensitization. Dig Dis Sci 1983; 28: 833–42.
11. Sandborn W. J., Feagan B. G. Mild to Moderate Crohn’s Disease – Defining the Basis for a New Treatment Algorithm.Aliment Pharmacol Ther 2003;18:263–77.
12. Tremaine WJ, Schroeder KW, Harrison JM, et al. A randomized, double–blind, placebo–controlled trial of the oral mesalamine (5–ASA) preparation, Asacol, in the treatment of symptomatic Crohn’s colitis and ileocolitis. J Clin Gastroenterol 1994; 19: 278–82.
13. Gross V, Andus T, Fischbach W, et al. Comparison between high dose 5–aminosalicylic acid and 6–methylprednisolone in active Crohn’s ileocolitis. A multicenter randomized double–blind study. German 5–ASA Study Group. Z Gastroenterol 1995; 33: 581–4.
14. Scholmerich J, Jenss H, Hartmann F, the German 5–ASA Study Group. Oral 5–aminosalicylic acid versus 6–methylprednisolone in active Crohn’s disease. Can J Gastroenterol 1990;4:446–51.
15. Prantera C, Cottone M, Pallone F, et al. Mesalamine in the treatment of mild to moderate active Crohn’s ileitis: results of a randomized, multicenter trial. Gastroenterology 1999; 116: 521–6.
16. Thomsen OO, Cortot A, Jewell D, et al. A comparison of budesonide and mesalamine for active Crohn’s disease. International Budesonide–Mesalamine Study Group. N Engl J Med 1998; 339: 370–4.
17. Rijk MC, van Hogezand RA, van Lier HJ, et al. Sulphasalazine and prednisone compared with sulphasalazine for treating active Crohn disease. A double–blind, randomized, multicenter trial. Ann Intern Med 1991; 114: 445–50.
18. Martin F, Sutherland L, Beck IT, et al. Oral 5–ASA versus prednisone in short term treatment of Crohn’s disease: a multicentre controlled trial. Can J Gastroenterol 1990; 4: 452–7.
19. Yang YX, Lichtenstein GR. Corticosteroids in Crohn’s disease. Am J Gastroenterol 2002; 97: 803–23.
20. Gross V, Andus T, Caesar I, et al. Oral pH–modified release budesonide versus 6–methylprednisolone in active Crohn’s disease. German/Austrian Budesonide Study Group. Eur J Gastroenterol Hepatol 1996; 8: 905–9.
21. Rutgeerts P, Lofberg R, Malchow H, et al. A comparison of budesonide with prednisolone for active Crohn’s disease. N Engl J Med 1994; 331: 842–5.
22. Prantera C, Zannoni F, Scribano ML, et al. An antibiotic regimen for the treatment of active Crohn’s disease: a randomized, controlled clinical trial of metronidazole plus ciprofloxacin. Am J Gastroenterol 1996; 91: 328–32.
23. Bar–Meir, S, Chower, Y, Lavy, A, et al. Budesonide versus prednisone in the treatment of active Crohn’s disease. Gastroenterology 1998; 115:835.
24. Yang YX, Lichtenstein GR. Corticosteroids in Crohn’s disease. Am J Gastroenterol 2002; 97: 803–23.
25. Lyckegaard E, Hakansson K, Bengtsson B. Compassionate use of budesonide capsules (ENTOCORT EC) in patients with Crohn’s disease. Gastroenterology 2002; 122: T1665.
26. Lofberg, R, Rutgeerts, P, Malchow, H, et al. Budesonide prolongs time to relapse in ileal and ileocecal Crohn’s disease: A placebo controlled one year study. Gut 1996; 39:82.
27. Hellers, G, Cortot, A, Jewell, D, et al. Oral budesonide for prevention of postsurgical recurrence in Crohn’s disease. Gastroenterology 1999; 116:294.
28. Greenberg GR, Feagan BG, Martin F, et al. Oral budesonide for active Crohn’s disease. Canadian Inflammatory Bowel Disease Study Group. N Engl J Med 1994; 331: 836–41.
29. Rutgeerts P, Lofberg R, Malchow H, et al. A comparison of budesonide with prednisolone for active Crohn’s disease. N Engl J Med 1994; 331: 842–5.
30. Kane SV, Schoenfeld P, Sandborn WJ, et al. Systematic review: The effectiveness of budesonide therapy for Crohn’s disease. Aliment Pharmacol Ther 2002; 16: 1509–17.
31. Greenberg GR, Feagan BG, Martin F, et al. Oral budesonide for active Crohn’s disease. Canadian Inflammatory Bowel Disease Study Group. N Engl J Med 1994; 331: 836–41.
32. Elson C.O. The effects of immunosuppressive agents on cytokines. //Aliment. Pharmacol. Ther.– 1996.– v.10.–suppl.2.–p.100–105.
33. Sanborn W.J. Steroid–dependent Crohn’s disease. // Scand. J. Gastroenterol..– 2000.– v. 14.– (Suppl. C).– 17C.
34. Sands B.E Medical therapy of steroid–resistant Crohn’s disease. // Scand. J. Gastroenterol.– 2000.– v. 14.– (Suppl. C).– 33C.
35. Steinhart H. Steroid resistant and steroid dependent Crohn’s disease. // IBD, salicylates and other relevant therapies–Proceeding of the International IBD Symposium.– London.– 1999.– p.83–90
36. Lewis J.D., Sanford–Schwartz J., Lichtenstein G.R. Azatioprine for maintenance of remission in in Crohn’s disease: benefits outweigh the risk of lymphoma // Gastroenterology. –2000.– v. 118.– p.1018–1024
37. Lemann M., Zenjari T., Cosnes J., Mesnard B. Methotrexate in Crohn’s disease: long–term efficacy and toxity.– Am. J. Gastroenterol. 2000.– v. 95.– p.1730–1734
38. Feagan B.G., Fedorak R.N., Irvine E.J., Wild G. et all. A comparison of methotrexate with placebo for the maintenance of remission in Crohn’s disease // N. Engl. J. Med.– 2000.– v.342.– p. 1627–1632
39. –С–µ–ї–Њ—Г—Б–Њ–≤–∞ –Х.–Р., –Ь–Њ—А–Њ–Ј–Њ–≤–∞ –Э.–Р., –Э–Є–Ї–Є—В–Є–љ–∞ –Э.–Т. –Ш–љ—Д–ї–Є–Ї—Б–Є–Љ–∞–± (—А–µ–Љ–Є–Ї–µ–є–і) –≤ –ї–µ—З–µ–љ–Є–Є —А–µ—Д—А–∞–Ї—В–µ—А–љ—Л—Е —Д–Њ—А–Љ –±–Њ–ї–µ–Ј–љ–Є –Ъ—А–Њ–љ–∞.––†–Ь–Ц.–2005.–—В.7.–вДЦ1.–—Б.28–32
40. Sands B., Anderson F., Bernstein C. Infliximab Maintenance Therary for Fistulizung Crohn’s Disease.– N.Eng.J.Med. 2004.–v.350.– p.876–885.
41. Lichtensteyn G., Yan S., Bala M. et all. Infliximab Maintenance Treatment Reduces Hospitalizations, Surgeries, and Procedures in Fistulizing Crohn’s Disease. – Gastroenterology 2005.–v.128.–p.863–869
42. Present D.H., Rutgeerts P., Targan S., Hanauer S.B. et all. Infliximab for the treatment of fistulas in patiens with Crohn’s disease.– N. Engl. J. Med.– 1999.– v. 340.– 1398–1405
43. Ricart E., Panaccione R., Loftus E., Tremain W. Successful management of Crohn’s disease of the ileoanal pouch with infliximab // Gastroenterology.– 1999.– v. 117.– p. 429–432
44. Hanauer S., Feagan B., Lichtenstein G. et all. Maintenanse Infliximab for Crohn’s Disease: the ACCENT I Randomised Trial.– Lancet 2002.–v.359.–p.1541–1549.
45. Rutgeerts P. A Critical Assessment of new Therapies in Inflammatory Bovel Diseases. // J.Gastroenterol. Hepatol. 2002.–V.17.–Suppl..–S177 QR.
46. Targan S.R., Van Deventer S.J.H., et all. A short–term study of chimeric monoclonal antibody cA2 to tumor necrosis factor ? for Crohn’s disease.// N.Engl.J.Med. –1997.–v.337.–p.1029–1035
47. Rutgeerts P., D’Haens G., Targan S. et al. Efficacy and Safety of Retreatment with Anti–Tumor necrosis factor antibody (Infliximab) to maintain remission in Crohn’s disease // Gastroenterology, 1999.– V.117.–P.761–769.












