–Ю—Б–љ–Њ–≤–љ—Л–µ –≤–∞—А–Є–∞–љ—В—Л —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ—Л—Е —А–∞—Б—Б—В—А–Њ–є—Б—В–≤ –Ї–Є—И–µ—З–љ–Є–Ї–∞ –≤–Ї–ї—О—З–∞—О—В [1]:
–Э–∞—А—Г—И–µ–љ–Є—П –Љ–Њ—В–Њ—А–Є–Ї–Є: –∞) –≥–Є–њ–µ—А–Љ–Њ—В–Њ—А–љ—Л–µ (–њ–Њ–≤—Л—И–µ–љ–Є–µ —В–Њ–љ—Г—Б–∞, —Г—Б–Ї–Њ—А–µ–љ–љ–∞—П –њ—А–Њ–њ—Г–ї—М—Б–Є—П), –±) –≥–Є–њ–Њ–Љ–Њ—В–Њ—А–љ—Л–µ (—Б–љ–Є–ґ–µ–љ–Є–µ —В–Њ–љ—Г—Б–∞, –Ј–∞–Љ–µ–і–ї–µ–љ–љ–∞—П –њ—А–Њ–њ—Г–ї—М—Б–Є—П).
–Э–∞—А—Г—И–µ–љ–Є—П —В—А–∞–љ—Б–њ–Њ—А—В–∞: –∞) –≥–Є–њ–µ—А—Б–µ–Ї—А–µ—Ж–Є—П –Є–Њ–љ–Њ–≤ –Є –≤–Њ–і—Л –≤ –њ—А–Њ—Б–≤–µ—В –Ї–Є—И–Ї–Є, –±) –њ–Њ–≤—Л—И–µ–љ–љ–∞—П –∞–±—Б–Њ—А–±—Ж–Є—П –Є–Њ–љ–Њ–≤ –Є –≤–Њ–і—Л –≤ —В–Њ–ї—Б—В–Њ–є –Ї–Є—И–Ї–µ.
–Э–∞—А—Г—И–µ–љ–Є—П —Б–µ–Ї—А–µ—Ж–Є–Є —Б–ї–Є–Ј–Є: –∞) –Є–Ј–±—Л—В–Њ—З–љ–∞—П —Б–µ–Ї—А–µ—Ж–Є—П —Б–ї–Є–Ј–Є, –±) –њ–Њ–љ–Є–ґ–µ–љ–љ–∞—П —Б–µ–Ї—А–µ—Ж–Є—П —Б–ї–Є–Ј–Є.
–§—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ—Л–µ –Ї–Є—И–µ—З–љ—Л–µ —А–∞—Б—Б—В—А–Њ–є—Б—В–≤–∞ –≤ –љ–Њ–≤–Њ–є
—А–µ–і–∞–Ї—Ж–Є–Є –†–Є–Љ—Б–Ї–Є—Е –Ї—А–Є—В–µ—А–Є–µ–≤ IV (2016) —А–∞—Б—Б–Љ–∞—В—А–Є–≤–∞—О—В—Б—П –Ї–∞–Ї —Б–њ–µ–Ї—В—А –Ї–Є—И–µ—З–љ—Л—Е —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤, –Ї–Њ—В–Њ—А—Л–є —Д–Њ—А–Љ–Є—А—Г–µ—В 6 –Ї–∞—В–µ–≥–Њ—А–Є–є [2], –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–љ—Л—Е –≤ —В–∞–±–ї–Є—Ж–µ 1.
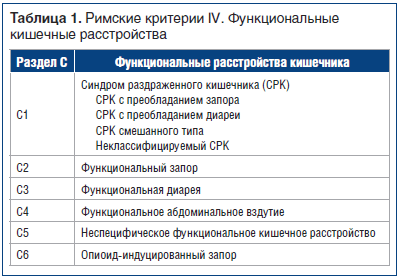
–°–Є–љ–і—А–Њ–Љ —А–∞–Ј–і—А–∞–ґ–µ–љ–љ–Њ–≥–Њ –Ї–Є—И–µ—З–љ–Є–Ї–∞ (–°–†–Ъ) —П–≤–ї—П–µ—В—Б—П —Б–∞–Љ—Л–Љ —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–љ—Л–Љ —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ—Л–Љ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ–Љ –Ї–Є—И–µ—З–љ–Є–Ї–∞ (–≤ –±–Њ–ї—М—И–Є–љ—Б—В–≤–µ —Б—В—А–∞–љ –Љ–Є—А–∞ —З–∞—Б—В–Њ—В–∞ –≤—Б—В—А–µ—З–∞–µ–Љ–Њ—Б—В–Є –°–†–Ъ —Б–Њ—Б—В–∞–≤–ї—П–µ—В –≤ —Б—А–µ–і–љ–µ–Љ –Њ–Ї–Њ–ї–Њ 20%, –≤–∞—А—М–Є—А—Г—П –Њ—В 9 –і–Њ 48%) [3]. –°–†–Ъ —П–≤–ї—П–µ—В—Б—П –Ї—А–∞–є–љ–µ –≤–∞–ґ–љ–Њ–є —Б–Њ—Ж–Є–∞–ї—М–љ–Њ–є –њ—А–Њ–±–ї–µ–Љ–Њ–є, –њ–Њ—Б–Ї–Њ–ї—М–Ї—Г —З–∞—Б—В–Њ –і–Є–∞–≥–љ–Њ—Б—В–Є—А—Г–µ—В—Б—П —Г –ї–Є—Ж –Љ–Њ–ї–Њ–і–Њ–≥–Њ —В—А—Г–і–Њ—Б–њ–Њ—Б–Њ–±–љ–Њ–≥–Њ –≤–Њ–Ј—А–∞—Б—В–∞, –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ –≤–ї–Є—П–µ—В –љ–∞ –Ї–∞—З–µ—Б—В–≤–Њ –ґ–Є–Ј–љ–Є –њ–∞—Ж–Є–µ–љ—В–Њ–≤, –љ–∞–љ–Њ—Б–Є—В —Н–Ї–Њ–љ–Њ–Љ–Є—З–µ—Б–Ї–Є–є —Г—Й–µ—А–± –Њ–±—Й–µ—Б—В–≤—Г –≤ –њ–ї–∞–љ–µ –њ—А—П–Љ—Л—Е –Ј–∞—В—А–∞—В –љ–∞ –Љ–µ–і–Є—Ж–Є–љ—Б–Ї–Њ–µ –Њ–±—Б–ї—Г–ґ–Є–≤–∞–љ–Є–µ –Є –ї–µ—З–µ–љ–Є–µ, –∞ —В–∞–Ї–ґ–µ –Ї–Њ–Љ–њ–µ–љ—Б–∞—Ж–Є—О –≤—А–µ–Љ–µ–љ–љ–Њ–є –љ–µ—В—А—Г–і–Њ—Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В–Є. –°–Њ–≥–ї–∞—Б–љ–Њ —Б–Њ–≤—А–µ–Љ–µ–љ–љ—Л–Љ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–Є—П–Љ, –°–†–Ъ вАФ —Н—В–Њ –±–Є–Њ–њ—Б–Є—Е–Њ—Б–Њ—Ж–Є–∞–ї—М–љ–Њ–µ —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ–Њ–µ –Ї–Є—И–µ—З–љ–Њ–µ —А–∞—Б—Б—В—А–Њ–є—Б—В–≤–Њ, –≤ –Њ—Б–љ–Њ–≤–µ –Ї–Њ—В–Њ—А–Њ–≥–Њ –ї–µ–ґ–Є—В –≤–Ј–∞–Є–Љ–Њ–і–µ–є—Б—В–≤–Є–µ –і–≤—Г—Е –Њ—Б–љ–Њ–≤–љ—Л—Е –њ–∞—В–Њ–≥–µ–љ–µ—В–Є—З–µ—Б–Ї–Є—Е –Љ–µ—Е–∞–љ–Є–Ј–Љ–Њ–≤: –њ—Б–Є—Е–Њ—Б–Њ—Ж–Є–∞–ї—М–љ–Њ–≥–Њ –≤–Њ–Ј–і–µ–є—Б—В–≤–Є—П –Є —Б–µ–љ—Б–Њ—А–љ–Њ-–Љ–Њ—В–Њ—А–љ–Њ–є –і–Є—Б—Д—Г–љ–Ї—Ж–Є–Є, —В. –µ. –љ–∞—А—Г—И–µ–љ–Є—П –≤–Є—Б—Ж–µ—А–∞–ї—М–љ–Њ–є —З—Г–≤—Б—В–≤–Є—В–µ–ї—М–љ–Њ—Б—В–Є –Є –і–≤–Є–≥–∞—В–µ–ї—М–љ–Њ–є –∞–Ї—В–Є–≤–љ–Њ—Б—В–Є.
–Т –†–Є–Љ—Б–Ї–Є—Е –Ї—А–Є—В–µ—А–Є—П—Е IV –њ–Њ—Б—В—Г–ї–Є—А—Г–µ—В—Б—П, —З—В–Њ –≥–ї–∞–≤–љ—Л–є —Б–Є–Љ–њ—В–Њ–Љ –°–†–Ъ вАФ –±–Њ–ї—М (–љ–µ –і–Є—Б–Ї–Њ–Љ—Д–Њ—А—В) –≤ –ґ–Є–≤–Њ—В–µ, —Б–≤—П–Ј–∞–љ–љ–∞—П —Б –і–µ—Д–µ–Ї–∞—Ж–Є–µ–є, –≤ –∞—Б—Б–Њ—Ж–Є–∞—Ж–Є–Є —Б –љ–∞—А—Г—И–µ–љ–Є–µ–Љ –Ї–Є—И–µ—З–љ–Њ–≥–Њ –Њ–њ–Њ—А–Њ–ґ–љ–µ–љ–Є—П [2]. –Ґ–µ—А–Љ–Є–љ ¬Ђ–і–Є—Б–Ї–Њ–Љ—Д–Њ—А—В¬ї –Є–Ј—К—П—В –Є–Ј –Њ–њ—А–µ–і–µ–ї–µ–љ–Є—П –Є –і–Є–∞–≥–љ–Њ—Б—В–Є—З–µ—Б–Ї–Є—Е –Ї—А–Є—В–µ—А–Є–µ–≤ –°–†–Ъ, –њ–Њ—Б–Ї–Њ–ї—М–Ї—Г –Њ–љ –њ–Њ-—А–∞–Ј–љ–Њ–Љ—Г —В—А–∞–Ї—В—Г–µ—В—Б—П –њ–∞—Ж–Є–µ–љ—В–∞–Љ–Є –љ–∞ —А–∞–Ј–ї–Є—З–љ—Л—Е —П–Ј—Л–Ї–∞—Е –Є –њ—А–µ–і—Б—В–∞–≤–ї—П–µ—В —Б–Њ–±–Њ–є —Б–ї–Є—И–Ї–Њ–Љ –љ–µ–Њ–њ—А–µ–і–µ–ї–µ–љ–љ–Њ–µ –њ–Њ–љ—П—В–Є–µ. –Ъ—А–Њ–Љ–µ —В–Њ–≥–Њ, –љ–µ —Г—З–Є—В—Л–≤–∞—О—В—Б—П —В–∞–Ї–Є–µ —Б–Є–Љ–њ—В–Њ–Љ—Л, –Ї–∞–Ї –≤–Ј–і—Г—В–Є–µ, —А–∞—Б—В—П–ґ–µ–љ–Є–µ –Є–ї–Є –і—А—Г–≥–Є–µ –Њ—Й—Г—Й–µ–љ–Є—П –њ–∞—Ж–Є–µ–љ—В–∞. –Ф–ї—П –њ–Њ—Б—В–∞–љ–Њ–≤–Ї–Є –і–Є–∞–≥–љ–Њ–Ј–∞ –°–†–Ъ –њ–∞—Ж–Є–µ–љ—В –і–Њ–ї–ґ–µ–љ –Є—Б–њ—Л—В—Л–≤–∞—В—М –∞–±–і–Њ–Љ–Є–љ–∞–ї—М–љ—Г—О –±–Њ–ї—М –њ–Њ –Љ–µ–љ—М—И–µ–є –Љ–µ—А–µ 1 –і–µ–љ—М –≤ –љ–µ–і–µ–ї—О –≤ —В–µ—З–µ–љ–Є–µ 3 –њ–Њ—Б–ї–µ–і–љ–Є—Е –Љ–µ—Б—П—Ж–µ–≤ (–≤ –†–Є–Љ—Б–Ї–Є—Е –Ї—А–Є—В–µ—А–Є—П—Е III вАФ –њ–Њ –Љ–µ–љ—М—И–µ–є –Љ–µ—А–µ 3 –і–љ—П –≤ —В–µ—З–µ–љ–Є–µ –Љ–µ—Б—П—Ж–∞), –∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–љ—Г—О —Б 2 –Є–ї–Є –±–Њ–ї–µ–µ –Є–Ј —Б–ї–µ–і—Г—О—Й–Є—Е —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤:
вАУ —Б–≤—П–Ј–∞–љ–∞ —Б –і–µ—Д–µ–Ї–∞—Ж–Є–µ–є;
вАУ –∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–∞ —Б –Є–Ј–Љ–µ–љ–µ–љ–Є–µ–Љ —З–∞—Б—В–Њ—В—Л —Б—В—Г–ї–∞;
вАУ –∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–∞ —Б –Є–Ј–Љ–µ–љ–µ–љ–Є–µ–Љ —Д–Њ—А–Љ—Л —Б—В—Г–ї–∞.
–Ъ—А–Є—В–µ—А–Є–Є –≤–∞–ї–Є–і–љ—Л –њ—А–Є —Г—Б–ї–Њ–≤–Є–Є –Є—Е –љ–∞–ї–Є—З–Є—П –≤ —В–µ—З–µ–љ–Є–µ –њ–Њ—Б–ї–µ–і–љ–Є—Е 3 –Љ–µ—Б. —Б –љ–∞—З–∞–ї–Њ–Љ —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤ –љ–µ –Љ–µ–љ–µ–µ 6 –Љ–µ—Б. –љ–∞–Ј–∞–і.
–І–∞—Б—В–Њ—В–∞ –≤—Б—В—А–µ—З–∞–µ–Љ–Њ—Б—В–Є –±–Њ–ї–µ–≤–Њ–≥–Њ –∞–±–і–Њ–Љ–Є–љ–∞–ї—М–љ–Њ–≥–Њ —Б–Є–љ–і—А–Њ–Љ–∞ –њ—А–Є –°–†–Ъ –і–Њ—Б—В–∞—В–Њ—З–љ–Њ –≤–µ–ї–Є–Ї–∞ –Є —Б–Њ—Б—В–∞–≤–ї—П–µ—В 96%. –С–Њ–ї—М –Љ–Њ–ґ–µ—В –±—Л—В—М —А–∞–Ј–ї–Є—З–љ–Њ–є –Є–љ—В–µ–љ—Б–Є–≤–љ–Њ—Б—В–Є, –ї–Њ–Ї–∞–ї–Є–Ј—Г–µ—В—Б—П, –Ї–∞–Ї –њ—А–∞–≤–Є–ї–Њ, –≤–љ–Є–Ј—Г –ґ–Є–≤–Њ—В–∞, —Е–Њ—В—П –Љ–Њ–ґ–µ—В –Њ—В–Љ–µ—З–∞—В—М—Б—П –Є –≤ –і—А—Г–≥–Є—Е –µ–≥–Њ –Њ—В–і–µ–ї–∞—Е. –Ю–љ–∞ —З–∞—Б—В–Њ —Г—Б–Є–ї–Є–≤–∞–µ—В—Б—П –њ–Њ—Б–ї–µ –љ–∞—А—Г—И–µ–љ–Є—П –і–Є–µ—В—Л, –њ—А–Є –≤—Б–њ–ї–µ—Б–Ї–µ —Н–Љ–Њ—Ж–Є–є, –љ–∞ —Д–Њ–љ–µ –љ–µ—А–≤–љ–Њ–≥–Њ –Є —Д–Є–Ј–Є—З–µ—Б–Ї–Њ–≥–Њ –њ–µ—А–µ—Г—В–Њ–Љ–ї–µ–љ–Є—П, —Б–≤—П–Ј–∞–љ–∞ —Б –і–µ—Д–µ–Ї–∞—Ж–Є–µ–є (–љ–µ –≤—Б–µ–≥–і–∞ —Г–Љ–µ–љ—М—И–∞–µ—В—Б—П –њ–Њ—Б–ї–µ –∞–Ї—В–∞ –і–µ—Д–µ–Ї–∞—Ж–Є–Є –Є–ї–Є –Њ—В—Е–Њ–ґ–і–µ–љ–Є—П –≥–∞–Ј–Њ–≤) –Є, —З—В–Њ –Њ—Б–Њ–±–µ–љ–љ–Њ –≤–∞–ґ–љ–Њ, –љ–µ –±–µ—Б–њ–Њ–Ї–Њ–Є—В –≤ –љ–Њ—З–љ–Њ–µ –≤—А–µ–Љ—П [3].
–Э–µ–Њ–±—Е–Њ–і–Є–Љ–Њ –Њ—В–Љ–µ—В–Є—В—М, —З—В–Њ –і–ї—П –і—А—Г–≥–Є—Е —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ—Л—Е —А–∞—Б—Б—В—А–Њ–є—Б—В–≤ –Ї–Є—И–µ—З–љ–Є–Ї–∞ (–љ–∞–њ—А–Є–Љ–µ—А, —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ—Л–є –Ј–∞–њ–Њ—А, —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ–∞—П –і–Є–∞—А–µ—П) –њ—А–Њ—П–≤–ї–µ–љ–Є—П –±–Њ–ї–Є –≤ –ґ–Є–≤–Њ—В–µ –љ–µ —Е–∞—А–∞–Ї—В–µ—А–љ—Л, —В–Њ–≥–і–∞ –Ї–∞–Ї –і–Є—Б–Ї–Њ–Љ—Д–Њ—А—В, –≤–Ј–і—Г—В–Є–µ, —А–∞—Б—В—П–ґ–µ–љ–Є–µ –Є–ї–Є –Ї–∞–Ї–Є–µ-–ї–Є–±–Њ –і—А—Г–≥–Є–µ –Њ—Й—Г—Й–µ–љ–Є—П –Љ–Њ–≥—Г—В –≤—Б—В—А–µ—З–∞—В—М—Б—П –і–Њ—Б—В–∞—В–Њ—З–љ–Њ —З–∞—Б—В–Њ.
–Т—Л–і–µ–ї—П—О—В 4 –Њ—Б–љ–Њ–≤–љ—Л—Е –Љ–µ—Е–∞–љ–Є–Ј–Љ–∞ —Д–Њ—А–Љ–Є—А–Њ–≤–∞–љ–Є—П –∞–±–і–Њ–Љ–Є–љ–∞–ї—М–љ–Њ–є –±–Њ–ї–Є: –≤–Є—Б—Ж–µ—А–∞–ї—М–љ–∞—П, –њ–∞—А–Є–µ—В–∞–ї—М–љ–∞—П (—Б–Њ–Љ–∞—В–Є—З–µ—Б–Ї–∞—П), –Є—А—А–∞–і–Є–Є—А—Г—О—Й–∞—П –Є –њ—Б–Є—Е–Њ–≥–µ–љ–љ–∞—П. –Т–Є—Б—Ж–µ—А–∞–ї—М–љ–∞—П –±–Њ–ї—М –≤–Њ–Ј–љ–Є–Ї–∞–µ—В –њ—А–Є –љ–∞–ї–Є—З–Є–Є –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е —Б—В–Є–Љ—Г–ї–Њ–≤ –≤–Њ –≤–љ—Г—В—А–µ–љ–љ–Є—Е –Њ—А–≥–∞–љ–∞—Е (–њ–Њ–≤—Л—И–µ–љ–Є–µ –і–∞–≤–ї–µ–љ–Є—П –≤ –њ–Њ–ї–Њ–Љ –Њ—А–≥–∞–љ–µ –Є —А–∞—Б—В—П–ґ–µ–љ–Є–µ –µ–≥–Њ —Б—В–µ–љ–Њ–Ї –Є –і—А.) –Є –Њ–њ—А–µ–і–µ–ї—П–µ—В—Б—П –њ–Њ—А–Њ–≥–Њ–Љ –≤–Є—Б—Ж–µ—А–∞–ї—М–љ–Њ–є —З—Г–≤—Б—В–≤–Є—В–µ–ї—М–љ–Њ—Б—В–Є (—В–∞–±–ї. 2) [3].
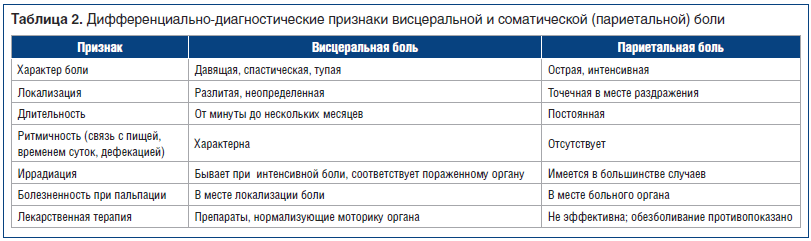
–°–Њ–Љ–∞—В–Є—З–µ—Б–Ї–∞—П –±–Њ–ї—М –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ–∞ –љ–∞–ї–Є—З–Є–µ–Љ –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –њ—А–Њ—Ж–µ—Б—Б–Њ–≤ –≤ –њ–∞—А–Є–µ—В–∞–ї—М–љ–Њ–є –±—А—О—И–Є–љ–µ –Є —В–Ї–∞–љ—П—Е. –Я—Б–Є—Е–Њ–≥–µ–љ–љ–∞—П –±–Њ–ї—М –≤–Њ–Ј–љ–Є–Ї–∞–µ—В –њ—А–Є –Њ—В—Б—Г—В—Б—В–≤–Є–Є —Б–Њ–Љ–∞—В–Є—З–µ—Б–Ї–Є—Е –њ—А–Є—З–Є–љ –Є –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ–∞ –і–µ—Д–Є—Ж–Є—В–Њ–Љ –Є–љ–≥–Є–±–Є—А—Г—О—Й–Є—Е —Д–∞–Ї—В–Њ—А–Њ–≤ –Є/–Є–ї–Є —Г—Б–Є–ї–µ–љ–Є–µ–Љ –љ–Њ—А–Љ–∞–ї—М–љ—Л—Е –≤—Е–Њ–і—П—Й–Є—Е –∞—Д—Д–µ—А–µ–љ—В–љ—Л—Е —Б–Є–≥–љ–∞–ї–Њ–≤ –≤—Б–ї–µ–і—Б—В–≤–Є–µ –њ–Њ—А–∞–ґ–µ–љ–Є—П —Ж–µ–љ—В—А–∞–ї—М–љ—Л—Е –Ї–Њ–љ—В—А–Њ–ї–Є—А—Г—О—Й–Є—Е –Љ–µ—Е–∞–љ–Є–Ј–Љ–Њ–≤ –Є/–Є–ї–Є —Б–љ–Є–ґ–µ–љ–Є—П —Б–Є–љ—В–µ–Ј–∞ –±–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є –∞–Ї—В–Є–≤–љ—Л—Е —Б—Г–±—Б—В–∞–љ—Ж–Є–є. –С–Њ–ї—М –њ–Њ—Б—В–Њ—П–љ–љ–∞—П, —А–µ–Ј–Ї–Њ —Б–љ–Є–ґ–∞—О—Й–∞—П –Ї–∞—З–µ—Б—В–≤–Њ –ґ–Є–Ј–љ–Є, –Њ–љ–∞ –љ–µ —Б–≤—П–Ј–∞–љ–∞ —Б –љ–∞—А—Г—И–µ–љ–Є–µ–Љ –Љ–Њ—В–Њ—А–Є–Ї–Є, –њ—А–Є–µ–Љ–Њ–Љ –њ–Є—Й–Є, –њ–µ—А–Є—Б—В–∞–ї—М—В–Є–Ї–Њ–є –Ї–Є—И–µ—З–љ–Є–Ї–∞, –і–µ—Д–µ–Ї–∞—Ж–Є–µ–є –Є –і—А—Г–≥–Є–Љ–Є —Д–Є–Ј–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–Љ–Є –њ—А–Њ—Ж–µ—Б—Б–∞–Љ–Є. –Т –њ—Б–Є—Е–Є—З–µ—Б–Ї–Њ–Љ —Б—В–∞—В—Г—Б–µ –±–Њ–ї—М–љ–Њ–≥–Њ –љ–µ—А–µ–і–Ї–Њ –≤—Л—П–≤–ї—П—О—В—Б—П —Б–Є–Љ–њ—В–Њ–Љ—Л –љ–∞–≤—П–Ј—З–Є–≤–Њ—Б—В–Є, —Д–Њ–±–Є—З–µ—Б–Ї–Є—Е –Є –і–µ–њ—А–µ—Б—Б–Є–≤–љ—Л—Е —Б–Њ—Б—В–Њ—П–љ–Є–є.
–Я—А–Є —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ—Л—Е —А–∞—Б—Б—В—А–Њ–є—Б—В–≤–∞—Е –Ї–Є—И–µ—З–љ–Є–Ї–∞ –њ–∞—В–Њ–≥–µ–љ–µ—В–Є—З–µ—Б–Ї–Є–µ –Љ–µ—Е–∞–љ–Є–Ј–Љ—Л —Д–Њ—А–Љ–Є—А–Њ–≤–∞–љ–Є—П –±–Њ–ї–Є –Љ–Њ–≥—Г—В –±—Л—В—М —А–∞–Ј–ї–Є—З–љ—Л–Љ–Є –Є –љ–Њ—Б–Є—В—М –Є–Ј–Њ–ї–Є—А–Њ–≤–∞–љ–љ—Л–є –Є–ї–Є —Б–Њ—З–µ—В–∞–љ–љ—Л–є —Е–∞—А–∞–Ї—В–µ—А: –≤–Є—Б—Ж–µ—А–∞–ї—М–љ—Л–є –≥–µ–љ–µ–Ј –љ–µ—А–µ–і–Ї–Њ —Б–Њ—З–µ—В–∞–µ—В—Б—П —Б –Є—А—А–∞–і–Є–Є—А—Г—О—Й–Є–Љ –Є/–Є–ї–Є –њ—Б–Є—Е–Њ–≥–µ–љ–љ—Л–Љ –Љ–µ—Е–∞–љ–Є–Ј–Љ–∞–Љ–Є [1]. –Я—А–Є —Н—В–Њ–Љ –≤–∞–ґ–љ–Њ –њ–Њ–і—З–µ—А–Ї–љ—Г—В—М, —З—В–Њ —Н—В–Є–Њ–њ–∞—В–Њ–≥–µ–љ–µ–Ј –°–†–Ъ –і–Њ —Б–Є—Е –њ–Њ—А –љ–µ –Є–Ј—Г—З–µ–љ, —Е–Њ—В—П –≤–Ј–≥–ї—П–і –љ–∞ —Д–Њ—А–Љ–Є—А–Њ–≤–∞–љ–Є–µ –Є —А–∞–Ј–≤–Є—В–Є–µ —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ—Л—Е —А–∞—Б—Б—В—А–Њ–є—Б—В–≤ –Ц–Ъ–Ґ –і–Њ–њ–Њ–ї–љ–Є–ї—Б—П –љ–Њ–≤—Л–Љ–Є —Н—В–Є–Њ–њ–∞—В–Њ–≥–µ–љ–µ—В–Є—З–µ—Б–Ї–Є–Љ–Є –≤–Ј–∞–Є–Љ–Њ—Б–≤—П–Ј—П–Љ–Є (—А–Є—Б. 1) [2, 4, 5].

–Т–Љ–µ—Б—В–µ —Б —В–µ–Љ –љ–∞—А—Г—И–µ–љ–Є—П –і–≤–Є–≥–∞—В–µ–ї—М–љ–Њ–є –∞–Ї—В–Є–≤–љ–Њ—Б—В–Є –Є —З—Г–≤—Б—В–≤–Є—В–µ–ї—М–љ–Њ—Б—В–Є, –≤–Њ–Ј–љ–Є–Ї–∞—О—Й–Є–µ –њ—А–Є —Б–±–Њ–µ –≤–Ј–∞–Є–Љ–Њ–і–µ–є—Б—В–≤–Є—П —В–∞–Ї–Є—Е —А–µ–≥—Г–ї—П—В–Њ—А–љ—Л—Е —Б–Є—Б—В–µ–Љ, –Ї–∞–Ї –¶–Э–°, –њ–µ—А–Є—Д–µ—А–Є—З–µ—Б–Ї–∞—П –љ–µ—А–≤–љ–∞—П —Б–Є—Б—В–µ–Љ–∞ (—Б–Є–Љ–њ–∞—В–Є—З–µ—Б–Ї–∞—П –Є –њ–∞—А–∞—Б–Є–Љ–њ–∞—В–Є—З–µ—Б–Ї–∞—П), —Н–љ—В–µ—А–∞–ї—М–љ–∞—П –љ–µ—А–≤–љ–∞—П —Б–Є—Б—В–µ–Љ–∞, –љ–µ–є—А–Њ—В—А–∞–љ—Б–Љ–Є—В—В–µ—А–Њ–≤ —П–≤–ї—П—О—В—Б—П –Њ—Б–љ–Њ–≤–Њ–њ–Њ–ї–∞–≥–∞—О—Й–Є–Љ–Є [5, 6]. –Я—А–Є —Н—В–Њ–Љ –Є–Ј–Љ–µ–љ–µ–љ–Є—П –≤–Њ—Б–њ—А–Є—П—В–Є—П –±–Њ–ї–Є –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ—Л —Б–љ–Є–ґ–µ–љ–Є–µ–Љ –њ–Њ—А–Њ–≥–∞ –±–Њ–ї–µ–≤–Њ–є —З—Г–≤—Б—В–≤–Є—В–µ–ї—М–љ–Њ—Б—В–Є –Є–ї–Є –±–Њ–ї–µ–µ –Є–љ—В–µ–љ—Б–Є–≤–љ—Л–Љ–Є –Њ—Й—Г—Й–µ–љ–Є—П–Љ–Є –±–Њ–ї–Є –њ—А–Є –љ–Њ—А–Љ–∞–ї—М–љ–Њ–Љ –њ–Њ—А–Њ–≥–µ –≤–Њ—Б–њ—А–Є—П—В–Є—П. –Ш–Ј–Љ–µ–љ–µ–љ–Є—П –і–≤–Є–≥–∞—В–µ–ї—М–љ–Њ–є –∞–Ї—В–Є–≤–љ–Њ—Б—В–Є –Ї–Є—И–µ—З–љ–Є–Ї–∞ —Б–≤—П–Ј–∞–љ—Л —Б –њ–Њ–≤—Л—И–µ–љ–љ–Њ–є —З—Г–≤—Б—В–≤–Є—В–µ–ї—М–љ–Њ—Б—В—М—О –≤–Њ—Б–њ—А–Є–љ–Є–Љ–∞—О—Й–µ–≥–Њ –∞–њ–њ–∞—А–∞—В–∞ –Ї–Є—И–µ—З–љ–Є–Ї–∞ –≤ –Њ—В–≤–µ—В –љ–∞ –љ–Њ—А–Љ–∞–ї—М–љ—Л–є —Б—В–Є–Љ—Г–ї –Ї —Б–Њ–Ї—А–∞—Й–µ–љ–Є—О, —З—В–Њ –њ—А–Њ—П–≤–ї—П–µ—В—Б—П –≥–Є–њ–µ—А–Ї–Є–љ–µ—В–Є—З–µ—Б–Ї–Њ–є —А–µ–∞–Ї—Ж–Є–µ–є, –∞ –њ—А–Є –љ–Њ—А–Љ–∞–ї—М–љ–Њ–є —З—Г–≤—Б—В–≤–Є—В–µ–ї—М–љ–Њ—Б—В–Є вАФ –≥–Є–њ–µ—А–Ї–Є–љ–µ—В–Є—З–µ—Б–Ї–Є–Љ –Њ—В–≤–µ—В–Њ–Љ.
–Ф–ї—П —Г—В–Њ—З–љ–µ–љ–Є—П —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ–Њ–≥–Њ —Е–∞—А–∞–Ї—В–µ—А–∞ –±–Њ–ї–Є –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ –Є—Б–Ї–ї—О—З–Є—В—М —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —В–∞–Ї –љ–∞–Ј—Л–≤–∞–µ–Љ—Л–µ ¬Ђ—Б–Є–Љ–њ—В–Њ–Љ—Л —В—А–µ–≤–Њ–≥–Є¬ї, –Є–ї–Є ¬Ђ–Ї—А–∞—Б–љ—Л–µ —Д–ї–∞–≥–Є¬ї [2]:
–њ—А–Є —Б–±–Њ—А–µ –ґ–∞–ї–Њ–± –Є –∞–љ–∞–Љ–љ–µ–Ј–∞: –љ–µ–Љ–Њ—В–Є–≤–Є—А–Њ–≤–∞–љ–љ–Њ–µ —Г–Љ–µ–љ—М—И–µ–љ–Є–µ –Љ–∞—Б—Б—Л —В–µ–ї–∞, –љ–∞—З–∞–ї–Њ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –≤ –њ–Њ–ґ–Є–ї–Њ–Љ –≤–Њ–Ј—А–∞—Б—В–µ, —Б–Њ—Е—А–∞–љ–µ–љ–Є–µ —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤ –≤ –љ–Њ—З–љ—Л–µ —З–∞—Б—Л (–≤ –њ–µ—А–Є–Њ–і —Б–љ–∞), –њ–Њ—Б—В–Њ—П–љ–љ–∞—П –Є–љ—В–µ–љ—Б–Є–≤–љ–∞—П –±–Њ–ї—М –≤ –ґ–Є–≤–Њ—В–µ –Ї–∞–Ї –µ–і–Є–љ—Б—В–≤–µ–љ–љ—Л–є –Є –Њ—Б–љ–Њ–≤–љ–Њ–є —Б–Є–Љ–њ—В–Њ–Љ, –њ—А–Њ–≥—А–µ—Б—Б–Є—А–Њ–≤–∞–љ–Є–µ –≤—Л—А–∞–ґ–µ–љ–љ–Њ—Б—В–Є —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤, –Њ–љ–Ї–Њ–ї–Њ–≥–Є—П —В–Њ–ї—Б—В–Њ–є –Ї–Є—И–Ї–Є —Г —А–Њ–і—Б—В–≤–µ–љ–љ–Є–Ї–Њ–≤;
–њ—А–Є —Д–Є–Ј–Є–Ї–∞–ї—М–љ–Њ–Љ –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є–Є: –ї–Є—Е–Њ—А–∞–і–Ї–∞, –≥–µ–њ–∞—В–Њ-, —Б–њ–ї–µ–љ–Њ–Љ–µ–≥–∞–ї–Є—П;
–њ—А–Є –ї–∞–±–Њ—А–∞—В–Њ—А–љ–Њ–Љ –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є–Є: –Ї—А–Њ–≤—М –≤ –Ї–∞–ї–µ, –ї–µ–є–Ї–Њ—Ж–Є—В–Њ–Ј, –∞–љ–µ–Љ–Є—П, —Г–≤–µ–ї–Є—З–µ–љ–Є–µ –°–Ю–≠, –Є–Ј–Љ–µ–љ–µ–љ–Є—П –±–Є–Њ—Е–Є–Љ–Є—З–µ—Б–Ї–Є—Е –њ–Њ–Ї–∞–Ј–∞—В–µ–ї–µ–є –Ї—А–Њ–≤–Є.
–Т–Љ–µ—Б—В–µ —Б —В–µ–Љ –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ —Г—З–Є—В—Л–≤–∞—В—М, —З—В–Њ ¬Ђ—Б–Є–Љ–њ—В–Њ–Љ—Л —В—А–µ–≤–Њ–≥–Є¬ї –Љ–Њ–≥—Г—В —Б–Њ—З–µ—В–∞—В—М—Б—П —Б –°–†–Ъ (–љ–∞–њ—А–Є–Љ–µ—А, –њ—А–Є –љ–∞–ї–Є—З–Є–Є –Ї—А–Њ–≤–Є –≤ –Ї–∞–ї–µ –њ—А–Є –≥–µ–Љ–Њ—А—А–Њ–µ).
–Я—А–Є –љ–∞–ї–Є—З–Є–Є —В–Њ–ї—Б—В–Њ–Ї–Є—И–µ—З–љ–Њ–є –і–Є—Б—Д—Г–љ–Ї—Ж–Є–Є, –њ—А–Њ—В–µ–Ї–∞—О—Й–µ–є —Б –±–Њ–ї–µ–≤—Л–Љ —Б–Є–љ–і—А–Њ–Љ–Њ–Љ, –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ —Г –њ–∞—Ж–Є–µ–љ—В–∞ –±–Њ–ї–µ–µ –і–µ—В–∞–ї—М–љ–Њ —Б–Њ–±–Є—А–∞—В—М –∞–љ–∞–Љ–љ–µ–Ј –Є —Г—В–Њ—З–љ—П—В—М –Њ—Б–Њ–±–µ–љ–љ–Њ—Б—В–Є –±–Њ–ї–µ–≤—Л—Е –њ—А–Њ—П–≤–ї–µ–љ–Є–є –Є, –њ—А–Є –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ—Б—В–Є, –∞–Ї—В–∞ –і–µ—Д–µ–Ї–∞—Ж–Є–Є –Є —Е–∞—А–∞–Ї—В–µ—А–∞ —Б—В—Г–ї–∞. –Ґ–∞–Ї, –љ–∞ –љ–∞—З–∞–ї—М–љ—Л—Е —Н—В–∞–њ–∞—Е –Њ—А–≥–∞–љ–Є—З–µ—Б–Ї–Є–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П (–∞–њ–њ–µ–љ–і–Є—Ж–Є—В, –і–Є–≤–µ—А—В–Є–Ї—Г–ї—П—А–љ–∞—П –±–Њ–ї–µ–Ј–љ—М –Є –њ—А.) –Љ–Њ–≥—Г—В —Б–Њ–њ—А–Њ–≤–Њ–ґ–і–∞—В—М—Б—П –≤–Є—Б—Ж–µ—А–∞–ї—М–љ–Њ–є –±–Њ–ї—М—О, –Ј–∞—В–µ–Љ –≤ —Б–ї—Г—З–∞–µ –њ—А–Є—Б–Њ–µ–і–Є–љ–µ–љ–Є—П –≤–Њ—Б–њ–∞–ї–µ–љ–Є—П –±—А—О—И–Є–љ—Л вАФ –њ–∞—А–Є–µ—В–∞–ї—М–љ–Њ–є [7]. –Ъ—А–Њ–Љ–µ —В–Њ–≥–Њ, –±–Њ–ї–µ–≤–Њ–є —Б–Є–љ–і—А–Њ–Љ –њ—А–Є –Њ—А–≥–∞–љ–Є—З–µ—Б–Ї–Њ–Љ –њ–Њ—А–∞–ґ–µ–љ–Є–Є —В–Њ–ї—Б—В–Њ–є –Ї–Є—И–Ї–Є –Є–Љ–µ–µ—В —А—П–і –Њ—Б–Њ–±–µ–љ–љ–Њ—Б—В–µ–є (—В–∞–±–ї. 3).
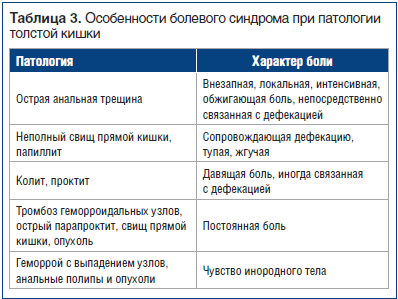
–С–µ–Ј—Г—Б–ї–Њ–≤–љ–Њ, –≤–∞–ґ–љ–Њ –µ—Й–µ —А–∞–Ј –њ–Њ–і—З–µ—А–Ї–љ—Г—В—М —В–Њ—В —Д–∞–Ї—В, —З—В–Њ –њ–Њ–Љ–Є–Љ–Њ –љ–∞–ї–Є—З–Є—П ¬Ђ—Б–Є–Љ–њ—В–Њ–Љ–Њ–≤ —В—А–µ–≤–Њ–≥–Є¬ї, –Њ—В–ї–Є—З–Є—П–Љ–Є —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ—Л—Е —А–∞—Б—Б—В—А–Њ–є—Б—В–≤ –Ї–Є—И–µ—З–љ–Є–Ї–∞ –Њ—В –Њ—А–≥–∞–љ–Є—З–µ—Б–Ї–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є —П–≤–ї—П—О—В—Б—П –Љ–љ–Њ–≥–Њ–Њ–±—А–∞–Ј–Є–µ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е –њ—А–Њ—П–≤–ї–µ–љ–Є–є вАФ –Ї–∞–Ї –≥–∞—Б—В—А–Њ—Н–љ—В–µ—А–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е, —В–∞–Ї –Є –≤–љ–µ–Ї–Є—И–µ—З–љ—Л—Е, –∞ —В–∞–Ї–ґ–µ –љ–∞–ї–Є—З–Є–µ –њ—Б–Є—Е–Њ–љ–µ–≤—А–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –ґ–∞–ї–Њ–±. –Я–Њ—П–≤–ї–µ–љ–Є–µ –≤–њ–µ—А–≤—Л–µ –њ—А–Є–Ј–љ–∞–Ї–Њ–≤ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –њ–Њ—Б–ї–µ 50 –ї–µ—В —Б—В–∞–≤–Є—В –њ–Њ–і —Б–Њ–Љ–љ–µ–љ–Є–µ –і–Є–∞–≥–љ–Њ–Ј —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ–Њ–є –Ї–Є—И–µ—З–љ–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є –Є —В—А–µ–±—Г–µ—В –Є—Б–Ї–ї—О—З–µ–љ–Є—П –≤ –њ–µ—А–≤—Г—О –Њ—З–µ—А–µ–і—М –Ї–Њ–ї–Њ—А–µ–Ї—В–∞–ї—М–љ–Њ–≥–Њ —А–∞–Ї–∞. –Я—А–Є —Н—В–Њ–Љ –±–Њ–ї—М –≤ –ґ–Є–≤–Њ—В–µ, —П–≤–ї—П—П—Б—М –Ї–ї—О—З–µ–≤—Л–Љ —Б–Є–Љ–њ—В–Њ–Љ–Њ–Љ –њ—А–Є –°–†–Ъ, –Љ–Њ–ґ–µ—В –≤ —А–∞–Ј–љ–Њ–µ –≤—А–µ–Љ—П –і–љ—П –Є–Љ–µ—В—М —А–∞–Ј–ї–Є—З–љ—Г—О –ї–Њ–Ї–∞–ї–Є–Ј–∞—Ж–Є—О, —В–Њ–≥–і–∞ –Ї–∞–Ї –±–Њ–ї—М, –∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–љ–∞—П —Б –Њ–њ—Г—Е–Њ–ї—М—О, –Њ–±—Л—З–љ–Њ —Д–Є–Ї—Б–Є—А–Њ–≤–∞–љ–љ–∞ [8]. –§–∞–Ї—В–Њ—А–∞–Љ–Є —А–Є—Б–Ї–∞ –≤–Њ–Ј–љ–Є–Ї–љ–Њ–≤–µ–љ–Є—П –Њ–њ—Г—Е–Њ–ї–µ–є —В–Њ–ї—Б—В–Њ–є –Є –њ—А—П–Љ–Њ–є –Ї–Є—И–Ї–Є —П–≤–ї—П—О—В—Б—П [9]:
1. –Т–Њ–Ј—А–∞—Б—В —Б—В–∞—А—И–µ 50 –ї–µ—В (–њ–Њ–і–∞–≤–ї—П—О—Й–µ–µ –±–Њ–ї—М—И–Є–љ—Б—В–≤–Њ –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б –Њ–њ—Г—Е–Њ–ї—П–Љ–Є —В–Њ–ї—Б—В–Њ–є –Є –њ—А—П–Љ–Њ–є –Ї–Є—И–Ї–Є –Є–Љ–µ—О—В –≤–Њ–Ј—А–∞—Б—В 60вАУ70 –Є –±–Њ–ї–µ–µ –ї–µ—В).
2. –•—А–Њ–љ–Є—З–µ—Б–Ї–Є–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –Ї–Є—И–µ—З–љ–Є–Ї–∞ (—П–Ј–≤–µ–љ–љ—Л–є –Ї–Њ–ї–Є—В, –њ–Њ–ї–Є–њ–Њ–Ј —В–Њ–ї—Б—В–Њ–є –Ї–Є—И–Ї–Є).
3. –Э–∞—Б–ї–µ–і—Б—В–≤–µ–љ–љ–∞—П –њ—А–µ–і—А–∞—Б–њ–Њ–ї–Њ–ґ–µ–љ–љ–Њ—Б—В—М (—Б–µ–Љ–µ–є–љ—Л–є –њ–Њ–ї–Є–њ–Њ–Ј —В–Њ–ї—Б—В–Њ–є –Ї–Є—И–Ї–Є, –љ–∞—Б–ї–µ–і—Б—В–≤–µ–љ–љ—Л–є –Ї–Њ–ї–Њ—А–µ–Ї—В–∞–ї—М–љ—Л–є —А–∞–Ї).
4. –Х–ґ–µ–і–љ–µ–≤–љ–Њ–µ —В–∞–±–∞–Ї–Њ–Ї—Г—А–µ–љ–Є–µ (15вАУ20 –Є –±–Њ–ї–µ–µ —Б–Є–≥–∞—А–µ—В –≤ —Б—Г—В–Ї–Є).
–Ь–љ–Њ–≥–Њ–Њ–±—А–∞–Ј–Є–µ –≥–µ–љ–µ–Ј–∞ –њ–Њ—А–∞–ґ–µ–љ–Є–є —В–Њ–ї—Б—В–Њ–є –Ї–Є—И–Ї–Є –Њ–њ—А–µ–і–µ–ї—П–µ—В —В—А—Г–і–љ–Њ—Б—В–Є –і–Є–∞–≥–љ–Њ—Б—В–Є—З–µ—Б–Ї–Њ–≥–Њ –њ–Њ–Є—Б–Ї–∞ –Є —В—А–µ–±—Г–µ—В –і–Њ—Б—В–∞—В–Њ—З–љ–Њ —И–Є—А–Њ–Ї–Њ–≥–Њ —Б–њ–µ–Ї—В—А–∞ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є –і–ї—П —Г—В–Њ—З–љ–µ–љ–Є—П —Е–∞—А–∞–Ї—В–µ—А–∞ –њ–∞—В–Њ–ї–Њ–≥–Є–Є. –Ъ–Њ–Љ–њ–ї–µ–Ї—Б –љ–µ–Њ–±—Е–Њ–і–Є–Љ—Л—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є –і–Њ–ї–ґ–µ–љ –≤–Ї–ї—О—З–∞—В—М [1, 9]:
–Ы–∞–±–Њ—А–∞—В–Њ—А–љ—Л–µ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П: –Њ–±—Й–Є–є –∞–љ–∞–ї–Є–Ј –Ї—А–Њ–≤–Є, –Њ–±—Й–Є–є –∞–љ–∞–ї–Є–Ј –Љ–Њ—З–Є, –±–Є–Њ—Е–Є–Љ–Є—З–µ—Б–Ї–Њ–µ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ —Б –Њ—Ж–µ–љ–Ї–Њ–є —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ–Њ–≥–Њ —Б–Њ—Б—В–Њ—П–љ–Є—П –њ–µ—З–µ–љ–Є (–Њ–±—Й–Є–є –±–Є–ї–Є—А—Г–±–Є–љ, ACT, –Р–Ы–Ґ, —Й–µ–ї–Њ—З–љ–∞—П —Д–Њ—Б—Д–∞—В–∞–Ј–∞, ќ≥-–У–Ґ–Я), –Ї–Њ–њ—А–Њ–≥—А–∞–Љ–Љ–∞ (–і–ї—П –Њ—Ж–µ–љ–Ї–Є —Н–љ—В–µ—А–∞–ї—М–љ–Њ–≥–Њ –Є–ї–Є –Ї–Њ–ї–Є—В–Є—З–µ—Б–Ї–Њ–≥–Њ —Б–Є–љ–і—А–Њ–Љ–∞), –Ї–∞–ї –љ–∞ –і–Є—Б–±–∞–Ї—В–µ—А–Є–Њ–Ј, –∞–љ–∞–ї–Є–Ј –Ї–∞–ї–∞ –љ–∞ —Б–Ї—А—Л—В—Г—О –Ї—А–Њ–≤—М.
–Ш–љ—Б—В—А—Г–Љ–µ–љ—В–∞–ї—М–љ–∞—П –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–∞: —А–µ–Ї—В–Њ—А–Њ–Љ–∞–љ–Њ—Б–Ї–Њ–њ–Є—П, –Є—А—А–Є–≥–Њ—Б–Ї–Њ–њ–Є—П (–њ–Њ–Ј–≤–Њ–ї—П–µ—В –љ–µ —В–Њ–ї—М–Ї–Њ –Є—Б–Ї–ї—О—З–Є—В—М –Њ—А–≥–∞–љ–Є—З–µ—Б–Ї–Є–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П, –љ–Њ –Є –≤—Л—П–≤–Є—В—М –љ–µ–Ї–Њ—В–Њ—А—Л–µ —Б–њ–µ—Ж–Є—Д–Є-
—З–µ—Б–Ї–Є–µ —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ—Л–µ –љ–∞—А—Г—И–µ–љ–Є—П: –љ–µ—А–∞–≤–љ–Њ–Љ–µ—А–љ—Л–µ –≥–∞—Г—Б—В—А–∞—Ж–Є–Є, —Г—З–∞—Б—В–Ї–Є —Б–њ–∞–Ј–Љ–Њ–≤ –Є –∞—В–Њ–љ–Є–Є), –Ї–Њ–ї–Њ–љ–Њ—Б–Ї–Њ–њ–Є—П —Б –±–Є–Њ–њ—Б–Є–µ–є, —Д–Є–±—А–Њ–≥–∞—Б—В—А–Њ–і—Г–Њ–і–µ–љ–Њ—Б–Ї–Њ–њ–Є—П, –£–Ч–Ш –Њ—А–≥–∞–љ–Њ–≤ –±—А—О—И–љ–Њ–є –њ–Њ–ї–Њ—Б¬≠—В–Є –Є –Љ–∞–ї–Њ–≥–Њ —В–∞–Ј–∞, –≠–Ъ–У; –њ—А–Є –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ—Б—В–Є вАФ –∞–љ–≥–Є–Њ–≥—А–∞—Д–Є—П, –ї–∞–њ–∞—А–Њ—Б–Ї–Њ–њ–Є—П.
–Ъ–Њ–љ—Б—Г–ї—М—В–∞—Ж–Є–Є —Б–њ–µ—Ж–Є–∞–ї–Є—Б—В–Њ–≤: –≥–∞—Б—В—А–Њ—Н–љ¬≠—В–µ—А–Њ–ї–Њ–≥–∞ –Є/–Є–ї–Є –Ї–Њ–ї–Њ–њ—А–Њ–Ї—В–Њ–ї–Њ–≥–∞; –њ–Њ –њ–Њ–Ї–∞–Ј–∞–љ–Є—П–Љ: –≥–Є–љ–µ–Ї–Њ–ї–Њ–≥–∞, —Г—А–Њ–ї–Њ–≥–∞, –њ—Б–Є—Е–Њ—В–µ—А–∞–њ–µ–≤—В–∞, –љ–µ–≤—А–Њ–њ–∞—В–Њ–ї–Њ–≥–∞.
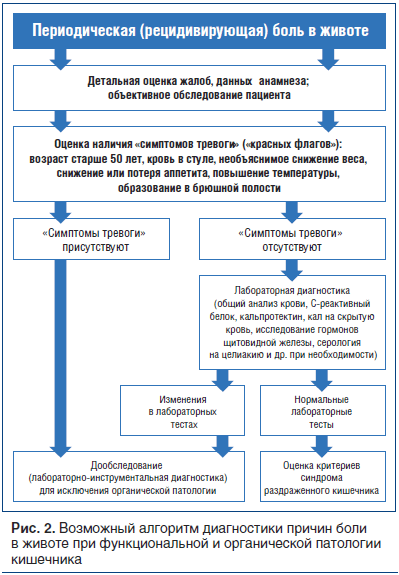
–Т–Њ–Ј–Љ–Њ–ґ–љ—Л–є –∞–ї–≥–Њ—А–Є—В–Љ –і–Є–∞¬≠–≥–љ–Њ—Б—В–Є–Ї–Є –њ—А–Є—З–Є–љ –±–Њ–ї–Є –≤ –ґ–Є–≤–Њ—В–µ –њ—А–Є —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ–Њ–є –Є –Њ—А¬≠–≥–∞–љ–Є—З–µ—Б–Ї–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є –Ї–Є—И–µ—З–љ–Є–Ї–∞ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ –љ–∞ —А–Є—Б—Г–љ–Ї–µ 2.
–Ґ–µ—А–∞–њ–Є—П —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є —В–Њ–ї—Б—В–Њ–є –Ї–Є—И–Ї–Є, –≤ —З–∞—Б—В–љ–Њ—Б—В–Є –Ї–Њ—А—А–µ–Ї—Ж–Є—П –∞–±–і–Њ–Љ–Є–љ–∞–ї—М–љ–Њ–≥–Њ –±–Њ–ї–µ–≤–Њ–≥–Њ —Б–Є–љ–і—А–Њ–Љ–∞, –Љ–Њ–ґ–µ—В –њ—А–µ–і—Б—В–∞–≤–ї—П—В—М –Ј–љ–∞—З–Є—В–µ–ї—М–љ—Л–µ —В—А—Г–і–љ–Њ—Б—В–Є –Є–Ј-–Ј–∞ —Б–Љ–µ—И–∞–љ–љ—Л—Е –Љ–µ—Е–∞–љ–Є–Ј–Љ–Њ–≤. –Ы–µ—З–µ–љ–Є–µ –і–Њ–ї–ґ–љ–Њ –±—Л—В—М –Ї–Њ–Љ–њ–ї–µ–Ї—Б–љ—Л–Љ, –љ–∞–њ—А–∞–≤–ї–µ–љ–љ—Л–Љ –љ–∞ –ї–Є–Ї–≤–Є–і–∞—Ж–Є—О –≤–Ј–∞–Є–Љ–Њ–Ј–∞–≤–Є—Б–Є–Љ—Л—Е —Ж–µ–љ—В—А–∞–ї—М–љ—Л—Е –Є –≤–Є—Б—Ж–µ—А–∞–ї—М–љ—Л—Е –≤—А–µ–і–љ—Л—Е –≤–Њ–Ј–і–µ–є—Б—В–≤–Є–є, –љ–Њ—А–Љ–∞–ї–Є–Ј–∞—Ж–Є—О –Љ–Њ—В–Њ—А–љ–Њ–є –Є —Б–µ–љ—Б–Њ—А–љ–Њ–є —Д—Г–љ–Ї—Ж–Є–є [1].
–Я—Г—В–Є —Г—Б—В—А–∞–љ–µ–љ–Є—П –±–Њ–ї–Є –њ—А–Є —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ—Л—Е —А–∞—Б—Б—В—А–Њ–є—Б—В–≤–∞—Е –Ц–Ъ–Ґ:
–¶–µ–љ—В—А–∞–ї—М–љ—Л–µ –≤–Њ–Ј–і–µ–є—Б—В–≤–Є—П:
—Г—Б—В—А–∞–љ–µ–љ–Є–µ –њ—Б–Є—Е–Њ—Б–Њ—Ж–Є–∞–ї—М–љ–Њ–є –њ—А–Є—З–Є–љ—Л –љ–∞—А—Г—И–µ–љ–Є–є;
–љ–µ–Љ–µ–і–Є–Ї–∞–Љ–µ–љ—В–Њ–Ј–љ–∞—П –њ—Б–Є—Е–Њ—В–µ—А–∞–њ–Є—П;
–њ—Б–Є—Е–Њ—В—А–Њ–њ–љ—Л–µ –њ—А–µ–њ–∞—А–∞—В—Л.
–Т–Є—Б—Ж–µ—А–∞–ї—М–љ—Л–µ –≤–Њ–Ј–і–µ–є—Б—В–≤–Є—П:
–љ–Њ—А–Љ–∞–ї–Є–Ј–∞—Ж–Є—П –Љ–Њ—В–Њ—А–љ–Њ–є —Д—Г–љ–Ї—Ж–Є–Є –Ц–Ъ–Ґ;
—Г–Љ–µ–љ—М—И–µ–љ–Є–µ –≤–Є—Б—Ж–µ—А–∞–ї—М–љ–Њ–є –≥–Є–њ–µ—А—З—Г–≤—Б—В–≤–Є—В–µ–ї—М–љ–Њ—Б—В–Є;
–≤–Њ—Б—Б—В–∞–љ–Њ–≤–ї–µ–љ–Є–µ –љ–Њ—А–Љ–∞–ї—М–љ–Њ–≥–Њ –њ–∞—Б—Б–∞–ґ–∞;
–Ї—Г–њ–Є—А–Њ–≤–∞–љ–Є–µ –Љ–µ—В–µ–Њ—А–Є–Ј–Љ–∞ (–њ—А–Є –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ—Б—В–Є).
–Т–µ–і—Г—Й—Г—О —А–Њ–ї—М –≤ —Б—В—А—Г–Ї—В—Г—А–µ –∞–±–і–Њ–Љ–Є–љ–∞–ї—М–љ–Њ–≥–Њ –±–Њ–ї–µ–≤–Њ–≥–Њ —Б–Є–љ–і—А–Њ–Љ–∞ –љ–∞–Є–±–Њ–ї–µ–µ —З–∞—Б—В–Њ –Є–≥—А–∞–µ—В —Б–њ–∞—Б—В–Є—З–µ—Б–Ї–∞—П –≤–Є—Б—Ж–µ—А–∞–ї—М–љ–∞—П –±–Њ–ї—М, –≤ –Њ—Б–љ–Њ–≤–µ –Ї–Њ—В–Њ—А–Њ–є –ї–µ–ґ–Є—В –љ–µ–њ—А–Њ–Є–Ј–≤–Њ–ї—М–љ–Њ–µ —Б–Њ–Ї—А–∞—Й–µ–љ–Є–µ –≥–ї–∞–і–Ї–Є—Е –Љ—Л—И—Ж –Ї–Є—И–µ—З–љ–Є–Ї–∞, –љ–µ —Б–Њ–њ—А–Њ–≤–Њ–ґ–і–∞—О—Й–µ–µ—Б—П –Є—Е –љ–µ–Љ–µ–і–ї–µ–љ–љ—Л–Љ —А–∞—Б—Б–ї–∞–±–ї–µ–љ–Є–µ–Љ. –°–Њ–≥–ї–∞—Б–љ–Њ –†–Є–Љ—Б–Ї–Є–Љ –Ї—А–Є—В–µ—А–Є—П–Љ IV, –∞ —В–∞–Ї–ґ–µ —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є—П–Љ –њ–Њ –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–µ –Є —В–∞–Ї—В–Є–Ї–µ –ї–µ—З–µ–љ–Є—П –°–†–Ъ —Г –≤–Ј—А–Њ—Б–ї—Л—Е (National Institute for Health and Clinical Excellence вАФ NICE 2017), –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Г—О —В–µ—А–∞–њ–Є—О –њ—А–µ–і–ї–∞–≥–∞–µ—В—Б—П –љ–∞–Ј–љ–∞—З–∞—В—М –њ–Њ –њ—А–Є–љ—Ж–Є–њ—Г –њ—А–µ–Њ–±–ї–∞–і–∞—О—Й–µ–≥–Њ —Б–Є–Љ–њ—В–Њ–Љ–∞ [2, 8]. –Ф–ї—П –Ї—Г–њ–Є—А–Њ–≤–∞–љ–Є—П –±–Њ–ї–Є –≤ –ґ–Є–≤–Њ—В–µ –њ—А–µ–њ–∞—А–∞—В–∞–Љ–Є –њ–µ—А–≤–Њ–≥–Њ –≤—Л–±–Њ—А–∞ —Б–ї–µ–і—Г–µ—В —Б—З–Є—В–∞—В—М –≥–ї–∞–і–Ї–Њ–Љ—Л—И–µ—З–љ—Л–µ —А–µ–ї–∞–Ї—Б–∞–љ—В—Л (–Є–ї–Є —Б–њ–∞–Ј–Љ–Њ–ї–Є—В–Є—З–µ—Б–Ї–Є–µ —Б—А–µ–і—Б—В–≤–∞), –Ї–Њ—В–Њ—А—Л–µ, –≤ –Њ—В–ї–Є—З–Є–µ –Њ—В –∞–љ–∞–ї—М–≥–µ—В–Є–Ї–Њ–≤, –љ–µ —В–Њ–ї—М–Ї–Њ –Ї—Г–њ–Є—А—Г—О—В –±–Њ–ї—М –Ї–∞–Ї —Б–Є–Љ–њ—В–Њ–Љ, –љ–Њ –Є –Њ—Б–ї–∞–±–ї—П—О—В –Є–ї–Є –њ–Њ–ї–љ–Њ—Б—В—М—О —Г—Б—В—А–∞–љ—П—О—В —Б–њ–∞–Ј–Љ –≥–ї–∞–і–Ї–Є—Е –Љ—Л—И—Ж –≤–љ—Г—В—А–µ–љ–љ–Є—Е –Њ—А–≥–∞–љ–Њ–≤ вАФ –љ–µ–њ–Њ—Б—А–µ–і—Б—В–≤–µ–љ–љ—Г—О –њ—А–Є—З–Є–љ—Г –±–Њ–ї–Є [6]. –°–њ–∞–Ј–Љ–Њ–ї–Є—В–Є–Ї–Є –Є—Б–њ–Њ–ї—М–Ј—Г—О—В—Б—П –і–ї—П –ї–µ—З–µ–љ–Є—П –±–Њ–ї–Є –≤ –ґ–Є–≤–Њ—В–µ –Є —Б–њ–∞–Ј–Љ–Њ–≤ –њ—А–Є –≤—Б–µ—Е –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е –≤–∞—А–Є–∞–љ—В–∞—Е –°–†–Ъ. –Ь–µ—В–∞-
–∞–љ–∞–ї–Є–Ј —Б —Г—З–∞—Б—В–Є–µ–Љ 12 —А–∞–Ј–ї–Є—З–љ—Л—Е —Б–њ–∞–Ј–Љ–Њ–ї–Є—В–Є–Ї–Њ–≤ –њ–Њ–Ї–∞–Ј–∞–ї, —З—В–Њ —Н—В–Њ—В –Ї–ї–∞—Б—Б –њ—А–µ–њ–∞—А–∞—В–Њ–≤ –ї—Г—З—И–µ, —З–µ–Љ –њ–ї–∞—Ж–µ–±–Њ, –і–ї—П –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–Є —А–µ—Ж–Є–і–Є–≤–Њ–≤ —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤ –°–†–Ъ. –Т –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є –њ—А–∞–Ї—В–Є–Ї–µ —Б–њ–∞–Ј–Љ–Њ–ї–Є—В–Є–Ї–Є –љ–∞–Ј–љ–∞—З–∞—О—В—Б—П –і–ї—П –Ї—Г–њ–Є—А–Њ–≤–∞–љ–Є—П –њ–Њ—Б—В–њ—А–∞–љ–і–Є–∞–ї—М–љ—Л—Е —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤ –Ј–∞ 30 –Љ–Є–љ –і–Њ –µ–і—Л.
–†–µ–ї–∞–Ї—Б–∞–љ—В—Л, –≤–Њ–Ј–і–µ–є—Б—В–≤—Г—О—Й–Є–µ –љ–∞ –≥–ї–∞–і–Ї—Г—О –Љ—Г—Б–Ї—Г–ї–∞—В—Г—А—Г –Ц–Ъ–Ґ:
–•–Њ–ї–Є–љ–Њ–ї–Є—В–Є–Ї–Є:
–∞—В—А–Њ–њ–Є–љ–Њ–≤–Њ–≥–Њ —А—П–і–∞ (–Ь2);
–≥–∞—Б—В—А–Њ—Ж–µ–њ–Є–љ–Њ–≤–Њ–≥–Њ —А—П–і–∞ (–Ь1);
–њ—А–Њ–Є–Ј–≤–Њ–і–љ—Л–µ —Б–Ї–Њ–њ–Њ–ї–∞–Љ–Є–љ–∞ (–Ь3).
–Ь–Є–Њ—В—А–Њ–њ–љ—Л–µ —Б–њ–∞–Ј–Љ–Њ–ї–Є—В–Є–Ї–Є:
–њ—А—П–Љ–Њ–≥–Њ –і–µ–є—Б—В–≤–Є—П: –њ–∞–њ–∞–≤–µ—А–Є–љ, –і—А–Њ—В–∞–≤–µ—А–Є–љ;
—Б–µ–ї–µ–Ї—В–Є–≤–љ—Л–µ: –±–ї–Њ–Ї–∞—В–Њ—А—Л –љ–∞—В—А–Є–µ–≤—Л—Е –Ї–∞–љ–∞–ї–Њ–≤: –Љ–µ–±–µ–≤–µ—А–Є–љ, –≥–Є–Љ–µ–Ї—А–Њ–Љ–Њ–љ; –±–ї–Њ–Ї–∞—В–Њ—А—Л –Ї–∞–ї—М—Ж–Є–µ–≤—Л—Е –Ї–∞–љ–∞–ї–Њ–≤ –≥–ї–∞–і–Ї–Є—Е –Љ—Л—И—Ж –Ц–Ъ–Ґ: –њ–Є–љ–∞–≤–µ—А–Є—П –±—А–Њ–Љ–Є–і, –Њ—В–Є–ї–Њ–љ–Є—П –±—А–Њ–Љ–Є–і.
–Я—А–Њ–Ї–Є–љ–µ—В–Є–Ї–Є –Є –љ–Њ—А–Љ–Њ–Ї–Є–љ–µ—В–Є–Ї–Є, –і–µ–є—Б—В–≤—Г—О—Й–Є–µ –љ–∞ –≥–ї–∞–і–Ї—Г—О –Љ—Г—Б–Ї—Г–ї–∞—В—Г—А—Г –Ц–Ъ–Ґ:
–Ф–Њ—Д–∞–Љ–Є–љ–µ—А–≥–Є—З–µ—Б–Ї–Є–µ:
–Љ–µ—В–Њ–Ї–ї–Њ–њ—А–∞–Љ–Є–і;
–і–Њ–Љ–њ–µ—А–Є–і–Њ–љ;
–Є—В–Њ–њ—А–Є–і.
–Ю–њ–Є–Њ–Є–і–љ—Л–µ:
—В—А–Є–Љ–µ–±—Г—В–Є–љ вАФ –њ–Њ–ї–љ—Л–є –∞–≥–Њ–љ–Є—Б—В –Њ–њ–Є–Њ–Є–і–љ—Л—Е —А–µ—Ж–µ–њ—В–Њ—А–Њ–≤ –Ц–Ъ–Ґ.
–Ъ–∞–Ї —Г–ґ–µ –±—Л–ї–Њ –Њ—В–Љ–µ—З–µ–љ–Њ –≤—Л—И–µ, –Ї –Њ—Б–љ–Њ–≤–љ—Л–Љ –њ–∞—В–Њ–≥–µ–љ–µ—В–Є—З–µ—Б–Ї–Є–Љ —Д–∞–Ї—В–Њ—А–∞–Љ —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ—Л—Е –Ї–Є—И–µ—З–љ—Л—Е —А–∞—Б—Б—В—А–Њ–є—Б—В–≤ –Њ—В–љ–Њ—Б—П—В—Б—П –љ–∞—А—Г—И–µ–љ–Є—П –Љ–Њ—В–Њ—А–Є–Ї–Є –Ц–Ъ–Ґ –Є –≤–Є—Б—Ж–µ—А–∞–ї—М–љ–∞—П –≥–Є–њ–µ—А—З—Г–≤—Б—В–≤–Є—В–µ–ї—М–љ–Њ—Б—В—М. –Я—А–Є —Н—В–Њ–Љ –љ–∞—А—Г—И–µ–љ–Є—П –Љ–Њ—В–Њ—А–Є–Ї–Є –њ—А–Є —А–∞–Ј–љ—Л—Е —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П—Е —В–Њ–ї—Б—В–Њ–є –Ї–Є—И–Ї–Є –Љ–Њ–≥—Г—В –њ—А–Њ—В–µ–Ї–∞—В—М –њ–Њ —В–Є–њ—Г –≥–Є–њ–Њ—В–Њ–љ–Є–Є –Є –∞—В–Њ–љ–Є–Є –Є–ї–Є –Є–Љ–µ—В—М —Б–Љ–µ—И–∞–љ–љ—Л–є —Е–∞—А–∞–Ї—В–µ—А. –Т —Н—В–Є—Е —Б–ї—Г—З–∞—П—Е –±–Њ–ї—М –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ–∞ –љ–µ —Б–њ–∞—Б—В–Є—З–µ—Б–Ї–Є–Љ –Ї–Њ–Љ–њ–Њ–љ–µ–љ—В–Њ–Љ, –∞ —А–∞—Б—В—П–ґ–µ–љ–Є–µ–Љ —Б—В–µ–љ–Њ–Ї –њ–Њ–ї–Њ–≥–Њ –Њ—А–≥–∞–љ–∞ —Б –њ–Њ–≤—Л—И–µ–љ–Є–µ–Љ –≤–љ—Г—В—А–Є–њ—А–Њ—Б–≤–µ—В–љ–Њ–≥–Њ –і–∞–≤–ї–µ–љ–Є—П. –£–љ–Є–≤–µ—А—Б–∞–ї—М–љ—Л–Љ —А–µ–≥—Г–ї—П—В–Њ—А–Њ–Љ –Љ–Њ—В–Њ—А–Є–Ї–Є –Ц–Ъ–Ґ, –Ї–Њ—В–Њ—А—Л–є –Є–Љ–µ–µ—В –Ј–∞—Б–ї—Г–ґ–µ–љ–љ—Г—О –Ї–ї–Є–љ–Є—З–µ—Б–Ї—Г—О —А–µ–њ—Г—В–∞—Ж–Є—О, —П–≤–ї—П–µ—В—Б—П —В—А–Є–Љ–µ–±—Г—В–Є–љ вАФ –њ–Њ–ї–љ—Л–є –∞–≥–Њ–љ–Є—Б—В –≤—Б–µ—Е —В—А–µ—Е —В–Є–њ–Њ–≤ –њ–µ—А–Є—Д–µ—А–Є—З–µ—Б–Ї–Є—Е –Њ–њ–Є–Њ–Є–і–љ—Л—Е —А–µ—Ж–µ–њ—В–Њ—А–Њ–≤.
–Ь–µ—Е–∞–љ–Є–Ј–Љ –і–µ–є—Б—В–≤–Є—П —В—А–Є–Љ–µ–±—Г—В–Є–љ–∞ –Ј–∞–Ї–ї—О—З–∞–µ—В—Б—П –≤ —Б—В–Є–Љ—Г–ї—П—Ж–Є–Є –њ–µ—А–Є—Д–µ—А–Є—З–µ—Б–Ї–Є—Е –Њ–њ–Є–Њ–Є–і–љ—Л—Е (—Н–љ–Ї–µ—Д–∞–ї–Є–љ–Њ–≤—Л—Е) —А–µ—Ж–µ–њ—В–Њ—А–Њ–≤ (ќЉ-, k-, ќі-) –љ–∞ –њ—А–Њ—В—П–ґ–µ–љ–Є–Є –≤—Б–µ–≥–Њ –Ц–Ъ–Ґ. –°–≤—П–Ј—Л–≤–∞–љ–Є–µ —Б k-—А–µ—Ж–µ–њ—В–Њ—А–∞–Љ–Є –њ—А–Є–≤–Њ–і–Є—В –Ї —Б–љ–Є–ґ–µ–љ–Є—О –Љ—Л—И–µ—З–љ–Њ–є –∞–Ї—В–Є–≤–љ–Њ—Б—В–Є, –∞ —Б–≤—П–Ј—Л–≤–∞–љ–Є–µ —Б ќЉ- –Є ќі-—А–µ—Ж–µ–њ—В–Њ—А–∞–Љ–Є –≤—Л–Ј—Л–≤–∞–µ—В –µ–µ —Б—В–Є–Љ—Г–ї—П—Ж–Є—О. –Я—А–Є —Н—В–Њ–Љ –њ—А–µ–њ–∞—А–∞—В –љ–µ –Њ–Ї–∞–Ј—Л–≤–∞–µ—В –≤–ї–Є—П–љ–Є–µ –љ–∞ –і—А—Г–≥–Є–µ —А–µ—Ж–µ–њ—В–Њ—А—Л. –Ґ—А–Є–Љ–µ–±—Г—В–Є–љ –Њ–Ї–∞–Ј—Л–≤–∞–µ—В –њ—А—П–Љ–Њ–µ –і–µ–є—Б—В–≤–Є–µ –љ–∞ –≥–ї–∞–і–Ї–Њ–Љ—Л—И–µ—З–љ—Л–µ –Ї–ї–µ—В–Ї–Є —З–µ—А–µ–Ј —А–µ—Ж–µ–њ—В–Њ—А—Л –Љ–Є–Њ—Ж–Є—В–Њ–≤ –Є –≥–∞–љ–≥–ї–Є–µ–≤ —Н–љ—В–µ—А–∞–ї—М–љ–Њ–є –љ–µ—А–≤–љ–Њ–є —Б–Є—Б—В–µ–Љ—Л, –Є–Љ–Є—В–Є—А—Г—П –і–µ–є—Б—В–≤–Є–µ
—Н–љ–Ї–µ—Д–∞–ї–Є¬≠–љ–Њ–≤ [10]. –Ю–њ–Є—Б–∞–љ–Њ –≤–Њ–Ј–і–µ–є—Б—В–≤–Є–µ —В—А–Є–Љ–µ–±—Г—В–Є–љ–∞ –љ–∞ Na+-–Ї–∞–љ–∞–ї—Л, –Њ–±—Г—Б–ї–Њ–≤–ї–Є–≤–∞—О—Й–Є–µ –∞–љ–µ—Б—В–µ–Ј–Є—А—Г—О—Й–µ–µ –і–µ–є—Б—В–≤–Є–µ –њ—А–µ–њ–∞—А–∞—В–∞ –Є –њ—А—П–Љ–Њ–є —Б–њ–∞–Ј–Љ–Њ–ї–Є—В–Є—З–µ—Б–Ї–Є–є —Н—Д—Д–µ–Ї—В [11, 12]. –Ґ—А–Є–Љ–µ–±—Г—В–Є–љ –≤–Њ–Ј–і–µ–є—Б—В–≤—Г–µ—В –љ–∞ –∞–љ—В–Є–љ–Њ—Ж–Є—Ж–µ–њ—В–Є–≤–љ—Г—О —Б–Є—Б—В–µ–Љ—Г –Њ—А–≥–∞–љ–Є–Ј–Љ–∞ —Б –њ–Њ–≤—Л—И–µ–љ–Є–µ–Љ –њ–Њ—А–Њ–≥–∞ –±–Њ–ї–µ–≤–Њ–є —З—Г–≤—Б—В–≤–Є—В–µ–ї—М–љ–Њ—Б—В–Є, –Љ–Њ–і–Є—Д–Є–Ї–∞—Ж–Є–µ–є –Њ—Ж–µ–љ–Ї–Є –±–Њ–ї–Є, —Б–љ–Є–ґ–µ–љ–Є–µ–Љ —З—Г–≤—Б—В–≤–Є—В–µ–ї—М–љ–Њ—Б—В–Є —А–µ—Ж–µ–њ—В–Њ—А–Њ–≤ –Ї –Љ–µ–і–Є–∞—В–Њ—А–∞–Љ –≤–Њ—Б–њ–∞–ї–µ–љ–Є—П. –Ю—В–Љ–µ—З–µ–љ–Њ –Є –≤–ї–Є—П–љ–Є–µ —В—А–Є–Љ–µ–±—Г—В–Є–љ–∞ –љ–∞ –≥–Њ–Љ–µ–Њ—Б—В–∞–Ј –Љ—Л—И–µ—З–љ–Њ–є –Ї–ї–µ—В–Ї–Є –≤ –Ц–Ъ–Ґ –Ј–∞ —Б—З–µ—В —В–Њ–≥–Њ, —З—В–Њ –Њ–≥—А–∞–љ–Є—З–Є–≤–∞–µ—В—Б—П –≤—Л—Е–Њ–і –Ъ+ –Є–Ј –Ї–ї–µ—В–Ї–Є.
–Т–∞–ґ–љ–Њ –њ–Њ–і—З–µ—А–Ї–љ—Г—В—М, —З—В–Њ, —Б–Њ–≥–ї–∞—Б–љ–Њ –і–∞–љ–љ—Л–Љ —Б—А–∞–≤–љ–Є—В–µ–ї—М–љ—Л—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є, —В—А–Є–Љ–µ–±—Г—В–Є–љ —Б–Њ–њ–Њ—Б—В–∞–≤–Є–Љ –њ–Њ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В–Є —Б —В–∞–Ї–Є–Љ–Є —Б–њ–∞–Ј–Љ–Њ–ї–Є—В–Є–Ї–∞–Љ–Є, –Ї–∞–Ї –њ–Є–љ–∞–≤–µ—А–Є—П –±—А–Њ–Љ–Є–і –Є –Љ–µ–±–µ–≤–µ—А–Є–љ –≤ —В–µ—А–∞–њ–Є–Є –±–Њ–ї–Є –≤ –ґ–Є–≤–Њ—В–µ –њ—А–Є –°–†–Ъ [13, 14]. –Т –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–Є M.Z. Rahman et al. –њ–Њ–Ї–∞–Ј–∞–љ–Њ, —З—В–Њ –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ —В—А–Є–Љ–µ–±—Г—В–Є–љ–∞ —Б—В–∞—В–Є—Б—В–Є—З–µ—Б–Ї–Є –і–Њ—Б—В–Њ–≤–µ—А–љ–Њ —Г–ї—Г—З—И–∞–µ—В –Ї–∞—З–µ—Б—В–≤–Њ –ґ–Є–Ј–љ–Є –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б –°–†–Ъ –≤ —Б—А–∞–≤–љ–µ–љ–Є–Є —Б –њ–∞—Ж–Є–µ–љ—В–∞–Љ–Є, –њ—А–Є–љ–Є–Љ–∞–≤—И–Є–Љ–Є –Љ–µ–±–µ–≤–µ—А–Є–љ (—А<0,05) [15].
–Э–∞ —А–Њ—Б—Б–Є–є—Б–Ї–Њ–Љ —Д–∞—А–Љ–∞—Ж–µ–≤—В–Є—З–µ—Б–Ї–Њ–Љ —А—Л–љ–Ї–µ –љ–∞ –і–∞–љ–љ—Л–є –Љ–Њ¬≠–Љ–µ–љ—В –њ—А–Є—Б—Г—В—Б—В–≤—Г—О—В —В–Њ–ї—М–Ї–Њ –і–ґ–µ–љ–µ—А–Є—З–µ—Б–Ї–Є–µ –њ—А–µ–њ–∞—А–∞—В—Л —В—А–Є–Љ–µ¬≠–±—Г—В–Є–љ–∞: –Э–µ–Њ–±—Г—В–Є–љ¬Ѓ (–≤—Л–њ—Г—Б–Ї–∞–µ—В—Б—П –≤ —В–∞–±–ї–µ—В–Є—А–Њ–≤–∞–љ–љ–Њ–є —Д–Њ—А–Љ–µ –≤ –і–Њ–Ј–Є—А–Њ–≤–Ї–∞—Е 100 –Є 200 –Љ–≥) –Є –Э–µ–Њ–±—Г—В–Є–љ¬Ѓ –†–µ—В–∞—А–і (–≤ –і–Њ–Ј–Є—А–Њ–≤–Ї–µ 300 –Љ–≥). –Я—А–Є —Н—В–Њ–Љ –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ –Њ—В–Љ–µ—В–Є—В—М, —З—В–Њ –Э–µ–Њ–±—Г—В–Є–љ¬Ѓ –†–µ—В–∞—А–і вАФ –µ–і–Є–љ—Б—В–≤–µ–љ–љ—Л–є —В—А–Є–Љ–µ–±—Г—В–Є–љ –≤ –†–Њ—Б—Б–Є–Є –≤ –і–∞–љ–љ–Њ–є –і–Њ–Ј–Є—А–Њ–≤–Ї–µ, —З—В–Њ –њ–Њ–Ј–≤–Њ–ї—П–µ—В –њ—А–Є–љ–Є–Љ–∞—В—М –њ—А–µ–њ–∞—А–∞—В –≤—Б–µ–≥–Њ 2 —А./—Б—Г—В (—В—А–Є–Љ–µ–±—Г—В–Є–љ 200 –Љ–≥ вАФ 3 —В–∞–±–ї–µ—В–Ї–Є –≤ –і–µ–љ—М), –і–Њ–±–Є—В—М—Б—П –≤—Л—Б–Њ–Ї–Њ–≥–Њ —Г—А–Њ–≤–љ—П –Ї–Њ–Љ–њ–ї–∞–µ–љ—В–љ–Њ—Б—В–Є —Б —Г—З–µ—В–Њ–Љ –Ј–∞—З–∞—Б—В—Г—О –і–ї–Є—В–µ–ї—М–љ–Њ–≥–Њ –Ї—Г—А—Б–∞ —В–µ—А–∞–њ–Є–Є. –Я—А–µ–њ–∞—А–∞—В –љ–∞–Ј–љ–∞—З–∞–µ—В—Б—П –≤–Ј—А–Њ—Б–ї—Л–Љ –Є –і–µ—В—П–Љ —Б—В–∞—А—И–µ 12 –ї–µ—В –њ–Њ 300 –Љ–≥ 2 —А./—Б—Г—В –Ї—Г—А—Б–Њ–Љ –і–Њ 4-—Е –љ–µ–і. [16].
–Ґ–∞–Ї–Є–Љ –Њ–±—А–∞–Ј–Њ–Љ, –≤ –Ї–Њ—А—А–µ–Ї—Ж–Є–Є —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ—Л—Е —А–∞—Б—Б—В—А–Њ–є¬≠—Б—В–≤ –Ц–Ъ–Ґ, –≤ –њ–µ—А–≤—Г—О –Њ—З–µ—А–µ–і—М —В–∞–Ї–Њ–≥–Њ –њ—А–Њ—П–≤–ї–µ–љ–Є—П, –Ї–∞–Ї –±–Њ–ї—М –≤ –ґ–Є–≤–Њ—В–µ, –њ—А–µ–њ–∞—А–∞—В–Њ–Љ –≤—Л–±–Њ—А–∞ —Б –±–Њ–ї—М—И–Є–Љ–Є –њ–µ—А—Б–њ–µ–Ї—В–Є–≤–∞–Љ–Є –њ—А–Є–Љ–µ–љ–µ–љ–Є—П –Љ–Њ–ґ–µ—В —П–≤–ї—П—В—М—Б—П –њ—А–µ–њ–∞—А–∞—В –Э–µ–Њ–±—Г—В–Є–љ¬Ѓ –†–µ—В–∞—А–і.












