Проблема хронических поражений печени является одной из основных и сложных в гастроэнтерологии. Хронические гепатиты включают широкий спектр нозологически самостоятельных диффузных воспалительных заболеваний печени различной этиологии. Основными этиологическими факторами гепатитов признаны инфицирование гепатотропными вирусами, действие ксенобиотиков и, в первую очередь, алкоголя и лекарств. В ряде случаев этиология заболевания остается неизвестной (например, аутоиммунный гепатит) или с использованием современных методов не удается уточнить причины их развития. Кроме того, некоторые заболевания печени на определенном этапе их развития имеют ряд общих клинических и морфологических признаков, свойственных гепатитам, что требует проведения дифференциальной диагностики между ними. К ним относятся первичный билиарный цирроз печени, склерозирующий холангит, болезнь Вильсона–Коновалова, гемахроматоз, a1–антитрипсиновая недостаточность, ряд наследственных заболеваний, включая тезаурисмозы (болезни накопления), поражения печени при беременности, системных и инфекционных заболеваниях.
В оценке хронического гепатита следует учитывать 3 основных критерия: этиологию, патогенез, степень активности процесса, и, по возможности, отражать их в диагнозе (табл. 7). При вирусном ХГ необходимо также установить фазу развития вируса (репликации, интеграции). Наличие репликативной активности вируса определяет прогрессирование и тяжелый прогноз болезни, а также показания к лечению противовирусными препаратами.


Хронический персистирующий гепатит диагностируется при наличии гистиолимфоцитарной инфильтрации и склероза портальных трактов, сочетающихся в ряде случаев, с дистрофией гепатоцитов при сохранной пограничной пластинке и отсутствии некрозов гепатоцитов. В связи с тем, что наличие воспалительного инфильтрата в портальных трактах свидетельствует об определенной (минимальной) степени активности, в клиническом диагнозе термин «персистирующий гепатит» целесообразно заменить на «хронический гепатит минимальной активности».
При хроническом активном гепатите отмечается распространение воспалительного инфильтрата за пределы портального тракта, разрушение пограничной пластинки и некрозы гепатоцитов. Степень активности гепатита зависит как от выраженности воспалительной инфильтрации, так и от объема некротических изменений паренхимы.
О хроническом лобулярном гепатите свидетельствуют воспалительные инфильтраты и очаги некроза гепатоцитов, сосредоточенные изолированно в дольках печени и без связи с портальными трактами.
Выделяют 4 степени активности хронического гепатита: минимальную, низкую (мягкую или слабовыраженную), умеренно выраженную и высокую. При этом используется полуколичественный индекс гистологической активности (ИГА), известный также, как индекс Knodel (табл. 2).

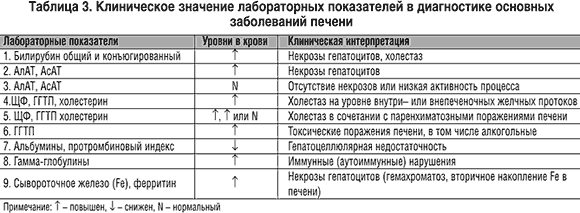
Определенная роль в оценке функционального состояния печени принадлежит биохимическим тестам. Они используются как с диагностической целью, так и при контроле за эффективностью лечения острых и хронических заболеваний печени. Количество функциональных проб печени достаточно велико и спектр их непрерывно расширяется. Однако в повседневной врачебной практике используется ряд традиционных и доступных тестов, отражающих наличие активности процесса, холестаза, состояния синтетической функции гепатоцитов и вовлечение в патогенез гепатита иммунных и аутоиммунных реакций, а также позволяющих прогнозировать эффективность интерферонотерапии. Ориентировочная оценка биохимических показателей и их сочетаний представлена в таблице 3.
Диета при ХВГ должна быть полноценной, содержащей 100–120 г белков, 80–90 г жиров, из них 50% – растительного происхождения, 400–500 г углеводов. При назначении диеты необходимо учитывать индивидуальные привычки больного, переносимость пищевых продуктов и сопутствующие заболевания органов пищеварения. Важно исключить продукты, содержащие химические добавки, консерванты и токсические ингредиенты. Режим больных ХВГ должен быть щадящим, физические упражнения и работу необходимо адаптировать к возможностям больного.
Особое место в базисной терапии отводится нормализации процессов пищеварения и всасывания, устранению избыточного роста микробной флоры в тонкой кишке и нормализации бактериального состава толстой кишки. С этой целью используется курсовое лечение антибактериальными препаратами, невсасывающимися и не оказывающими гепатотоксический эффект. Может быть назначен внутрь один из следующих препаратов: ципрофлоксацин, левомицетина стеарат, канамицина моносульфат, фталазол, интетрикс, нифудоксазид, бактисубтил в общепринятых дозах, продолжительностью курсового лечения 5–7 дней, с последующим приемом пробиотиков (бифиформ, пробифор, лактобактерин, бифидумбактерин и др. – один из препаратов) и/или пребиотиков (хилак форте – при поносах, лактулоза – при запорах) в течение 3–4 недель. Одновременно с антибактериальными средствами и биологическими препаратами назначаются ферментные препараты, в состав которых не входят желчные кислоты, так как они, как и многие холеретики (истинные желчегонные средства), могут оказывать повреждающее действие на гепатоциты. Дозы и продолжительность приема ферментов определяется индивидуально.
В базисную терапию целесообразно включать комплекс дезинтоксикационных мероприятий: внутривенное капельное введение гемодеза по 200–400 мл в течение 2–3 дней, возможно внутривенное введение 5% раствора глюкозы 500 мл с 5%–ным раствором аскорбиновой кислоты по 2–4 мл в течение 7–10 дней. В этот период уточняется этиология ХГ, определяется степень активности процесса и проводится отбор больных для проведения противовирусной терапии.
Расшифровка деталей этиологических и патогенетических механизмов хронических заболеваний печени явилась основой для разработки новых препаратов и схем их терапии. В терапии хронических вирусных гепатитов в настоящее время используются интерфероны (ИФН) которые являются этиотропными препаратами с доказанной эффективностью. Интерфероны – группа низкомолекулярных пептидов, вырабатываемых эукариотическими клетками под влиянием различных стимулов и обладающих противовирусной, противоопухолевой и иммунорегуляторной активностью. Выделяют три вида ИФН–a, b и g которые объединены в 2 типа. К первому типу относят ИФН–a и ИФН–b, ко второму – ИФН–g. ИФН–a и b свойственна преимущественно противовирусная активность, ИФН–g является универсальным эндогенным иммуномодулятором. Продукция ИФН осуществляется: ИФН–a – В–лимфоцитами, макрофагами и нулевыми лимфоцитами; ИФН–b – фибробластами, макрофагами и эпителиальными клетками; ИФН–g – Т и NK–лимфоцитами.
Антивирусный эффект интерферона осуществляется через индукцию определенных клеточных белков, которые угнетают размножение вируса. Механизм подавления репликации вирусов интерфероном до конца не ясен. Описаны два индуцибельных ферментативных пути, которые вовлечены в этот процесс угнетения репликации вирусов через нарушение трансляции вирусной рибонуклеиновой кислоты (РНК). В одном из этих вариантов интерферон индуцирует синтез специального фермента (2’,5’–олиго–А–синтетазы), который активируется двуспиральной РНК (вирусной) и катализирует синтез коротких олигомеров адениловой кислоты. Эти короткие олигомеры (тримеры и тетрамеры), активируют эндонуклеазу, называемую L или F, которая расщепляет вирусную м–РНК.
Второй путь осуществления антивирусной активности интерферона реализуется через другой индуцибельный фермент – протеинкиназу Р1. Этот фермент также активируется двуспиральной РНК и катализирует фосфорилирование эукариотического инициирующего фактора (eIF–2a). Фосфорилирование фактора eIF–2a блокирует дальнейшую инициацию трансляции, что в итоге блокирует вирусную репликацию.
Системы 2’,5’–олиго–А–синтетаза и Р1 протеинкиназа являются основными известными сегодня механизмами, через которые интерферон угнетает репликацию вирусов. Но уже описаны и другие дополнительные компоненты, которые принимают участие в процессе угнетения вирусной репликации. Например, белок МХ, который угнетает транскрипцию геномов некоторых вирусов.
Кроме индукции синтеза ферментов, интерферон оказывает воздействие на широкий спектр клеточных функций. Оно включает угнетение клеточного роста, воздействие на дифференциацию. Значительный эффект интерферон оказывает на иммунную систему: он усиливает экспрессию антигенов гистосовместимости на клеточной мембране, В–микроглобулина, естественную киллерную активность лимфоцитов, антителозависимую цитотоксичность. Основой всех этих эффектов является индукция интерфероном экспрессии клеточных генов, которые в норме зарепрессированы.
Сейчас установлено, что интерфероны являются цитокинами, которые передают регуляторный сигнал между клетками. Они связываются со специфическими рецепторами других клеток, активируя тканеспецифическую транскрипцию генов, которые кодируют белки, регулирующие клеточный рост и/или иммуномодулирующие функции.
В последние годы широкое распространение получили модифицированные (пегилированные) интерфероны–альфа, которые обладают длительным периодом полувыведения, что позволяет вводить их 1 раз в неделю.
В лечении вирусных гепатитов широкое распространение получили синтетические аналоги нуклеозидов, оказывающие противовирусный и иммунномодулирующий эффект. Использование данных препаратов существенно повысило эффективность противовирусной терапии. Одним из таких препаратов является рибавирин, который применяется в комбинации с интерфероном–альфа при вирусном гепатите С. Механизм действия препарата недостаточно установлен, но предполагается, что он может блокировать внутриклеточное деление вирусов и является синергистом интерферона–альфа.
В терапии хронического вирусного гепатита В наряду с альфа–интерфероном используется также ламивудин. Данный препарат обладает очень высокой активностью в отношении подавления репликации HBV, так как блокирует действие обратной транскриптазы и вмешивается в построение цепи вирусной ДНК. Для максимального подавления репликации ДНК HBV взрослому пациенту достаточно однократного приема внутрь 100 мг в день в течение 12 и более месяцев.
Практические подходы к ведению больных вирусными гепатитами:
1. Отбор больных, нуждающихся в терапии.
2. Выбор препаратов, доз и продолжительности лечения.
3. Оценка эффективности в процессе и после окончания лечения.
4. Выяснение причин неудачи проводимого лечения.
5. Разработка тактики ведения больных, не ответивших на терапию.
Дозы препаратов, схемы и продолжительность лечения больных вирусными гепатитами определяются индивидуально с учетом генотипа вируса, уровня вирусной нагрузки и наличия ряда других факторов, влияющих на исход лечения (возраст, ожирение, развитие цирроза печени, употребление алкоголя, наркотиков, наличие холестаза, избыточного количества Fe в печени и др.). В целом же представленные схемы терапии хронических вирусных гепатитов В и С позволяют достичь клинической ремиссии с прекращением репликации или элиминацией вируса примерно у 50% больных (табл. 4, 5).


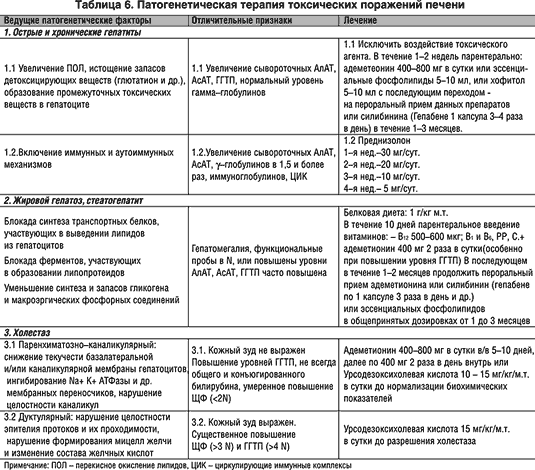
Определенный прогресс достигнут в расшифровке патогенетических механизмов развития токсических поражений печени (алкоголь и др.), что определяет тактику их лечения (табл. 6).
1. Защита биологических мембран от токсинов в результате:
а) ингибирования захвата токсинов гепатоцитами;
б) стабилизации клеточных мембран в результате включения в них фосфолипидов (репарация мембран);
2. Повышение обезвреживающей функции гепатоцитов связано с:
а) увеличением пула глютатиона в гепатоците;
б) повышением активности ферментов, участвующих в окислении ксенобиотиков (в частности, супероксиддисмутазы);
3. Антиоксидантный эффект обусловлен:
а) связыванием свободных радикалов;
б) торможением реакций избыточного перекисного окисления липидов в результате ингибирования фермента липооксигеназы, снижения содержания малонового диальдегида и уменьшения расхода глютатиона;
4. Антифибротический эффект обеспечивается влиянием на b–фактор роста и экспрессию генов матрикса на стеллатных клетках (клетка Ito).
В патогенетической терапии хронических заболеваний печени используется также ряд других препаратов, обладающих гепатозащитным эффектом: урсодеоксихолевая кислота, адеметионин, эссенциальные фосфолипиды, тронетамол и др. (табл. 6).
Одной из проблем в гепатологии является использование желчегонных препаратов в качестве симптоматических средств, которые увеличивают продукцию желчи и ее поступление в кишечник. Желчегонные средства на функции пищеварительного тракта могут оказывать как положительные, так и отрицательные эффекты, если не учтены все показания и противопоказания к их назначению. Особенно это касается многокомпонентных составов лечебных трав (желчегонные, слабительные, успокаивающие сборы), а также растительных средств китайского и тибетского происхождения. При назначении желчегонных препаратов необходимо удостовериться в отсутствии блокады тока желчи на этапах «печеночная клетка – внутри– и внепеченочная билиарная система».
Механизм действия желчегонных препаратов сводится к:
1. Улучшению процессов пищеварения, связанного с участием желчных кислот в гидролизе нейтрального жира и стимуляцией продукции панкреатического секрета холецистокинином, секретином и желчными кислотами.
2. Активации моторной функции кишечника, обусловленной прямым действием солей желчных кислот, включая их осмотическое действие, приводящее к току жидкости в просвет кишки и повышению внутрипросветного давления, а также влиянием интестинальных гормонов (холецистокинина и др.).
3. Предупреждению избыточного бактериального роста в тонкой кишке, что обеспечивается бактери цидным действием желчных кислот, предупреждением кишечного стаза, нормализацией процессов пищеварения.
4. Увеличению циркуляции желчи в желчном пузыре, что снижает ее литогенность, обеспечивает стерильность, стимулирует сократительную функцию желчного пузыря и координирует тонус сфинктера Одди.
5. Экскреции из организма эндогенных и экзогенных ксенобиотиков, холестерина, поддержание баланса микроэлементов.
6. Нормализации всасывания жирорастворимых витаминов и предупреждению остеопороза.
Основными областями применения желчегонных препаратов являются:
– нормализация процессов пищеварения при ряде физиологических и патологических состояний (у пожилых, после перенесенных инфекций, при наличии заболеваний других органов и систем с нарушением питания), при хронических гастритах с секреторной недостаточностью и др.;
– первичные (как самостоятельные заболевания) и вторичные (как один из синдромов заболевания) дискинезии желчного пузыря;
– хронические окалькулезные холециститы вне обострения;
– дисфункция сфинктера Одди;
– токсико–метаболические поражения печени (показано назначение комбинированных препаратов типа Гепабене);
– гипомоторные дискинезии тонкой и толстой кишки.
Абсолютными противопоказаниями к назначению желчегонных средств являются все варианты холестаза: внутрипеченочный (гепатоцеллюлярный, каналикулярный, дуктулярный) и внепеченочный с желтухой и без желтухи. Исключением является использование урсодезоксихолевой кислоты при внутрипеченочном холестазе и паренхиматозных поражениях печени. При назначении препаратов, содержащих желчные кислоты, следует учитывать, что они противопоказаны при гепатитах и циррозах печени, язвенной болезни и эрозиях слизистой оболочки желудочно–кишечного тракта, панкреатитах и поносах, не связанных со стеатореей. Желчегонные растительного происхождения не следует использовать при панкреатитах, кроме паренхиматозных (безболевые формы), при гепатитах и циррозах печени с наличием активности и признаков печеночно–клеточной недостаточности, при синдроме раздраженного кишечника с преобладанием диареи.
С этих позиций появление желчегонных препаратов, в состав которых включен гепатопротектор, в частности, силимарин, является актуальным. Одновременное назначение силимарина и желчегонных средств может нивелировать отрицательный эффект последних на гепатоциты и открывает возможность для их использования при токсико–метаболических и других поражениях печени, протекающих без холестаза и при отсутствии высокой активности и аутоиммунных расстройств.
Одним из представителей комбинированных средств растительного происхождения является препарат Гепабене, в одной капсуле которого содержится 275 мг экстракта Fumaria officinalis (не менее 4,13 мг алкалоидов в пересчете на протропин) и 70–150 мг экстракта Fructus Sylibi mariani (50 мг силимарина и 22 мг силибинина). Алкалоиды фумарин (протопин и др.) увеличивают холерез за счет независимой от желчных кислот фракции, активизируют продукцию холецистокинина и секретина, что, в свою очередь, увеличивает секрецию воды и бикарбонатов эпителием желчных протоков, приводит к сокращению желчного пузыря, снижению тонуса сфинктера Одди и беспрепятственному поступлению желчи в кишечник. Силимарин оказывает как профилактический, так и лечебный эффект при наличии патологических процессов в печени, связанных с метаболическими нарушениями. Согласно результатам собственных исследований, прием препарата Гепабене в дозе 1–2 капсулы 3 раза в день в течение одного месяца при токсико–метаболических поражениях печени, без признаков внутрипеченочного холестаза (жировой гепатоз, стеатогепатит, хронические гепатиты низкой активности токсического генеза при эндокринных заболеваниях, при патологии тонкой кишки), а также при компенсированных циррозах печени приводил к существенному улучшению биохимических проб печени и субъективного состояния больных.
1. Болезни печени и желчевыводящих путей: Руководство для врачей / Под ред. В.Т. Ивашкина. – М. ООО «Издат. дом «М–Вести», 2002. – с. 416.
2. Гепабене: применение при заболеваниях печени у детей и взрослых // Практикующий врач. – 1998. – Т.2, № 13. – с.24–27.
3. Григорьев П.Я., Яковенко А.В. Клиническая гастроэнтерология. – М.: МИА, 2001. – с. 693.
4. МакНелли П.Р. Секреты гастроэнтерологии / Пер. с англ.– М.–СПб.: ЗАО «Издательство БИНОМ», «Невский Диалект». 1998. – с. 1023.
5. Машковский М.Д. Лекарственные средства: В 2Т. – 14–е изд., перераб., испр. и доп. – М.: ООО «Издательство Новая Волна», 2000. – с. 540.
6. Шерлок Ш, Дули Дж. Заболевания печени и желчных путей: Практ. рук.: Пер. с англ. / Под ред. З.Т. Апросиной, Н.А. Мухина. – М: Гэотар Медицина, 1999. – с. 864.
7. Яковенко Э.П. Внутрипеченочный холестаз – от патогенеза к лечению // Практикующий врач. – 1998. – Т.2, № 13. – с. 20–24.
8. Physiology of the G astrointestinal tract. New York, Raven Press, 1994. – p. 1556–1865.
9. Johnson L.R. (ed) Gastrointestinal Physiology, 5th ed. New York: Plenum Press, 1996. – p. 720.
10. Kuntz E., Kuntz H–D. Hepatology, Principles and practice: history, morphology, biochemistry, diagnostics, clinic, therapy. – Berlin Heidelberg New York Springer – Verlag, 2000. – p. 825.
11. Rose S. (ed) Gastrointestinal and Hepatobiliary pathophysiology. Fence Greek Publishing, LLC, Madison, Connecticut, 1998. – p. 475.












