–Т –∞—А—Б–µ–љ–∞–ї —Б—А–µ–і—Б—В–≤, –љ–∞ –Ї–Њ—В–Њ—А—Л–µ –≤–Њ–Ј–ї–∞–≥–∞—О—В –Ј–∞–і–∞—З—Г –Є–љ—В–µ–љ—Б–Є–≤–љ–Њ –Є –љ–∞ –Љ–∞–Ї—Б–Є–Љ–∞–ї—М–љ–Њ –і–ї–Є—В–µ–ї—М–љ—Л–є —Б—А–Њ–Ї —Б–љ–Є–Ј–Є—В—М –±–∞–Ј–∞–ї—М–љ—Г—О –Є —Б—В–Є–Љ—Г–ї–Є—А–Њ–≤–∞–љ–љ—Г—О –њ—А–Њ–і—Г–Ї—Ж–Є—О —Б–Њ–ї—П–љ–Њ–є –Ї–Є—Б–ї–Њ—В—Л, –≤—Е–Њ–і—П—В –љ–µ—Б–Ї–Њ–ї—М–Ї–Њ –≥—А—Г–њ–њ –ї–µ–Ї–∞—А—Б—В–≤. –Я—А–µ–њ–∞—А–∞—В—Л, –њ–Њ–і–∞–≤–ї—П—О—Й–Є–µ –Ї–Є—Б–ї–Њ—В–Њ–њ—А–Њ–і—Г–Ї—Ж–Є—О, –Њ—В–ї–Є—З–∞—О—В—Б—П –њ–Њ –Љ–µ—Е–∞–љ–Є–Ј–Љ—Г –і–µ–є—Б—В–≤–Є—П, –њ—А–Њ–і–Њ–ї–ґ–Є—В–µ–ї—М–љ–Њ—Б—В–Є —Н—Д—Д–µ–Ї—В–∞ –Є, —З—В–Њ –≤–∞–ґ–љ–Њ, –њ–Њ –±–µ–Ј–Њ–њ–∞—Б–љ–Њ—Б—В–Є –Є –њ–µ—А–µ–љ–Њ—Б–Є–Љ–Њ—Б—В–Є.
–Т —В–µ—А–∞–њ–Є–Є –Ї–Є—Б–ї–Њ—В–Њ–Ј–∞–≤–Є—Б–Є–Љ–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є –Ј–љ–∞—З–Є–Љ –µ—Й–µ –Њ–і–Є–љ –∞—Б–њ–µ–Ї—В. –Ф–ї–Є—В–µ–ї—М–љ–Њ–µ –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ —Б—А–µ–і—Б—В–≤, –њ–Њ–і–∞–≤–ї—П—О—Й–Є—Е —Б–µ–Ї—А–µ—Ж–Є—О HCl, –Љ–Њ–ґ–µ—В –њ—А–Є–≤–Њ–і–Є—В—М –Ї –њ–Њ—Б–ї–µ–і—Б—В–≤–Є—П–Љ, –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ–љ—Л–Љ –і–µ–є—Б—В–≤–Є–µ–Љ —В–∞–Ї–Њ–≥–Њ —Д–∞–Ї—В–Њ—А–∞, –Ї–∞–Ї —Б–Њ–ї—П–љ–∞—П –Ї–Є—Б–ї–Њ—В–∞. –Ю–љ–∞ –Њ–±–ї–∞–і–∞–µ—В –±–∞–Ї—В–µ—А–Є—Ж–Є–і–љ—Л–Љ —Н—Д—Д–µ–Ї—В–Њ–Љ, –∞ –Њ—Б–ї–∞–±–ї–µ–љ–Є–µ –±–∞–Ї—В–µ—А–Є—Ж–Є–і–љ–Њ–≥–Њ –і–µ–є—Б—В–≤–Є—П –њ—А–Є–≤–Њ–і–Є—В –Ї –Ї–Њ–љ—В–∞–Љ–Є–љ–∞—Ж–Є–Є —В–Њ–љ–Ї–Њ–є –Ї–Є—И–Ї–Є. –Т—Л–Ї–ї—О—З–µ–љ–Є–µ —Б–Њ–ї—П–љ–Њ–є –Ї–Є—Б–ї–Њ—В—Л –Є–Ј –њ—А–Њ—Ж–µ—Б—Б–∞ –њ–Є—Й–µ–≤–∞—А–µ–љ–Є—П, –љ–µ—Б–Њ–Љ–љ–µ–љ–љ–Њ, –Њ—В—А–∞–Ј–Є—В—Б—П –љ–∞ —Б–µ–Ї—А–µ—Ж–Є–Є –њ–Њ–і–ґ–µ–ї—Г–і–Њ—З–љ–Њ–є –ґ–µ–ї–µ–Ј—Л –≤—Б–ї–µ–і—Б—В–≤–Є–µ —Б–љ–Є–ґ–µ–љ–Є—П —Б–µ–Ї—А–µ—В–Є–љ—Б—В–Є–Љ—Г–ї–Є—А—Г—О—Й–µ–≥–Њ –і–µ–є—Б—В–≤–Є—П, —В–∞–Ї–ґ–µ –љ–∞—А—Г—И–∞–µ—В—Б—П –Љ–µ—В–∞–±–Њ–ї–Є–Ј–Љ –њ–Є—Й–µ–≤–Њ–≥–Њ –±–µ–ї–Ї–∞, –ґ–µ–ї–µ–Ј–∞, –Ї–∞–ї—М—Ж–Є—П. –°–ї–µ–і–Њ–≤–∞—В–µ–ї—М–љ–Њ, —Б–љ–Є–ґ–µ–љ–Є–µ –Ї–Є—Б–ї–Њ—В–Њ–њ—А–Њ–і—Г–Ї—Ж–Є–Є –і–Њ–ї–ґ–љ–Њ –±—Л—В—М —Г–њ—А–∞–≤–ї—П–µ–Љ—Л–Љ –Є –і–Њ–Ј–Њ–Ј–∞–≤–Є—Б–Є–Љ—Л–Љ.
–Т –∞—А—Б–µ–љ–∞–ї–µ –∞–љ—В–Є—Б–µ–Ї—А–µ—В–Њ—А–љ—Л—Е —Б—А–µ–і—Б—В–≤ –њ—А–Є—Б—Г—В—Б—В–≤—Г—О—В –ї–µ–Ї–∞—А—Б—В–≤–∞, —А–∞–Ј–ї–Є—З–∞—О—Й–Є–µ—Б—П –њ–Њ –Љ–µ—Е–∞–љ–Є–Ј–Љ—Г –і–µ–є—Б—В–≤–Є—П, —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В–Є –њ—А–Є–Љ–µ–љ–µ–љ–Є—П –њ—А–Є —А–∞–Ј–љ—Л—Е –±–Њ–ї–µ–Ј–љ—П—Е, –њ–Њ–±–Њ—З–љ—Л–Љ —Н—Д—Д–µ–Ї—В–∞–Љ –Є —Д–∞—А–Љ–∞–Ї–Њ—Н–Ї–Њ–љ–Њ–Љ–Є—З–µ—Б–Ї–Є–Љ –њ–Њ–Ї–∞–Ј–∞—В–µ–ї—П–Љ. –Т —Б–љ–Є–ґ–µ–љ–Є–Є —Б–µ–Ї—А–µ—Ж–Є–Є —Б–Њ–ї—П–љ–Њ–є –Ї–Є—Б–ї–Њ—В—Л –Ј–∞–і–µ–є—Б—В–≤–Њ–≤–∞–љ—Л —Е–Њ–ї–Є–љ–Њ–±–ї–Њ–Ї–∞—В–Њ—А—Л, –±–ї–Њ–Ї–∞—В–Њ—А—Л –≥–Є—Б—В–∞–Љ–Є–љ–Њ–≤—Л—Е –Э2-—А–µ—Ж–µ–њ—В–Њ—А–Њ–≤, –±–ї–Њ–Ї–∞—В–Њ—А—Л –њ—А–Њ—В–Њ–љ–љ–Њ–є –њ–Њ–Љ–њ—Л, –∞ —В–∞–Ї–ґ–µ –Є–љ–≥–Є–±–Є—А—Г—О—Й–Є–µ —Б–µ–Ї—А–µ—Ж–Є—О —Б–Њ–ї—П–љ–Њ–є –Ї–Є—Б–ї–Њ—В—Л –≥–∞—Б—В—А–Њ–Є–љ—В–µ—Б—В–Є–љ–∞–ї—М–љ—Л–µ –≥–Њ—А–Љ–Њ–љ—Л (—Б–Њ–Љ–∞—В–Њ—Б—В–∞—В–Є–љ, —Б–µ–Ї—А–µ—В–Є–љ, –≥–ї—О–Ї–∞–≥–Њ–љ), —Г—Б–ї–Њ–≤–љ–Њ –Љ–Њ–ґ–љ–Њ —Г–Ї–∞–Ј–∞—В—М –Є —Н—Д—Д–µ–Ї—В –≤–∞–≥–Њ—В–Њ–Љ–Є–Є.
–¶–Є–Љ–µ—В–Є–і–Є–љ –њ–Њ–Ј–≤–Њ–ї–Є–ї –Ї–∞—А–і–Є–љ–∞–ї—М–љ–Њ –Є–Ј–Љ–µ–љ–Є—В—М —В–µ–Љ–њ –ї–µ—З–µ–љ–Є—П –ѓ–С – –±–Њ–ї–Є –Є —А—Г–±—Ж–µ–≤–∞–љ–Є–µ —П–Ј–≤—Л –њ—А–Њ—Е–Њ–і–Є–ї–Є –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ –±—Л—Б—В—А–µ–µ, –љ–Њ, –Ї —Б–Њ–ґ–∞–ї–µ–љ–Є—О, –Є–Љ–µ–ї–Є –Љ–µ—Б—В–Њ –њ–Њ–±–Њ—З–љ—Л–µ —Н—Д—Д–µ–Ї—В—Л, –≤–Њ–Ј–љ–Є–Ї–∞–≤—И–Є–µ –њ—А–Є –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–Є –±–ї–Њ–Ї–∞—В–Њ—А–Њ–≤ –Э2-—А–µ—Ж–µ–њ—В–Њ—А–Њ–≤ –Ї –≥–Є—Б—В–∞–Љ–Є–љ—Г, —В–∞–Ї–Є–µ –Ї–∞–Ї –≥–µ–њ–∞—В–Њ—В–Њ–Ї—Б–Є—З–љ–Њ—Б—В—М –Є –њ–Њ–≤—Л—И–µ–љ–Є–µ —Г—А–Њ–≤–љ—П –њ—А–Њ–ї–∞–Ї—В–Є–љ–∞. –С–Њ–ї–µ–µ —Б–Њ–≤—А–µ–Љ–µ–љ–љ—Л–µ –њ—А–µ–њ–∞—А–∞—В—Л (II –Є III –њ–Њ–Ї–Њ–ї–µ–љ–Є—П), –Њ–±–ї–∞–і–∞—О—Й–Є–µ –Љ–µ–љ—М—И–Є–Љ–Є –і–Њ–Ј–∞–Љ–Є –і–µ–є—Б—В–≤—Г—О—Й–µ–≥–Њ –≤–µ—Й–µ—Б—В–≤–∞ –Є –±–Њ–ї—М—И–µ–є —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В—М—О, –њ–Њ–і–∞–≤–ї—П—О—В –Ї–Є—Б–ї–Њ—В–Њ–њ—А–Њ–і—Г–Ї—Ж–Є—О, —Б–љ–Є–ґ–∞—П —Б—В–Є–Љ—Г–ї–Є—А—Г—О—Й–Є–є —Н—Д—Д–µ–Ї—В –≥–Є—Б—В–∞–Љ–Є–љ–∞ –љ–∞ –њ–∞—А–Є–µ—В–∞–ї—М–љ—Л–µ –Ї–ї–µ—В–Ї–Є. –Ы–µ–Ї–∞—А—Б—В–≤–∞ II –Є III –њ–Њ–Ї–Њ–ї–µ–љ–Є–є –љ–µ –Є–Љ–µ—О—В –њ–Њ–±–Њ—З–љ—Л—Е —Н—Д—Д–µ–Ї—В–Њ–≤, —Б–≤–Њ–є—Б—В–≤–µ–љ–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–∞–Љ I –њ–Њ–Ї–Њ–ї–µ–љ–Є—П.
–С–ї–Њ–Ї–∞—В–Њ—А—Л —А–µ—Ж–µ–њ—В–Њ—А–Њ–≤ –Ї –≥–Є—Б—В–∞–Љ–Є–љ—Г –њ—А–Є —Н—В–Њ–Љ —В—А–µ–±—Г—О—В –њ–Њ—Б—В–Њ—П–љ–љ–Њ –≤—Л—Б–Њ–Ї–Њ–є –Ї–Њ–љ—Ж–µ–љ—В—А–∞—Ж–Є–Є –≤ –Ї—А–Њ–≤–Є, —В.–Ї. –Є—Е —Б–≤—П–Ј—М —Б —А–µ—Ж–µ–њ—В–Њ—А–Њ–Љ –Ї–ї–µ—В–Ї–Є –Њ–±—А–∞—В–Є–Љ–∞. –Т–љ–µ –Є—Е –і–µ–є—Б—В–≤–Є—П –Њ—Б—В–∞—О—В—Б—П –і—А—Г–≥–Є–µ –њ—Г—В–Є —Б—В–Є–Љ—Г–ї—П—Ж–Є–Є –њ—А–Њ–і—Г–Ї—Ж–Є–Є HCl. –Ъ–ї–Є–љ–Є—З–µ—Б–Ї–∞—П –Ї–∞—А—В–Є–љ–∞, —А–µ–Ј—Г–ї—М—В–∞—В—Л 24-—З–∞—Б–Њ–≤–Њ–є —А–Э-–Љ–µ—В—А–Є–Є —А–µ–≥–Є—Б—В—А–Є—А—Г—О—В «—Б–Є–љ–і—А–Њ–Љ —А–Є–Ї–Њ—И–µ—В–∞» – —А–µ–Ј–Ї–Њ–≥–Њ —Б–љ–Є–ґ–µ–љ–Є—П —А–Э –њ–Њ—Б–ї–µ –≤–љ–µ–Ј–∞–њ–љ–Њ–є –Њ—В–Љ–µ–љ—Л –њ—А–µ–њ–∞—А–∞—В–∞. –≠—В–Њ –њ—А–Њ–Є—Б—Е–Њ–і–Є—В –≤—Б–ї–µ–і—Б—В–≤–Є–µ –≥–Є–њ–µ—А–≥–∞—Б—В—А–Є–љ–µ–Љ–Є–Є, –≤–Њ–Ј–љ–Є–Ї–∞—О—Й–µ–є –љ–∞ —Д–Њ–љ–µ –љ–Є–Ј–Ї–Њ–є –њ—А–Њ–і—Г–Ї—Ж–Є–Є –ЭCl. –Ю—В–Љ–µ—З–µ–љ–∞ —В–∞–Ї–ґ–µ «—Г—Б—В–∞–ї–Њ—Б—В—М —А–µ—Ж–µ–њ—В–Њ—А–Њ–≤», —В.–µ. —Б–љ–Є–ґ–µ–љ–Є–µ —Н—Д—Д–µ–Ї—В–∞ –њ—А–Є –і–ї–Є—В–µ–ї—М–љ–Њ–Љ –њ—А–Є–µ–Љ–µ –±–ї–Њ–Ї–∞—В–Њ—А–Њ–≤ –Э2-—А–µ—Ж–µ–њ—В–Њ—А–Њ–≤ –Ї –≥–Є—Б—В–∞–Љ–Є–љ—Г.
–Ф–ї—П –њ–Њ–і–∞–≤–ї–µ–љ–Є—П –њ—А–Њ–і—Г–Ї—Ж–Є–Є HCl —И–Є—А–Њ–Ї–Њ –Є—Б–њ–Њ–ї—М–Ј—Г—О—В —Б—А–µ–і—Б—В–≤–∞, –љ–µ–њ–Њ—Б—А–µ–і—Б—В–≤–µ–љ–љ–Њ –≤–ї–Є—П—О—Й–Є–µ –љ–∞ –њ—А–Њ—Ж–µ—Б—Б –µ–µ —Б–µ–Ї—А–µ—Ж–Є–Є. –Ъ —В–∞–Ї–Є–Љ –ї–µ–Ї–∞—А—Б—В–≤–∞–Љ –Њ—В–љ–Њ—Б—П—В –Є–љ–≥–Є–±–Є—В–Њ—А—Л –њ—А–Њ—В–Њ–љ–љ–Њ–є –њ–Њ–Љ–њ—Л (–Ш–Я–Я). –Я—А–Њ—В–Њ–љ–љ–∞—П –њ–Њ–Љ–њ–∞ – –±–µ–ї–Њ–Ї, –≤—Б—В—А–Њ–µ–љ–љ—Л–є –≤ –∞–њ–Є–Ї–∞–ї—М–љ—Г—О –Љ–µ–Љ–±—А–∞–љ—Г –Њ–±–Ї–ї–∞–і–Њ—З–љ–Њ–є –Ї–ї–µ—В–Ї–Є. –Я–Њ–Љ–њ–∞ –Њ—Б—Г—Й–µ—Б—В–≤–ї—П–µ—В –Њ–±–Љ–µ–љ –≤–љ—Г—В—А–Є–Ї–ї–µ—В–Њ—З–љ—Л—Е –Э+ –љ–∞ –≤–љ–µ–Ї–ї–µ—В–Њ—З–љ—Л–µ –Ъ+. –≠—В–Њ —В—А–µ–±—Г–µ—В —Н–љ–µ—А–≥–Є–Є, –≤ —Б–≤—П–Ј–Є —Б —З–µ–Љ –њ—А–Њ–Є—Б—Е–Њ–і–Є—В –≥–Є–і—А–Њ–ї–Є–Ј–∞—Ж–Є—П –Р–Ґ–§ –≤ –Р–Ф–§.
–Ь–µ—Е–∞–љ–Є–Ј–Љ –і–µ–є—Б—В–≤–Є—П –Ш–Я–Я –≤–Њ –Љ–љ–Њ–≥–Њ–Љ –Њ–њ—А–µ–і–µ–ї—П–µ—В –Є—Е —В–Њ–њ-–њ–Њ–Ј–Є—Ж–Є—О —Б—А–µ–і–Є –њ—А–µ–њ–∞—А–∞—В–Њ–≤, –њ—А–Є–Љ–µ–љ—П—О—Й–Є—Е—Б—П –і–ї—П —Б–љ–Є–ґ–µ–љ–Є—П –њ—А–Њ–і—Г–Ї—Ж–Є–Є —Б–Њ–ї—П–љ–Њ–є –Ї–Є—Б–ї–Њ—В—Л: –њ—А–Є —В–µ—А–∞–њ–Є–Є –Ї–Є—Б–ї–Њ—В–Њ–Ј–∞–≤–Є—Б–Є–Љ–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є, –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–µ —Б—В—А–µ—Б—Б–Њ–≤—Л—Е –ґ–µ–ї—Г–і–Њ—З–љ–Њ-–Ї–Є—И–µ—З–љ—Л—Е —П–Ј–≤, –Љ–Є–љ–Є–Љ–Є–Ј–∞—Ж–Є–Є –Э–Я–Т–Я-–≥–∞—Б—В—А–Њ–њ–∞—В–Є–Є, —Н—А–∞–і–Є–Ї–∞—Ж–Є–Є Helicobacter —Аylori (–Э. pylori), –У–≠–†–С. –Ш–Я–Я –љ–µ–њ–Њ—Б—А–µ–і—Б—В–≤–µ–љ–љ–Њ –њ–Њ–і–∞–≤–ї—П—О—В —Б–Є–љ—В–µ–Ј —Б–Њ–ї—П–љ–Њ–є –Ї–Є—Б–ї–Њ—В—Л. –Ю–±—К–µ–Ї—В–Њ–Љ –±–ї–Њ–Ї–Є—А–Њ–≤–∞–љ–Є—П —П–≤–ї—П–µ—В—Б—П H+-K+-–Р–Ґ–§–∞–Ј–∞. –≠—В–Њ—В —Д–µ—А–Љ–µ–љ—В –≥–Є–і—А–Њ–ї–Є–Ј—Г–µ—В –Р–Ґ–§, —З—В–Њ –њ—А–Є–≤–Њ–і–Є—В –Ї –Њ–±–Љ–µ–љ—Г –љ–∞—Е–Њ–і—П—Й–µ–≥–Њ—Б—П –≤–љ—Г—В—А–Є –њ–∞—А–Є–µ—В–∞–ї—М–љ–Њ–є –Ї–ї–µ—В–Ї–Є –Є–Њ–љ–∞ H+ –љ–∞ –≤–љ–µ–Ї–ї–µ—В–Њ—З–љ—Л–є K+. –§–µ—А–Љ–µ–љ—В H+-K+-–Р–Ґ–§–∞–Ј–∞, —А–∞—Б–њ–Њ–ї–∞–≥–∞—О—Й–Є–є—Б—П –≤ —Ж–Є—В–Њ–њ–ї–∞–Ј–Љ–∞—В–Є—З–µ—Б–Ї–Є—Е —В—Г–±—Г–ї–Њ–≤–µ–Ј–Є–Ї—Г–ї–∞—Е, —Г—З–∞—Б—В–≤—Г–µ—В –≤–Њ –≤—Б–µ—Е –≤–Є–і–∞—Е —Б—В–Є–Љ—Г–ї—П—Ж–Є–Є –Ї–Є—Б–ї–Њ—В–Њ–њ—А–Њ–і—Г–Ї—Ж–Є–Є.
–У—А—Г–њ–њ–∞ –Ш–Я–Я –≤–Ї–ї—О—З–∞–µ—В –њ—А–µ–њ–∞—А–∞—В—Л –љ–µ—Б–Ї–Њ–ї—М–Ї–Є—Е –њ–Њ–Ї–Њ–ї–µ–љ–Є–є – —Н—В–Њ –Њ–Љ–µ–њ—А–∞–Ј–Њ–ї, –ї–∞–љ—Б–Њ–њ—А–∞–Ј–Њ–ї, –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї, —А–∞–±–µ–њ—А–∞–Ј–Њ–ї, —Н–Ј–Њ–Љ–µ–њ—А–∞–Ј–Њ–ї. –Т—Б–µ –Њ–љ–Є –Њ–±–ї–∞–і–∞—О—В –і–Њ–Ї–∞–Ј–∞—В–µ–ї—М–љ—Л–Љ –њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–Њ–Љ –њ—А–Є —Б—А–∞–≤–љ–µ–љ–Є–Є —Б –±–ї–Њ–Ї–∞—В–Њ—А–∞–Љ–Є –Э2-–≥–Є—Б—В–∞–Љ–Є–љ–Њ–≤—Л—Е —А–µ—Ж–µ–њ—В–Њ—А–Њ–≤. –Т –Њ—Б–љ–Њ–≤–µ —Н—Д—Д–µ–Ї—В–∞ – —Б–≤—П–Ј—Л–≤–∞–љ–Є–µ —Б –Љ–Њ–ї–µ–Ї—Г–ї–∞–Љ–Є —Ж–Є—Б—В–Є–љ–∞ –њ–Њ–Љ–њ—Л. –Я–Њ–і—З–µ—А–Ї–Є–≤–∞–µ—В—Б—П –≤–∞–ґ–љ–Њ—Б—В—М —Б–≤—П–Ј–Є —Б —Ж–Є—Б—В–Є–љ–Њ–Љ –≤ 813 –Є 821 –њ–Њ–ї–Њ–ґ–µ–љ–Є—П—Е –њ—А–Є –њ—А–Є–µ–Љ–µ –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї–∞, –њ–Њ—Б–Ї–Њ–ї—М–Ї—Г —Н—В–Њ —П–≤–ї—П–µ—В—Б—П –Њ–њ—А–µ–і–µ–ї—П—О—Й–Є–Љ –≤ –±–ї–Њ–Ї–Є—А–Њ–≤–∞–љ–Є–Є —В—А–∞–љ—Б–њ–Њ—А—В–∞ –Э+ –Є –Ъ+.
–Т –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є –њ—А–∞–Ї—В–Є–Ї–µ, –љ–µ—Б–Њ–Љ–љ–µ–љ–љ–Њ, —Б–ї–µ–і—Г–µ—В —Г—З–µ—Б—В—М, —З—В–Њ –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї –љ–∞–Є–±–Њ–ї–µ–µ —Б—В–∞–±–Є–ї–µ–љ. –Я—А–µ–њ–∞—А–∞—В –Њ–±–ї–∞–і–∞–µ—В –≤—Л—Б–Њ–Ї–Њ–є –±–Є–Њ–і–Њ—Б—В—Г–њ–љ–Њ—Б—В—М—О, –Є, —З—В–Њ –≤–∞–ґ–љ–Њ, –њ—А–Є–µ–Љ –∞–љ—В–∞—Ж–Є–і–Њ–≤ –Є –њ–Є—Й–Є –љ–∞ –±–Є–Њ–і–Њ—Б—В—Г–њ–љ–Њ—Б—В—М –љ–µ –≤–ї–Є—П–µ—В. –Я–Њ–і—З–µ—А–Ї–Є–≤–∞–µ—В—Б—П —В–∞–Ї–ґ–µ –љ–µ–Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ–µ –≤–ї–Є—П–љ–Є–µ –Љ–µ—В–∞–±–Њ–ї–Є–Ј–Љ–∞ –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї–∞ –љ–∞ –Љ–µ—В–∞–±–Њ–ї–Є–Ј–Љ –Њ–і–љ–Њ–≤—А–µ–Љ–µ–љ–љ–Њ —Г–њ–Њ—В—А–µ–±–ї—П–µ–Љ—Л—Е –ї–µ–Ї–∞—А—Б—В–≤.
–ѓ–С – –љ–Њ–Ј–Њ–ї–Њ–≥–Є—П, –≤ –Ї–Њ—В–Њ—А–Њ–є —Б–Њ–ї—П–љ–∞—П –Ї–Є—Б–ї–Њ—В–∞ —П–≤–ї—П–µ—В—Б—П –≤–µ–і—Г—Й–Є–Љ —Д–∞–Ї—В–Њ—А–Њ–Љ —А–µ–∞–ї–Є–Ј–∞—Ж–Є–Є —Н—В–Є–Њ–њ–∞—В–Њ–≥–µ–љ–µ–Ј–∞ –±–Њ–ї–µ–Ј–љ–Є –Є —А–∞–Ј–≤–Є—В–Є—П –µ–µ –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є, –Њ–њ—А–µ–і–µ–ї—П–µ—В —Е–∞—А–∞–Ї—В–µ—А –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е –њ—А–Њ—П–≤–ї–µ–љ–Є–є. –Ь–Њ—А—Д–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–Љ —Б—Г–±—Б—В—А–∞—В–Њ–Љ –ѓ–С —П–≤–ї—П–µ—В—Б—П –њ–µ–њ—В–Є—З–µ—Б–Ї–∞—П —П–Ј–≤–∞ –ґ–µ–ї—Г–і–Ї–∞ –Є–ї–Є –Ф–Я–Ъ, –≤–Њ–Ј–љ–Є–Ї–∞—О—Й–∞—П –њ—А–Є –≤–Њ–Ј–і–µ–є—Б—В–≤–Є–Є —Б–Њ–ї—П–љ–Њ–є –Ї–Є—Б–ї–Њ—В—Л –Є –∞–Ї—В–Є–≤–Є—А–Њ–≤–∞–љ–љ–Њ–≥–Њ —Б–Њ–ї—П–љ–Њ–є –Ї–Є—Б–ї–Њ—В–Њ–є –Є–Ј –њ–µ–њ—Б–Є–љ–Њ–≥–µ–љ–∞ –њ–µ–њ—Б–Є–љ–∞. –†–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–љ–Њ—Б—В—М –ѓ–С —Б–Њ—Б—В–∞–≤–ї—П–µ—В 7–8% –њ–Њ–њ—Г–ї—П—Ж–Є–Є. –Т –њ–Њ—Б–ї–µ–і–љ–Є–µ 2 –і–µ—Б—П—В–Є–ї–µ—В–Є—П –Њ—В–Љ–µ—З–µ–љ–Њ —Б–љ–Є–ґ–µ–љ–Є–µ –Ј–∞–±–Њ–ї–µ–≤–∞–µ–Љ–Њ—Б—В–Є –Є –њ–µ—А–≤–Є—З–љ–Њ–є –Ј–∞–±–Њ–ї–µ–≤–∞–µ–Љ–Њ—Б—В–Є.
–≠—В–Њ –љ–∞–њ—А—П–Љ—Г—О –Њ–±—К—П—Б–љ—П—О—В –њ—А–Њ–≤–Њ–і–Є–Љ–Њ–є —Н—А–∞–і–Є–Ї–∞—Ж–Є–µ–є –Э—А. –Я—А–Є –ѓ–С –Ф–Я–Ъ –Э—А —Б—З–Є—В–∞–µ—В—Б—П —Н—В–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–Љ —Д–∞–Ї—В–Њ—А–Њ–Љ –≤ 92–95% —Б–ї—Г—З–∞–µ–≤. –≠—В–Њ—В –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ –Њ–±—К–µ–і–Є–љ—П–µ—В –њ–∞—В–Њ–≥–µ–љ–µ–Ј –Є –ѓ–С –Ф–Я–Ъ, –Є –Э—А-–∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–љ–Њ–≥–Њ —Е—А–Њ–љ–Є—З–µ—Б–Ї–Њ–≥–Њ –∞–љ—В—А–∞–ї—М–љ–Њ–≥–Њ –≥–∞—Б—В—А–Є—В–∞. –Я—А–Є —Е—А–Њ–љ–Є—З–µ—Б–Ї–Њ–Љ –≥–∞—Б—В—А–Є—В–µ –Ї–Њ–ї–Њ–љ–Є–Ј–∞—Ж–Є—П —Б–ї–Є–Ј–Є—Б—В–Њ–є –Њ–±–Њ–ї–Њ—З–Ї–Є –ґ–µ–ї—Г–і–Ї–∞ (–°–Ю–Ц) –Э. pylori –њ—А–Њ–Є—Б—Е–Њ–і–Є—В –≤—Б–ї–µ–і—Б—В–≤–Є–µ –≤—Л—Б–Њ–Ї–Њ–є –Ї–Є—Б–ї–Њ—В–Њ–њ—А–Њ–і—Г–Ї—Ж–Є–Є. –Э. pylori-–Є–љ—Д–µ–Ї—Ж–Є—П –њ—А–Є–≤–Њ–і–Є—В –Ї –≤–Њ—Б–њ–∞–ї–µ–љ–Є—О, –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є—О –љ–µ–є—В—А–Њ—Д–Є–ї–∞–Љ–Є –њ—А–Њ–≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ—Л—Е —Ж–Є—В–Њ–Ї–Є–љ–Њ–≤ (–Ш–Ы–1, –§–Э–Ю-α), –Ї–Њ—В–Њ—А—Л–µ –≤–Њ–Ј–і–µ–є—Б—В–≤—Г—О—В –љ–∞ G-–Ї–ї–µ—В–Ї–Є, –≤—Л–Ј—Л–≤–∞—П –≥–Є–њ–µ—А–≥–∞—Б—В—А–Є–љ–µ–Љ–Є—О. –У–Є–њ–µ—А–≥–∞—Б—В—А–Є–љ–µ–Љ–Є—П, –њ–Њ–Љ–Є–Љ–Њ —Б—В–Є–Љ—Г–ї—П—Ж–Є–Є –Њ–±–Ї–ї–∞–і–Њ—З–љ—Л—Е –Ї–ї–µ—В–Њ–Ї, —Б–њ–Њ—Б–Њ–±—Б—В–≤—Г–µ—В –≥–Є–њ–µ—А–њ–ї–∞–Ј–Є–Є ECL-–Ї–ї–µ—В–Њ–Ї –Є –њ–Њ–≤—Л—И–µ–љ–Є—О —Г—А–Њ–≤–љ—П –≥–Є—Б—В–∞–Љ–Є–љ–∞. –Т–Њ–Ј–і–µ–є—Б—В–≤–Є–µ –≥–∞—Б—В—А–Є–љ–∞ –Є –≥–Є—Б—В–∞–Љ–Є–љ–∞ – –Њ—Б–љ–Њ–≤–љ–∞—П, –і–ї–Є—В–µ–ї—М–љ–Њ —Б—Г—Й–µ—Б—В–≤—Г—О—Й–∞—П –њ—А–Є—З–Є–љ–∞ —В–Њ–≥–Њ, —З—В–Њ –≥–∞—Б—В—А–Є—В –Т –Є–Љ–µ–µ—В —Б–Є–љ–Њ–љ–Є–Љ «–≥–Є–њ–µ—А—Б–µ–Ї—А–µ—В–Њ—А–љ—Л–є». –Я–Њ–≤—Л—И–µ–љ–љ–∞—П –њ—А–Њ–і—Г–Ї—Ж–Є—П HCl –≤ —Б–Њ—З–µ—В–∞–љ–Є–Є —Б –љ–∞—А—Г—И–µ–љ–Є–µ–Љ —Д—Г–љ–Ї—Ж–Є–Є –њ—А–Є–≤—А–∞—В–љ–Є–Ї–∞, –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ–љ–Њ–є —В–∞–Ї–ґ–µ –Э. pylori-–Є–љ—Д–µ–Ї—Ж–Є–µ–є, –њ—А–Є–≤–Њ–і–Є—В –Ї –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ–є –∞—Ж–Є–і–Є—В–∞—Ж–Є–Є –Ф–Я–Ъ. –Ю—В—Б—Г—В—Б—В–≤–Є–µ –∞–і–µ–Ї–≤–∞—В–љ–Њ–є –љ–µ–є—В—А–∞–ї–Є–Ј–∞—Ж–Є–Є –Є–Ј–±—Л—В–Ї–∞ HCl —П–≤–ї—П–µ—В—Б—П –њ—А–Є—З–Є–љ–Њ–є –Љ–µ—В–∞–њ–ї–∞–Ј–Є–Є –Ї–Є—И–µ—З–љ–Њ–≥–Њ —Н–њ–Є—В–µ–ї–Є—П –Ф–Я–Ъ —Б –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ–Љ –ґ–µ–ї—Г–і–Њ—З–љ–Њ–≥–Њ —Н–њ–Є—В–µ–ї–Є—П, –∞–і–≥–µ–Ј–Є–µ–є –Э. pylori –љ–∞ –љ–µ–Љ –Є –њ—А–Є –ї–Њ–Ї–∞–ї—М–љ–Њ–Љ –≤–Њ–Ј–і–µ–є—Б—В–≤–Є–Є –Э. pylori – –Ї–∞—Б–Ї–∞–і–∞ –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є—П –њ–µ–њ—В–Є—З–µ—Б–Ї–Є—Е —П–Ј–≤ –Ф–Я–Ъ. –Ы–Њ–Ї–∞–ї—М–љ–∞—П –∞–≥—А–µ—Б—Б–Є—П –Э. pylori –≤ —Б–Њ—З–µ—В–∞–љ–Є–Є —Б –≥–Є–њ–µ—А–∞—Ж–Є–і–Є—В–∞—Ж–Є–µ–є —А–∞—Б—Б–Љ–∞—В—А–Є–≤–∞–µ—В—Б—П –Ї–∞–Ї –њ—А–Є—З–Є–љ–∞ –≤–Њ–Ј–љ–Є–Ї–љ–Њ–≤–µ–љ–Є—П 75% —П–Ј–≤ –ґ–µ–ї—Г–і–Ї–∞ (–Ї–Њ–љ—Ж–µ–њ—Ж–Є—П «–і—Л—А—П–≤–Њ–є –Ї—А—Л—И–Є»).
–†–∞—Б—Е–Њ–ґ–і–µ–љ–Є–µ –Љ–µ–ґ–і—Г –Љ–∞—Б—Б–Є–≤–љ–Њ–є –Ї–Њ–ї–Њ–љ–Є–Ј–∞—Ж–Є–µ–є (–і–Њ 85%) —Б–ї–Є–Ј–Є—Б—В–Њ–є –ґ–µ–ї—Г–і–Ї–∞ –≥–µ–ї–Є–Ї–Њ–±–∞–Ї—В–µ—А–љ–Њ–є –Є–љ—Д–µ–Ї—Ж–Є–µ–є –Є –Ј–∞–±–Њ–ї–µ–≤–∞–µ–Љ–Њ—Б—В—М—О –њ–µ–њ—В–Є—З–µ—Б–Ї–Њ–є —П–Ј–≤–Њ–є (7–8% –љ–∞—Б–µ–ї–µ–љ–Є—П) –Љ–Њ–ґ–љ–Њ –Њ–±—К—П—Б–љ–Є—В—М —Б–Њ–Њ—В–љ–Њ—И–µ–љ–Є–µ–Љ —Д–∞–Ї—В–Њ—А–Њ–≤ –∞–≥—А–µ—Б—Б–Є–Є –Є –Ј–∞—Й–Є—В—Л.
–Ъ–Є—Б–ї–Њ—В–љ–Њ-–њ–µ–њ—В–Є—З–µ—Б–Ї–Њ–Љ—Г –≤–Њ–Ј–і–µ–є—Б—В–≤–Є—О –њ—А–Њ—В–Є–≤–Њ—Б—В–Њ—П—В –Љ–µ—Б—В–љ—Л–µ —Д–∞–Ї—В–Њ—А—Л –Ј–∞—Й–Є—В—Л:
– –†g –Х2 – —А–µ–Ј–Є—Б—В–µ–љ—В–љ–Њ—Б—В—М —Б–ї–Є–Ј–Є—Б—В–Њ–є;
– –†g I2 – –∞–і–µ–Ї–≤–∞—В–љ—Л–є –Ї—А–Њ–≤–Њ—В–Њ–Ї –≤ —Б–ї–Є–Ј–Є—Б—В–Њ–є;
– –Љ—Г–Ї–Њ–Є–і–љ—Л–µ —Б—Г–±—Б—В–∞–љ—Ж–Є–Є, –њ–Њ–Ї—А—Л–≤–∞—О—Й–Є–µ –°–Ю–Ц –Є –Ф–Я–Ъ;
– —Б–µ–Ї—А–µ—Ж–Є—П –≥–Є–і—А–Њ–Ї–∞—А–±–Њ–љ–∞—В–Њ–≤ –°–Ю–Ц;
– –њ–∞–љ–Ї—А–µ–∞—В–Є—З–µ—Б–Ї–Є–є —Б–Њ–Ї.
–Ъ –Љ–µ—Б—В–љ—Л–Љ —Д–∞–Ї—В–Њ—А–∞–Љ —Г–ї—М—Ж–µ—А–Њ–≥–µ–љ–µ–Ј–∞ –Њ—В–љ–Њ—Б—П—В:
• –ѓ–С –Ф–Я–Ъ:
– H. pylori – 92%;
– –Э–Я–Т–Я – 5%;
– –і—А—Г–≥–Є–µ – 3%.
• –ѓ–С –ґ–µ–ї—Г–і–Ї–∞:
– H. pylori – 70%;
– –Э–Я–Т–Я – 25%;
– –і—А—Г–≥–Є–µ – 5%.
–Ш–≥—А–∞–µ—В —А–Њ–ї—М –Є –љ–∞—Б–ї–µ–і—Б—В–≤–µ–љ–љ–∞—П –њ—А–µ–і—А–∞—Б–њ–Њ–ї–Њ–ґ–µ–љ–љ–Њ—Б—В—М. –Ґ–∞–Ї, —Г –ї–Є—Ж —Б –љ–∞—Б–ї–µ–і—Б—В–≤–µ–љ–љ–Њ–є –Њ—В—П–≥–Њ—Й–µ–љ–љ–Њ—Б—В—М—О –Ї–Є—Б–ї–Њ—В–Њ–њ—А–Њ–і—Г–Ї—Ж–Є—П –≤—Л—И–µ –≤ 1,5–3 —А–∞–Ј–∞. –Ъ–∞–Ї –њ—А–Є—З–Є–љ—Л —А–∞—Б—Б–Љ–∞—В—А–Є–≤–∞—О—В –≥–µ–љ–µ—В–Є—З–µ—Б–Ї–Є –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ–љ–Њ–µ —Г–≤–µ–ї–Є—З–µ–љ–љ–Њ–µ –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ –њ–∞—А–Є–µ—В–∞–ї—М–љ—Л—Е –Є –≥–ї–∞–≤–љ—Л—Е –Ї–ї–µ—В–Њ–Ї, –≥–Є–њ–µ—А–≥–∞—Б—В—А–Є–љ–µ–Љ–Є—О, –≤–∞–≥–Њ—В–Њ–љ–Є—О, –њ–Њ–≤—Л—И–µ–љ–љ—Л–є —Г—А–Њ–≤–µ–љ—М –∞—Ж–µ—В–Є–ї—Е–Њ–ї–Є–љ–∞ –Є –≥–Є—Б—В–∞–Љ–Є–љ–∞.
–Т —Г–ї—М—Ж–µ—А–Њ–≥–µ–љ–µ–Ј–µ, –Њ—Б–Њ–±–µ–љ–љ–Њ –њ—А–Є —П–Ј–≤–µ –ґ–µ–ї—Г–і–Ї–∞, —Г—З–∞—Б—В–≤—Г—О—В –Є –і—А—Г–≥–Є–µ —Д–∞–Ї—В–Њ—А—Л, —В–∞–Ї–Є–µ –Ї–∞–Ї –Ї—А–µ–њ–Ї–Є–µ –∞–ї–Ї–Њ–≥–Њ–ї—М–љ—Л–µ –љ–∞–њ–Є—В–Ї–Є, –љ–∞—А—Г—И–µ–љ–Є–µ –Љ–Њ—В–Њ—А–Є–Ї–Є, –ґ–µ–ї—З–љ—Л–µ –Ї–Є—Б–ї–Њ—В—Л, –ї–Є–Ј–Њ–ї–µ—Ж–Є—В–Є–љ, –њ–∞–љ–Ї—А–µ–∞—В–Є—З–µ—Б–Ї–Є–µ —Д–µ—А–Љ–µ–љ—В—Л –Є –Є—И–µ–Љ–Є—П, –љ–Њ –≤–µ–і—Г—Й–Є–Љ –Њ—Б—В–∞–µ—В—Б—П –Ї–Є—Б–ї–Њ—В–љ–Њ-–њ–µ–њ—В–Є—З–µ—Б–Ї–Є–є.
–С–Њ–ї—М – –≥–ї–∞–≤–љ–∞—П, –љ–∞—Ж–µ–ї–Є–≤–∞—О—Й–∞—П –љ–∞ –і–Є–∞–≥–љ–Њ–Ј –ґ–∞–ї–Њ–±–∞ –њ—А–Є –Њ–±–Њ—Б—В—А–µ–љ–Є–Є –ѓ–С. –Т –≥–µ–љ–µ–Ј–µ –±–Њ–ї–µ–є —Б–Њ–ї—П–љ–∞—П –Ї–Є—Б–ї–Њ—В–∞ –Є–≥—А–∞–µ—В –≤–µ–і—Г—Й—Г—О —А–Њ–ї—М. –Т–Њ–Ј–і–µ–є—Б—В–≤–Є–µ HCl –љ–∞ –Ј–Њ–љ—Г —П–Ј–≤—Л —Б–Њ–њ—А–Њ–≤–Њ–ґ–і–∞–µ—В—Б—П —Б–њ–∞–Ј–Љ–Њ–Љ –Љ—Л—И—Ж –ґ–µ–ї—Г–і–Ї–∞, –љ–∞—А—Г—И–µ–љ–Є–µ–Љ –Љ–Њ—В–Њ—А–Є–Ї–Є, –Є—И–µ–Љ–Є–µ–є, –њ–Њ–≤—Л—И–µ–љ–Є–µ–Љ –≤–љ—Г—В—А–Є–ґ–µ–ї—Г–і–Њ—З–љ–Њ–≥–Њ –Є –Є–љ—В—А–∞–і—Г–Њ–і–µ–љ–∞–ї—М–љ–Њ–≥–Њ –і–∞–≤–ї–µ–љ–Є—П. –Ъ–ї–Є–љ–Є—З–µ—Б–Ї–Є–Љ –њ–Њ–і—В–≤–µ—А–ґ–і–µ–љ–Є–µ–Љ —Б–ї—Г–ґ–Є—В —Б–≤–Њ–є—Б—В–≤–µ–љ–љ–∞—П –ѓ–С –њ—А—П–Љ–∞—П –Ј–∞–≤–Є—Б–Є–Љ–Њ—Б—В—М –Є–љ—В–µ–љ—Б–Є–≤–љ–Њ—Б—В–Є –±–Њ–ї–Є –Њ—В –Ї–Є—Б–ї–Њ—В–Њ—Б—В–Є–Љ—Г–ї–Є—А—Г—О—Й–Є—Е —Б–≤–Њ–є—Б—В–≤ –њ–Є—Й–Є. –°—В–Є—Е–∞–љ–Є–µ –±–Њ–ї–Є –њ—А–Њ–Є—Б—Е–Њ–і–Є—В –њ–Њ—Б–ї–µ —А–≤–Њ—В—Л, –њ—А–Є–µ–Љ–∞ –∞–љ—В–∞—Ж–Є–і–Њ–≤, –љ–µ–є—В—А–∞–ї–Є–Ј—Г—О—Й–µ–є –њ–Є—Й–Є.
–•–∞—А–∞–Ї—В–µ—А–љ—Л–Љ–Є –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–Љ–Є –њ—А–Є–Ј–љ–∞–Ї–∞–Љ–Є —П–≤–ї—П—О—В—Б—П –Љ–∞–Ї—Б–Є–Љ–∞–ї—М–љ–Њ–µ –њ—А–Њ—П–≤–ї–µ–љ–Є–µ –±–Њ–ї–Є –љ–∞ –Љ–∞–Ї—Б–Є–Љ—Г–Љ–µ –њ–Њ—Б—В–њ—А–∞–љ–і–Є–∞–ї—М–љ–Њ–є –∞—Ж–Є–і–Є—В–∞—Ж–Є–Є –ґ–µ–ї—Г–і–Ї–∞ (30–40 –Љ–Є–љ.), –Ф–Я–Ъ – 60–90 –Љ–Є–љ., –±–Њ–ї—М –≤—Б–ї–µ–і—Б—В–≤–Є–µ –≤–Њ–Ј–і–µ–є—Б—В–≤–Є—П –љ–∞ —П–Ј–≤–µ–љ–љ—Л–є –і–µ—Д–µ–Ї—В —Б–ї–Є–Ј–Є—Б—В–Њ–є –љ–∞—В–Њ—Й–∞–Ї («–≥–Њ–ї–Њ–і–љ—Л–µ» –±–Њ–ї–Є) –Є –љ–Њ—З—М—О, –њ–Њ—Б–Ї–Њ–ї—М–Ї—Г –њ—А–Є –ѓ–С —А–Э –љ–∞—В–Њ—Й–∞–Ї –Є –љ–Њ—З—М—О –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ –љ–Є–ґ–µ –љ–Њ—А–Љ–∞–ї—М–љ—Л—Е –њ–Њ–Ї–∞–Ј–∞—В–µ–ї–µ–є. –Ю—Б—В–∞–µ—В—Б—П –µ—Й–µ —А–∞–Ј –њ–Њ–і—В–≤–µ—А–і–Є—В—М –њ–Њ–ї–Њ–ґ–µ–љ–Є–µ «–Э–µ—В –Ї–Є—Б–ї–Њ—В—Л – –љ–µ—В —П–Ј–≤—Л» [–Ъ. Schwarz, 1910].
–Т–∞–ґ–љ—Л–Љ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–Љ –њ—А–Њ—П–≤–ї–µ–љ–Є–µ–Љ —П–≤–ї—П–µ—В—Б—П —Б–Њ—З–µ—В–∞–љ–Є–µ –±–Њ–ї–Є —Б —Б–Є–љ–і—А–Њ–Љ–Њ–Љ «–Ї–Є—Б–ї–Њ–є» –ґ–µ–ї—Г–і–Њ—З–љ–Њ–є –і–Є—Б–њ–µ–њ—Б–Є–Є (–Є–Ј–ґ–Њ–≥–∞, –Ї–Є—Б–ї–∞—П —А–≤–Њ—В–∞). –Ш–Ј–ґ–Њ–≥–∞ – –Љ—Г—З–Є—В–µ–ї—М–љ–Њ–µ —З—Г–≤—Б—В–≤–Њ –ґ–ґ–µ–љ–Є—П —А–∞–Ј–ї–Є—З–љ–Њ–є –Є–љ—В–µ–љ—Б–Є–≤–љ–Њ—Б—В–Є –Є –і–ї–Є—В–µ–ї—М–љ–Њ—Б—В–Є –Ј–∞ –≥—А—Г–і–Є–љ–Њ–є, –≤ –Њ–±–ї–∞—Б—В–Є –≥–ї–Њ—В–Ї–Є, —И–µ–Є, —Н–њ–Є–≥–∞—Б—В—А–Є—П. –Ш–Ј–ґ–Њ–≥–∞ –≤–Њ–Ј–љ–Є–Ї–∞–µ—В –њ—А–Є –Ј–∞–±—А–Њ—Б–µ –≤ –њ–Є—Й–µ–≤–Њ–і —Б–Њ–і–µ—А–ґ–Є–Љ–Њ–≥–Њ –ґ–µ–ї—Г–і–Ї–∞ –Є —П–≤–ї—П–µ—В—Б—П —А–µ–∞–Ї—Ж–Є–µ–є –љ–∞ —А–∞–Ј–і—А–∞–ґ–∞—О—Й–µ–µ –Є –і–∞–ї–µ–µ –њ–Њ–≤—А–µ–ґ–і–∞—О—Й–µ–µ –і–µ–є—Б—В–≤–Є–µ —А–µ—Д–ї—О–Ї—В–∞–љ—В–∞. –Ю—Б–љ–Њ–≤–љ—Г—О —А–Њ–ї—М –њ—А–Є —Н—В–Њ–Љ –Є–≥—А–∞–µ—В —Б–Њ–ї—П–љ–∞—П –Ї–Є—Б–ї–Њ—В–∞.
–†–µ—И–∞—О—Й–Є–Љ –≤ –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–µ –ѓ–С —П–≤–ї—П–µ—В—Б—П –ї–∞–±–Њ—А–∞—В–Њ—А–љ–Њ-–Є–љ—Б—В—А—Г–Љ–µ–љ—В–∞–ї—М–љ–Њ–µ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ. –Т –Ј–∞–і–∞—З–Є —Н—В–Њ–≥–Њ —Н—В–∞–њ–∞ –≤—Е–Њ–і—П—В:
– –њ–Њ–і—В–≤–µ—А–і–Є—В—М –і–Є–∞–≥–љ–Њ–Ј – –≤—Л—П–≤–Є—В—М —П–Ј–≤–µ–љ–љ—Л–є –і–µ—Д–µ–Ї—В;
– –Њ–њ—А–µ–і–µ–ї–Є—В—М —Б—В–∞–і–Є—О –±–Њ–ї–µ–Ј–љ–Є (–Њ–±–Њ—Б—В—А–µ–љ–Є–µ/—А–µ–Љ–Є—Б—Б–Є—П);
– –≤—Л—П–≤–Є—В—М –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є—П.
–Т —Б–Њ–Њ—В–≤–µ—В—Б—В–≤–Є–Є —Б –Љ–µ–і–Є–Ї–Њ-—Н–Ї–Њ–љ–Њ–Љ–Є—З–µ—Б–Ї–Є–Љ–Є —Б—В–∞–љ–і–∞—А—В–∞–Љ–Є (–Ь–≠–°) –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є –Є –ї–µ—З–µ–љ–Є—П –ѓ–С –≤ —Б–њ–Є—Б–Њ–Ї –љ–µ–Њ–±—Е–Њ–і–Є–Љ—Л—Е –ї–∞–±–Њ—А–∞—В–Њ—А–љ–Њ-–Є–љ—Б—В—А—Г–Љ–µ–љ—В–∞–ї—М–љ—Л—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є –≤–Ї–ї—О—З–µ–љ—Л:
– –Њ–±—Й–Є–є –∞–љ–∞–ї–Є–Ј –Ї—А–Њ–≤–Є (–њ—А–Є –Њ—В–Ї–ї–Њ–љ–µ–љ–Є–Є –Њ—В –љ–Њ—А–Љ—Л –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ –њ–Њ–≤—В–Њ—А—П—В—М 1 —А./10 –і–љ–µ–є);
– –≥—А—Г–њ–њ–∞ –Ї—А–Њ–≤–Є;
– —А–µ–Ј—Г—Б-—Д–∞–Ї—В–Њ—А;
– –ґ–µ–ї–µ–Ј–Њ —Б—Л–≤–Њ—А–Њ—В–Ї–Є –Ї—А–Њ–≤–Є;
– —А–µ—В–Є–Ї—Г–ї–Њ—Ж–Є—В—Л;
– –∞–љ–∞–ї–Є–Ј –Ї–∞–ї–∞ –љ–∞ —Б–Ї—А—Л—В—Г—О –Ї—А–Њ–≤—М;
– –Њ–±—Й–Є–є –∞–љ–∞–ї–Є–Ј –Љ–Њ—З–Є;
– —Б–∞—Е–∞—А –Ї—А–Њ–≤–Є;
– –£–Ч–Ш –Њ—А–≥–∞–љ–Њ–≤ –±—А—О—И–љ–Њ–є –њ–Њ–ї–Њ—Б—В–Є;
– —Н–Ј–Њ—Д–∞–≥–Њ–≥–∞—Б—В—А–Њ–і—Г–Њ–і–µ–љ–Њ—Б–Ї–Њ–њ–Є—П (–≠–У–Ф–°);
– –≥–Є—Б—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–µ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ –±–Є–Њ–њ—В–∞—В–∞;
– —Ж–Є—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–µ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ –±–Є–Њ–њ—В–∞—В–∞;
– —Г—А–µ–∞–Ј–љ—Л–є —В–µ—Б—В (CLO-—В–µ—Б—В –Є –і—А.).
–Я—А–Њ—Б–ї–µ–ґ–Є–≤–∞–µ—В—Б—П –Ј–∞–Љ–µ—В–љ–∞—П –љ–∞—Б—В–Њ—А–Њ–ґ–µ–љ–љ–Њ—Б—В—М –≤ –Њ—В–љ–Њ—И–µ–љ–Є–Є —В–∞–Ї–Њ–≥–Њ –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є—П –ѓ–С, –Ї–∞–Ї –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є–µ.
–Т —Б–њ–Є—Б–Ї–µ –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є –ѓ–С:
– —П–Ј–≤–µ–љ–љ–Њ–µ –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є–µ;
– –њ–µ—А—Д–Њ—А–∞—Ж–Є—П —П–Ј–≤—Л;
– –њ–µ–љ–µ—В—А–∞—Ж–Є—П;
– –њ–µ—А–Є–≤–Є—Б—Ж–µ—А–Є—В—Л;
– —Б—В–µ–љ–Њ–Ј –њ—А–Є–≤—А–∞—В–љ–Є–Ї–∞;
– –≤–Њ–≤–ї–µ—З–µ–љ–Є–µ —Б–Њ—Б–µ–і–љ–Є—Е –Њ—А–≥–∞–љ–Њ–≤.
–Ф–≤–µ –≤—Л—Б—И–Є–µ –њ–Њ–Ј–Є—Ж–Є–Є –Ј–∞–љ–Є–Љ–∞—О—В —Г—А–≥–µ–љ—В–љ—Л–µ, –ґ–Є–Ј–љ–µ–љ–љ–Њ –Њ–њ–∞—Б–љ—Л–µ –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є—П –Є –њ–µ—А—Д–Њ—А–∞—Ж–Є–Є. –Ю—В–Љ–µ—З–µ–љ–Њ, —З—В–Њ –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є—П –Є–Ј —П–Ј–≤—Л –ґ–µ–ї—Г–і–Ї–∞ –Є –Ф–Я–Ъ —Б–Њ—Б—В–∞–≤–ї—П—О—В 80–90% –ґ–µ–ї—Г–і–Њ—З–љ–Њ-–Ї–Є—И–µ—З–љ—Л—Е –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є–є [1]. –Ь–∞—Б—И—В–∞–±–љ–Њ—Б—В—М —Б–Є—В—Г–∞—Ж–Є–Є –і–µ–Љ–Њ–љ—Б—В—А–Є—А—Г—О—В —Б–ї–µ–і—Г—О—Й–Є–µ –і–∞–љ–љ—Л–µ: –і–Њ 400 —В—Л—Б. –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–∞—Ж–Є–є –≤ –°–®–Р –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ—Л –Њ—Б—В—А—Л–Љ–Є –ґ–µ–ї—Г–і–Њ—З–љ—Л–Љ–Є –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є—П–Љ–Є [1]. –Ч–љ–∞—З–Є—В–µ–ї—М–љ–Њ –Њ—В—П–≥–Њ—Й–∞–µ—В —Н—В–Њ –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–µ —В–Њ, —З—В–Њ –Њ—В 35 –і–Њ 45% –≤—Б–µ—Е –Њ—Б—В—А—Л—Е –ґ–µ–ї—Г–і–Њ—З–љ—Л—Е –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є–є –Њ—В–Љ–µ—З–∞–µ—В—Б—П —Г –±–Њ–ї—М–љ—Л—Е –≤ –≤–Њ–Ј—А–∞—Б—В–µ —Б—В–∞—А—И–µ 60 –ї–µ—В, –Є —Г –њ–Њ–ї–Њ–≤–Є–љ—Л —Н—В–Њ –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ–Њ –њ–µ–њ—В–Є—З–µ—Б–Ї–Є–Љ–Є —П–Ј–≤–∞–Љ–Є [2].
–Ъ–ї–Є–љ–Є–Ї–∞ –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є—П – —Н—В–Њ —А–≤–Њ—В–∞ «–Ї–Њ—Д–µ–є–љ–Њ–є –≥—Г—Й–µ–є» –Є–ї–Є —Б –њ—А–Є–Љ–µ—Б—М—О –∞–ї–Њ–є –Ї—А–Њ–≤–Є –Ї —А–≤–Њ—В–љ—Л–Љ –Љ–∞—Б—Б–∞–Љ, –Љ–µ–ї–µ–љ–∞, —Б–Є–Љ–њ—В–Њ–Љ—Л –Њ—Б—В—А–Њ–є –Ї—А–Њ–≤–Њ–њ–Њ—В–µ—А–Є.
–Ю—Б–љ–Њ–≤–љ—Л–Љ–Є –љ–∞–њ—А–∞–≤–ї–µ–љ–Є—П–Љ–Є —В–µ—А–∞–њ–Є–Є –ѓ–С —П–≤–ї—П—О—В—Б—П:
– —Б–љ–Є–ґ–µ–љ–Є–µ –Є–љ—В—А–∞–≥–∞—Б—В—А–∞–ї—М–љ–Њ–є –Ї–Є—Б–ї–Њ—В–љ–Њ—Б—В–Є;
– –њ–Њ–і–∞–≤–ї–µ–љ–Є–µ H. pylori;
– –ї–Є–Ї–≤–Є–і–∞—Ж–Є—П –Љ–Њ—В–Њ—А–љ—Л—Е –љ–∞—А—Г—И–µ–љ–Є–є;
– –Ј–∞—Й–Є—В–∞ —Б–ї–Є–Ј–Є—Б—В–Њ–є –Њ–±–Њ–ї–Њ—З–Ї–Є.
–°–љ–Є–ґ–µ–љ–Є–µ –Є–љ—В—А–∞–≥–∞—Б—В—А–∞–ї—М–љ–Њ–є –Ї–Є—Б–ї–Њ—В–љ–Њ—Б—В–Є –і–Њ—Б—В–Є–≥–∞–µ—В—Б—П –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ–Љ –Ш–Я–Я –љ–∞ —Д–Њ–љ–µ –Љ–µ—Е–∞–љ–Є—З–µ—Б–Ї–Є, —Е–Є–Љ–Є—З–µ—Б–Ї–Є –Є —В–µ—А–Љ–Є—З–µ—Б–Ї–Є —Й–∞–і—П—Й–µ–є –і–Є–µ—В—Л. –≠—А–∞–і–Є–Ї–∞—Ж–Є—П –Э—А –њ—А–Є –ѓ–С –љ–µ –≤–ї–Є—П–µ—В –≤ –њ–µ—А–Є–Њ–і –њ—А–Њ–≤–µ–і–µ–љ–Є—П –љ–∞ –і–Є–љ–∞–Љ–Є–Ї—Г –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е –њ—А–Њ—П–≤–ї–µ–љ–Є–є, –љ–Њ –Є–Љ–µ–µ—В –±–Њ–ї—М—И–Њ–µ –Ј–љ–∞—З–µ–љ–Є–µ –Ї–∞–Ї –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–∞ —А–µ—Ж–Є–і–Є–≤–Њ–≤, –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ —Б–љ–Є–ґ–∞—П –Є—Е –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ.
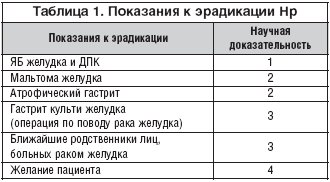
–Т —Б—Е–µ–Љ—Г —Н—А–∞–і–Є–Ї–∞—Ж–Є–Є I –ї–Є–љ–Є–Є –≤—Е–Њ–і—П—В –Ш–Я–Я + 2 –∞–љ—В–Є–±–Є–Њ—В–Є–Ї–∞, –і–ї–Є—В–µ–ї—М–љ–Њ—Б—В—М –Ї—Г—А—Б–∞ – 10 –Є–ї–Є 14 –і–љ–µ–є. –Я—А–Є –љ–µ—Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В–Є —Н—А–∞–і–Є–Ї–∞—Ж–Є–Є –Ј–∞–Љ–µ–љ—П—О—В –∞–љ—В–Є–±–Є–Њ—В–Є–Ї–Є, –і–Њ–±–∞–≤–ї—П—О—В –≤ —Б—Е–µ–Љ—Г –≤–Є—Б–Љ—Г—В —В—А–Є–Ї–∞–ї–Є—П –і–Є—Ж–Є—В—А–∞—В, –Ш–Я–Я –Љ–Њ–ґ–љ–Њ –Њ—Б—В–∞–≤–Є—В—М –њ—А–µ–ґ–љ–Є–є. –Т —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є—П—Е –Ї —Н—А–∞–і–Є–Ї–∞—Ж–Є–Є –Э—А –љ–∞—Г—З–љ–∞—П –і–Њ–Ї–∞–Ј–∞—В–µ–ї—М–љ–Њ—Б—В—М –њ—А–Є –ѓ–С –љ–∞–Є–≤—Л—Б—И–∞—П (—В–∞–±–ї. 1).
–Т –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є –њ—А–∞–Ї—В–Є–Ї–µ –≤–Њ–Ј–љ–Є–Ї–∞—О—В —Б–Є—В—Г–∞—Ж–Є–Є, —В—А–µ–±—Г—О—Й–Є–µ –і–ї–Є—В–µ–ї—М–љ–Њ–є –Ї–Є—Б–ї–Њ—В–Њ—Б–љ–Є–ґ–∞—О—Й–µ–є —В–µ—А–∞–њ–Є–Є. –Ю—Б–љ–Њ–≤–љ—Л–µ –њ–Њ–Ї–∞–Ј–∞–љ–Є—П –Ї –њ–Њ–і–і–µ—А–ґ–Є–≤–∞—О—Й–µ–є (–і–ї–Є—В–µ–ї—М–љ–Њ–є) —В–µ—А–∞–њ–Є–Є –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ—Л –≤ —В–∞–±–ї–Є—Ж–µ 2.
–Т –≥—А—Г–њ–њ—Г –њ–∞—В–Њ–ї–Њ–≥–Є–Є, –њ—А–Є –Ї–Њ—В–Њ—А–Њ–є —Б–љ–Є–ґ–µ–љ–Є–µ –њ—А–Њ–і—Г–Ї—Ж–Є–Є HCl – –≤–∞–ґ–љ–µ–є—И–Є–є –њ–∞—В–Њ–≥–µ–љ–µ—В–Є—З–µ—Б–Ї–Є –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ–љ—Л–є –ї–µ—З–µ–±–љ—Л–є —Д–∞–Ї—В–Њ—А, –≤—Е–Њ–і–Є—В –У–≠–†–С. –У–≠–†–С –≤–Њ–Ј–љ–Є–Ї–∞–µ—В –њ—А–Є –љ–µ—Б–Њ—Б—В–Њ—П—В–µ–ї—М–љ–Њ—Б—В–Є –љ–Є–ґ–љ–µ–≥–Њ –њ–Є—Й–µ–≤–Њ–і–љ–Њ–≥–Њ —Б—Д–Є–љ–Ї—В–µ—А–∞, –њ–Њ–≤—В–Њ—А—П—О—Й–Є—Е—Б—П –Ј–∞–±—А–Њ—Б–∞—Е –≤ –њ–Є—Й–µ–≤–Њ–і –ґ–µ–ї—Г–і–Њ—З–љ–Њ–≥–Њ –Є –і—Г–Њ–і–µ–љ–∞–ї—М–љ–Њ–≥–Њ —Б–Њ–і–µ—А–ґ–Є–Љ–Њ–≥–Њ. –Ъ—А–Є—В–µ—А–Є—П–Љ–Є –У–≠–†–С —П–≤–ї—П—О—В—Б—П:
– –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ –У–≠ —А–µ—Д–ї—О–Ї—Б–Њ–≤ – –±–Њ–ї–µ–µ 50 —Н–њ–Є–Ј–Њ–і–Њ–≤/—Б—Г—В.;
– —Б–љ–Є–ґ–µ–љ–Є–µ —А–Э –≤ –њ–Є—Й–µ–≤–Њ–і–µ –љ–Є–ґ–µ 4,0 –і–ї–Є—В–µ–ї—М–љ–Њ—Б—В—М—О 1 —З –Є –±–Њ–ї–µ–µ;
– –њ—А–Њ–і–Њ–ї–ґ–Є—В–µ–ї—М–љ–Њ—Б—В—М –±–Њ–ї–µ–µ 3 –Љ–µ—Б.
–Я–Њ—Б—В—Г–њ–ї–µ–љ–Є–µ –ґ–µ–ї—Г–і–Њ—З–љ–Њ–≥–Њ –Є –і—Г–Њ–і–µ–љ–∞–ї—М–љ–Њ–≥–Њ —А–µ—Д–ї—О–Ї—В–∞–љ—В–∞ –≤ –њ–Є—Й–µ–≤–Њ–і –њ—А–Є–≤–Њ–і–Є—В –Ї –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–Љ –њ—А–Њ—П–≤–ї–µ–љ–Є—П–Љ: –Є–Ј–ґ–Њ–≥–µ, –Њ—В—А—Л–ґ–Ї–µ, —Б—А—Л–≥–Є–≤–∞–љ–Є—О, –і–Є—Б—Д–∞–≥–Є–Є – —Н—В–Њ –ґ–∞–ї–Њ–±—Л –њ–Є—Й–µ–≤–Њ–і–љ–Њ–≥–Њ –њ—А–Њ–Є—Б—Е–Њ–ґ–і–µ–љ–Є—П.
–°–Є–Љ–њ—В–Њ–Љ—Л –У–≠–†–С –љ–∞–±–ї—О–і–∞—О—В—Б—П —Г 30% –≤–Ј—А–Њ—Б–ї–Њ–≥–Њ –љ–∞—Б–µ–ї–µ–љ–Є—П. –≠–Ј–Њ—Д–∞–≥–Є—В—Л –њ—А–Є –≠–У–Ф–° –≤—Л—П–≤–ї—П—О—В –≤ 5–7% —Б–ї—Г—З–∞–µ–≤. –Я–Њ –і–∞–љ–љ—Л–Љ –Њ—В–µ—З–µ—Б—В–≤–µ–љ–љ–Њ–≥–Њ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –Ь–≠–У–†–Х, –і–ї—П –ї–µ—З–µ–љ–Є—П –Є–Ј–ґ–Њ–≥–Є 88% —А–µ—Б–њ–Њ–љ–і–µ–љ—В–Њ–≤ –њ—А–Є–љ–Є–Љ–∞–ї–Є –∞–љ—В–∞—Ж–Є–і—Л, 32% – –±–ї–Њ–Ї–∞—В–Њ—А—Л –Э2-—А–µ—Ж–µ–њ—В–Њ—А–Њ–≤ –≥–Є—Б—В–∞–Љ–Є–љ–∞ –Є —В–Њ–ї—М–Ї–Њ 23% – –Ш–Я–Я [3]. –†–µ–Ј—Г–ї—М—В–∞—В—Л –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –њ–Њ–Ј–≤–Њ–ї—П—О—В —Б—З–Є—В–∞—В—М, —З—В–Њ –Ш–Я–Я —П–≤–љ–Њ –љ–µ–і–Њ–Њ—Ж–µ–љ–µ–љ—Л. –°–Њ–≥–ї–∞—Б–љ–Њ –У–µ–љ–≤–∞–ї—М—Б–Ї–Є–Љ —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є—П–Љ [4], –±–Њ–ї—М–љ—Л–Љ —Б –Є–Ј–ґ–Њ–≥–Њ–є –±–µ–Ј —В—А–µ–≤–Њ–ґ–љ—Л—Е —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤ –Љ–Њ–ґ–µ—В –±—Л—В—М —Б—А–∞–Ј—Г –љ–∞–Ј–љ–∞—З–µ–љ–Њ –ї–µ—З–µ–љ–Є–µ –њ—А–µ–њ–∞—А–∞—В–Њ–Љ –≥—А—Г–њ–њ—Л –Ш–Я–Я 1 —А./—Б—Г—В. –±–µ–Ј –њ—А–µ–і—И–µ—Б—В–≤—Г—О—Й–µ–є —Н–љ–і–Њ—Б–Ї–Њ–њ–Є–Є. –° —В–∞–Ї–Њ–є —В–∞–Ї—В–Є–Ї–Њ–є —В—А—Г–і–љ–Њ —Б–Њ–≥–ї–∞—Б–Є—В—М—Б—П. –Я—А–Є —В–µ—А–∞–њ–Є–Є –±–µ–Ј –њ—А–µ–і—И–µ—Б—В–≤—Г—О—Й–µ–є –≠–У–Ф–° –Љ–Њ–ґ–љ–Њ –њ—А–Њ–њ—Г—Б—В–Є—В—М —А—П–і —В—П–ґ–µ–ї—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є, —В–∞–Ї–Є—Е –Ї–∞–Ї —А–∞–Ї –њ–Є—Й–µ–≤–Њ–і–∞ –Є –ґ–µ–ї—Г–і–Ї–∞, —П–Ј–≤—Л, —Н—А–Њ–Ј–Є–Є.
–С–Њ–ї—М–љ—Л–Љ —Б —Н—А–Њ–Ј–Є–≤–љ—Л–Љ —А–µ—Д–ї—О–Ї—Б-—Н–Ј–Њ—Д–∞–≥–Є—В–Њ–Љ —Б—А–∞–Ј—Г –њ–Њ—Б–ї–µ –≠–У–Ф–°-–і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є –љ–∞–Ј–љ–∞—З–∞—О—В –Ш–Я–Я, –ї–µ—З–µ–љ–Є–µ –Ї–Њ—В–Њ—А—Л–Љ–Є, –Ї–∞–Ї –њ—А–∞–≤–Є–ї–Њ, –і–ї–Є—В–µ–ї—М–љ–Њ–µ. –° —Г—З–µ—В–Њ–Љ —В–Њ–≥–Њ, —З—В–Њ –њ—А–Є –У–≠–†–С –љ–µ—А–µ–і–Ї–Њ –њ–Њ–Ї–∞–Ј–∞–љ–∞ –њ—А–Њ–і–Њ–ї–ґ–Є—В–µ–ї—М–љ–∞—П —В–µ—А–∞–њ–Є—П –Ш–Я–Я, –љ–∞–Є–±–Њ–ї–µ–µ –≤–∞–ґ–љ–∞ –њ—А–Њ–±–ї–µ–Љ–∞ –±–µ–Ј–Њ–њ–∞—Б–љ–Њ—Б—В–Є –ї–µ—З–µ–љ–Є—П. –Э–µ—Б–Љ–Њ—В—А—П –љ–∞ —А–Є—Б–Ї —А–∞–Ј–≤–Є—В–Є—П –≤–Њ–Ј–Љ–Њ–ґ–љ—Л—Е –љ–µ–ґ–µ–ї–∞—В–µ–ї—М–љ—Л—Е —П–≤–ї–µ–љ–Є–є –Ш–Я–Я [5], –њ–Њ—В–µ–љ—Ж–Є–∞–ї—М–љ–∞—П –њ–Њ–ї—М–Ј–∞ –Њ—В –Є—Е –і–Њ–ї–≥–Њ—Б—А–Њ—З–љ–Њ–≥–Њ –њ—А–Є–µ–Љ–∞ –±–Њ–ї—М–љ—Л–Љ–Є —Б –Њ—Б–ї–Њ–ґ–љ–µ–љ–љ–Њ–є –У–≠–†–С –≤—Л—И–µ –њ–Њ—В–µ–љ—Ж–Є–∞–ї—М–љ–Њ–≥–Њ —А–Є—Б–Ї–∞ —А–∞–Ј–≤–Є—В–Є—П –њ–Њ–±–Њ—З–љ—Л—Е —Н—Д—Д–µ–Ї—В–Њ–≤ –Њ—В –љ–Є—Е. –Я—А–Є —Н—В–Њ–Љ –њ–Њ—Б—В–Њ—П–љ–љ–∞—П —В–µ—А–∞–њ–Є—П –Ш–Я–Я – —Н—В–Њ —Н—Д—Д–µ–Ї—В–Є–≤–љ–∞—П –Є –∞–і–µ–Ї–≤–∞—В–љ–∞—П —Д–Њ—А–Љ–∞ –њ–Њ–і–і–µ—А–ґ–Є–≤–∞—О—Й–µ–є —В–µ—А–∞–њ–Є–Є –і–ї—П –Љ–љ–Њ–≥–Є—Е –±–Њ–ї—М–љ—Л—Е –У–≠–†–С [6].
–Я–Њ–≤—Л—И–µ–љ–љ–∞—П –њ—А–Њ–і—Г–Ї—Ж–Є—П HCl –Є–≥—А–∞–µ—В –≤–∞–ґ–љ—Г—О —А–Њ–ї—М –≤ —А–∞–Ј–≤–Є—В–Є–Є –Њ—Б—В—А–Њ–≥–Њ –њ–∞–љ–Ї—А–µ–∞—В–Є—В–∞ –Є –Њ–±–Њ—Б—В—А–µ–љ–Є–Є —Е—А–Њ–љ–Є—З–µ—Б–Ї–Њ–≥–Њ. –Я—А–Є –ї–µ—З–µ–љ–Є–Є –Њ–±–Њ—Б—В—А–µ–љ–Є—П –њ–Њ–і–∞–≤–ї—П–µ—В—Б—П –Ї–Є—Б–ї–Њ—В–Њ–њ—А–Њ–і—Г–Ї—Ж–Є—П —Б —Ж–µ–ї—М—О —Б–≤–µ—Б—В–Є –і–Њ –Љ–Є–љ–Є–Љ—Г–Љ–∞ –њ–Њ—Б—В—Г–њ–ї–µ–љ–Є–µ HCl –≤ –Ф–Я–Ъ, —В–µ–Љ —Б–∞–Љ—Л–Љ —Г–Љ–µ–љ—М—И–Є–≤ –њ—А–Њ–і—Г–Ї—Ж–Є—О —Б–µ–Ї—А–µ—В–Є–љ–∞ –Є —З–∞—Б—В–Є—З–љ–Њ —Е–Њ–ї–µ—Ж–Є—Б—В–Њ–Ї–Є–љ–Є–љ–∞. –Т–≤–Њ–і–Є—В—Б—П —А–µ–ґ–Є–Љ –≥–Њ–ї–Њ–і–∞–љ–Є—П –Є –Є—Б–њ–Њ–ї—М–Ј—Г—О—В—Б—П –Ш–Я–Я. –≠—В–∞ –≥—А—Г–њ–њ–∞ –њ—А–µ–њ–∞—А–∞—В–Њ–≤ –њ—А–Њ–і–µ–Љ–Њ–љ—Б—В—А–Є—А–Њ–≤–∞–ї–∞ —Б–≤–Њ–µ –њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–Њ –≤ –њ–Њ–і–∞–≤–ї–µ–љ–Є–Є –Ї–Є—Б–ї–Њ—В–Њ–њ—А–Њ–і—Г–Ї—Ж–Є–Є –њ—А–Є –Њ—Б—В—А–Њ–Љ –Є –Њ–±–Њ—Б—В—А–µ–љ–Є–Є —Е—А–Њ–љ–Є—З–µ—Б–Ї–Њ–≥–Њ –њ–∞–љ–Ї—А–µ–∞—В–Є—В–∞. –Т –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П –і–ї—П –≤–љ—Г—В—А–Є–≤–µ–љ–љ–Њ–≥–Њ –≤–≤–µ–і–µ–љ–Є—П —Б—Г—Й–µ—Б—В–≤—Г—О—В –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–µ —Д–Њ—А–Љ—Л –Њ–Љ–µ–њ—А–∞–Ј–Њ–ї–∞, –ї–∞–љ—Б–Њ–њ—А–∞–Ј–Њ–ї–∞ –Є –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї–∞. –Ф–ї—П —Б–љ–Є–ґ–µ–љ–Є—П –њ–∞–љ–Ї—А–µ–∞—В–Є—З–µ—Б–Ї–Њ–є —Б–µ–Ї—А–µ—Ж–Є–Є –њ—А–Є –Њ—Б—В—А–Њ–Љ –њ–∞–љ–Ї—А–µ–∞—В–Є—В–µ –Є –Њ–±–Њ—Б—В—А–µ–љ–Є–Є —Е—А–Њ–љ–Є—З–µ—Б–Ї–Њ–≥–Њ –њ–∞–љ–Ї—А–µ–∞—В–Є—В–∞ –≤ –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П –њ—А–Є–Љ–µ–љ—П—О—В –Ш–Я–Я.
–Э–∞ –≤—Л–±–Њ—А –њ—А–µ–њ–∞—А–∞—В–∞, –њ–Њ–і–∞–≤–ї—П—О—Й–µ–≥–Њ –Ї–Є—Б–ї–Њ—В–Њ–њ—А–Њ–і—Г–Ї—Ж–Є—О, –≤–ї–Є—П—О—В –µ–≥–Њ –±–Є–Њ–і–Њ—Б—В—Г–њ–љ–Њ—Б—В—М, –і–ї–Є—В–µ–ї—М–љ–Њ—Б—В—М —Н—Д—Д–µ–Ї—В–∞, –њ–µ—А–µ–љ–Њ—Б–Є–Љ–Њ—Б—В—М.
–Я–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї – –Ш–Я–Я —Б –њ—А–Њ–ї–Њ–љ–≥–Є—А–Њ–≤–∞–љ–љ—Л–Љ –∞–љ—В–Є—Б–µ–Ї—А–µ—В–Њ—А–љ—Л–Љ –і–µ–є—Б—В–≤–Є–µ–Љ –і–Њ 46 —З –Њ—В–Ї—А—Л–≤–∞–µ—В –і–Њ–њ–Њ–ї–љ–Є—В–µ–ї—М–љ—Л–µ –њ–µ—А—Б–њ–µ–Ї—В–Є–≤—Л –≤ –ї–µ—З–µ–љ–Є–Є –Ї–Є—Б–ї–Њ—В–Њ–Ј–∞–≤–Є—Б–Є–Љ—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є, –≤ —В.—З. –∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–љ—Л—Е —Б H. pylori. –Я—А–Њ–≤–µ–і–µ–љ–љ—Л–µ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –њ–Њ–і—В–≤–µ—А–ґ–і–∞—О—В —А–∞—Ж–Є–Њ–љ–∞–ї—М–љ–Њ—Б—В—М, —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В—М –Є –±–µ–Ј–Њ–њ–∞—Б–љ–Њ—Б—В—М –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є—П –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї–∞ –≤ —В–µ—А–∞–њ–Є–Є –ѓ–С –Ф–Я–Ъ –Є –ѓ–С –ґ–µ–ї—Г–і–Ї–∞ (–Њ—Б–Њ–±–µ–љ–љ–Њ —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б—В–∞—А—И–µ 50 –ї–µ—В). –Я–Њ–і—З–µ—А–Ї–Є–≤–∞—О—В—Б—П –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В—М –њ—А–µ–і—Б–Ї–∞–Ј—Г–µ–Љ–Њ—Б—В–Є —Д–∞—А–Љ–∞–Ї–Њ–Ї–Є–љ–µ—В–Є–Ї–Є –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї–∞ –њ—А–Є –Ј–љ–∞—З–µ–љ–Є—П—Е —А–Э, –±–ї–Є–Ј–Ї–Є—Е –Ї –љ–µ–є—В—А–∞–ї—М–љ—Л–Љ, —З—В–Њ –≤–∞–ґ–љ–Њ –≤ —Н—А–∞–і–Є–Ї–∞—Ж–Є–Њ–љ–љ–Њ–є —В–µ—А–∞–њ–Є–Є, –∞ —В–∞–Ї–ґ–µ —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В—М –і–ї–Є—В–µ–ї—М–љ–Њ–µ –≤—А–µ–Љ—П —Г–і–µ—А–ґ–Є–≤–∞—В—М –њ–Њ–Ї–∞–Ј–∞—В–µ–ї—М —А–Э>6 –≤ —В–µ–ї–µ –ґ–µ–ї—Г–і–Ї–∞.
–Ъ–Њ–љ—В—А–Њ–ї–Њ–Ї® (–Њ—А–Є–≥–Є–љ–∞–ї—М–љ—Л–є –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї) –њ—А–µ–і—Б—В–∞–≤–ї—П–µ—В —Б–Њ–±–Њ–є –Є–љ–≥–Є–±–Є—В–Њ—А «–њ—А–Њ—В–Њ–љ–љ–Њ–≥–Њ –љ–∞—Б–Њ—Б–∞» (–Э+/–Ъ+––Р–Ґ–§–∞–Ј—Л) III –њ–Њ–Ї–Њ–ї–µ–љ–Є—П, –Ї–Њ—В–Њ—А—Л–є –≥–∞—А–∞–љ—В–Є—А–Њ–≤–∞–љ–љ–Њ —Б–љ–Є–ґ–∞–µ—В —Г—А–Њ–≤–µ–љ—М –±–∞–Ј–∞–ї—М–љ–Њ–є –Є —Б—В–Є–Љ—Г–ї–Є—А–Њ–≤–∞–љ–љ–Њ–є —Б–µ–Ї—А–µ—Ж–Є–Є —Б–Њ–ї—П–љ–Њ–є –Ї–Є—Б–ї–Њ—В—Л –≤ –ґ–µ–ї—Г–і–Ї–µ. –Ф–ї—П –Ј–∞–ґ–Є–≤–ї–µ–љ–Є—П –±–Њ–ї—М—И–Є–љ—Б—В–≤–∞ –њ–µ–њ—В–Є—З–µ—Б–Ї–Є—Е —П–Ј–≤ –Ф–Я–Ъ –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ –њ–Њ–і–∞–≤–ї—П—В—М –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ –Э–°l –≤ –ґ–µ–ї—Г–і–Ї–µ –і–Њ —А–Э>3 –≤ —В–µ—З–µ–љ–Є–µ 18 —З/—Б—Г—В. –Я–Њ —А–µ–Ј—Г–ї—М—В–∞—В–∞–Љ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є –≤—А–µ–Љ–µ–љ–Є –≤–Њ—Б—Б—В–∞–љ–Њ–≤–ї–µ–љ–Є—П —Б–µ–Ї—А–µ—Ж–Є–Є —Б–Њ–ї—П–љ–Њ–є –Ї–Є—Б–ї–Њ—В—Л —Н—В–Њ—В –њ–µ—А–Є–Њ–і –і–ї—П –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї–∞ —Б–Њ—Б—В–∞–≤–ї—П–µ—В 46 —З, —З—В–Њ —П–≤–ї—П–µ—В—Б—П —Б—Г—Й–µ—Б—В–≤–µ–љ–љ—Л–Љ —Д–∞–Ї—В–Њ—А–Њ–Љ –≤ —В–µ—А–∞–њ–Є–Є –ѓ–С –Ф–Я–Ъ, –∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–љ–Њ–є —Б H. pylori, —В.–Ї. —Б–љ–Є–ґ–µ–љ–Є–µ –ґ–µ–ї—Г–і–Њ—З–љ–Њ–є —Б–µ–Ї—А–µ—Ж–Є–Є –њ–Њ–≤—Л—И–∞–µ—В —З—Г–≤—Б—В–≤–Є—В–µ–ї—М–љ–Њ—Б—В—М –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ–Њ–≤ –Ї –∞–љ—В–Є–±–Є–Њ—В–Є–Ї–∞–Љ –Ј–∞ —Б—З–µ—В –љ–∞—А—Г—И–µ–љ–Є—П –Љ–µ—В–∞–±–Њ–ї–Є–Ј–Љ–∞ –Љ–µ–Љ–±—А–∞–љ—Л –Э—А –≤—Б–ї–µ–і—Б—В–≤–Є–µ –љ–µ–∞–і–µ–Ї–≤–∞—В–љ–Њ–є —А–µ–∞–Ї—Ж–Є–Є –њ—А–Њ–і—Г—Ж–Є—А–Њ–≤–∞–љ–љ–Њ–≥–Њ –∞–Љ–Љ–Є–∞–Ї–∞ —Б –Э–°l. –Я–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї —В–∞–Ї–ґ–µ –Њ–±–ї–∞–і–∞–µ—В —Б–Њ–±—Б—В–≤–µ–љ–љ–Њ–є –њ—А–Њ—В–Є–≤–Њ–Љ–Є–Ї—А–Њ–±–љ–Њ–є –∞–Ї—В–Є–≤–љ–Њ—Б—В—М—О –≤ –Њ—В–љ–Њ—И–µ–љ–Є–Є —Н—В–Њ–є –±–∞–Ї—В–µ—А–Є–Є, —З—В–Њ –і–µ–ї–∞–µ—В –µ–≥–Њ –Њ—Б–Њ–±–µ–љ–љ–Њ —Ж–µ–љ–љ—Л–Љ –≤ —Б–Њ—Б—В–∞–≤–µ —В—А–Њ–є–љ–Њ–є –∞–љ—В–Є—Е–µ–ї–Є–Ї–Њ–±–∞–Ї—В–µ—А–љ–Њ–є —В–µ—А–∞–њ–Є–Є.
–Я–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї —Е–Њ—А–Њ—И–Њ –∞–±—Б–Њ—А–±–Є—А—Г–µ—В—Б—П, –µ–≥–Њ –∞–±—Б–Њ–ї—О—В–љ–∞—П –±–Є–Њ–і–Њ—Б—В—Г–њ–љ–Њ—Б—В—М —Б–Њ—Б—В–∞–≤–ї—П–µ—В –Њ–Ї–Њ–ї–Њ 77%, —Б–≤—П–Ј—Л–≤–∞–µ—В—Б—П —Б –±–µ–ї–Ї–∞–Љ–Є –њ–ї–∞–Ј–Љ—Л –љ–∞ 98%. –Я–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї —Б—В–∞–±–Є–ї–µ–љ –њ—А–Є –±–Њ–ї–µ–µ –љ–Є–Ј–Ї–Є—Е –Ј–љ–∞—З–µ–љ–Є—П—Е —А–Э –Є –±–ї–Є–Ј–Ї–Є—Е –Ї –љ–µ–є—В—А–∞–ї—М–љ—Л–Љ –Є–Ј-–Ј–∞ –Њ—Б–Њ–±–µ–љ–љ–Њ—Б—В–Є –≤ —Б—В—А—Г–Ї—В—Г—А–µ —А–∞–і–Є–Ї–∞–ї–Њ–≤ –љ–∞ –њ–Є—А–Є–і–Є–љ–Њ–≤–Њ–Љ –Є –±–µ–љ–Ј–Є–Љ–Є–і–∞–Ј–Њ–ї—М–љ–Њ–Љ –Ї–Њ–ї—М—Ж–∞—Е, —З—В–Њ –њ–Њ–Ј–≤–Њ–ї—П–µ—В —А–∞—Б—Б—З–Є—В—Л–≤–∞—В—М –љ–∞ –µ–≥–Њ –њ—А–Њ–≥–љ–Њ–Ј–Є—А—Г–µ–Љ—Л–µ —Д–∞—А–Љ–∞–Ї–Њ–Ї–Є–љ–µ—В–Є—З–µ—Б–Ї–Є–µ —Б–≤–Њ–є—Б—В–≤–∞ [7].
–Я—А–Њ–і–Њ–ї–ґ–Є—В–µ–ї—М–љ–Њ—Б—В—М –і–µ–є—Б—В–≤–Є—П –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї–∞, –Ї–∞–Ї –Є –і—А—Г–≥–Є—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ —Н—В–Њ–є –≥—А—Г–њ–њ—Л, –Ј–∞–≤–Є—Б–Є—В –Њ—В —Б–Ї–Њ—А–Њ—Б—В–Є —А–µ–≥–µ–љ–µ—А–∞—Ж–Є–Є –љ–Њ–≤—Л—Е –Љ–Њ–ї–µ–Ї—Г–ї «–њ—А–Њ—В–Њ–љ–љ–Њ–≥–Њ –љ–∞—Б–Њ—Б–∞», –∞ –љ–µ –Њ—В –≤—А–µ–Љ–µ–љ–Є —Ж–Є—А–Ї—Г–ї—П—Ж–Є–Є –њ—А–µ–њ–∞—А–∞—В–∞ –≤ –Њ—А–≥–∞–љ–Є–Ј–Љ–µ. –Я—А–µ–њ–∞—А–∞—В —Е–Њ—А–Њ—И–Њ –њ–µ—А–µ–љ–Њ—Б–Є—В—Б—П. –Ъ —З–Є—Б–ї—Г –µ–≥–Њ –њ–Њ–±–Њ—З–љ—Л—Е —Н—Д—Д–µ–Ї—В–Њ–≤ –Њ—В–љ–Њ—Б—П—В –≥–Њ–ї–Њ–≤–љ—Г—О –±–Њ–ї—М, –і–Є–∞—А–µ—О –Є –±–Њ–ї—М –≤ –ґ–Є–≤–Њ—В–µ.
–≠—В–Њ—В –њ—А–µ–і—Б—В–∞–≤–Є—В–µ–ї—М –Є–љ–≥–Є–±–Є—В–Њ—А–Њ–≤ –Є–Љ–µ–µ—В –љ–∞–Є–±–Њ–ї—М—И–µ–µ –≤—А–µ–Љ—П –≤–Њ–Ј–і–µ–є—Б—В–≤–Є—П (–і–Њ 48 —З) –љ–∞ –Э+, –Ъ+-–Р–Ґ–§–∞–Ј—Г, –Њ–±–µ—Б–њ–µ—З–Є–≤–∞—П –љ–∞–і–µ–ґ–љ–Њ–µ —Б–љ–Є–ґ–µ–љ–Є–µ –њ—А–Њ–і—Г–Ї—Ж–Є–Є —Б–Њ–ї—П–љ–Њ–є –Ї–Є—Б–ї–Њ—В—Л –≤ –ґ–µ–ї—Г–і–Ї–µ. –Т –Њ—В–ї–Є—З–Є–µ –Њ—В –і—А—Г–≥–Є—Е –њ—А–µ–і—Б—В–∞–≤–Є—В–µ–ї–µ–є –Ш–Я–Я –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї –њ–Њ—Б–ї–µ –≤–≤–µ–і–µ–љ–Є—П –љ–µ –Љ–µ—В–∞–±–Њ–ї–Є–Ј–Є—А—Г–µ—В—Б—П –≤ –њ–µ—З–µ–љ–Є —Б –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ–Љ —Ж–Є—В–Њ—Е—А–Њ–Љ–∞ P450 –Є –µ–≥–Њ –Ї–Њ—Д–µ—А–Љ–µ–љ—В–Њ–≤. –Я–Њ—Н—В–Њ–Љ—Г –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї –љ–µ –≤—Б—В—Г–њ–∞–µ—В –≤–Њ –≤–Ј–∞–Є–Љ–Њ–і–µ–є—Б—В–≤–Є–µ —Б –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–Љ–Є –њ—А–µ–њ–∞—А–∞—В–∞–Љ–Є, –њ—А–µ—В–µ—А–њ–µ–≤–∞—О—Й–Є–Љ–Є –Љ–µ—В–∞–±–Њ–ї–Є–Ј–Љ –≤ –њ–µ—З–µ–љ–Є, –љ–µ –Ї–Њ–љ–Ї—Г—А–Є—А—Г–µ—В —Б –љ–Є–Љ–Є –Є –µ–≥–Њ –Љ–Њ–ґ–љ–Њ —Б–Њ—З–µ—В–∞—В—М —Б –і—А—Г–≥–Є–Љ–Є. –Э–∞—З–∞–ї—М–љ–∞—П —Б—Г—В–Њ—З–љ–∞—П –і–Њ–Ј–∞ –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї–∞ —Б–Њ—Б—В–∞–≤–ї—П–µ—В 80 –Љ–≥ – –і–Њ–Ј—Г –Љ–Њ–ґ–љ–Њ —А–µ–≥—Г–ї–Є—А–Њ–≤–∞—В—М, —Г–≤–µ–ї–Є—З–Є–≤–∞—П –Є–ї–Є —Г–Љ–µ–љ—М—И–∞—П. –Я—А–Є –і–Њ–Ј–∞—Е, –њ—А–µ–≤—Л—И–∞—О—Й–Є—Е 80 –Љ–≥/—Б—Г—В., –Є—Е –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ —А–∞–Ј–і–µ–ї–Є—В—М –љ–∞ 2 –≤–≤–µ–і–µ–љ–Є—П. –Ф–ї—П –њ–∞—А–µ–љ—В–µ—А–∞–ї—М–љ–Њ–≥–Њ –≤–≤–µ–і–µ–љ–Є—П –њ–Њ—А–Њ—И–Њ–Ї —А–∞—Б—В–≤–Њ—А—П—О—В –≤ 10 –Љ–ї —Д–Є–Ј–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–≥–Њ —А–∞—Б—В–≤–Њ—А–∞. –≠—В–Њ—В —А–∞—Б—В–≤–Њ—А –Љ–Њ–ґ–љ–Њ –≤–≤–Њ–і–Є—В—М –±–Њ–ї—О—Б–љ–Њ –Є–ї–Є –≤ 100 –Љ–ї —Д–Є–Ј–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–≥–Њ —А–∞—Б—В–≤–Њ—А–∞ –ї–Є–±–Њ 5% —А–∞—Б—В–≤–Њ—А–∞ –≥–ї—О–Ї–Њ–Ј—Л. –Т–љ—Г—В—А–Є–≤–µ–љ–љ–Њ–µ –≤–≤–µ–і–µ–љ–Є–µ —Б–ї–µ–і—Г–µ—В –≤—Л–њ–Њ–ї–љ—П—В—М –≤ —В–µ—З–µ–љ–Є–µ 2–15 –Љ–Є–љ.
–Я–∞—А–µ–љ—В–µ—А–∞–ї—М–љ–Њ–µ –≤–≤–µ–і–µ–љ–Є–µ –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї–∞ —Б –њ–Њ—Б–ї–µ–і—Г—О—Й–Є–Љ –њ—А–Є–µ–Љ–Њ–Љ per os –≤ —Б–Њ—З–µ—В–∞–љ–Є–Є —Б –∞–љ—В–Є—Е–µ–ї–Є–Ї–Њ–±–∞–Ї—В–µ—А–љ–Њ–є —В–µ—А–∞–њ–Є–µ–є –Є —Н–љ–і–Њ–≥–µ–Љ–Њ—Б—В–∞–Ј–Њ–Љ – —Н—Д—Д–µ–Ї—В–Є–≤–љ—Л–є —Б–њ–Њ—Б–Њ–± –ї–µ—З–µ–љ–Є—П –±–Њ–ї—М–љ—Л—Е —Б –Њ—Б—В—А—Л–Љ–Є –ґ–µ–ї—Г–і–Њ—З–љ—Л–Љ–Є –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є—П–Љ–Є [8]. –Т –≥—А—Г–њ–њ–µ –±–Њ–ї—М–љ—Л—Е, –њ—А–Є–љ–Є–Љ–∞–≤—И–Є—Е –Њ–Љ–µ–њ—А–∞–Ј–Њ–ї, —З–∞—Б—В–Њ—В–∞ —Н—А–∞–і–Є–Ї–∞—Ж–Є–Є –±—Л–ї–∞ –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ –Є –і–Њ—Б—В–Њ–≤–µ—А–љ–Њ –љ–Є–ґ–µ, —З–µ–Љ –њ—А–Є –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–Є –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї–∞ [9]. –Я–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї –≤ –і–Њ–Ј–µ 40 –Љ–≥ —Е 2 —А./—Б—Г—В. –≤—Е–Њ–і–Є—В –≤ —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є–Є «–Ь–∞–∞—Б—В—А–Є—Е III» –≤ I –Є II –ї–Є–љ–Є—П—Е —Н—А–∞–і–Є–Ї–∞—Ж–Є–Є.
–Я—А–Њ–і–Њ–ї–ґ–Є—В–µ–ї—М–љ–Њ—Б—В—М –і–µ–є—Б—В–≤–Є—П –Є–љ–≥–Є–±–Є—В–Њ—А–Њ–≤ «–њ—А–Њ—В–Њ–љ–љ–Њ–≥–Њ –љ–∞—Б–Њ—Б–∞» –Ј–∞–≤–Є—Б–Є—В –Њ—В —Б–Ї–Њ—А–Њ—Б—В–Є —А–µ–≥–µ–љ–µ—А–∞—Ж–Є–Є –љ–Њ–≤—Л—Е «–њ—А–Њ—В–Њ–љ–љ—Л—Е –љ–∞—Б–Њ—Б–Њ–≤», –∞ –љ–µ –Њ—В –њ—А–Њ–і–Њ–ї–ґ–Є—В–µ–ї—М–љ–Њ—Б—В–Є –љ–∞—Е–Њ–ґ–і–µ–љ–Є—П –њ—А–µ–њ–∞—А–∞—В–∞ –≤ –Њ—А–≥–∞–љ–Є–Ј–Љ–µ. –°—А–µ–і–љ–µ–µ –≤—А–µ–Љ—П –њ–Њ–ї—Г–ґ–Є–Ј–љ–Є –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї–∞ –њ–Њ—Б–ї–µ –µ–≥–Њ –Њ–і–љ–Њ–Ї—А–∞—В–љ–Њ–≥–Њ –≤–љ—Г—В—А–Є–≤–µ–љ–љ–Њ–≥–Њ –≤–≤–µ–і–µ–љ–Є—П –≤ –і–Њ–Ј–µ 40 –Љ–≥ —Б–Њ—Б—В–∞–≤–ї—П–µ—В –Њ–Ї–Њ–ї–Њ 1 —З [10], –Њ–і–љ–∞–Ї–Њ, –љ–µ—Б–Љ–Њ—В—А—П –љ–∞ —Н—В–Њ, –њ–Њ–і–∞–≤–ї–µ–љ–Є–µ —Б–µ–Ї—А–µ—Ж–Є–Є —Б–Њ–ї—П–љ–Њ–є –Ї–Є—Б–ї–Њ—В—Л —Б–Њ—Е—А–∞–љ—П–µ—В—Б—П –њ—А–Є–Љ–µ—А–љ–Њ –≤ —В–µ—З–µ–љ–Є–µ 3 —Б—Г—В. –≠—В–Њ –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ–Њ –і–Њ—Б—В–Є–ґ–µ–љ–Є–µ–Љ –Њ–њ—А–µ–і–µ–ї–µ–љ–љ–Њ–≥–Њ –±–∞–ї–∞–љ—Б–∞ –Љ–µ–ґ–і—Г –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ–Љ –≤–љ–Њ–≤—М —Б–Є–љ—В–µ–Ј–Є—А—Г–µ–Љ—Л—Е –Љ–Њ–ї–µ–Ї—Г–ї «–њ—А–Њ—В–Њ–љ–љ–Њ–≥–Њ –љ–∞—Б–Њ—Б–∞» –Є –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ–Љ –Є–љ–≥–Є–±–Є—А–Њ–≤–∞–љ–љ—Л—Е –Љ–Њ–ї–µ–Ї—Г–ї [11].
–Я–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї –≤—Л–њ—Г—Б–Ї–∞–µ—В—Б—П –≤ —В–∞–±–ї–µ—В–Ї–∞—Е —Б –Ї–Є—И–µ—З–љ–Њ—А–∞—Б—В–≤–Њ—А–Є–Љ–Њ–є –Њ–±–Њ–ї–Њ—З–Ї–Њ–є –і–ї—П –њ—А–µ–і–Њ—В–≤—А–∞—Й–µ–љ–Є—П –≤–ї–Є—П–љ–Є—П HCl –ґ–µ–ї—Г–і–Ї–∞. –Я–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї –Њ—В–ї–Є—З–∞–µ—В—Б—П –±—Л—Б—В—А—Л–Љ –≤—Б–∞—Б—Л–≤–∞–љ–Є–µ–Љ, –µ–≥–Њ –Љ–∞–Ї—Б–Є–Љ–∞–ї—М–љ–∞—П –Ї–Њ–љ—Ж–µ–љ—В—А–∞—Ж–Є—П –і–Њ—Б—В–Є–≥–∞–µ—В—Б—П –њ—А–Є–Љ–µ—А–љ–Њ —З–µ—А–µ–Ј 2,5 —З –њ–Њ—Б–ї–µ –Њ–і–љ–Њ–Ї—А–∞—В–љ–Њ–≥–Њ –Є–ї–Є –њ–Њ–≤—В–Њ—А–љ–Њ–≥–Њ –њ—А–Є–µ–Љ–∞ per os. –Я–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї –≤ –љ–µ–Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ–є —Б—В–µ–њ–µ–љ–Є –њ–Њ–і–≤–µ—А–≥–∞–µ—В—Б—П –Љ–µ—В–∞–±–Њ–ї–Є–Ј–Љ—Г –њ–µ—А–≤–Њ–≥–Њ –њ—А–Њ—Е–Њ–ґ–і–µ–љ–Є—П. –Я—А–µ–њ–∞—А–∞—В –Љ–Њ–ґ–љ–Њ –њ—А–Є–љ–Є–Љ–∞—В—М –≤–љ–µ –Ј–∞–≤–Є—Б–Є–Љ–Њ—Б—В–Є –Њ—В –њ—А–Є–µ–Љ–∞ –њ–Є—Й–Є –Є–ї–Є –∞–љ—В–∞—Ж–Є–і–љ—Л—Е —Б—А–µ–і—Б—В–≤. –Т –њ–µ—З–µ–љ–Є –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї –њ–Њ–і–≤–µ—А–≥–∞–µ—В—Б—П —Н–Ї—Б—В–µ–љ—Б–Є–≤–љ–Њ–Љ—Г –Љ–µ—В–∞–±–Њ–ї–Є–Ј–Љ—Г –њ—А–Є —Г—З–∞—Б—В–Є–Є —Ж–Є—В–Њ—Е—А–Њ–Љ–љ–Њ–є —Б–Є—Б—В–µ–Љ—Л –†450. –С–ї–∞–≥–Њ–і–∞—А—П –љ–∞–±–Њ—А—Г –Є–Ј–Њ—Д–Њ—А–Љ, —Г—З–∞—Б—В–≤—Г—О—Й–Є—Е –≤ –Њ–±–Љ–µ–љ–µ –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї–∞, –њ—А–µ–њ–∞—А–∞—В –Њ—В–ї–Є—З–∞–µ—В—Б—П –њ—А–∞–Ї—В–Є—З–µ—Б–Ї–Є –Њ—В—Б—Г—В—Б—В–≤–Є–µ–Љ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–Њ–≥–Њ –≤–Ј–∞–Є–Љ–Њ–і–µ–є—Б—В–≤–Є—П [12]. –Я–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї –љ–µ –∞–Ї–Ї—Г–Љ—Г–ї–Є—А—Г–µ—В—Б—П –≤ –Њ—А–≥–∞–љ–Є–Ј–Љ–µ, –Є –њ–Њ–≤—В–Њ—А–љ—Л–µ –њ—А–Є–µ–Љ—Л –њ—А–µ–њ–∞—А–∞—В–∞ –≤ —В–µ—З–µ–љ–Є–µ —Б—Г—В–Њ–Ї –љ–µ –≤–ї–Є—П—О—В –љ–∞ –µ–≥–Њ —Д–∞—А–Љ–∞–Ї–Њ–Ї–Є–љ–µ—В–Є–Ї—Г. –Э–µ—В –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ—Б—В–Є –≤ —Б–њ–µ—Ж–Є–∞–ї—М–љ–Њ–Љ –њ–Њ–і–±–Њ—А–µ –і–Њ–Ј—Л –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї–∞ —Г –њ–Њ–ґ–Є–ї—Л—Е –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –Є–ї–Є —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б –њ–Њ—З–µ—З–љ–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В—М—О, –∞ —В–∞–Ї–ґ–µ —Б —Г–Љ–µ—А–µ–љ–љ–Њ –≤—Л—А–∞–ґ–µ–љ–љ–Њ–є –њ–µ—З–µ–љ–Њ—З–љ–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В—М—О. –Т—А–µ–Љ—П –њ–Њ–ї—Г–ґ–Є–Ј–љ–Є –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї–∞ —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б —В—П–ґ–µ–ї—Л–Љ —Ж–Є—А—А–Њ–Ј–Њ–Љ –њ–µ—З–µ–љ–Є —Г–≤–µ–ї–Є—З–Є–≤–∞–µ—В—Б—П –і–Њ 7–9 —З [13].
–Т —В–µ—З–µ–љ–Є–µ –њ–Њ—Б–ї–µ–і–љ–Є—Е 10 –ї–µ—В –Њ—Б–љ–Њ–≤–љ–Њ–є —Ж–µ–ї—М—О –Љ–µ–і–Є–Ї–∞–Љ–µ–љ—В–Њ–Ј–љ–Њ–є —В–µ—А–∞–њ–Є–Є –њ—А–Є –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є—П—Е –Є–Ј –ґ–µ–ї—Г–і–Ї–∞ —Б—З–Є—В–∞–µ—В—Б—П –њ–Њ–і–∞–≤–ї–µ–љ–Є–µ –њ—А–Њ–і—Г–Ї—Ж–Є–Є —Б–Њ–ї—П–љ–Њ–є –Ї–Є—Б–ї–Њ—В—Л —Б –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ–Љ –Ш–Я–Я [14]. –Я—А–Њ–≤–µ–і–µ–љ–љ—Л–є –Љ–µ—В–∞–∞–љ–∞–ї–Є–Ј –њ–Њ–Ї–∞–Ј–∞–ї, —З—В–Њ –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ –Ш–Я–Я –і–Њ—Б—В–Њ–≤–µ—А–љ–Њ —Б–љ–Є–ґ–∞–µ—В —А–Є—Б–Ї –њ–Њ–≤—В–Њ—А–љ—Л—Е —П–Ј–≤–µ–љ–љ—Л—Е –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є–є. –†–µ–∞–ї—М–љ–∞—П –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В—М –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є—З–µ—Б–Ї–Њ–≥–Њ –њ—А–Є–Љ–µ–љ–µ–љ–Є—П –Ш–Я–Я —Г –±–Њ–ї—М–љ—Л—Е –≤ –Ї—А–Є—В–Є—З–µ—Б–Ї–Є—Е —Б–Њ—Б—В–Њ—П–љ–Є—П—Е –њ–Њ—П–≤–Є–ї–∞—Б—М —Б –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В—М—О –њ–∞—А–µ–љ—В–µ—А–∞–ї—М–љ–Њ–≥–Њ –≤–≤–µ–і–µ–љ–Є—П. –Т –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П –і–ї—П –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–≥–Њ –њ—А–Є–Љ–µ–љ–µ–љ–Є—П –і–Њ—Б—В—Г–њ–µ–љ –Ш–Я–Я –і–ї—П –њ–∞—А–µ–љ—В–µ—А–∞–ї—М–љ–Њ–≥–Њ –≤–≤–µ–і–µ–љ–Є—П – –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї (–Ъ–Њ–љ—В—А–Њ–ї–Њ–Ї) [12].
–Я–Њ—Б–ї–µ –≤–љ—Г—В—А–Є–≤–µ–љ–љ–Њ–≥–Њ –≤–µ–і–µ–љ–Є—П 80 –Љ–≥ –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї–∞ —З–µ—А–µ–Ј 12 —З —Б–љ–Є–ґ–µ–љ–Є–µ –Ї–Є—Б–ї–Њ—В–љ–Њ—Б—В–Є —Б–Њ—Б—В–∞–≤–ї—П–µ—В 95%, –∞ —З–µ—А–µ–Ј 24 —З – 79%. –Т 4 —А–∞–Ј–∞ —Г–Љ–µ–љ—М—И–∞–µ—В—Б—П –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ—Б—В—М —Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Њ–≥–Њ –≤–Љ–µ—И–∞—В–µ–ї—М—Б—В–≤–∞, –≤ 3 —А–∞–Ј–∞ – —А–Є—Б–Ї —А–µ—Ж–Є–і–Є–≤–∞, –≤ 2 —А–∞–Ј–∞ – —Б—А–Њ–Ї –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–∞—Ж–Є–Є [12].

–Ы–Є—В–µ—А–∞—В—Г—А–∞
1. Lewis S.D., Bilker W.B., Brensiger C. et al. Hospitalization and mortality rates from peptic ulcer disease and gl. bleeding.
2. –Ы–∞–±–µ–Ј–љ–Є–Ї –Ы.–С., –Ф—А–Њ–Ј–і–Њ–≤ –Т.–Э. –Ч–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –Њ—А–≥–∞–љ–Њ–≤ –њ–Є—Й–µ–≤–∞—А–µ–љ–Є—П —Г –њ–Њ–ґ–Є–ї—Л—Е. –Ь: –Р–љ–∞—Е–∞—А–Є—Б, 2003. 208 —Б.
3. –Ы–∞–Ј–µ–±–љ–Є–Ї –Ы.–С., –Ь–∞—И–∞—А–Њ–≤–∞ –Р.–Р., –С–Њ—А–і–Є–љ –Ф.–°. –Є –і—А. –Ь–љ–Њ–≥–Њ—Ж–µ–љ—В—А–Њ–≤–Њ–µ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ «–≠–њ–Є–і–µ–Љ–Є–Њ–ї–Њ–≥–Є—П –≥–∞—Б—В—А–Њ—Н–Ј–Њ—Д–∞–≥–µ–∞–ї—М–љ–Њ–є —А–µ—Д–ї—О–Ї—Б–љ–Њ–є –±–Њ–ї–µ–Ј–љ–Є –≤ –†–Њ—Б—Б–Є–Є (–Ь–≠–У–†–Х): –њ–µ—А–≤—Л–µ –Є—В–Њ–≥–Є // –≠–Ї—Б–њ–µ—А–Є–Љ–µ–љ—В–∞–ї—М–љ–∞—П –Є –Ї–ї–Є–љ–Є—З–µ—Б–Ї–∞—П –≥–∞—Б—В—А–Њ—Н–љ—В–µ—А–Њ–ї–Њ–≥–Є—П. 2009. вДЦ 6. –°. 4–12.
4. Dent J., Brun J., Fendrick A.M. et al. An evidence–based appraisal of reflux dis–ease management — the Genval Workshop report // Gut. 1999. Vol. 44. –†. 1–16.
5. –Ґ–Ї–∞—З–µ–љ–Ї–Њ –Х.–Ш., –£—Б–њ–µ–љ—Б–Ї–Є–є –Ѓ.–Я., –Ъ–∞—А–∞—В–µ–µ–≤ –Р.–Х., –С–∞–Ї—Г–ї–Є–љ –Ш.–У., –Я–∞—Е–Њ–Љ–Њ–≤–∞ –Ш.–У. –У–∞—Б—В—А–Њ—Н–Ј–Њ—Д–∞–≥–µ–∞–ї—М–љ–∞—П —А–µ—Д–ї—О–Ї—Б–љ–∞—П –±–Њ–ї–µ–Ј–љ—М: –њ–∞—В–Њ–≥–µ–љ–µ—В–Є—З–µ—Б–Ї–Є–µ –Њ—Б–љ–Њ–≤—Л –і–Є—Д—Д–µ—А–µ–љ—Ж–Є—А–Њ–≤–∞–љ–љ–Њ–є —В–∞–Ї—В–Є–Ї–Є –ї–µ—З–µ–љ–Є—П // –≠–Ї—Б–њ–µ—А–Є–Љ–µ–љ—В–∞–ї—М–љ–∞—П –Є –Ї–ї–Є–љ–Є—З–µ—Б–Ї–∞—П –≥–∞—Б—В—А–Њ—Н–љ—В–µ—А–Њ–ї–Њ–≥–Є—П. 2009. вДЦ 2. –°. 104–114.
6. DeVault K.R., Castell D.O. Updated guidelines for the diagnosis and treatment of gastroesophageal reflux disease. The Practice Parameters Committee of the American College of Gastroenterology //Am. J. Gastroenterol. 1999. Vol. 94. –†. 1434–1442.
7. –У–µ–ї—М—Д–∞–љ–і –С.–†., –§–Є–ї–Є–Љ–Њ–љ–Њ–≤ –Ь.–Ш., –Ь–∞–Љ–Њ–љ—В–Њ–≤–∞ –Ю.–Р. –Є –і—А. –Я—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–∞ –Є –ї–µ—З–µ–љ–Є–µ —Б—В—А–µ—Б—Б-–њ–Њ–≤—А–µ–ґ–і–µ–љ–Є–є –Т–Ю –Ц–Ъ–Ґ —Г –±–Њ–ї—М–љ—Л—Е –≤ –Ї—А–Є—В–Є—З–µ—Б–Ї–Є—Е —Б–Њ—Б—В–Њ—П–љ–Є—П—Е // –Ь–µ—В–Њ–і–Є—З–µ—Б–Ї–Є–µ —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є–Є. –Ь., 2010. 34 —Б.
8. –®–∞–њ–Њ–≤–∞–ї—М—П–љ—Ж –°.–У., –І–µ—А–љ—П–Ї–µ–≤–Є—З –°.–Р., –Ь–Є—Е–∞–ї–µ–≤ –Р.–Ш. –Є –і—А. –≠—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В—М –њ–∞–љ—В–Њ–њ—А–∞–Ј–Њ–ї–∞ –њ—А–Є –њ–∞—А–µ–љ—В–µ—А–∞–ї—М–љ–Њ–Љ –≤–≤–µ–і–µ–љ–Є–Є —Г –±–Њ–ї—М–љ—Л—Е —Б –Њ—Б—В—А—Л–Љ–Є —П–Ј–≤–µ–љ–љ—Л–Љ–Є –≥–∞—Б—В—А–Њ–і—Г–Њ–і–µ–љ–∞–ї—М–љ—Л–Љ–Є –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є—П–Љ–Є —Б –≤—Л—Б–Њ–Ї–Є–Љ —А–Є—Б–Ї–Њ–Љ —А–µ—Ж–Є–і–Є–≤–∞ // –†–Ц–У–У–Ъ. 2012. –Ґ. 21. вДЦ 2. –°. 22–28.
9. –Ь–∞–µ–≤ –Ш.–Т., –Ю–≥–∞–љ–µ—Б—П–љ –Ґ.–°., –Ъ—Г—З–µ—А—П–≤—Л–є –Ѓ.–Р. // Consilium medicum. –Ґ. 12. вДЦ 8. –°. 24–26.
10. Bliesath H., Huber R., Hartmann H. et al. Dose linearity of the pharmacokinetics of the new –Э+, –Ъ+–ATPase inhibitor pantoprazole after single intravenous administration // Int J Clin Pharmacol Ther. 1996. Vol. 34 (suppl 1). –†. 18–24.
11. Hartmann –Ь., Ehrlich –Р., Fuder H. et al. Equipotent inhibition of gastric acid secre–tion by equal doses of oral or intravenous pantoprazole // Aliment Pharmacol Ther. 1998. Vol. 12. –†. 1027–1032.
12. –Ґ–Њ–њ—З–Є–є –Э.–Т. –Я—А–Є–Љ–µ–љ–µ–љ–Є–µ –Є–љ–≥–Є–±–Є—В–Њ—А–Њ–≤ –њ—А–Њ—В–Њ–љ–љ–Њ–є –њ–Њ–Љ–њ—Л –њ—А–Є —Б–Є–Љ–њ—В–Њ–Љ–∞—В–Є—З–µ—Б–Ї–Є—Е —П–Ј–≤–∞—Е // –†–Ь–Ц. 2011. –Ґ. 19. вДЦ 12. –°. 730–736.
13. Huber R., Hartmann –Ь., Bliesath –Э. et al. Pharmacokinetics of pantoprazole in man // Int J Clin Pharmacol Ther. 1996. Vol. 34 (suppl 1). –†. 7–16.
14. Gralnek I.M., Barkun A.N., Bardou M. –Ы–µ—З–µ–љ–Є–µ –Њ—Б—В—А–Њ–≥–Њ —П–Ј–≤–µ–љ–љ–Њ–≥–Њ –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є—П // –†–Ь–Ц. 2010. –Ґ.18. вДЦ15. –°. 933–940.












