–Т–≤–µ–і–µ–љ–Є–µ
–Ю–і–љ–Њ–є –Є–Ј —Б–∞–Љ—Л—Е —З–∞—Б—В—Л—Е –ґ–∞–ї–Њ–± –њ—А–Є –Њ–±—А–∞—Й–µ–љ–Є–Є –ґ–µ–љ—Й–Є–љ –Ї –≥–Є–љ–µ–Ї–Њ–ї–Њ–≥—Г —П–≤–ї—П—О—В—Б—П –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–µ –≤—Л–і–µ–ї–µ–љ–Є—П –Є–Ј –њ–Њ–ї–Њ–≤—Л—Е –њ—Г—В–µ–є (–±–µ–ї–Є). –Я—А–Є—З–Є–љ–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –≤—Л–і–µ–ї–µ–љ–Є–є –Є–Ј –≤–ї–∞–≥–∞–ї–Є—Й–∞ –Љ–Њ–ґ–µ—В –±—Л—В—М —Ж–µ–ї—Л–є —А—П–і –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є –Є —Б–Њ—Б—В–Њ—П–љ–Є–є [1].–Я–Њ –і–∞–љ–љ—Л–Љ —А–∞–Ј–љ—Л—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞—В–µ–ї–µ–є, –≤ 22вАУ50% —Б–ї—Г—З–∞–µ–≤ –±–µ–ї–Є —П–≤–ї—П—О—В—Б—П —Б–Є–Љ–њ—В–Њ–Љ–Њ–Љ –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ–Њ–≥–Њ –≤–∞–≥–Є–љ–Њ–Ј–∞ (–С–Т) [2].
–С–Т вАФ —Н—В–Њ –љ–µ–≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ–Њ–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ –≤–ї–∞–≥–∞–ї–Є—Й–∞, —Б–≤—П–Ј–∞–љ–љ–Њ–µ —Б –Є–Ј–Љ–µ–љ–µ–љ–Є–µ–Љ –µ–≥–Њ –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л. –Я–Њ–і–Њ–±–љ–Њ–µ —Б–Њ—Б—В–Њ—П–љ–Є–µ —З—А–µ–Ј–≤—Л—З–∞–є–љ–Њ —И–Є—А–Њ–Ї–Њ —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–Њ —Б—А–µ–і–Є –ґ–µ–љ—Й–Є–љ —Д–µ—А—В–Є–ї—М–љ–Њ–≥–Њ –≤–Њ–Ј—А–∞—Б—В–∞ (20вАУ45 –ї–µ—В), –≤—Б—В—А–µ—З–∞–µ–Љ–Њ—Б—В—М –µ–≥–Њ –≤ —Н—В–Њ–є –≥—А—Г–њ–њ–µ –і–Њ—Б—В–Є–≥–∞–µ—В 80%, —В. –µ. –Є–Ј 10 –ґ–µ–љ—Й–Є–љ 8 –њ–µ—А–µ–љ–Њ—Б—П—В –С–Т —Е–Њ—В—П –±—Л 1 —А–∞–Ј –≤ –ґ–Є–Ј–љ–Є. –Ч–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ –љ–µ –њ—А–µ–і—Б—В–∞–≤–ї—П–µ—В –Њ–њ–∞—Б–љ–Њ—Б—В–Є –і–ї—П —Б–∞–Љ–Њ–є –њ–∞—Ж–Є–µ–љ—В–Ї–Є, –љ–Њ –Љ–Њ–ґ–µ—В –љ–µ–≥–∞—В–Є–≤–љ–Њ —Б–Ї–∞–Ј–∞—В—М—Б—П –љ–∞ –µ–µ —А–µ–њ—А–Њ–і—Г–Ї—В–Є–≤–љ–Њ–є —Д—Г–љ–Ї—Ж–Є–Є. –С–Т –љ–µ—А–µ–і–Ї–Њ —Б—В–∞–љ–Њ–≤–Є—В—Б—П –њ—А–Є—З–Є–љ–Њ–є –≤—Л–Ї–Є–і—Л—И–µ–є, –≤–љ—Г—В—А–Є—Г—В—А–Њ–±–љ–Њ–є –Є–љ—Д–µ–Ї—Ж–Є–Є –њ–ї–Њ–і–∞, –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є –њ–Њ—Б–ї–µ —А–Њ–і–Њ–≤, –∞–±–Њ—А—В–Њ–≤ –Є –Є–љ–≤–∞–Ј–Є–≤–љ—Л—Е –≤–Љ–µ—И–∞—В–µ–ї—М—Б—В–≤ –љ–∞ –њ–Њ–ї–Њ–≤—Л—Е –Њ—А–≥–∞–љ–∞—Е.
–Ъ –љ–∞—Б—В–Њ—П—Й–µ–Љ—Г –≤—А–µ–Љ–µ–љ–Є —Б—В–∞–ї–Њ –Є–Ј–≤–µ—Б—В–љ–Њ, —З—В–Њ –Љ–Є–Ї—А–Њ–±–Є–Њ—Ж–µ–љ–Њ–Ј –≤–ї–∞–≥–∞–ї–Є—Й–∞ вАФ –і–Є–љ–∞–Љ–Є—З–µ—Б–Ї–∞—П –Є –≥–Њ—А–∞–Ј–і–Њ –±–Њ–ї–µ–µ —Б–ї–Њ–ґ–љ–∞—П —Н–Ї–Њ—Б–Є—Б—В–µ–Љ–∞, —З–µ–Љ —Б—З–Є—В–∞–ї–Є —А–∞–љ–µ–µ. –°–Њ—Б—В–Њ—П–љ–Є–µ –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л –≥–µ–љ–Є—В–∞–ї—М–љ–Њ–є –Њ–±–ї–∞—Б—В–Є —Б–∞–Љ—Л–Љ —Б–µ—А—М–µ–Ј–љ—Л–Љ –Њ–±—А–∞–Ј–Њ–Љ –≤–ї–Є—П–µ—В –љ–∞ –Ј–і–Њ—А–Њ–≤—М–µ –ґ–µ–љ—Й–Є–љ—Л –≤ —Ж–µ–ї–Њ–Љ [2].
–Т–њ–µ—А–≤—Л–µ –≤ 1892 –≥. –Ф–Њ–і–µ—А–ї—П–є–љ –њ—А–µ–і—Б—В–∞–≤–Є–ї –Њ–њ–Є—Б–∞–љ–Є—П –Є –Є–Ј–Њ–±—А–∞–ґ–µ–љ–Є—П –≤–∞–≥–Є–љ–∞–ї—М–љ–Њ–є –±–∞—Ж–Є–ї–ї—Л, –≤–њ–Њ—Б–ї–µ–і—Б—В–≤–Є–Є –љ–∞–Ј–≤–∞–љ–љ–Њ–є –µ–≥–Њ –Є–Љ–µ–љ–µ–Љ, –Є —А–∞–Ј–і–µ–ї–Є–ї –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Л–µ —Б–Њ–Њ–±—Й–µ—Б—В–≤–∞ –њ–Њ–ї–Њ–≤—Л—Е –њ—Г—В–µ–є –ґ–µ–љ—Й–Є–љ –љ–∞ ¬Ђ–љ–Њ—А–Љ–∞–ї—М–љ—Л–µ¬ї (—Б –њ—А–µ–Њ–±–ї–∞–і–∞–љ–Є–µ–Љ –≤–∞–≥–Є–љ–∞–ї—М–љ—Л—Е –Љ–Њ–ї–Њ—З–љ–Њ–Ї–Є—Б–ї—Л—Е –њ–∞–ї–Њ—З–µ–Ї) –Є ¬Ђ–љ–µ–љ–Њ—А–Љ–∞–ї—М–љ—Л–µ¬ї (—Б–Њ–і–µ—А–ґ–∞—Й–Є–µ –і—А—Г–≥–Є–µ –Љ–љ–Њ–≥–Њ—З–Є—Б–ї–µ–љ–љ—Л–µ –Њ—А–≥–∞–љ–Є–Ј–Љ—Л, —З–∞—Б—В–Њ —Б—В—А–µ–њ—В–Њ–Ї–Њ–Ї–Ї–Є –Є–ї–Є —Б—В–∞—Д–Є–ї–Њ–Ї–Њ–Ї–Ї–Є) [2].
–Ш–Ј–≤–µ—Б—В–љ–Њ, —З—В–Њ –≤ –љ–Њ—А–Љ–µ –≤–ї–∞–≥–∞–ї–Є—Й–µ –Ј–∞—Б–µ–ї—П—О—В –ї–∞–Ї—В–Њ–±–∞–Ї—В–µ—А–Є–Є, —А–∞—Б—Й–µ–њ–ї—П—О—Й–Є–µ –≥–ї–Є–Ї–Њ–≥–µ–љ, –Ї–Њ—В–Њ—А—Л–Љ –±–Њ–≥–∞—В—Л –Ї–ї–µ—В–Ї–Є –≤–ї–∞–≥–∞–ї–Є—Й–љ–Њ–≥–Њ —Н–њ–Є—В–µ–ї–Є—П, —Б –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ–Љ –Љ–Њ–ї–Њ—З–љ–Њ–є –Ї–Є—Б–ї–Њ—В—Л. –Ґ–∞–Ї–Є–Љ –Њ–±—А–∞–Ј–Њ–Љ, –≤ –љ–Є–ґ–љ–Є—Е –њ–Њ–ї–Њ–≤—Л—Е –њ—Г—В—П—Е –ґ–µ–љ—Й–Є–љ—Л –њ–Њ—Б—В–Њ—П–љ–љ–Њ –њ–Њ–і–і–µ—А–ґ–Є–≤–∞–µ—В—Б—П –Ї–Є—Б–ї–∞—П —Б—А–µ–і–∞, –њ—А–µ–њ—П—В—Б—В–≤—Г—О—Й–∞—П –Ј–∞–Ї—А–µ–њ–ї–µ–љ–Є—О –Є —А–Њ—Б—В—Г –њ–∞—В–Њ–≥–µ–љ–љ–Њ–є –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л. –Ф–ї—П –њ–Њ–і–і–µ—А–ґ–∞–љ–Є—П –љ–Њ—А–Љ–∞–ї—М–љ—Л—Е —Г—Б–ї–Њ–≤–Є–є –Є –Ј–∞—Й–Є—В–љ–Њ–є —Д—Г–љ–Ї—Ж–Є–Є –≤–ї–∞–≥–∞–ї–Є—Й–∞ –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ –±–Њ–ї—М—И–Њ–µ –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ –ї–∞–Ї—В–Њ–±–∞–Ї—В–µ—А–Є–є, –њ–Њ—Н—В–Њ–Љ—Г –Є—Е –і–Њ–ї—П –≤ –µ–≥–Њ –±–Є–Њ—Ж–µ–љ–Њ–Ј–µ —Б–Њ—Б—В–∞–≤–ї—П–µ—В 95вАУ98%.
–Т —Б–Є–ї—Г —А–∞–Ј–ї–Є—З–љ—Л—Е –њ—А–Є—З–Є–љ, –њ–µ—А–µ—З–Є—Б–ї–µ–љ–љ—Л—Е –љ–Є–ґ–µ, –њ—А–Њ–Є—Б—Е–Њ–і—П—В –≤—Л—В–µ—Б–љ–µ–љ–Є–µ –Љ–Њ–ї–Њ—З–љ–Њ–Ї–Є—Б–ї—Л—Е –њ–∞–ї–Њ—З–µ–Ї –Є –Є—Е –Ј–∞–Љ–µ—Й–µ–љ–Є–µ –і—А—Г–≥–Є–Љ–Є –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ–∞–Љ–Є. –Я–Њ–і–Њ–±–љ–∞—П —Б–Є—В—Г–∞—Ж–Є—П –Њ–±–ї–µ–≥—З–∞–µ—В –Ј–∞—Б–µ–ї–µ–љ–Є–µ –≤–ї–∞–≥–∞–ї–Є—Й–∞ –њ–∞—В–Њ–≥–µ–љ–љ—Л–Љ–Є –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ–∞–Љ–Є вАФ –≤–Њ–Ј–±—Г–і–Є—В–µ–ї—П–Љ–Є –Є–љ—Д–µ–Ї—Ж–Є–є, –њ–µ—А–µ–і–∞—О—Й–Є—Е—Б—П –њ–Њ–ї–Њ–≤—Л–Љ –њ—Г—В–µ–Љ, –љ–Њ –≤ –±–Њ–ї—М—И–Є–љ—Б—В–≤–µ —Б–ї—Г—З–∞–µ–≤ –њ—А–Њ–Є—Б—Е–Њ–і–Є—В —Б–Љ–µ–љ–∞ –љ–∞ –љ–µ—Б–њ–µ—Ж–Є—Д–Є—З–µ—Б–Ї—Г—О –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Г. –Ъ –љ–µ–є –Њ—В–љ–Њ—Б—П—В—Б—П –±–∞–Ї—В–µ—А–Є–Є, –Њ–±–Є—В–∞—О—Й–Є–µ –љ–∞ –Ї–Њ–ґ–µ –њ—А–Њ–Љ–µ–ґ–љ–Њ—Б—В–Є, –њ–µ—А–Є–∞–љ–∞–ї—М–љ—Л—Е —Б–Ї–ї–∞–і–Њ–Ї, –≤ –љ–Є–ґ–љ–µ–Љ –Њ—В–і–µ–ї–µ –Љ–Њ—З–µ–Є—Б–њ—Г—Б–Ї–∞—В–µ–ї—М–љ–Њ–≥–Њ –Ї–∞–љ–∞–ї–∞. –Ю–љ–Є –±–µ—Б–њ—А–µ–њ—П—В—Б—В–≤–µ–љ–љ–Њ –Ј–∞–љ–Є–Љ–∞—О—В –љ–Њ–≤—Г—О —Б—А–µ–і—Г –Њ–±–Є—В–∞–љ–Є—П, –Є–љ—В–µ–љ—Б–Є–≤–љ–Њ —А–∞–Ј–Љ–љ–Њ–ґ–∞—О—В—Б—П, –љ–Њ –≤—Л–њ–Њ–ї–љ—П—В—М —Д—Г–љ–Ї—Ж–Є–Є –љ–Њ—А–Љ–∞–ї—М–љ–Њ–є –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л –љ–µ –Љ–Њ–≥—Г—В. –Ш—Е —Д–µ—А–Љ–µ–љ—В–љ–∞—П —Б–Є—Б—В–µ–Љ–∞ –Њ—В–ї–Є—З–∞–µ—В—Б—П –Њ—В —В–∞–Ї–Њ–≤–Њ–є –ї–∞–Ї—В–Њ–±–∞–Ї—В–µ—А–Є–є –Є –љ–µ —А–∞—Б—Й–µ–њ–ї—П–µ—В –≥–ї–Є–Ї–Њ–≥–µ–љ —Б –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ–Љ –Љ–Њ–ї–Њ—З–љ–Њ–є –Ї–Є—Б–ї–Њ—В—Л.
–Э–µ—Б–њ–µ—Ж–Є—Д–Є—З–µ—Б–Ї–∞—П –Љ–Є–Ї—А–Њ—Д–ї–Њ—А–∞ –≤—Л–Ј—Л–≤–∞–µ—В —А—П–і –љ–∞—А—Г—И–µ–љ–Є–є –≤ –Њ–±–Љ–µ–љ–љ—Л—Е –Є –Є–Љ–Љ—Г–љ–љ—Л—Е –њ—А–Њ—Ж–µ—Б—Б–∞—Е –≤–ї–∞–≥–∞–ї–Є—Й–∞ –≤ —Ж–µ–ї–Њ–Љ. –°–љ–Є–ґ–∞–µ—В—Б—П —Г—А–Њ–≤–µ–љ—М –≤—Л—А–∞–±–Њ—В–Ї–Є –Ј–∞—Й–Є—В–љ–Њ–≥–Њ –Є–Љ–Љ—Г–љ–Њ–≥–ї–Њ–±—Г–ї–Є–љ–∞ –Р, –Ї–Њ—В–Њ—А—Л–є –њ—А–µ–њ—П—В—Б—В–≤—Г–µ—В –Ј–∞–Ї—А–µ–њ–ї–µ–љ–Є—О –љ–∞ –≤–ї–∞–≥–∞–ї–Є—Й–љ–Њ–Љ —Н–њ–Є—В–µ–ї–Є–Є –њ–∞—В–Њ–≥–µ–љ–љ—Л—Е –∞–≥–µ–љ—В–Њ–≤. –≠–њ–Є—В–µ–ї–Є–∞–ї—М–љ—Л–µ –Ї–ї–µ—В–Ї–Є —З–∞—Б—В–Є—З–љ–Њ –∞–і—Б–Њ—А–±–Є—А—Г—О—В –љ–∞ —Б–≤–Њ–µ–є –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–Є —Г—Б–ї–Њ–≤–љ–Њ-–њ–∞—В–Њ–≥–µ–љ–љ—Л–µ –±–∞–Ї—В–µ—А–Є–Є –Є —Г—Б–Є–ї–µ–љ–љ–Њ —Б–ї—Г—Й–Є–≤–∞—О—В—Б—П, —Б —З–µ–Љ —Б–≤—П–Ј—Л–≤–∞—О—В –њ–Њ—П–≤–ї–µ–љ–Є–µ –≤—Л–і–µ–ї–µ–љ–Є–є –њ—А–Є –С–Т. –Ч–∞–Љ–µ—Й–∞—О—В –ї–∞–Ї—В–Њ–±–∞–Ї—В–µ—А–Є–Є –≤ –Њ—Б–љ–Њ–≤–љ–Њ–Љ –∞–љ–∞—Н—А–Њ–±—Л вАФ –±–∞–Ї—В–µ—А–Є–Є, —Д—Г–љ–Ї—Ж–Є–Њ–љ–Є—А—Г—О—Й–Є–µ –±–µ–Ј –і–Њ—Б—В—Г–њ–∞ –Ї–Є—Б–ї–Њ—А–Њ–і–∞. –Э–µ–Ї–Њ—В–Њ—А—Л–µ –Є–Ј –њ—А–Њ–і—Г–Ї—В–Њ–≤ –Є—Е –Љ–µ—В–∞–±–Њ–ї–Є–Ј–Љ–∞ вАФ –ї–µ—В—Г—З–Є–µ –ґ–Є—А–љ—Л–µ –Ї–Є—Б–ї–Њ—В—Л –Є –∞–Љ–Є–љ–Њ–Ї–Є—Б–ї–Њ—В—Л вАФ —А–∞—Б—Й–µ–њ–ї—П—О—В—Б—П –≤–Њ –≤–ї–∞–≥–∞–ї–Є—Й–µ –і–Њ –ї–µ—В—Г—З–Є—Е –∞–Љ–Є–љ–Њ–≤, –Ї–Њ—В–Њ—А—Л–µ –Є–Љ–µ—О—В —Е–∞—А–∞–Ї—В–µ—А–љ—Л–є —А—Л–±–љ—Л–є –Ј–∞–њ–∞—Е.
–Ю–њ–Є—Б–∞–љ–љ—Л–µ –Є–Ј–Љ–µ–љ–µ–љ–Є—П –њ—А–Є–≤–Њ–і—П—В –Ї —Б–Љ–µ—Й–µ–љ–Є—О —А–Э –≤–ї–∞–≥–∞–ї–Є—Й–∞ –Њ—В –Ї–Є—Б–ї—Л—Е –Ј–љ–∞—З–µ–љ–Є–є –Ї —Й–µ–ї–Њ—З–љ—Л–Љ. –≠—В–Њ –≤–ї–µ—З–µ—В –Ј–∞ —Б–Њ–±–Њ–є –њ—А–Њ–≥—А–µ—Б—Б–Є—А—Г—О—Й–Є–µ –Є–Ј–Љ–µ–љ–µ–љ–Є—П –≤ –±–µ–ї–Ї–Њ–≤–Њ–Љ, —Г–≥–ї–µ–≤–Њ–і–љ–Њ–Љ, –Љ–Є–љ–µ—А–∞–ї—М–љ–Њ–Љ –Є –ї–Є–њ–Є–і–љ–Њ–Љ –Њ–±–Љ–µ–љ–µ –Ї–ї–µ—В–Њ–Ї —Н–њ–Є—В–µ–ї–Є—П. –£—Б–Є–ї–Є–≤–∞—О—В—Б—П –Є—Е –њ—А–Њ–і—Г–Ї—Ж–Є—П –Є –≤—Л—А–∞–±–Њ—В–Ї–∞ —Б–ї–Є–Ј–Є, —З—В–Њ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є –њ—А–Њ—П–≤–ї—П–µ—В—Б—П –Ї–∞–Ї –Њ–±–Є–ї—М–љ—Л–µ –≤—Л–і–µ–ї–µ–љ–Є—П вАФ –Њ—Б–љ–Њ–≤–љ–Њ–є –њ—А–Є–Ј–љ–∞–Ї –С–Т. –°–ї–µ–і—Г–µ—В –Њ—В–Љ–µ—В–Є—В—М, —З—В–Њ –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ–Њ–є —А–µ–∞–Ї—Ж–Є–Є –≤ —Б—В–µ–љ–Ї–∞—Е –≤–ї–∞–≥–∞–ї–Є—Й–∞ –љ–µ—В, –Є –≤—Б–µ –Є–Ј–Љ–µ–љ–µ–љ–Є—П –љ–Њ—Б—П—В –ї–Є—И—М —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ—Л–є —Е–∞—А–∞–Ї—В–µ—А.
–Т –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П –њ–Њ–і—А–Њ–±–љ–Њ–µ –Є–Ј—Г—З–µ–љ–Є–µ –Ї—Г–ї—М—В—Г—А–∞–ї—М–љ—Л—Е –Є –±–Є–Њ—Е–Є–Љ–Є—З–µ—Б–Ї–Є—Е —Б–≤–Њ–є—Б—В–≤ –њ—А–µ–і—Б—В–∞–≤–Є—В–µ–ї–µ–є –≤–ї–∞–≥–∞–ї–Є—Й–љ–Њ–≥–Њ –±–Є–Њ–њ—В–∞—В–∞ –њ—А–Є–≤–µ–ї–Њ –Ї —В—А–∞–љ—Б—Д–Њ—А–Љ–∞—Ж–Є–Є –Ј–љ–∞–љ–Є–є –Њ –≤–∞—А–Є–∞–љ—В–∞—Е –љ–∞—А—Г—И–µ–љ–Є–є –љ–Њ—А–Љ–Њ—Ж–µ–љ–Њ–Ј–∞ –≤–ї–∞–≥–∞–ї–Є—Й–∞ –Є –µ–≥–Њ –Є–љ—Д–µ–Ї—Ж–Є–Њ–љ–љ–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є [3].
–Ш—В–∞–Ї, –С–Т –љ–µ –Њ—В–љ–Њ—Б–Є—В—Б—П –Ї –њ–Њ–ї–Њ–≤—Л–Љ –Є–љ—Д–µ–Ї—Ж–Є—П–Љ –Є –љ–µ –Є–Љ–µ–µ—В –µ–і–Є–љ–Њ–≥–Њ –≤–Њ–Ј–±—Г–і–Є—В–µ–ї—П, –њ–Њ—Н—В–Њ–Љ—Г –µ–≥–Њ –Є–љ–∞—З–µ –љ–∞–Ј—Л–≤–∞—О—В ¬Ђ–љ–µ—Б–њ–µ—Ж–Є—Д–Є—З–µ—Б–Ї–Є–є –≤–∞–≥–Є–љ–Њ–Ј¬ї. –Я–µ—А–≤–Њ–њ—А–Є—З–Є–љ–Њ–є —Б—В–∞–љ–Њ–≤–Є—В—Б—П –Є–Ј–Љ–µ–љ–µ–љ–Є–µ –≤–ї–∞–≥–∞–ї–Є—Й–љ–Њ–є —Б—А–µ–і—Л, –Ї–Њ—В–Њ—А–Њ–µ –≤–ї–µ—З–µ—В –Ј–∞ —Б–Њ–±–Њ–є –љ–∞—А—Г—И–µ–љ–Є—П –Љ–Є–Ї—А–Њ–±–Є–Њ—Ж–µ–љ–Њ–Ј–∞. –Ь–Є–Ї—А–Њ—Д–ї–Њ—А–∞, –њ—А–Є—Е–Њ–і—П—Й–∞—П –љ–∞ —Б–Љ–µ–љ—Г –ї–∞–Ї—В–Њ–±–∞–Ї—В–µ—А–Є—П–Љ, –Љ–Њ–ґ–µ—В –±—Л—В—М —А–∞–Ј–ї–Є—З–љ–Њ–є –Є —З–∞—Й–µ –≤—Б–µ–≥–Њ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–∞ –∞—Б—Б–Њ—Ж–Є–∞—Ж–Є—П–Љ–Є —Г—Б–ї–Њ–≤–љ–Њ-–њ–∞—В–Њ–≥–µ–љ–љ—Л—Е –±–∞–Ї—В–µ—А–Є–є. –°—А–µ–і–Є –љ–Є—Е –≤—Л–і–µ–ї—П—О—В —Б–ї–µ–і—Г—О—Й–Є–µ –≥—А—Г–њ–њ—Л:
–±–∞–Ї—В–µ—А–Њ–Є–і—Л;
–њ–µ–њ—В–Њ–Ї–Њ–Ї–Ї–Є;
–њ–µ–њ—В–Њ—Б—В—А–µ–њ—В–Њ–Ї–Њ–Ї–Ї–Є;
–Љ–µ–≥–∞—Б—Д–µ—А—Л;
–ї–µ–њ—В–Њ—В—А–Є—Е–Є–Є;
–∞—В–Њ–њ–Њ–±–Є—Г–Љ;
–≥–∞—А–і–љ–µ—А–µ–ї–ї—Л;
–Љ–Є–Ї–Њ–њ–ї–∞–Ј–Љ—Л.
–Ґ–∞–Ї–ґ–µ —Б—В–Њ–Є—В –Њ—В–Љ–µ—В–Є—В—М, —З—В–Њ –љ–∞—А—Г—И–µ–љ–Є—П –Љ–Є–Ї—А–Њ—Ж–µ–љ–Њ–Ј–∞ –≤–ї–∞–≥–∞–ї–Є—Й–∞ –≤—Б—В—А–µ—З–∞—О—В—Б—П —Г 45вАУ86% –±–Њ–ї—М–љ—Л—Е –≥–Є–љ–µ–Ї–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е —Б—В–∞—Ж–Є–Њ–љ–∞—А–Њ–≤ –Є –њ—А–Є–≤–Њ–і—П—В –Ї –Є–љ—Д–µ–Ї—Ж–Є–Њ–љ–љ—Л–Љ –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є—П–Љ –њ–Њ—Б–ї–µ —Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Є—Е –≤–Љ–µ—И–∞—В–µ–ї—М—Б—В–≤ –љ–∞ –Њ—А–≥–∞–љ–∞—Е –Љ–∞–ї–Њ–≥–Њ —В–∞–Ј–∞, —Б–њ–Њ—Б–Њ–±—Б—В–≤—Г—О—В –≤–Њ–Ј–љ–Є–Ї–љ–Њ–≤–µ–љ–Є—О –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є –≤–љ—Г—В—А–µ–љ–љ–Є—Е –Њ—А–≥–∞–љ–Њ–≤. –Я–Њ–≤—А–µ–ґ–і–∞—П –±–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–є –±–∞—А—М–µ—А, –Њ–љ–Є —Г–≤–µ–ї–Є—З–Є–≤–∞—О—В –≤ –љ–µ—Б–Ї–Њ–ї—М–Ї–Њ —А–∞–Ј –≤–µ—А–Њ—П—В–љ–Њ—Б—В—М –Є–љ—Д–Є—Ж–Є—А–Њ–≤–∞–љ–Є—П –≤–Њ–Ј–±—Г–і–Є—В–µ–ї—П–Љ–Є, –њ–µ—А–µ–і–∞–≤–∞–µ–Љ—Л–Љ–Є –њ–Њ–ї–Њ–≤—Л–Љ –њ—Г—В–µ–Љ.
–†–Њ—Б—В –ї–∞–Ї—В–Њ–±–∞–Ї—В–µ—А–Є–є, –Ї–∞–Ї –њ—А–∞–≤–Є–ї–Њ, –Є–Ј–±—Л—В–Њ—З–µ–љ вАФ –Є—Е –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ –≤–Њ –≤–ї–∞–≥–∞–ї–Є—Й–љ–Њ–Љ —Б–µ–Ї—А–µ—В–µ –і–Њ—Б—В–Є–≥–∞–µ—В 1010 –љ–∞ 1 –Љ–ї. –Ю–і–љ–∞–Ї–Њ –Ї–Њ–Љ—Д–Њ—А—В–љ—Л–µ —Г—Б–ї–Њ–≤–Є—П –і–ї—П –Є—Е —А–∞–Ј–Љ–љ–Њ–ґ–µ–љ–Є—П –≤–Њ–Ј–љ–Є–Ї–∞—О—В –ї–Є—И—М –њ–Њ—Б–ї–µ –≤–ї–Є—П–љ–Є—П –Њ–њ—А–µ–і–µ–ї–µ–љ–љ—Л—Е —Д–∞–Ї—В–Њ—А–Њ–≤ –≤–љ–µ—И–љ–µ–є –Є–ї–Є –≤–љ—Г—В—А–µ–љ–љ–µ–є —Б—А–µ–і—Л –Њ—А–≥–∞–љ–Є–Ј–Љ–∞ [4].
–Ю—Б–љ–Њ–≤–љ—Л–µ –њ—А–Є—З–Є–љ—Л –≤–Њ–Ј–љ–Є–Ї–љ–Њ–≤–µ–љ–Є—П –С–Т –Љ–Њ–ґ–љ–Њ —А–∞–Ј–і–µ–ї–Є—В—М –љ–∞ 2 –±–Њ–ї—М—И–Є–µ –≥—А—Г–њ–њ—Л.
–Т–љ—Г—В—А–µ–љ–љ–Є–µ (—Н–љ–і–Њ–≥–µ–љ–љ—Л–µ):–љ–∞—А—Г—И–µ–љ–Є–µ –≥–Њ—А–Љ–Њ–љ–∞–ї—М–љ–Њ–≥–Њ –±–∞–ї–∞–љ—Б–∞ —Б –њ—А–µ–Њ–±–ї–∞–і–∞–љ–Є–µ–Љ –њ—А–Њ–≥–µ—Б—В–µ—А–Њ–љ–∞;
–∞—В—А–Њ—Д–Є—П —Б–ї–Є–Ј–Є—Б—В–Њ–є –Њ–±–Њ–ї–Њ—З–Ї–Є –≤–ї–∞–≥–∞–ї–Є—Й–∞;
–Ї–Є—И–µ—З–љ—Л–є –і–Є—Б–±–Є–Њ–Ј;
–Є–Љ–Љ—Г–љ–љ—Л–µ –љ–∞—А—Г—И–µ–љ–Є—П –≤ –Њ—А–≥–∞–љ–Є–Ј–Љ–µ.
–Т–љ–µ—И–љ–Є–µ (—Н–Ї–Ј–Њ–≥–µ–љ–љ—Л–µ):
–і–ї–Є—В–µ–ї—М–љ–Њ–µ –ї–µ—З–µ–љ–Є–µ –∞–љ—В–Є–±–Є–Њ—В–Є–Ї–∞–Љ–Є;
–ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–∞—П –Є–Љ–Љ—Г–љ–Њ—Б—Г–њ—А–µ—Б—Б–Є—П (–њ—А–Є–µ–Љ —Ж–Є—В–Њ—Б—В–∞—В–Є–Ї–Њ–≤, –≥–ї—О–Ї–Њ–Ї–Њ—А—В–Є–Ї–Њ–Є–і–Њ–≤);
–ї—Г—З–µ–≤–∞—П —В–µ—А–∞–њ–Є—П –Њ–њ—Г—Е–Њ–ї–µ–є;
–Є–љ–Њ—А–Њ–і–љ—Л–µ –њ—А–µ–і–Љ–µ—В—Л –≤–Њ –≤–ї–∞–≥–∞–ї–Є—Й–µ (–≥–Є–≥–Є–µ–љ–Є—З–µ—Б–Ї–Є–µ —В–∞–Љ–њ–Њ–љ—Л, –њ–µ—Б—Б–∞—А–Є–Є, –њ—А–Њ—В–Є–≤–Њ–Ј–∞—З–∞—В–Њ—З–љ—Л–µ –і–Є–∞—Д—А–∞–≥–Љ—Л, –Ї–Њ–ї—М—Ж–∞);
–њ—А–Є–Љ–µ–љ–µ–љ–Є–µ —Б–њ–µ—А–Љ–Є—Ж–Є–і–Њ–≤, —З–∞—Б—В–Њ–µ —Б–њ—А–Є–љ—Ж–µ–≤–∞–љ–Є–µ;
–љ–µ—Б–Њ–±–ї—О–і–µ–љ–Є–µ –њ—А–∞–≤–Є–ї –ї–Є—З–љ–Њ–є –≥–Є–≥–Є–µ–љ—Л.
–Т—Б–µ –њ–µ—А–µ—З–Є—Б–ї–µ–љ–љ—Л–µ —Д–∞–Ї—В–Њ—А—Л —В–µ–Љ –Є–ї–Є –Є–љ—Л–Љ —Б–њ–Њ—Б–Њ–±–Њ–Љ –љ–∞—А—Г—И–∞—О—В –љ–Њ—А–Љ–∞–ї—М–љ–Њ–µ —Д—Г–љ–Ї—Ж–Є–Њ–љ–Є—А–Њ–≤–∞–љ–Є–µ —Б–ї–Є–Ј–Є—Б—В–Њ–є –≤–ї–∞–≥–∞–ї–Є—Й–∞ –Є–ї–Є –≤—Л–Ј—Л–≤–∞—О—В –≥–Є–±–µ–ї—М –±–Њ–ї—М—И–Њ–≥–Њ –Ї–Њ–ї–Є—З–µ—Б—В–≤–∞ –ї–∞–Ї—В–Њ–±–∞–Ї—В–µ—А–Є–є. –Ґ–∞–Ї–Є–Љ –Њ–±—А–∞–Ј–Њ–Љ, –Њ—Б–≤–Њ–±–Њ–ґ–і–∞–µ—В—Б—П –љ–Є—И–∞ –і–ї—П —Г—Б–ї–Њ–≤–љ–Њ-–њ–∞—В–Њ–≥–µ–љ–љ–Њ–є –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л, –Є –Њ–љ–∞ –љ–µ–Љ–µ–і–ї–µ–љ–љ–Њ –µ–µ –Ј–∞–љ–Є–Љ–∞–µ—В.
–Э–µ—Б–Љ–Њ—В—А—П –љ–∞ —В–Њ, —З—В–Њ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ –љ–µ –Њ—В–љ–Њ—Б–Є—В—Б—П –Ї –њ–Њ–ї–Њ–≤—Л–Љ –Є–љ—Д–µ–Ї—Ж–Є—П–Љ, –Ј–∞—З–∞—Б—В—Г—О –µ–≥–Њ –≤–Њ–Ј–љ–Є–Ї–љ–Њ–≤–µ–љ–Є–µ —Б–≤—П–Ј–∞–љ–Њ —Б –њ–Њ–ї–Њ–≤—Л–Љ –∞–Ї—В–Њ–Љ, –Њ—Б–Њ–±–µ–љ–љ–Њ –њ—А–Є —Б–Љ–µ–љ–µ –њ–∞—А—В–љ–µ—А–∞. –Я—А–Є–Ј–љ–∞–Ї–Є –С–Т —Г –ґ–µ–љ—Й–Є–љ —А–∞–Ј–≤–Є–≤–∞—О—В—Б—П –≤ —Б—А–µ–і–љ–µ–Љ —З–µ—А–µ–Ј —Б—Г—В–Ї–Є –њ–Њ—Б–ї–µ –њ–Њ–ї–Њ–≤–Њ–≥–Њ –∞–Ї—В–∞ –±–µ–Ј –±–∞—А—М–µ—А–љ–Њ–≥–Њ –Љ–µ—В–Њ–і–∞ –Ї–Њ–љ—В—А–∞—Ж–µ–њ—Ж–Є–Є. –Х—Б–ї–Є –њ—А–Є—З–Є–љ–Њ–є –±–Њ–ї–µ–Ј–љ–Є –њ–Њ—Б–ї—Г–ґ–Є–ї–Є –њ—А–Є–µ–Љ –∞–љ—В–Є–±–Є–Њ—В–Є–Ї–Њ–≤ –Є –і—А—Г–≥–Є—Е –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤, –Є–Ј–Љ–µ–љ–µ–љ–Є–µ –≥–Њ—А–Љ–Њ–љ–∞–ї—М–љ–Њ–≥–Њ —Д–Њ–љ–∞ (–Ї–ї–Є–Љ–∞–Ї—Б), —В–Њ —Б–Є–Љ–њ—В–Њ–Љ—Л –С–Т —А–∞–Ј–≤–Є–≤–∞—О—В—Б—П –љ–µ–Ј–∞–≤–Є—Б–Є–Љ–Њ –Њ—В –њ–Њ–ї–Њ–≤–Њ–є –ґ–Є–Ј–љ–Є.
–°–Њ–≥–ї–∞—Б–љ–Њ —Б–Њ–≤—А–µ–Љ–µ–љ–љ—Л–Љ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–Є—П–Љ, –Њ–і–љ–Њ –Є–Ј –Ї–ї—О—З–µ–≤—Л—Е –Ј–≤–µ–љ—М–µ–≤ –њ–∞—В–Њ–≥–µ–љ–µ–Ј–∞ –С–Т вАФ —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В—М —Н—В–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є –Ј–љ–∞—З–Є–Љ—Л—Е –±–∞–Ї—В–µ—А–Є–є –Њ–±—А–∞–Ј–Њ–≤—Л–≤–∞—В—М –±–Є–Њ–њ–ї–µ–љ–Ї–Є [2].
–С–Є–Њ–њ–ї–µ–љ–Ї–∞ вАФ —Н—В–Њ –Љ–Є–Ї—А–Њ–±–љ–Њ–µ —Б–Њ–Њ–±—Й–µ—Б—В–≤–Њ, –≤ –Ї–Њ—В–Њ—А–Њ–Љ –Ї–ї–µ—В–Ї–Є –њ—А–Є–Ї—А–µ–њ–ї–µ–љ—Л –Ї –Ї–∞–Ї–Њ–є-–ї–Є–±–Њ –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–Є –Є/–Є–ї–Є –і—А—Г–≥ –Ї –і—А—Г–≥—Г –Є –Ј–∞–Ї–ї—О—З–µ–љ—Л –≤ –Љ–µ–ґ–±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Л–є –Љ–∞—В—А–Є–Ї—Б —Б–Є–љ—В–µ–Ј–Є—А–Њ–≤–∞–љ–љ—Л—Е –Є–Љ–Є –≤–љ–µ–Ї–ї–µ—В–Њ—З–љ—Л—Е –њ–Њ–ї–Є–Љ–µ—А–љ—Л—Е –≤–µ—Й–µ—Б—В–≤; –±–∞–Ї—В–µ—А–Є–Є –≤ –±–Є–Њ–њ–ї–µ–љ–Ї–∞—Е –Є–Љ–µ—О—В –Є–Ј–Љ–µ–љ–µ–љ–љ—Л–µ —Д–Є–Ј–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–µ —Б–≤–Њ–є—Б—В–≤–∞ [5]. –Ь–Є–Ї—А–Њ—Д–ї–Њ—А–∞ –±–Є–Њ–њ–ї–µ–љ–Ї–Є –±–Њ–ї–µ–µ —Г—Б—В–Њ–є—З–Є–≤–∞ –Ї –≤–Њ–Ј–і–µ–є—Б—В–≤–Є—О –љ–µ–±–ї–∞–≥–Њ–њ—А–Є—П—В–љ—Л—Е —Д–∞–Ї—В–Њ—А–Њ–≤ —Д–Є–Ј–Є—З–µ—Б–Ї–Њ–є, —Е–Є–Љ–Є—З–µ—Б–Ї–Њ–є –Є –±–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–є –њ—А–Є—А–Њ–і—Л –њ–Њ —Б—А–∞–≤–љ–µ–љ–Є—О —Б–Њ —Б–≤–Њ–±–Њ–і–љ–Њ –њ–ї–∞–≤–∞—О—Й–Є–Љ–Є (–њ–ї–∞–љ–Ї—В–Њ–љ–љ—Л–Љ–Є) –±–∞–Ї—В–µ—А–Є—П–Љ–Є. –Т —В–∞–Ї–Є—Е —Г—Б–ї–Њ–≤–Є—П—Е –±–∞–Ї—В–µ—А–Є–Є —Г—Б—В–Њ–є—З–Є–≤—Л –Ї –≤–Њ–Ј–і–µ–є—Б—В–≤–Є—О —Г–ї—М—В—А–∞—Д–Є–Њ–ї–µ—В–Њ–≤–Њ–≥–Њ –Є–Ј–ї—Г—З–µ–љ–Є—П, –і–µ–≥–Є–і—А–∞—В–∞—Ж–Є–Є –Є –≤–Є—А—Г—Б–∞–Љ, –∞–љ—В–Є–±–Є–Њ—В–Є–Ї–∞–Љ –Є —Д–∞–Ї—В–Њ—А–∞–Љ –Є–Љ–Љ—Г–љ–љ–Њ–є –Ј–∞—Й–Є—В—Л. –§–∞–Ї—В–Њ—А–Њ–Љ —Г—Б—В–Њ–є—З–Є–≤–Њ—Б—В–Є –±–Є–Њ–њ–ї–µ–љ–Њ–Ї —П–≤–ї—П–µ—В—Б—П —Б–ї–Є–Ј–Є—Б—В–Њ-–њ–Њ–ї–Є–Љ–µ—А–љ—Л–є —Б–ї–Њ–є, –≤—Л—А–∞–±–∞—В—Л–≤–∞–µ–Љ—Л–є —Б—А–∞–Ј—Г –њ–Њ—Б–ї–µ –∞–і–≥–µ–Ј–Є–Є –Є –≤–Ї–ї—О—З–∞—О—Й–Є–є –ї–Є–њ–Њ–њ–Њ–ї–Є—Б–∞—Е–∞—А–Є–і—Л, –њ—А–Њ—В–µ–Њ–≥–ї–Є–Ї–∞–љ—Л, –≥–ї–Є–Ї–Њ–њ—А–Њ—В–µ–Є–і—Л, —Н–љ–і–Њ–њ–Њ–ї–Є—Б–∞—Е–∞—А–Є–і—Л, –∞–љ–∞–ї–Њ–≥–Є—З–љ—Л–µ –≤–µ—Й–µ—Б—В–≤—Г –Ї–ї–µ—В–Њ—З–љ–Њ–є —Б—В–µ–љ–Ї–Є, –≥–ї–Є–Ї–Њ–Ї–∞–ї–Є–Ї—Б–∞ –Є –Ї–∞–њ—Б—Г–ї –±–∞–Ї—В–µ—А–Є–є [5]. –†–µ–Ј—Г–ї—М—В–∞—В—Л –љ–µ–і–∞–≤–љ–Є—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є –њ–Њ–Ї–∞–Ј—Л–≤–∞—О—В, —З—В–Њ –С–Т —Б—Г—Й–µ—Б—В–≤—Г–µ—В –Ї–∞–Ї –њ–Њ–ї–Є–Љ–Є–Ї—А–Њ–±–љ–∞—П –±–Є–Њ–њ–ї–µ–љ–Њ—З–љ–∞—П –Є–љ—Д–µ–Ї—Ж–Є—П [6, 7]. –Я–Њ–ї–∞–≥–∞—О—В, —З—В–Њ Gardnerella vaginalis –њ–µ—А–≤—Л–Љ–Є –њ—А–Є–Ї—А–µ–њ–ї—П—О—В—Б—П –Ї –≤–∞–≥–Є–љ–∞–ї—М–љ–Њ–Љ—Г —Н–њ–Є—В–µ–ї–Є—О –Є –Ј–∞—В–µ–Љ —Б–ї—Г–ґ–∞—В ¬Ђ–Ї–∞—А–Ї–∞—Б–Њ–Љ¬ї –і–ї—П –њ—А–Є–Ї—А–µ–њ–ї–µ–љ–Є—П –і—А—Г–≥–Є—Е –±–∞–Ї—В–µ—А–Є–є. –†. Alveset al. [8] –≤—Л–і–µ–ї–Є–ї–Є 30 –≤–Є–і–Њ–≤ –±–∞–Ї—В–µ—А–Є–є, –∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–љ—Л—Е —Б –С–Т, –Є –≤ –Љ–Њ–і–µ–ї—М–љ—Л—Е —Н–Ї—Б–њ–µ—А–Є–Љ–µ–љ—В–∞—Е –Њ—Е–∞—А–∞–Ї—В–µ—А–Є–Ј–Њ–≤–∞–ї–Є –Є—Е –≤–Є—А—Г–ї–µ–љ—В–љ–Њ—Б—В—М, –Њ–њ—А–µ–і–µ–ї—П–µ–Љ—Г—О –Ї–∞–Ї –≤—Л—Б–Њ–Ї–∞—П –∞–і–≥–µ–Ј–Є—П, —Ж–Є—В–Њ—В–Њ–Ї—Б–Є—З–љ–Њ—Б—В—М, –∞ —В–∞–Ї–ґ–µ –њ—А–µ–і—А–∞—Б–њ–Њ–ї–Њ–ґ–µ–љ–љ–Њ—Б—В—М —Д–Њ—А–Љ–Є—А–Њ–≤–∞—В—М –±–Є–Њ–њ–ї–µ–љ–Ї–Є. –С—Л–ї–Њ –њ–Њ–Ї–∞–Ј–∞–љ–Њ, —З—В–Њ –±–Њ–ї—М—И–Є–љ—Б—В–≤–Њ –∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–љ—Л—Е —Б –С–Т –±–∞–Ї—В–µ—А–Є–є –Є–Љ–µ–ї–Є —В–µ–љ–і–µ–љ—Ж–Є—О —А–∞—Б—В–Є –Ї–∞–Ї –±–Є–Њ–њ–ї–µ–љ–Ї–Є, –Њ–і–љ–∞–Ї–Њ —Б–∞–Љ—Г—О –≤—Л—Б–Њ–Ї—Г—О –≤–Є—А—Г–ї–µ–љ—В–љ–Њ—Б—В—М –Є–Љ–µ–ї–Є G. vaginalis (60вАУ90%), –Љ–µ–љ—М—И—Г—О вАФ Atopobium vaginae.
–Ф–Є–∞–≥–љ–Њ–Ј –С–Т —Г—Б—В–∞–љ–∞–≤–ї–Є–≤–∞–µ—В—Б—П –њ–Њ—Б–ї–µ —Б–±–Њ—А–∞ –∞–љ–∞–Љ–љ–µ–Ј–∞ –њ–∞—Ж–Є–µ–љ—В–Ї–Є, –Є–Ј—Г—З–µ–љ–Є—П –µ–µ –ґ–∞–ї–Њ–±, –Њ—Б–Љ–Њ—В—А–∞ –љ–∞ –≥–Є–љ–µ–Ї–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–Љ –Ї—А–µ—Б–ї–µ –Є –њ–Њ–ї—Г—З–µ–љ–Є—П –і–∞–љ–љ—Л—Е –ї–∞–±–Њ—А–∞—В–Њ—А–љ—Л—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є. –Т –њ–Њ–ї—М–Ј—Г –С–Т –≥–Њ–≤–Њ—А—П—В:
–≤–Њ–Ј—А–∞—Б—В вАФ —З–∞—Й–µ –≤—Б–µ–≥–Њ –±–Њ–ї–µ—О—В —Б–µ–Ї—Б—Г–∞–ї—М–љ–Њ –∞–Ї—В–Є–≤–љ—Л–µ –ґ–µ–љ—Й–Є–љ—Л —А–µ–њ—А–Њ–і—Г–Ї—В–Є–≤–љ–Њ–≥–Њ –≤–Њ–Ј—А–∞—Б—В–∞;
–≤–Ј–∞–Є–Љ–Њ—Б–≤—П–Ј—М —Б–Њ —Б–Љ–µ–љ–Њ–є –њ–∞—А—В–љ–µ—А–∞, –ї–µ—З–µ–љ–Є–µ–Љ –і—А—Г–≥–Є—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є, –Њ–њ–µ—А–∞—В–Є–≤–љ—Л–Љ –≤–Љ–µ—И–∞—В–µ–ї—М—Б—В–≤–Њ–Љ;
—Б—А–µ–і–љ—П—П –Є–ї–Є –ї–µ–≥–Ї–∞—П —Б—В–µ–њ–µ–љ—М –≤—Л—А–∞–ґ–µ–љ–љ–Њ—Б—В–Є –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е –њ—А–Є–Ј–љ–∞–Ї–Њ–≤ –±–Њ–ї–µ–Ј–љ–Є.
–Я—А–Є –Њ—Б–Љ–Њ—В—А–µ –і–Њ–Ї—В–Њ—А –Њ—Ж–µ–љ–Є–≤–∞–µ—В —Б–Њ—Б—В–Њ—П–љ–Є–µ –≤–ї–∞–≥–∞–ї–Є—Й–∞, —И–µ–є–Ї–Є –Љ–∞—В–Ї–Є, –љ–∞—А—Г–ґ–љ—Л—Е –њ–Њ–ї–Њ–≤—Л—Е –Њ—А–≥–∞–љ–Њ–≤. –Я—А–Є –љ–µ—Б–њ–µ—Ж–Є—Д–Є—З–µ—Б–Ї–Є—Е –Є–Ј–Љ–µ–љ–µ–љ–Є—П—Е —Б–ї–Є–Ј–Є—Б—В–∞—П –Њ–±–Њ–ї–Њ—З–Ї–∞ —А–Њ–Ј–Њ–≤–Њ–≥–Њ —Ж–≤–µ—В–∞, –љ–µ –≤–Њ—Б–њ–∞–ї–µ–љ–∞, –љ–µ—А–∞–≤–љ–Њ–Љ–µ—А–љ–Њ –њ–Њ–Ї—А—Л—В–∞ –≤—Л–і–µ–ї–µ–љ–Є—П–Љ–Є. –Я—А–Є –Њ—Б—В—А–Њ–Љ –С–Т –Њ–љ–Є –±–µ–ї–Њ-—Б–µ—А—Л–µ, —Б –љ–µ–њ—А–Є—П—В–љ—Л–Љ –Ј–∞–њ–∞—Е–Њ–Љ. –Х—Б–ї–Є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ –њ–µ—А–µ—И–ї–Њ –≤ —Е—А–Њ–љ–Є—З–µ—Б–Ї—Г—О —Б—В–∞–і–Є—О –Є –і–ї–Є—В—Б—П –љ–µ—Б–Ї–Њ–ї—М–Ї–Њ –ї–µ—В, —В–Њ –≤—Л–і–µ–ї–µ–љ–Є—П –Љ–µ–љ—П—О—В —Б–≤–Њ–є —Ж–≤–µ—В –љ–∞ –ґ–µ–ї—В–Њ–≤–∞—В–Њ-–Ј–µ–ї–µ–љ—Л–є, —Б—В–∞–љ–Њ–≤—П—В—Б—П –±–Њ–ї–µ–µ –≥—Г—Б—В—Л–Љ–Є, —В—П–≥—Г—З–Є–Љ–Є, –љ–∞–њ–Њ–Љ–Є–љ–∞—О—В —В–≤–Њ—А–Њ–≥ –Є–ї–Є –Є–Љ–µ—О—В –њ–µ–љ–Є—Б—В—Л–є –≤–Є–і. –Т–Њ –≤—А–µ–Љ—П –Њ—Б–Љ–Њ—В—А–∞ –≥–Є–љ–µ–Ї–Њ–ї–Њ–≥ –Є–Ј–Љ–µ—А—П–µ—В —А–Э –≤–ї–∞–≥–∞–ї–Є—Й–∞ –Є–љ–і–Є–Ї–∞—В–Њ—А–љ–Њ–є –њ–Њ–ї–Њ—Б–Ї–Њ–є: –њ—А–Є –С–Т –Ј–љ–∞—З–µ–љ–Є–µ –µ–≥–Њ –≤—Л—И–µ 4,8вАУ5,0.
–Ґ–∞–Ї–ґ–µ —Б—В–Њ–Є—В –Њ—В–Љ–µ—В–Є—В—М –Ї—А–Є—В–µ—А–Є–Є –Э—М—О–і–ґ–µ–љ—В–∞ вАФ –Њ–і–љ—Г –Є–Ј –Њ—Б–љ–Њ–≤–љ—Л—Е —Б–Є—Б—В–µ–Љ –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є –С–Т, –Ї–Њ—В–Њ—А–∞—П, –Њ–і–љ–∞–Ї–Њ, –≤ —Б–≤–µ—В–µ –љ–Њ–≤—Л—Е –і–∞–љ–љ—Л—Е –Њ ¬Ђ–±–µ–Ј–ї–∞–Ї—В–Њ–±–∞—Ж–Є–ї–ї—П—А–љ–Њ–Љ¬ї —В–Є–њ–µ –≤–∞–≥–Є–љ–∞–ї—М–љ–Њ–є –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л –Є–Љ–µ–µ—В –љ–µ–і–Њ—Б—В–∞—В–Ї–Є. –Ґ–∞–Ї, –і–ї—П —Е–∞—А–∞–Ї—В–µ—А–Є—Б—В–Є–Ї–Є –Љ–Є–Ї—А–Њ–±–Є–Њ—В—Л –Њ—Ж–µ–љ–Є–≤–∞—О—В –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ –ї–∞–Ї—В–Њ–±–∞—Ж–Є–ї–ї –Њ—В–љ–Њ—Б–Є—В–µ–ї—М–љ–Њ –С–Т вАФ –∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–љ—Л—Е –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Л—Е –Љ–Њ—А—Д–Њ—В–Є–њ–Њ–≤. –Ф–µ–є—Б—В–≤–Є—В–µ–ї—М–љ–Њ, –ґ–µ–љ—Й–Є–љ—Л —Б –њ—А–µ–Њ–±–ї–∞–і–∞–љ–Є–µ–Љ Lactobacillus spp. –≤ –≤–∞–≥–Є–љ–∞–ї—М–љ–Њ–Љ –±–Є–Њ–њ—В–∞—В–µ –љ–µ –Є–Љ–µ—О—В –С–Т. –Ю–і–љ–∞–Ї–Њ –Є –≤—Л–≤–Њ–і –Њ —В–Њ–Љ, —З—В–Њ –љ–µ–±–Њ–ї—М—И–Њ–µ –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ –ї–∞–Ї—В–Њ–±–∞—Ж–Є–ї–ї –Є–ї–Є –Є—Е –Њ—В—Б—Г—В—Б—В–≤–Є–µ –Њ–і–љ–Њ–Ј–љ–∞—З–љ–Њ –њ–Њ–і—В–≤–µ—А–ґ–і–∞–µ—В –љ–∞–ї–Є—З–Є–µ –С–Т, –љ–µ–≤–µ—А–µ–љ [2].
–Ы–∞–±–Њ—А–∞—В–Њ—А–љ–∞—П –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–∞ –С–Т –Ј–∞–Ї–ї—О—З–∞–µ—В—Б—П –≤ –Љ–Є–Ї—А–Њ—Б–Ї–Њ–њ–Є–Є –Њ–Ї—А–∞—И–µ–љ–љ—Л—Е –Љ–∞–Ј–Ї–Њ–≤ –Є–Ј –≤–ї–∞–≥–∞–ї–Є—Й–∞. –Т –љ–Є—Е –Њ–±–љ–∞—А—Г–ґ–Є–≤–∞—О—В—Б—П –Ї–ї—О—З–µ–≤—Л–µ –Ї–ї–µ—В–Ї–Є вАФ —Н–њ–Є—В–µ–ї–Є–Њ—Ж–Є—В—Л —Б–ї–Є–Ј–Є—Б—В–Њ–є –Њ–±–Њ–ї–Њ—З–Ї–Є —Б –∞–і–≥–µ–Ј–Є—А–Њ–≤–∞–љ–љ—Л–Љ–Є –љ–∞ –Є—Е –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–Є –Љ–Є–Ї—А–Њ–±–љ—Л–Љ–Є —В–µ–ї–∞–Љ–Є. –Ъ–ї–µ—В–Ї–∞ –њ—А–Є–Њ–±—А–µ—В–∞–µ—В –Ј–µ—А–љ–Є—Б—В—Л–є –≤–Є–і, –µ–µ –≥—А–∞–љ–Є—Ж—Л —Б—В–∞–љ–Њ–≤—П—В—Б—П –љ–µ—З–µ—В–Ї–Є–Љ–Є, –њ—Г–љ–Ї—В–Є—А–љ—Л–Љ–Є. –Ґ–∞–Ї–ґ–µ –њ—А–Є –Љ–Є–Ї—А–Њ—Б–Ї–Њ–њ–Є–Є —Г—Б—В–∞–љ–∞–≤–ї–Є–≤–∞–µ—В—Б—П —А–µ–Ј–Ї–Њ–µ —Б–љ–Є–ґ–µ–љ–Є–µ –Ї–Њ–ї–Є—З–µ—Б—В–≤–∞ –ї–∞–Ї—В–Њ–±–∞–Ї—В–µ—А–Є–є, –≤–њ–ї–Њ—В—М –і–Њ –њ–Њ–ї–љ–Њ–≥–Њ –Є—Б—З–µ–Ј–љ–Њ–≤–µ–љ–Є—П –Є–Ј –њ–Њ–њ—Г–ї—П—Ж–Є–Є [2, 9, 10]. –Т–Љ–µ—Б—В–Њ –љ–Є—Е –Њ–±–љ–∞—А—Г–ґ–Є–≤–∞–µ—В—Б—П –љ–µ—Б–њ–µ—Ж–Є—Д–Є—З–µ—Б–Ї–∞—П –Љ–Є–Ї—А–Њ—Д–ї–Њ—А–∞: –µ–і–Є–љ–Є—З–љ—Л–µ –Ї–Њ–Ї–Ї–Є, —Б—В—А–µ–њ—В–Њ–Ї–Њ–Ї–Ї–Є, –Љ–µ–ї–Ї–Є–µ –њ–∞–ї–Њ—З–Ї–Є.
–С–∞–Ї—В–µ—А–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–є –њ–Њ—Б–µ–≤ –≤—Л–і–µ–ї–µ–љ–Є–є –њ—А–Њ–≤–Њ–і–Є—В—Б—П –≤ —А–µ–і–Ї–Є—Е —Б–ї—Г—З–∞—П—Е, –Ї–Њ–≥–і–∞ –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ —В–Њ—З–љ–Њ —Г—Б—В–∞–љ–Њ–≤–Є—В—М —Б–Њ—Б—В–∞–≤ –Є–Ј–Љ–µ–љ–µ–љ–љ–Њ–є –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л.
–Т –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П ¬Ђ–Ј–Њ–ї–Њ—В—Л–Љ¬ї —Б—В–∞–љ–і–∞—А—В–Њ–Љ –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є –С–Т —П–≤–ї—П–µ—В—Б—П –њ–Њ–ї–Є–Љ–µ—А–∞–Ј–љ–∞—П —Ж–µ–њ–љ–∞—П —А–µ–∞–Ї—Ж–Є—П –≤ —А–µ–ґ–Є–Љ–µ —А–µ–∞–ї—М–љ–Њ–≥–Њ –≤—А–µ–Љ–µ–љ–Є.
–Ы–µ—З–µ–љ–Є–µ –С–Т
–Ш–Ј–≤–µ—Б—В–љ–Њ, —З—В–Њ –±–∞–Ї—В–µ—А–Є–Є –≤ –±–Є–Њ–њ–ї–µ–љ–Ї–∞—Е –Њ—В–≤–µ—З–∞—О—В –љ–∞ –∞–љ—В–Є–±–Є–Њ—В–Є–Ї–Њ—В–µ—А–∞–њ–Є—О –Є–љ–∞—З–µ, —З–µ–Љ –њ–ї–∞–љ–Ї—В–Њ–љ–љ—Л–µ –±–∞–Ї—В–µ—А–Є–Є, —В. –Ї. –Љ–µ–ґ–Ї–ї–µ—В–Њ—З–љ—Л–є –Љ–∞—В—А–Є–Ї—Б –±–Є–Њ–њ–ї–µ–љ–Ї–Є –Љ–Њ–ґ–µ—В —Б–≤—П–Ј—Л–≤–∞—В—М –Є–ї–Є –љ–µ –њ—А–Њ–њ—Г—Б–Ї–∞—В—М, –Є/–Є–ї–Є –Є–љ–∞–Ї—В–Є–≤–Є—А–Њ–≤–∞—В—М –∞–љ—В–Є–±–Є–Њ—В–Є–Ї–Є [7, 8]. –Т —Б–≤—П–Ј–Є —Б —Н—В–Є–Љ —Д–Њ—А–Љ–Є—А–Њ–≤–∞–љ–Є–µ –±–Є–Њ–њ–ї–µ–љ–Њ–Ї –њ—А–Є –С–Т —А–∞—Б—Б–Љ–∞—В—А–Є–≤–∞–µ—В—Б—П –≤ –Ї–∞—З–µ—Б—В–≤–µ –Њ–і–љ–Њ–є –Є–Ј –Њ—Б–љ–Њ–≤–љ—Л—Е –њ—А–Є—З–Є–љ –њ–µ—А—Б–Є—Б—В–Є—А—Г—О—Й–µ–≥–Њ –Є —А–µ—Ж–Є–і–Є–≤–Є—А—Г—О—Й–µ–≥–Њ –С–Т [7, 8]. –Я–Њ–Є—Б–Ї –њ—А–µ–њ–∞—А–∞—В–Њ–≤, —Б–њ–Њ—Б–Њ–±–љ—Л—Е –њ—А–Њ–љ–Є–Ї–∞—В—М –≤ –±–Є–Њ–њ–ї–µ–љ–Ї–Є –Є —А–∞–Ј—А—Г—И–∞—В—М –Є—Е, –њ—А–µ–і—Б—В–∞–≤–ї—П–µ—В—Б—П –∞–Ї—В—Г–∞–ї—М–љ–Њ–є –Ј–∞–і–∞—З–µ–є. –Ф–∞–љ–љ—Л–µ in vitro —Б–≤–Є–і–µ—В–µ–ї—М—Б—В–≤—Г—О—В –Њ —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В–Є –ї–∞–Ї—В–Њ–±–∞—Ж–Є–ї–ї —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ —А–∞–Ј—А—Г—И–∞—В—М –±–Є–Њ–њ–ї–µ–љ–Ї–Є [7], —З—В–Њ –њ–Њ–Ј–≤–Њ–ї—П–µ—В —А–∞—Б—Б–Љ–∞—В—А–Є–≤–∞—В—М —Б–Њ—З–µ—В–∞–љ–Є–µ –∞–љ—В–Є–±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ —Б –њ—А–Њ–±–Є–Њ—В–Є–Ї–∞–Љ–Є –Ї–∞–Ї –њ–µ—А—Б–њ–µ–Ї—В–Є–≤–љ—Л–є –њ–Њ–і—Е–Њ–і –Ї –ї–µ—З–µ–љ–Є—О –С–Т.–Ф–ї—П –ї–µ—З–µ–љ–Є—П –С–Т —А–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞–љ—Л —Б–ї–µ–і—Г—О—Й–Є–µ —Б—Е–µ–Љ—Л:
–Х–≤—А–Њ–њ–µ–є—Б–Ї–Є–µ —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є–Є –њ–Њ –≤–µ–і–µ–љ–Є—О –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–Љ–Є –≤—Л–і–µ–ї–µ–љ–Є—П–Љ–Є –Є–Ј –≤–ї–∞–≥–∞–ї–Є—Й–∞, –Є–Ј–і–∞–љ–љ—Л–µ –Ь–µ–ґ–і—Г–љ–∞—А–Њ–і–љ—Л–Љ —Б–Њ—О–Ј–Њ–Љ –њ–Њ –±–Њ—А—М–±–µ —Б –Є–љ—Д–µ–Ї—Ж–Є—П–Љ–Є, –њ–µ—А–µ–і–∞—О—Й–Є–Љ–Є—Б—П –њ–Њ–ї–Њ–≤—Л–Љ –њ—Г—В–µ–Љ, вАФ IUSTI (International Union against Sexually Transmitted Infections)/–Т–Ю–Ч –≤ 2011 –≥.: –Љ–µ—В—А–Њ–љ–Є–і–∞–Ј–Њ–ї (–≥–µ–ї—М 0,75%) 5 –≥ –Є–љ—В—А–∞–≤–∞–≥–Є–љ–∞–ї—М–љ–Њ –≤ —В–µ—З–µ–љ–Є–µ 5 –і–љ–µ–є –Є–ї–Є –Ї–ї–Є–љ–і–∞–Љ–Є—Ж–Є–љ (–Ї—А–µ–Љ 2%) 5 –≥ –Є–љ—В—А–∞–≤–∞–≥–Є–љ–∞–ї—М–љ–Њ –њ–µ—А–µ–і —Б–љ–Њ–Љ –≤ —В–µ—З–µ–љ–Є–µ 7 –і–љ–µ–є, –Є–ї–Є –Ї–ї–Є–љ–і–∞–Љ–Є—Ж–Є–љ per os 300 –Љ–≥ 2 —А./—Б—Г—В –≤ —В–µ—З–µ–љ–Є–µ 7 –і–љ–µ–є [11].
–†–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є–Є –¶–µ–љ—В—А–∞ –њ–Њ –Ї–Њ–љ—В—А–Њ–ї—О –Є –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є (Centers for Disease Control and Prevention, CDC) 2010 –≥.: –Љ–µ—В—А–Њ–љ–Є–і–∞–Ј–Њ–ї 500 –Љ–≥ –њ–µ—А –Њ—А–∞–ї—М–љ–Њ 2 —А./—Б—Г—В –≤ —В–µ—З–µ–љ–Є–µ 7 –і–љ–µ–є –Є–ї–Є –Љ–µ—В—А–Њ–љ–Є–і–∞–Ј–Њ–ї (–≥–µ–ї—М 0,75%) 5 –≥ –≤–∞–≥–Є–љ–∞–ї—М–љ–Њ –љ–∞ –љ–Њ—З—М –≤ —В–µ—З–µ–љ–Є–µ 5 –і–љ–µ–є, –Є–ї–Є –Ї–ї–Є–љ–і–∞–Љ–Є—Ж–Є–љ (2% –Ї—А–µ–Љ) 5 –≥ –≤–∞–≥–Є–љ–∞–ї—М–љ–Њ –љ–∞ –љ–Њ—З—М –≤ —В–µ—З–µ–љ–Є–µ 7 –і–љ–µ–є [12].
–Э–∞–Љ–Є –±—Л–ї–Њ –≤—Л–њ–Њ–ї–љ–µ–љ–Њ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ, —Ж–µ–ї—М—О –Ї–Њ—В–Њ—А–Њ–≥–Њ —П–≤–Є–ї–Њ—Б—М —Б—А–∞–≤–љ–µ–љ–Є–µ —Б—Г–±—К–µ–Ї—В–Є–≤–љ—Л—Е –Є –ї–∞–±–Њ—А–∞—В–Њ—А–љ—Л—Е –њ–Њ–Ї–∞–Ј–∞—В–µ–ї–µ–є –і–Њ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –Є —З–µ—А–µ–Ј 14 –і–љ–µ–є –њ–Њ—Б–ї–µ –њ—А–Є–Љ–µ–љ–µ–љ–Є—П –њ—А–µ–њ–∞—А–∞—В–∞ –Љ–µ—В—А–Њ–љ–Є–і–∞–Ј–Њ–ї–∞ –Є –Љ–Є–Ї–Њ–љ–∞–Ј–Њ–ї–∞ (–Ї–Њ–Љ–±–Є–љ–Є—А–Њ–≤–∞–љ–љ—Л–є –њ—А–µ–њ–∞—А–∞—В –Ь–µ—В—А–Њ–Љ–Є–Ї–Њ–љ-–Э–µ–Њ¬Ѓ (–Ю–Р–Ю ¬Ђ–Р–≤–µ–Ї—Б–Є–Љ–∞¬ї, –†–Њ—Б—Б–Є—П) –≤ –ї–µ—З–µ–љ–Є–Є –С–Т.
–Ь–∞—В–µ—А–Є–∞–ї –Є –Љ–µ—В–Њ–і—Л
–Э–∞ –±–∞–Ј–µ –Ъ–Ф–¶ ¬Ђ–Ь–µ–і—Б–Є¬ї –љ–∞ –Ъ—А–∞—Б–љ–Њ–є –Я—А–µ—Б–љ–µ –±—Л–ї–Њ –њ—А–Њ–≤–µ–і–µ–љ–Њ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ, –≤ –Ї–Њ—В–Њ—А–Њ–Љ –њ—А–Є–љ—П–ї–Є —Г—З–∞—Б—В–Є–µ 40 –ґ–µ–љ—Й–Є–љ –≤ –≤–Њ–Ј—А–∞—Б—В–µ 20вАУ45 –ї–µ—В —Б –љ–∞—А—Г—И–µ–љ–Є—П–Љ–Є –Љ–Є–Ї—А–Њ—Ж–µ–љ–Њ–Ј–∞ –≤–ї–∞–≥–∞–ї–Є—Й–∞. –Ф–Є–∞–≥–љ–Њ–Ј —Г—Б—В–∞–љ–∞–≤–ї–Є–≤–∞–ї–Є –љ–∞ –Њ—Б–љ–Њ–≤–∞–љ–Є–Є –ґ–∞–ї–Њ–±, –∞–Љ–±—Г–ї–∞—В–Њ—А–љ–Њ–≥–Њ —В–µ—Б—В–∞ –і–ї—П –Њ–њ—А–µ–і–µ–ї–µ–љ–Є—П —Г—А–Њ–≤–љ—П –Ї–Є—Б–ї–Њ—В–љ–Њ—Б—В–Є –≤–ї–∞–≥–∞–ї–Є—Й–љ–Њ–≥–Њ —Б–Њ–і–µ—А–ґ–Є–Љ–Њ–≥–Њ –Є —А–µ–Ј—Г–ї—М—В–∞—В–Њ–≤ –і–Є–љ–∞–Љ–Є—З–µ—Б–Ї–Њ–≥–Њ –Љ–Є–Ї—А–Њ—Б–Ї–Њ–њ–Є—З–µ—Б–Ї–Њ–≥–Њ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П. –Т –Ї–∞—З–µ—Б—В–≤–µ –њ—А–µ–њ–∞—А–∞—В–∞ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –±—Л–ї –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ –Ь–µ—В—А–Њ–Љ–Є–Ї–Њ–љ-–Э–µ–Њ¬Ѓ, –Ї–Њ—В–Њ—А—Л–є –≤—Л–њ—Г—Б–Ї–∞–µ—В—Б—П –≤ –≤–Є–і–µ –≤–∞–≥–Є–љ–∞–ї—М–љ—Л—Е —Б—Г–њ–њ–Њ–Ј–Є—В–Њ—А–Є–µ–≤, —Б–Њ–і–µ—А–ґ–∞—Й–Є—Е 500 –Љ–≥ –Љ–µ—В—А–Њ–љ–Є–і–∞–Ј–Њ–ї–∞ –Є 100 –Љ–≥ –Љ–Є–Ї–Њ–љ–∞–Ј–Њ–ї–∞. –Ь–µ—В—А–Њ–Љ–Є–Ї–Њ–љ-–Э–µ–Њ¬Ѓ –Њ–±–ї–∞–і–∞–µ—В –∞–љ—В–Є–±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Л–Љ, –њ—А–Њ—В–Є–≤–Њ–њ—А–Њ—В–Њ–Ј–Њ–є–љ—Л–Љ –Є –њ—А–Њ—В–Є–≤–Њ–≥—А–Є–±–Ї–Њ–≤—Л–Љ –і–µ–є—Б—В–≤–Є–µ–Љ.–Ь–µ—Е–∞–љ–Є–Ј–Љ –і–µ–є—Б—В–≤–Є—П –Ь–µ—В—А–Њ–Љ–Є–Ї–Њ–љ-–Э–µ–Њ¬Ѓ:
–Ь–µ—В—А–Њ–љ–Є–і–∞–Ј–Њ–ї –Њ—В–љ–Њ—Б–Є—В—Б—П –Ї 5-–љ–Є—В—А–Њ–Є–Љ–Є–і–∞–Ј–Њ–ї–∞–Љ –Є —П–≤–ї—П–µ—В—Б—П –њ—А–µ–њ–∞—А–∞—В–Њ–Љ —Б –±–∞–Ї—В–µ—А–Є—Ж–Є–і–љ—Л–Љ —В–Є–њ–Њ–Љ –і–µ–є—Б—В–≤–Є—П, –њ—А–Њ—П–≤–ї—П—О—Й–Є–Љ —В—А–Њ–њ–љ–Њ—Б—В—М (—Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В—М –≤–Ј–∞–Є–Љ–Њ–і–µ–є—Б—В–≤–Є—П) –Ї –і–µ–Ј–Њ–Ї—Б–Є—А–Є–±–Њ–љ—Г–Ї–ї–µ–Є–љ–Њ–≤–Њ–є –Ї–Є—Б–ї–Њ—В–µ (–Ф–Э–Ъ).–Ь–µ—Е–∞–љ–Є–Ј–Љ –і–µ–є—Б—В–≤–Є—П –Ј–∞–Ї–ї—О—З–∞–µ—В—Б—П –≤ –±–Є–Њ—Е–Є–Љ–Є—З–µ—Б–Ї–Њ–Љ –≤–Њ—Б—Б—В–∞–љ–Њ–≤–ї–µ–љ–Є–Є 5-–љ–Є—В—А–Њ–≥—А—Г–њ–њ—Л –Љ–µ—В—А–Њ–љ–Є–і–∞–Ј–Њ–ї–∞ –≤–љ—Г—В—А–Є–Ї–ї–µ—В–Њ—З–љ—Л–Љ–Є —В—А–∞–љ—Б–њ–Њ—А—В–љ—Л–Љ–Є –њ—А–Њ—В–µ–Є–љ–∞–Љ–Є –∞–љ–∞—Н—А–Њ–±–љ—Л—Е –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ–Њ–≤ –Є –њ—А–Њ—Б—В–µ–є—И–Є—Е. –Т–Њ—Б—Б—В–∞–љ–Њ–≤–ї–µ–љ–љ–∞—П 5-–љ–Є—В—А–Њ–≥—А—Г–њ–њ–∞ –Љ–µ—В—А–Њ–љ–Є–і–∞–Ј–Њ–ї–∞ –≤–Ј–∞–Є–Љ–Њ–і–µ–є—Б—В–≤—Г–µ—В —Б –Ф–Э–Ъ –Ї–ї–µ—В–Ї–Є –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ–Њ–≤, –Є–љ–≥–Є–±–Є—А—Г—П —Б–Є–љ—В–µ–Ј –Є—Е –љ—Г–Ї–ї–µ–Є–љ–Њ–≤—Л—Е –Ї–Є—Б–ї–Њ—В, —З—В–Њ –≤–µ–і–µ—В –Ї –≥–Є–±–µ–ї–Є –±–∞–Ї—В–µ—А–Є–є.
–Р–Ї—В–Є–≤–µ–љ –≤ –Њ—В–љ–Њ—И–µ–љ–Є–Є –њ—А–Њ—Б—В–µ–є—И–Є—Е: Trichomonas vaginalis, Entamoeba histolytica, –∞ —В–∞–Ї–ґ–µ –Њ–±–ї–Є–≥–∞—В–љ—Л—Е –∞–љ–∞—Н—А–Њ–±–љ—Л—Е –±–∞–Ї—В–µ—А–Є–є: –≥—А–∞–Љ–Њ—В—А–Є—Ж–∞—В–µ–ї—М–љ—Л—Е вАФ Bacteroides spp. (–≤ —В. —З. Bacteroides fragilis, Bacteroides distasonis, Bacteroides ovatus, Bacteroides thetaiotaomicron, Bacteroides vulgatus), Fusobacterium spp., Veillonella spp., Prevotella spp; (Prevotella bivia, Prevotella buccae, Prevotella disiens), –≥—А–∞–Љ–њ–Њ–ї–Њ–ґ–Є—В–µ–ї—М–љ—Л—Е вАФ Clostridium spp., Eubacterium spp., Peptococcus spp., Peptostreptococcus spp:, Mobiluncus spp. –Є —Д–∞–Ї—Г–ї—М—В–∞—В–Є–≤–љ–Њ–≥–Њ –∞–љ–∞—Н—А–Њ–±–∞ вАФ Gardnerella vaginalis.
–Ъ –Љ–µ—В—А–Њ–љ–Є–і–∞–Ј–Њ–ї—Г –љ–µ—З—Г–≤—Б—В–≤–Є—В–µ–ї—М–љ—Л –∞—Н—А–Њ–±–љ—Л–µ –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ—Л, –љ–Њ –≤ –њ—А–Є—Б—Г—В—Б—В–≤–Є–Є —Б–Љ–µ—И–∞–љ–љ–Њ–є —Д–ї–Њ—А—Л (–∞—Н—А–Њ–±—Л –Є –∞–љ–∞—Н—А–Њ–±—Л) –Љ–µ—В—А–Њ–љ–Є–і–∞–Ј–Њ–ї –і–µ–є—Б—В–≤—Г–µ—В —Б–Є–љ–µ—А–≥–Є—З–љ–Њ —Б –∞–љ—В–Є–±–Є–Њ—В–Є–Ї–∞–Љ–Є, —Б –њ–Њ–ї–Њ–ґ–Є—В–µ–ї—М–љ—Л–Љ —А–µ–Ј—Г–ї—М—В–∞—В–Њ–Љ –њ—А–Њ—В–Є–≤ –Њ–±—Л—З–љ—Л—Е –∞—Н—А–Њ–±–Њ–≤.
–Ь–Є–Ї–Њ–љ–∞–Ј–Њ–ї —П–≤–ї—П–µ—В—Б—П –њ—А–Њ—В–Є–≤–Њ–≥—А–Є–±–Ї–Њ–≤—Л–Љ —Б—А–µ–і—Б—В–≤–Њ–Љ, –њ—А–Њ–Є–Ј–≤–Њ–і–љ—Л–Љ –∞–Ј–Њ–ї–∞. –Я—А–Є –Є–љ—В—А–∞–≤–∞–≥–Є–љ–∞–ї—М–љ–Њ–Љ –њ—А–Є–Љ–µ–љ–µ–љ–Є–Є –∞–Ї—В–Є–≤–µ–љ –≤ –Њ—Б–љ–Њ–≤–љ–Њ–Љ –≤ –Њ—В–љ–Њ—И–µ–љ–Є–Є Candida albicans. –§—Г–љ–≥–Є—Ж–Є–і–љ—Л–є –Є —Д—Г–љ–≥–Є—Б—В–∞—В–Є—З–µ—Б–Ї–Є–є —Н—Д—Д–µ–Ї—В—Л –Љ–Є–Ї–Њ–љ–∞–Ј–Њ–ї–∞ –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ—Л –Є–љ–≥–Є–±–Є—А–Њ–≤–∞–љ–Є–µ–Љ –±–Є–Њ—Б–Є–љ—В–µ–Ј–∞ —Н—А–≥–Њ—Б—В–µ—А–Њ–ї–∞ –Њ–±–Њ–ї–Њ—З–Ї–Є –Є –њ–ї–∞–Ј–Љ–∞—В–Є—З–µ—Б–Ї–Є—Е –Љ–µ–Љ–±—А–∞–љ –≥—А–Є–±–Њ–≤, –Є–Ј–Љ–µ–љ–µ–љ–Є–µ–Љ –ї–Є–њ–Є–і–љ–Њ–≥–Њ —Б–Њ—Б—В–∞–≤–∞ –Є –њ—А–Њ–љ–Є—Ж–∞–µ–Љ–Њ—Б—В–Є –Ї–ї–µ—В–Њ—З–љ–Њ–є —Б—В–µ–љ–Ї–Є, —З—В–Њ –≤—Л–Ј—Л–≤–∞–µ—В –≥–Є–±–µ–ї—М –Ї–ї–µ—В–Ї–Є –≥—А–Є–±–∞.
–Я–Њ–Ї–∞–Ј–∞–љ–Є—П –Ї –њ—А–Є–Љ–µ–љ–µ–љ–Є—О:
–≤–∞–≥–Є–љ–∞–ї—М–љ—Л–є –Ї–∞–љ–і–Є–і–Њ–Ј;
—В—А–Є—Е–Њ–Љ–Њ–љ–∞–і–љ—Л–є –≤–∞–≥–Є–љ–Є—В, –С–Т;
—Б–Љ–µ—И–∞–љ–љ–∞—П –≤–∞–≥–Є–љ–∞–ї—М–љ–∞—П –Є–љ—Д–µ–Ї—Ж–Є—П.
–†–µ–Ј—Г–ї—М—В–∞—В—Л –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П
–Ф–Њ –љ–∞—З–∞–ї–∞ –ї–µ—З–µ–љ–Є—П –њ–∞—Ж–Є–µ–љ—В–Њ–Ї –≤ –Њ—Б–љ–Њ–≤–љ–Њ–Љ –±–µ—Б–њ–Њ–Ї–Њ–Є–ї–Њ –љ–∞–ї–Є—З–Є–µ –≤—Л–і–µ–ї–µ–љ–Є–є –Є–Ј –≤–ї–∞–≥–∞–ї–Є—Й–∞ —Б –љ–µ–њ—А–Є—П—В–љ—Л–Љ –Ј–∞–њ–∞—Е–Њ–Љ, —А–µ–ґ–µ –њ—А–µ–і—К—П–≤–ї—П–ї–Є—Б—М –ґ–∞–ї–Њ–±—Л –љ–∞ –ґ–ґ–µ–љ–Є–µ, –Ј—Г–і –Є —З—Г–≤—Б—В–≤–Њ –і–Є—Б–Ї–Њ–Љ—Д–Њ—А—В–∞ –≤ –Њ–±–ї–∞—Б—В–Є –≥–µ–љ–Є—В–∞–ї–Є–є (—В–∞–±–ї. 1).
–Ф–Њ –љ–∞—З–∞–ї–∞ –ї–µ—З–µ–љ–Є—П —Г –≤—Б–µ—Е –Є—Б—Б–ї–µ–і—Г–µ–Љ—Л—Е –ґ–µ–љ—Й–Є–љ —А–Э –≤–ї–∞–≥–∞–ї–Є—Й–∞ –±—Л–ї –±–Њ–ї–µ–µ 5,0. –Я—А–Є –Љ–Є–Ї—А–Њ—Б–Ї–Њ–њ–Є–Є –Љ–∞–Ј–Ї–Њ–≤ –Є–Ј –≤–ї–∞–≥–∞–ї–Є—Й–∞ –Љ–Є–Ї—А–Њ—Д–ї–Њ—А–∞ –±—Л–ї–∞ –≤ –Њ—Б–љ–Њ–≤–љ–Њ–Љ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–∞ –Ї–Њ–Ї–Ї–∞–Љ–Є, –≤—Б—В—А–µ—З–∞–ї–Њ—Б—М –±–Њ–ї—М—И–Њ–µ –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ –Ї–ї—О—З–µ–≤—Л—Е –Ї–ї–µ—В–Њ–Ї, –љ–∞–ї–Є—З–Є–µ –±–Њ–ї—М—И–Њ–≥–Њ –Ї–Њ–ї–Є—З–µ—Б—В–≤–∞ —Н–њ–Є—В–µ–ї–Є—П –Њ–±–љ–∞—А—Г–ґ–Є–≤–∞–ї–Њ—Б—М –≤ 12,5% —Б–ї—Г—З–∞–µ–≤ (—В–∞–±–ї. 2).

–Т—Б–µ –ґ–µ–љ—Й–Є–љ—Л –њ–Њ–ї—Г—З–∞–ї–Є –≤–∞–≥–Є–љ–∞–ї—М–љ—Л–µ —Б—Г–њ–њ–Њ–Ј–Є—В–Њ—А–Є–Є –Ь–µ—В—А–Њ–Љ–Є–Ї–Њ–љ-–Э–µ–Њ¬Ѓ –њ–Њ 1 —Б—Г–њ–њ–Њ–Ј–Є—В–Њ—А–Є—О —Г—В—А–Њ–Љ –Є –љ–∞ –љ–Њ—З—М –≤ —В–µ—З–µ–љ–Є–µ 7 –і–љ–µ–є. –І–µ—А–µ–Ј 2 –љ–µ–і. –Њ—Ж–µ–љ–Є–≤–∞–ї–Є—Б—М —Б—Г–±—К–µ–Ї—В–Є–≤–љ—Л–µ –і–∞–љ–љ—Л–µ –Є –і–∞–љ–љ—Л–µ –Љ–Є–Ї—А–Њ—Б–Ї–Њ–њ–Є—З–µ—Б–Ї–Њ–≥–Њ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П.
–Т —А–µ–Ј—Г–ї—М—В–∞—В–µ –±—Л–ї–Њ –њ–Њ–Ї–∞–Ј–∞–љ–Њ, —З—В–Њ –њ–Њ—Б–ї–µ –ї–µ—З–µ–љ–Є—П —Г –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ —Б–Њ–Ї—А–∞—В–Є–ї–Њ—Б—М –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ –ґ–∞–ї–Њ–± (—В–∞–±–ї. 3).
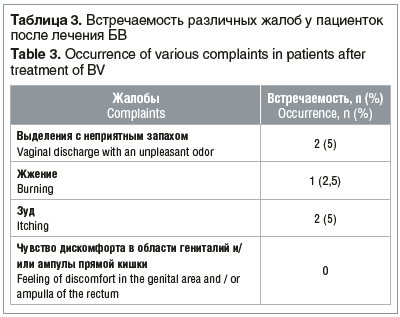
–Я–Њ—Б–ї–µ –ї–µ—З–µ–љ–Є—П —Г –≤—Б–µ—Е –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —А–Э –≤–ї–∞–≥–∞–ї–Є—Й–∞ –±—Л–ї вЙ§4,5. –Я–Њ –і–∞–љ–љ—Л–Љ –Љ–Є–Ї—А–Њ—Б–Ї–Њ–њ–Є—З–µ—Б–Ї–Њ–≥–Њ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –Љ–∞–Ј–Ї–Њ–≤ –≤–ї–∞–≥–∞–ї–Є—Й–∞ –љ–∞–±–ї—О–і–∞–ї–∞—Б—М –љ–Њ—А–Љ–∞–ї–Є–Ј–∞—Ж–Є—П –µ–≥–Њ –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л (—В–∞–±–ї. 4).

–Ґ–∞–Ї–Є–Љ –Њ–±—А–∞–Ј–Њ–Љ, –љ–∞ —Д–Њ–љ–µ –њ—А–Є–Љ–µ–љ–µ–љ–Є—П –њ—А–µ–њ–∞—А–∞—В–∞ –Ь–µ—В—А–Њ–Љ–Є–Ї–Њ–љ-–Э–µ–Њ¬Ѓ –±—Л–ї–Є –Њ—В–Љ–µ—З–µ–љ—Л –њ–Њ–ї–Њ–ґ–Є—В–µ–ї—М–љ—Л–µ —А–µ–Ј—Г–ї—М—В–∞—В—Л –ї–µ—З–µ–љ–Є—П (–і–∞–љ–љ—Л–µ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є –Ї–∞—А—В–Є–љ—Л, –Љ–Є–Ї—А–Њ—Б–Ї–Њ–њ–Є—З–µ—Б–Ї–Њ–≥–Њ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П) –Є —Е–Њ—А–Њ—И–∞—П –њ–µ—А–µ–љ–Њ—Б–Є–Љ–Њ—Б—В—М –њ—А–µ–њ–∞—А–∞—В–∞.
–Ч–∞–Ї–ї—О—З–µ–љ–Є–µ
–Ш—Б—Е–Њ–і—П –Є–Ј –њ–Њ–ї—Г—З–µ–љ–љ—Л—Е –і–∞–љ–љ—Л—Е, –Љ–Њ–ґ–љ–Њ —Б–і–µ–ї–∞—В—М –≤—Л–≤–Њ–і –Њ —В–Њ–Љ, —З—В–Њ –Ь–µ—В—А–Њ–Љ–Є–Ї–Њ–љ-–Э–µ–Њ¬Ѓ –Љ–Њ–ґ–µ—В –±—Л—В—М —А–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞–љ –і–ї—П –ї–µ—З–µ–љ–Є—П –С–Т. –Ш—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ –Ї–Њ–Љ–±–Є–љ–Є—А–Њ–≤–∞–љ–љ—Л—Е –∞–љ—В–Є–Љ–Є–Ї—А–Њ–±–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ –љ–∞ –љ–∞—З–∞–ї—М–љ—Л—Е —Н—В–∞–њ–∞—Е —А–∞–Ј–≤–Є—В–Є—П –С–Т –њ—А–Є–≤–Њ–і–Є—В –Ї —Б–љ–Є–ґ–µ–љ–Є—О —А–Є—Б–Ї–∞ –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є—П –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –±–Є–Њ–њ–ї–µ–љ–Њ–Ї, —В–µ–Љ —Б–∞–Љ—Л–Љ —Б–љ–Є–ґ–∞–µ—В —З–∞—Б—В–Њ—В—Г —А–µ—Ж–Є–і–Є–≤–Њ–≤ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П.–°–≤–µ–і–µ–љ–Є—П –Њ–± –∞–≤—В–Њ—А–∞—Е: –Ф–Њ–±—А–Њ—Е–Њ—В–Њ–≤–∞ –Ѓ–ї–Є—П –≠–і—Г–∞—А–і–Њ–≤–љ–∞ вАФ –і.–Љ.–љ., –њ—А–Њ—Д–µ—Б—Б–Њ—А, –Ј–∞–≤–µ–і—Г—О—Й–∞—П –Ї–∞—Д–µ–і—А–Њ–є –∞–Ї—Г—И–µ—А—Б—В–≤–∞ –Є –≥–Є–љ–µ–Ї–Њ–ї–Њ–≥–Є–Є –ї–µ—З–µ–±–љ–Њ–≥–Њ —Д–∞–Ї—Г–ї—М—В–µ—В–∞. –§–У–С–Ю–£ –Т–Ю –†–Њ—Б—Б–Є–є—Б–Ї–Є–є –љ–∞—Ж–Є–Њ–љ–∞–ї—М–љ—Л–є –Є—Б—Б–ї–µ–і–Њ–≤–∞—В–µ–ї—М—Б–Ї–Є–є —Г–љ–Є–≤–µ—А—Б–Є—В–µ—В
–Є–Љ. –Э.–Ш. –Я–Є—А–Њ–≥–Њ–≤–∞ –Ь–Є–љ–Ј–і—А–∞–≤–∞ –†–Њ—Б—Б–Є–Є. 117997, –†–Њ—Б—Б–Є—П, –≥. –Ь–Њ—Б–Ї–≤–∞, —Г–ї. –Ю—Б—В—А–Њ–≤–Є—В—П–љ–Њ–≤–∞, –і. 1. –Ш–≤–∞–љ–Њ–≤–∞ –Ш—А–Є–љ–∞ –Ш–≥–Њ—А–µ–≤–љ–∞ вАФ –∞–Ї—Г—И–µ—А-–≥–Є–љ–µ–Ї–Њ–ї–Њ–≥, –≥–Є–љ–µ–Ї–Њ–ї–Њ–≥-—Н–љ–і–Њ–Ї—А–Є–љ–Њ–ї–Њ–≥. –Ъ–Ф–¶ ¬Ђ–Ь–µ–і—Б–Є¬ї –љ–∞ –Ъ—А–∞—Б–љ–Њ–є –Я—А–µ—Б–љ–µ. 123242, –†–Њ—Б—Б–Є—П, –≥. –Ь–Њ—Б–Ї–≤–∞, —Г–ї. –Ъ—А–∞—Б–љ–∞—П –Я—А–µ—Б–љ—П, –і. 16. –Ъ–Њ–љ—В–∞–Ї—В–љ–∞—П –Є–љ—Д–Њ—А–Љ–∞—Ж–Є—П: –Ш–≤–∞–љ–Њ–≤–∞ –Ш—А–Є–љ–∞ –Ш–≥–Њ—А–µ–≤–љ–∞, e-mail: doctor_ivanova2015@mail.ru. –Я—А–Њ–Ј—А–∞—З–љ–Њ—Б—В—М —Д–Є–љ–∞–љ—Б–Њ–≤–Њ–є –і–µ—П—В–µ–ї—М–љ–Њ—Б—В–Є: –љ–Є–Ї—В–Њ –Є–Ј –∞–≤—В–Њ—А–Њ–≤ –љ–µ –Є–Љ–µ–µ—В —Д–Є–љ–∞–љ—Б–Њ–≤–Њ–є –Ј–∞–Є–љ—В–µ—А–µ—Б–Њ–≤–∞–љ–љ–Њ—Б—В–Є –≤ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–љ—Л—Е –Љ–∞—В–µ—А–Є–∞–ї–∞—Е –Є–ї–Є –Љ–µ—В–Њ–і–∞—Е. –Ъ–Њ–љ—Д–ї–Є–Ї—В –Є–љ—В–µ—А–µ—Б–Њ–≤ –Њ—В—Б—Г—В—Б—В–≤—Г–µ—В. –°—В–∞—В—М—П –њ–Њ—Б—В—Г–њ–Є–ї–∞ 23.08.2018.
About the authors: Yulia E. Dobrokhotova вАФ Doctor of Medical Science, professor Head of Department of Obstetrics and Gynecology, Medical Faculty, N.I. Pirogov Russian National Research Medical University. 1, Ostrovityanova str., Moscow, 117997, Russian Federation. Irina I. Ivanova вАФ obstetrician-gynecologist, gynecologist-endocrinologist. CDC вАЬMedsi in Krasnaya PresnyaвАЭ. 16, Krasnaya Presnya str., Moscow, 123242, Russian Federation. Contact information: Irina I. Ivanova, e-mail: doctor_ivanova2015@mail.ru. Financial Disclosure: no author has a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 23.08.2018.












