–°–Њ–≤—А–µ–Љ–µ–љ–љ–∞—П –њ—А–µ–≥—А–∞–≤–Є–і–∞—А–љ–∞—П –њ–Њ–і–≥–Њ—В–Њ–≤–Ї–∞ –њ—А–µ–і–њ–Њ–ї–∞–≥–∞–µ—В —В—А–Є –Њ—Б–љ–Њ–≤–љ—Л—Е —Н—В–∞–њ–∞. –Я–µ—А–≤—Л–Љ —Н—В–∞–њ–Њ–Љ –њ—А–Њ–≤–Њ–і–Є—В—Б—П –њ–µ—А–Є–Ї–Њ–љ—Ж–µ–њ—Ж–Є–Њ–љ–љ–∞—П –Њ—Ж–µ–љ–Ї–∞ —А–µ–њ—А–Њ–і—Г–Ї—В–Є–≤–љ–Њ–≥–Њ –Ј–і–Њ—А–Њ–≤—М—П —Б—Г–њ—А—Г–ґ–µ—Б–Ї–Њ–є –њ–∞—А—Л: –Љ–µ–і–Є–Ї–Њ-–≥–µ–љ–µ—В–Є—З–µ—Б–Ї–Њ–µ –Ї–Њ–љ—Б—Г–ї—М—В–Є—А–Њ–≤–∞–љ–Є–µ, –Ї–Њ—В–Њ—А–Њ–µ –њ–Њ–Ј–≤–Њ–ї—П–µ—В –µ—Й–µ –і–Њ –Ј–∞—З–∞—В–Є—П –Њ—Ж–µ–љ–Є—В—М –≤–µ—А–Њ—П—В–љ–Њ—Б—В—М –≤–Њ–Ј–љ–Є–Ї–љ–Њ–≤–µ–љ–Є—П –≤—А–Њ–ґ–і–µ–љ–љ—Л—Е –∞–љ–Њ–Љ–∞–ї–Є–є —Г –њ–ї–Њ–і–∞; –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–µ –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ, –Њ–±—П–Ј–∞—В–µ–ї—М–љ–Њ –≤–Ї–ї—О—З–∞—О—Й–µ–µ –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї—Г —Г—А–Њ–≥–µ–љ–Є—В–∞–ї—М–љ—Л—Е –Є TORCH-–Є–љ—Д–µ–Ї—Ж–Є–є; –Њ—Ж–µ–љ–Ї–∞ —Б–Њ–Љ–∞—В–Є—З–µ—Б–Ї–Њ–≥–Њ —Б—В–∞—В—Г—Б–∞ –ґ–µ–љ—Й–Є–љ—Л –Є –њ—А–Є –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ—Б—В–Є –µ–≥–Њ –Ї–Њ—А—А–µ–Ї—Ж–Є—П; —Б–∞–љ–∞—Ж–Є—П –Њ—З–∞–≥–Њ–≤ –Є–љ—Д–µ–Ї—Ж–Є–Є (—В–∞–±–ї. 1). –Т—В–Њ—А–Њ–є —Н—В–∞–њ –≤–Ї–ї—О—З–∞–µ—В –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ, –Ї–∞–Ї –Љ–Є–љ–Є–Љ—Г–Љ –Ј–∞ 3 –Љ–µ—Б. –і–Њ –љ–∞—Б—В—Г–њ–ї–µ–љ–Є—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є, –≤–Є—В–∞–Љ–Є–љ–љ–Њ-–Љ–Є–љ–µ—А–∞–ї—М–љ—Л—Е –Ї–Њ–Љ–њ–ї–µ–Ї—Б–Њ–≤, —Б–Њ–і–µ—А–ґ–∞—Й–Є—Е –≤ –Ї–∞—З–µ—Б—В–≤–µ –Њ–±—П–Ј–∞—В–µ–ї—М–љ—Л—Е –Ї–Њ–Љ–њ–Њ–љ–µ–љ—В–Њ–≤ —Д–Њ–ї–Є–µ–≤—Г—О –Ї–Є—Б–ї–Њ—В—Г, –є–Њ–і –Є –∞–љ—В–Є–Њ–Ї—Б–Є–і–∞–љ—В—Л, —З—В–Њ –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ —Б–љ–Є–ґ–∞–µ—В —А–Є—Б–Ї —А–Њ–ґ–і–µ–љ–Є—П –і–µ—В–µ–є —Б –≤—А–Њ–ґ–і–µ–љ–љ—Л–Љ–Є –∞–љ–Њ–Љ–∞–ї–Є—П–Љ–Є —А–∞–Ј–≤–Є—В–Є—П. –Ъ—А–Њ–Љ–µ —В–Њ–≥–Њ, –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ –≤–Є—В–∞–Љ–Є–љ–љ–Њ-–Љ–Є–љ–µ—А–∞–ї—М–љ—Л—Е –Ї–Њ–Љ–њ–ї–µ–Ї—Б–Њ–≤ –≤ –њ–µ—А–Є–Њ–і –Ј–∞—З–∞—В–Є—П —Б–љ–Є–ґ–∞–µ—В —З–∞—Б—В–Њ—В—Г —А–∞–љ–љ–µ–≥–Њ —В–Њ–Ї—Б–Є–Ї–Њ–Ј–∞ –Є —Г–≥—А–Њ–Ј—Г –њ—А–µ—А—Л–≤–∞–љ–Є—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –≤ I —В—А–Є–Љ–µ—Б—В—А–µ. –Ґ—А–µ—В–Є–є —Н—В–∞–њ –≤–Ї–ї—О—З–∞–µ—В —А–∞–љ–љ—О—О –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї—Г –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –≤ —Ж–µ–ї—П—Е –Њ–њ—В–Є–Љ–∞–ї—М–љ–Њ–≥–Њ –≤–µ–і–µ–љ–Є—П —А–∞–љ–љ–Є—Е —Б—А–Њ–Ї–Њ–≤, —Б–≤–Њ–µ–≤—А–µ–Љ–µ–љ–љ–Њ–≥–Њ –≤—Л—П–≤–ї–µ–љ–Є—П —Д–∞–Ї—В–Њ—А–Њ–≤ —А–Є—Б–Ї–∞ –Њ—Б–ї–Њ–ґ–љ–µ–љ–љ–Њ–≥–Њ —В–µ—З–µ–љ–Є—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –Є –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–Є –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є [1].

–Я—А–µ–≥—А–∞–≤–Є–і–∞—А–љ–∞—П –њ–Њ–і–≥–Њ—В–Њ–≤–Ї–∞ –љ–µ–Њ–±—Е–Њ–і–Є–Љ–∞ –≤—Б–µ–Љ –њ–∞—А–∞–Љ, –њ–ї–∞–љ–Є—А—Г—О—Й–Є–Љ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В—М, –љ–Њ –Њ—Б–Њ–±–Њ–µ –Ј–љ–∞—З–µ–љ–Є–µ –њ—А–Є–Њ–±—А–µ—В–∞–µ—В –њ—А–Є –Њ—В—П–≥–Њ—Й–µ–љ–љ–Њ–Љ —А–µ–њ—А–Њ–і—Г–Ї—В–Є–≤–љ–Њ–Љ –∞–љ–∞–Љ–љ–µ–Ј–µ (–±–µ—Б–њ–ї–Њ–і–Є–µ —А–∞–Ј–ї–Є—З–љ–Њ–≥–Њ –≥–µ–љ–µ–Ј–∞, –љ–µ–≤—Л–љ–∞—И–Є–≤–∞–љ–Є–µ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є, —А–Њ–ґ–і–µ–љ–Є–µ –і–µ—В–µ–є —Б –њ–Њ—А–Њ–Ї–∞–Љ–Є —А–∞–Ј–≤–Є—В–Є—П, –Љ–µ—А—В–≤–Њ—А–Њ–ґ–і–µ–љ–Є–µ, –≥–Є–љ–µ–Ї–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–∞—П –Є —Б–Њ–Љ–∞—В–Є—З–µ—Б–Ї–∞—П –њ–∞—В–Њ–ї–Њ–≥–Є—П —А–Њ–і–Є—В–µ–ї–µ–є).
–Ю—Б–љ–Њ–≤–љ–∞—П –Ї–Њ–љ—Ж–µ–њ—Ж–Є—П –њ—А–µ–≥—А–∞–≤–Є–і–∞—А–љ–Њ–є –њ–Њ–і–≥–Њ—В–Њ–≤–Ї–Є: –Ј–і–Њ—А–Њ–≤—Л–µ —А–Њ–і–Є—В–µ–ї–Є вАУ –Ј–і–Њ—А–Њ–≤—Л–є —А–µ–±–µ–љ–Њ–Ї. –Ч–і–Њ—А–Њ–≤—Л–є –Њ–±—А–∞–Ј –ґ–Є–Ј–љ–Є –≤–Ї–ї—О—З–∞–µ—В –љ–µ—Б–Ї–Њ–ї—М–Ї–Њ –Ї–Њ–Љ–њ–Њ–љ–µ–љ—В–Њ–≤: –њ—А–∞–≤–Є–ї—М–љ–Њ–µ, —Б–±–∞–ї–∞–љ—Б–Є—А–Њ–≤–∞–љ–љ–Њ–µ –њ–Є—В–∞–љ–Є–µ, —Д–Є–Ј–Є—З–µ—Б–Ї—Г—О –∞–Ї—В–Є–≤–љ–Њ—Б—В—М, –ї–Є—З–љ—Г—О –≥–Є–≥–Є–µ–љ—Г, –Њ—В–Ї–∞–Ј –Њ—В –≤—А–µ–і–љ—Л—Е –њ—А–Є–≤—Л—З–µ–Ї –Є –њ—А–Њ–ґ–Є–≤–∞–љ–Є–µ –≤ —Н–Ї–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є –±–µ–Ј–Њ–њ–∞—Б–љ–Њ–є –Љ–µ—Б—В–љ–Њ—Б—В–Є.
–Э–∞ –њ–µ—А–≤–Њ–Љ —Н—В–∞–њ–µ –њ—А–µ–≥—А–∞–≤–Є–і–∞—А–љ–Њ–є –њ–Њ–і–≥–Њ—В–Њ–≤–Ї–Є –≤—Б–µ–Љ –њ–∞—А–∞–Љ, –њ–ї–∞–љ–Є—А—Г—О—Й–Є–Љ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В—М, —А–µ–Ї–Њ–Љ–µ–љ–і—Г—О—В—Б—П –Ї–Њ–Љ–њ–ї–µ–Ї—Б–љ–Њ–µ –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ –Є –Љ–µ—А—Л –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–Є:
вАҐ –Њ–њ—А–µ–і–µ–ї–µ–љ–Є–µ –≥—А—Г–њ–њ—Л –Ї—А–Њ–≤–Є –Є —А–µ–Ј—Г—Б-—Д–∞–Ї—В–Њ—А–∞;
вАҐ —В–µ—А–∞–њ–µ–≤—В–Є—З–µ—Б–Ї–Њ–µ –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ (–Њ—Б–Љ–Њ—В—А, –∞–љ–∞–ї–Є–Ј—Л –Ї—А–Њ–≤–Є –Є –Љ–Њ—З–Є, –Є–Ј–Љ–µ—А–µ–љ–Є–µ –∞—А—В–µ—А–Є–∞–ї—М–љ–Њ–≥–Њ –і–∞–≤–ї–µ–љ–Є—П, —Д–ї—О–Њ—А–Њ–≥—А–∞—Д–Є—П), –њ–Њ–і–±–Њ—А –∞–і–µ–Ї–≤–∞—В–љ–Њ–є —В–µ—А–∞–њ–Є–Є —Е—А–Њ–љ–Є—З–µ—Б–Ї–Є—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є;
вАҐ —Б–Ї—А–Є–љ–Є–љ–≥ —Б–Є—Б—В–µ–Љ—Л –≥–µ–Љ–Њ—Б—В–∞–Ј–∞ (–Ї–Њ–∞–≥—Г–ї–Њ–≥—А–∞–Љ–Љ–∞), –њ–Њ –њ–Њ–Ї–∞–Ј–∞–љ–Є—П–Љ вАУ –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ –љ–∞ –≤—А–Њ–ґ–і–µ–љ–љ—Л–µ –Є –њ—А–Є–Њ–±—А–µ—В–µ–љ–љ—Л–µ —В—А–Њ–Љ–±–Њ—Д–Є–ї–Є–Є, –≥–Є–њ–µ—А–≥–Њ–Љ–Њ—Ж–Є—Б—В–µ–Є–љ–µ–Љ–Є—О;
вАҐ –Њ—Ж–µ–љ–Ї–∞ —Б—В–µ–њ–µ–љ–Є —А–Є—Б–Ї–∞ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –Є —А–Њ–і–Њ–≤ –і–ї—П –ґ–µ–љ—Й–Є–љ—Л –њ—А–Є –љ–∞–ї–Є—З–Є–Є —Е—А–Њ–љ–Є—З–µ—Б–Ї–Є—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є;
вАҐ –Ї–Њ–љ—Б—Г–ї—М—В–∞—Ж–Є—П –Є –њ—А–Є –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ—Б—В–Є –ї–µ—З–µ–љ–Є–µ —Г —Б—В–Њ–Љ–∞—В–Њ–ї–Њ–≥–∞ –Є –Њ—В–Њ–ї–∞—А–Є–љ–≥–Њ–ї–Њ–≥–∞;
вАҐ –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ –Њ–±–Њ–Є—Е –њ–∞—А—В–љ–µ—А–Њ–≤ –љ–∞ –Є–љ—Д–µ–Ї—Ж–Є–Є, –њ–µ—А–µ–і–∞—О—Й–Є–µ—Б—П –њ–Њ–ї–Њ–≤—Л–Љ –њ—Г—В–µ–Љ, –Т–Ш–І, –≥–µ–њ–∞—В–Є—В—Л –Т –Є –°;
вАҐ –∞–љ–∞–ї–Є–Ј –Ї—А–Њ–≤–Є –љ–∞ –∞–љ—В–Є—В–µ–ї–∞ –Ї TORCH-–Є–љ—Д–µ–Ї—Ж–Є—П–Љ (–Ї—А–∞—Б–љ—Г—Е–µ, —В–Њ–Ї—Б–Њ–њ–ї–∞–Ј–Љ–Њ–Ј—Г, —Ж–Є—В–Њ–Љ–µ–≥–∞–ї–Њ–≤–Є—А—Г—Б—Г, –≤–Є—А—Г—Б—Г –њ—А–Њ—Б—В–Њ–≥–Њ –≥–µ—А–њ–µ—Б–∞). –Т —Б–ї—Г—З–∞–µ –Њ—В—Б—Г—В—Б—В–≤–Є—П –∞–љ—В–Є—В–µ–ї –Ї –Ї—А–∞—Б–љ—Г—Е–µ —А–µ–Ї–Њ–Љ–µ–љ–і—Г–µ—В—Б—П –њ—А–Њ–≤–µ–і–µ–љ–Є–µ –≤–∞–Ї—Ж–Є–љ–∞—Ж–Є–Є, –њ–Њ—Б–ї–µ —З–µ–≥–Њ —Ж–µ–ї–µ—Б–Њ–Њ–±—А–∞–Ј–љ–Њ –Њ—В–ї–Њ–ґ–Є—В—М –љ–∞—Б—В—Г–њ–ї–µ–љ–Є–µ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –љ–∞ 6 –Љ–µ—Б.;
вАҐ –Њ—В–Ї–∞–Ј –Њ—В –≥–Њ—А–Љ–Њ–љ–∞–ї—М–љ—Л—Е –Ї–Њ–љ—В—А–∞—Ж–µ–њ—В–Є–≤–Њ–≤ –Ј–∞ 3 –Љ–µ—Б., —Г–і–∞–ї–µ–љ–Є–µ –≤–љ—Г—В—А–Є–Љ–∞—В–Њ—З–љ–Њ–≥–Њ –Ї–Њ–љ—В—А–∞—Ж–µ–њ—В–Є–≤–∞ –Ј–∞ 5вАУ6 –Љ–µ—Б. –і–Њ –њ–ї–∞–љ–Є—А—Г–µ–Љ–Њ–≥–Њ –Ј–∞—З–∞—В–Є—П;
вАҐ –≤–µ–і–µ–љ–Є–µ –Ј–і–Њ—А–Њ–≤–Њ–≥–Њ –Њ–±—А–∞–Ј–∞ –ґ–Є–Ј–љ–Є: —Б–±–∞–ї–∞–љ—Б–Є—А–Њ–≤–∞–љ–љ–Њ–µ –њ–Є—В–∞–љ–Є–µ —Б –і–Њ—Б—В–∞—В–Њ—З–љ—Л–Љ —Б–Њ–і–µ—А–ґ–∞–љ–Є–µ–Љ –Њ–≤–Њ—Й–µ–є –Є —Д—А—Г–Ї—В–Њ–≤ –≤ —А–∞—Ж–Є–Њ–љ–µ, —Г–Љ–µ—А–µ–љ–љ–∞—П —А–µ–≥—Г–ї—П—А–љ–∞—П —Д–Є–Ј–Є—З–µ—Б–Ї–∞—П –љ–∞–≥—А—Г–Ј–Ї–∞, –њ—А–Њ–≥—Г–ї–Ї–Є –љ–∞ —Б–≤–µ–ґ–µ–Љ –≤–Њ–Ј–і—Г—Е–µ, –Є–Ј–±–µ–≥–∞–љ–Є–µ —Б—В—А–µ—Б—Б–Њ–≤—Л—Е —Б–Є—В—Г–∞—Ж–Є–є;
вАҐ –Њ—В–Ї–∞–Ј –Њ—В –≤—А–µ–і–љ—Л—Е –њ—А–Є–≤—Л—З–µ–Ї (–Ї—Г—А–µ–љ–Є–µ, –∞–ї–Ї–Њ–≥–Њ–ї—М –Є —В. –і.) –Њ–±–Њ–Є—Е —А–Њ–і–Є—В–µ–ї–µ–є;
вАҐ –і–ї—П –Љ—Г–ґ—З–Є–љ—Л вАУ –Є—Б–Ї–ї—О—З–µ–љ–Є–µ –і–Њ–њ–Њ–ї–љ–Є—В–µ–ї—М–љ—Л—Е —Д–∞–Ї—В–Њ—А–Њ–≤, —Г—Е—Г–і—И–∞—О—Й–Є—Е —Б–њ–µ—А–Љ–∞—В–Њ–≥–µ–љ–µ–Ј: –њ–Њ—Б–µ—Й–µ–љ–Є—П –±–∞–љ–Є, –љ–Њ—И–µ–љ–Є—П —В–µ—Б–љ–Њ–є –Њ–і–µ–ґ–і—Л, –µ–Ј–і—Л –љ–∞ –≤–µ–ї–Њ—Б–Є–њ–µ–і–µ –Є —В. –і.;
вАҐ —Б–Њ–Ј–і–∞–љ–Є–µ –±–ї–∞–≥–Њ–њ—А–Є—П—В–љ–Њ–≥–Њ –њ—Б–Є—Е–Њ—Н–Љ–Њ—Ж–Є–Њ–љ–∞–ї—М–љ–Њ–≥–Њ –Ї–ї–Є–Љ–∞—В–∞ –≤ —Б–µ–Љ—М–µ [1].
–Я–Њ—Б–Ї–Њ–ї—М–Ї—Г –≤ —Б–Њ–≤—А–µ–Љ–µ–љ–љ—Л—Е —Г—Б–ї–Њ–≤–Є—П—Е –Њ–±–µ—Б–њ–µ—З–Є—В—М —Б–±–∞–ї–∞–љ—Б–Є—А–Њ–≤–∞–љ–љ–Њ–µ –њ–Є—В–∞–љ–Є–µ –Њ—З–µ–љ—М —Б–ї–Њ–ґ–љ–Њ, –∞ –Ї–Њ–Љ–њ–µ–љ—Б–Є—А–Њ–≤–∞—В—М –і–µ—Д–Є—Ж–Є—В –≤–Є—В–∞–Љ–Є–љ–Њ–≤ –Є –Љ–Є–Ї—А–Њ–љ—Г—В—А–Є–µ–љ—В–Њ–≤ —В–Њ–ї—М–Ї–Њ –Ј–∞ —Б—З–µ—В –њ–Є—В–∞–љ–Є—П –њ—А–∞–Ї—В–Є—З–µ—Б–Ї–Є –љ–µ–≤–Њ–Ј–Љ–Њ–ґ–љ–Њ, –±—Л–ї–Є —А–∞–Ј—А–∞–±–Њ—В–∞–љ—Л –≤–Є—В–∞–Љ–Є–љ–љ–Њ-–Љ–Є–љ–µ—А–∞–ї—М–љ—Л–µ –Ї–Њ–Љ–њ–ї–µ–Ї—Б—Л, –љ–µ–Њ–±—Е–Њ–і–Є–Љ—Л–µ –і–ї—П –њ–Њ–і–≥–Њ—В–Њ–≤–Ї–Є –Њ—А–≥–∞–љ–Є–Ј–Љ–∞ –Ї –Ј–∞—З–∞—В–Є—О –Є –њ–Њ–ї–љ–Њ—Ж–µ–љ–љ–Њ–Љ—Г –≤—Л–љ–∞—И–Є–≤–∞–љ–Є—О –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є.
–Т—В–Њ—А–Њ–є —Н—В–∞–њ –Ї–Њ–Љ–њ–ї–µ–Ї—Б–љ–Њ–є –њ—А–µ–≥—А–∞–≤–Є–і–∞—А–љ–Њ–є –њ–Њ–і–≥–Њ—В–Њ–≤–Ї–Є –≤–Ї–ї—О—З–∞–µ—В –њ—А–Є–µ–Љ –≤–Є—В–∞–Љ–Є–љ–љ–Њ-–Љ–Є–љ–µ—А–∞–ї—М–љ—Л—Е –Ї–Њ–Љ–њ–ї–µ–Ї—Б–Њ–≤ —Б –∞–љ—В–Є–Њ–Ї—Б–Є–і–∞–љ—В–∞–Љ–Є –Ї–∞–Ї –Љ–Є–љ–Є–Љ—Г–Љ –Ј–∞ 3 –Љ–µ—Б. –і–Њ –њ—А–µ–і–њ–Њ–ї–∞–≥–∞–µ–Љ–Њ–≥–Њ –Ј–∞—З–∞—В–Є—П, –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї—Г —Д–Њ–ї–∞—В-–Ј–∞–≤–Є—Б–Є–Љ—Л—Е –њ–Њ—А–Њ–Ї–Њ–≤ —А–∞–Ј–≤–Є—В–Є—П, –є–Њ–і–Њ–њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї—Г, –Ї–Њ—А—А–µ–Ї—Ж–Є—О –≥–Њ—А–Љ–Њ–љ–∞–ї—М–љ—Л—Е, –Љ–µ—В–∞–±–Њ–ї–Є—З–µ—Б–Ї–Є—Е –љ–∞—А—Г—И–µ–љ–Є–є –Є —В—А–Њ–Љ–±–Њ—Д–Є–ї–Є—З–µ—Б–Ї–Є—Е —Б–Њ—Б—В–Њ—П–љ–Є–є.
–Ю—В—А–Є—Ж–∞—В–µ–ї—М–љ–Њ–µ –≤–Њ–Ј–і–µ–є—Б—В–≤–Є–µ —Д–∞–Ї—В–Њ—А–Њ–≤ –Њ–Ї—А—Г–ґ–∞—О—Й–µ–є —Б—А–µ–і—Л –Є –љ–µ—А–∞—Ж–Є–Њ–љ–∞–ї—М–љ–Њ–≥–Њ –Њ–±—А–∞–Ј–∞ –ґ–Є–Ј–љ–Є –Њ–њ–Њ—Б—А–µ–і–Њ–≤–∞–љ–Њ —В–∞–Ї –љ–∞–Ј—Л–≤–∞–µ–Љ—Л–Љ –Њ–Ї—Б–Є–і–∞—В–Є–≤–љ—Л–Љ (–Њ–Ї–Є—Б–ї–Є—В–µ–ї—М–љ—Л–Љ) —Б—В—А–µ—Б—Б–Њ–Љ, –≤—Л–Ј—Л–≤–∞—О—Й–Є–Љ —А–∞–Ј–љ–Њ–Њ–±—А–∞–Ј–љ—Л–µ –љ–µ–≥–∞—В–Є–≤–љ—Л–µ —А–µ–∞–Ї—Ж–Є–Є –≤ –Њ—А–≥–∞–љ–Є–Ј–Љ–µ.
–Ю–Ї—Б–Є–і–∞—В–Є–≤–љ—Л–є (–Њ–Ї–Є—Б–ї–Є—В–µ–ї—М–љ—Л–є) —Б—В—А–µ—Б—Б вАУ –Њ–±—Й–µ–њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–∞—П —А–µ–∞–Ї—Ж–Є—П, –њ—А–Њ—П–≤–ї—П—О—Й–∞—П—Б—П –љ–∞—А—Г—И–µ–љ–Є–µ–Љ –±–∞–ї–∞–љ—Б–∞ –Љ–µ–ґ–і—Г –њ—А–Њ–Њ–Ї—Б–Є–і–∞–љ—В–∞–Љ–Є –Є –Ї–Њ–Љ–њ–Њ–љ–µ–љ—В–∞–Љ–Є —Б–Є—Б—В–µ–Љ—Л –∞–љ—В–Є–Њ–Ї—Б–Є–і–∞–љ—В–љ–Њ–є –Ј–∞—Й–Є—В—Л (—А–Є—Б. 1). –¶–µ–љ—В—А–∞–ї—М–љ—Л–Љ –Ј–≤–µ–љ–Њ–Љ –Њ–Ї–Є—Б–ї–Є—В–µ–ї—М–љ–Њ–≥–Њ (–Њ–Ї—Б–Є–і–∞—В–Є–≤–љ–Њ–≥–Њ) —Б—В—А–µ—Б—Б–∞ —П–≤–ї—П–µ—В—Б—П –њ–µ—А–µ–Ї–Є—Б–љ–Њ–µ –Њ–Ї–Є—Б–ї–µ–љ–Є–µ –ї–Є–њ–Є–і–Њ–≤, —П–≤–ї—П—О—Й–Є—Е—Б—П –Ї–Њ–Љ–њ–Њ–љ–µ–љ—В–∞–Љ–Є –≤—Б–µ—Е –Ї–ї–µ—В–Њ—З–љ—Л—Е –Љ–µ–Љ–±—А–∞–љ. –С–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В—М —Б–Њ–њ—А–Њ–≤–Њ–ґ–і–∞–µ—В—Б—П –і–Њ–њ–Њ–ї–љ–Є—В–µ–ї—М–љ–Њ–є –њ–Њ—В—А–µ–±–љ–Њ—Б—В—М—О –≤ –∞–љ—В–Є–Њ–Ї—Б–Є–і–∞–љ—В–∞—Е –і–ї—П –±–Њ—А—М–±—Л —Б –Њ–Ї—Б–Є–і–∞—В–Є–≤–љ—Л–Љ —Б—В—А–µ—Б—Б–Њ–Љ, –њ—А–Є —Н—В–Њ–Љ –і–µ–є—Б—В–≤–Є–µ —Б–≤–Њ–±–Њ–і–љ—Л—Е —А–∞–і–Є–Ї–∞–ї–Њ–≤ –Є –і—А—Г–≥–Є—Е –∞–≥–µ–љ—В–Њ–≤ –Њ–Ї—Б–Є–і–∞—В–Є–≤–љ–Њ–≥–Њ —Б—В—А–µ—Б—Б–∞ –Љ–Њ–ґ–µ—В –њ—А–µ–≤—Л—И–∞—В—М –∞–љ—В–Є–Њ–Ї—Б–Є–і–∞–љ—В–љ—Г—О –±—Г—Д–µ—А–љ—Г—О —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В—М –Љ–∞—В–µ—А–Є –Є —А–∞—Б—В—Г—Й–µ–≥–Њ –њ–ї–Њ–і–∞, —З—В–Њ —Б–Њ–њ—А–Њ–≤–Њ–ґ–і–∞–µ—В—Б—П –њ–Њ–≤—А–µ–ґ–і–µ–љ–Є–µ–Љ –Є –∞–њ–Њ–њ—В–Њ–Ј–Њ–Љ –Ї–ї–µ—В–Њ–Ї [2, 3]. –≠—В–Њ—В –Љ–µ—Е–∞–љ–Є–Ј–Љ –њ—А–Є–≤–Њ–і–Є—В –Ї —В–∞–Ї–Є–Љ –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є—П–Љ, –Ї–∞–Ї –њ—А–µ—А—Л–≤–∞–љ–Є–µ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є, –њ—А–µ–ґ–і–µ–≤—А–µ–Љ–µ–љ–љ—Л–µ —А–Њ–і—Л, –њ—А–µ–ґ–і–µ–≤—А–µ–Љ–µ–љ–љ—Л–є —А–∞–Ј—А—Л–≤ –њ–ї–Њ–і–љ—Л—Е –Њ–±–Њ–ї–Њ—З–µ–Ї, –њ—А–µ—Н–Ї–ї–∞–Љ–њ—Б–Є—П, –њ–ї–∞—Ж–µ–љ—В–∞—А–љ–∞—П –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В—М, —Б–Є–љ–і—А–Њ–Љ –Ј–∞–і–µ—А–ґ–Ї–Є —А–Њ—Б—В–∞ –њ–ї–Њ–і–∞, –≤—А–Њ–ґ–і–µ–љ–љ—Л–µ –њ–Њ—А–Њ–Ї–Є —А–∞–Ј–≤–Є—В–Є—П –њ–ї–Њ–і–∞, –ґ–µ–ї–µ–Ј–Њ–і–µ—Д–Є—Ж–Є—В–љ–∞—П –∞–љ–µ–Љ–Є—П [4вАУ7].
![–†–Є—Б. 1. –Ю–Ї—Б–Є–і–∞—В–Є–≤–љ—Л–є —Б—В—А–µ—Б—Б –Є –∞–љ—В–Є–Њ–Ї—Б–Є–і–∞–љ—В—Л [8] –†–Є—Б. 1. –Ю–Ї—Б–Є–і–∞—В–Є–≤–љ—Л–є —Б—В—А–µ—Б—Б –Є –∞–љ—В–Є–Њ–Ї—Б–Є–і–∞–љ—В—Л [8]](/upload/medialibrary/fea/889-2.png)
–Т —А–∞–Љ–Ї–∞—Е –њ–Њ–і–≥–Њ—В–Њ–≤–Ї–Є –Ї –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є (–Љ–Є–љ–Є–Љ—Г–Љ –Ј–∞ 3 –Љ–µ—Б.) —А–µ–Ї–Њ–Љ–µ–љ–і—Г–µ—В—Б—П –њ—А–Є–µ–Љ –≤–Є—В–∞–Љ–Є–љ–љ–Њ-–Љ–Є–љ–µ—А–∞–ї—М–љ—Л—Е –Ї–Њ–Љ–њ–ї–µ–Ї—Б–Њ–≤, —Б–Њ–і–µ—А–ґ–∞—Й–Є—Е –Ї–∞–Ї –≤–Є—В–∞–Љ–Є–љ—Л —Б –∞–љ—В–Є–Њ–Ї—Б–Є–і–∞–љ—В–љ–Њ–є –∞–Ї—В–Є–≤–љ–Њ—Б—В—М—О вАУ –°, –Х, ќ≤-–Ї–∞—А–Њ—В–Є–љ, —В–∞–Ї –Є –Љ–Є–љ–µ—А–∞–ї—Л (–Ї–Њ–∞–љ—В–Є–Њ–Ї—Б–Є–і–∞–љ—В—Л) вАУ —Б–µ–ї–µ–љ, —Ж–Є–љ–Ї, –Љ–µ–і—М, –Ї–∞–ї—М—Ж–Є–є, –ґ–µ–ї–µ–Ј–Њ –Є –і—А., —З—В–Њ —Б–њ–Њ—Б–Њ–±—Б—В–≤—Г–µ—В –±–ї–∞–≥–Њ–њ—А–Є—П—В–љ–Њ–Љ—Г –Ј–∞—З–∞—В–Є—О –Є —Б–љ–Є–ґ–µ–љ–Є—О —З–∞—Б—В–Њ—В—Л –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є, –Њ—Б–Њ–±–µ–љ–љ–Њ –≤ —Б—В–∞—А—И–µ–Љ —А–µ–њ—А–Њ–і—Г–Ї—В–Є–≤–љ–Њ–Љ –≤–Њ–Ј—А–∞—Б—В–µ (—Б—В–∞—А—И–µ 35 –ї–µ—В) –Є –њ—А–Є –љ–∞–ї–Є—З–Є–Є —Е—А–Њ–љ–Є—З–µ—Б–Ї–Є—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є [3, 5, 8].
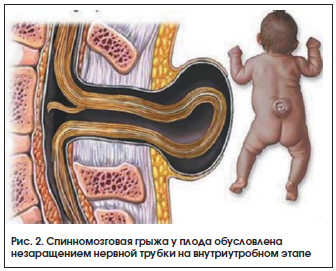
–Ю–≥—А–Њ–Љ–љ–Њ–µ –Ј–љ–∞—З–µ–љ–Є–µ –і–ї—П –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–Є –≤—А–Њ–ґ–і–µ–љ–љ—Л—Е –њ–Њ—А–Њ–Ї–Њ–≤ —А–∞–Ј–≤–Є—В–Є—П –Є –љ–Њ—А–Љ–∞–ї—М–љ–Њ–≥–Њ —В–µ—З–µ–љ–Є—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –Є–Љ–µ–µ—В –∞–і–µ–Ї–≤–∞—В–љ–Њ–µ –њ–Њ—Б—В—Г–њ–ї–µ–љ–Є–µ —Д–Њ–ї–Є–µ–≤–Њ–є –Ї–Є—Б–ї–Њ—В—Л, –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ–є –і–ї—П —А–µ–≥—Г–ї–Є—А–Њ–≤–∞–љ–Є—П —Н–Ї—Б–њ—А–µ—Б—Б–Є–Є –≥–µ–љ–Њ–≤, —Б–Є–љ—В–µ–Ј–∞ –Є –Љ–µ—В–Є–ї–Є—А–Њ–≤–∞–љ–Є—П –Ф–Э–Ъ, —Б–Є–љ—В–µ–Ј–∞ —В—А–∞–љ—Б–њ–Њ—А—В–љ–Њ–є –†–Э–Ъ, —А—П–і–∞ –љ–µ–Ј–∞–Љ–µ–љ–Є–Љ—Л—Е –∞–Љ–Є–љ–Њ–Ї–Є—Б–ї–Њ—В, —Б–Є–љ—В–µ–Ј–∞ —Н—А–Є—В—А–Њ—Ж–Є—В–Њ–≤, –Љ–µ—В–∞–±–Њ–ї–Є–Ј–Љ–∞ –≥–Њ–Љ–Њ—Ж–Є—Б—В–µ–Є–љ–∞ [9, 10]. –Т —А–∞–љ–і–Њ–Љ–Є–Ј–Є—А–Њ–≤–∞–љ–љ–Њ–Љ –і–≤–Њ–є–љ–Њ–Љ —Б–ї–µ–њ–Њ–Љ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–Є Czeizel et al. [11] –њ–Њ–Ї–∞–Ј–∞–љ–Њ, —З—В–Њ –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ —Д–Њ–ї–Є–µ–≤–Њ–є –Ї–Є—Б–ї–Њ—В—Л –≤ —Б–Њ—Б—В–∞–≤–µ –≤–Є—В–∞–Љ–Є–љ–љ–Њ-–Љ–Є–љ–µ—А–∞–ї—М–љ—Л—Е –Ї–Њ–Љ–њ–ї–µ–Ї—Б–Њ–≤ –і–Њ –Ј–∞—З–∞—В–Є—П (–њ–µ—А–Є–Ї–Њ–љ—Ж–µ–њ—Ж–Є–Њ–љ–љ–∞—П –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–∞ —Д–Њ–ї–∞—В-–Ј–∞–≤–Є—Б–Є–Љ—Л—Е –≤—А–Њ–ґ–і–µ–љ–љ—Л—Е –њ–Њ—А–Њ–Ї–Њ–≤ —А–∞–Ј–≤–Є—В–Є—П) –Є –≤ I —В—А–Є–Љ–µ—Б—В—А–µ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –њ–Њ–Ј–≤–Њ–ї—П–µ—В –њ—А–µ–і–Њ—В–≤—А–∞—В–Є—В—М –±–Њ–ї—М—И—Г—О —З–∞—Б—В—М (–Њ–Ї–Њ–ї–Њ 90%) –і–µ—Д–µ–Ї—В–Њ–≤ –љ–µ—А–≤–љ–Њ–є —В—А—Г–±–Ї–Є (—А–Є—Б. 2), –∞ —В–∞–Ї–ґ–µ –Њ–Ї–Њ–ї–Њ 40% –≤—А–Њ–ґ–і–µ–љ–љ—Л—Е –њ–Њ—А–Њ–Ї–Њ–≤ —Б–µ—А–і—Ж–∞ [11].
–Ь–Є–љ–Є–Љ–∞–ї—М–љ–∞—П —Б—Г—В–Њ—З–љ–∞—П –і–Њ–Ј–∞ —Д–Њ–ї–Є–µ–≤–Њ–є –Ї–Є—Б–ї–Њ—В—Л –і–ї—П –ґ–µ–љ—Й–Є–љ —А–µ–њ—А–Њ–і—Г–Ї—В–Є–≤–љ–Њ–≥–Њ –≤–Њ–Ј—А–∞—Б—В–∞ вАУ 400 –Љ–Ї–≥, –Љ–Є–љ–Є–Љ–∞–ї—М–љ–∞—П –і–Њ–Ј–∞ –і–ї—П –±–µ—А–µ–Љ–µ–љ–љ—Л—Е вАУ 600 –Љ–Ї–≥, –∞ –Њ–њ—В–Є–Љ–∞–ї—М–љ–∞—П —Б—Г—В–Њ—З–љ–∞—П –і–Њ–Ј–∞ –і–ї—П –±–µ—А–µ–Љ–µ–љ–љ—Л—Е вАУ 800вАУ1000 –Љ–Ї–≥ [9вАУ11]. –Ґ–∞–Ї–∞—П —Б—Г—В–Њ—З–љ–∞—П –і–Њ–Ј–∞ —Д–Њ–ї–Є–µ–≤–Њ–є –Ї–Є—Б–ї–Њ—В—Л –≤—Е–Њ–і–Є—В –≤ —Б–Њ—Б—В–∞–≤ —Б–Њ–≤—А–µ–Љ–µ–љ–љ—Л—Е –≤–Є—В–∞–Љ–Є–љ–љ–Њ-–Љ–Є–љ–µ—А–∞–ї—М–љ—Л—Е –Ї–Њ–Љ–њ–ї–µ–Ї—Б–Њ–≤ –і–ї—П –±–µ—А–µ–Љ–µ–љ–љ—Л—Е. –Ъ–Њ–љ—Ж–µ–љ—В—А–∞—Ж–Є—П —Д–Њ–ї–∞—В–Њ–≤ –≤ –њ–ї–∞–Ј–Љ–µ –Ї—А–Њ–≤–Є –Є —Н—А–Є—В—А–Њ—Ж–Є—В–∞—Е, –љ–µ–Њ–±—Е–Њ–і–Є–Љ–∞—П –і–ї—П —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ–є –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–Є –і–µ—Д–µ–Ї—В–Њ–≤ –љ–µ—А–≤–љ–Њ–є —В—А—Г–±–Ї–Є —Г –њ–ї–Њ–і–∞, –і–Њ—Б—В–Є–≥–∞–µ—В—Б—П –њ—А–Є–µ–Љ–Њ–Љ —Д–Њ–ї–Є–µ–≤–Њ–є –Ї–Є—Б–ї–Њ—В—Л –Њ–Ї–Њ–ї–Њ 12 –љ–µ–і., —Б–Њ–Њ—В–≤–µ—В—Б—В–≤–µ–љ–љ–Њ –њ–µ—А–Є–Ї–Њ–љ—Ж–µ–њ—Ж–Є–Њ–љ–љ–∞—П –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–∞ —Д–Њ–ї–∞—В-–Ј–∞–≤–Є—Б–Є–Љ—Л—Е –њ–Њ—А–Њ–Ї–Њ–≤ —А–∞–Ј–≤–Є—В–Є—П –і–Њ–ї–ґ–љ–∞ –±—Л—В—М –љ–∞—З–∞—В–∞ –љ–µ –Љ–µ–љ–µ–µ —З–µ–Љ –Ј–∞ 12 –љ–µ–і. –і–Њ –њ—А–µ–і–њ–Њ–ї–∞–≥–∞–µ–Љ–Њ–≥–Њ –Ј–∞—З–∞—В–Є—П [9, 10]. –Я—А–Є –≥–Є–њ–µ—А–≥–Њ–Љ–Њ—Ж–Є—Б—В–µ–Є–љ–µ–Љ–Є–Є, –Љ—Г—В–∞—Ж–Є—П—Е —Д–µ—А–Љ–µ–љ—В–Њ–≤ –≥–µ–љ–Њ–≤ —Д–Њ–ї–∞—В–љ–Њ–≥–Њ —Ж–Є–Ї–ї–∞ –Є–ї–Є —А–Њ–ґ–і–µ–љ–Є–Є –≤ –∞–љ–∞–Љ–љ–µ–Ј–µ –і–µ—В–µ–є —Б –і–µ—Д–µ–Ї—В–∞–Љ–Є –љ–µ—А–≤–љ–Њ–є —В—А—Г–±–Ї–Є –љ–∞ —Н—В–∞–њ–µ –њ–µ—А–Є–Ї–Њ–љ—Ж–µ–њ—Ж–Є–Њ–љ–љ–Њ–є –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–Є –Є –≤–Њ –≤—А–µ–Љ—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –њ—А–Њ–≤–Њ–і–Є—В—Б—П –≤—Л—Б–Њ–Ї–Њ–і–Њ–Ј–љ–∞—П —В–µ—А–∞–њ–Є—П вАУ –і–Њ–Ј—Г —Д–Њ–ї–Є–µ–≤–Њ–є –Ї–Є—Б–ї–Њ—В—Л —Г–≤–µ–ї–Є—З–Є–≤–∞—О—В –і–Њ 4000 –Љ–Ї–≥ (4 –Љ–≥) [9]. –Т –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–Є Venn et al. [12] –њ–Њ–Ї–∞–Ј–∞–љ–Њ, —З—В–Њ –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ –±–Њ–ї–µ–µ –і–Њ—А–Њ–≥–Њ–≥–Њ L-–Љ–µ—В–Є–ї—Д–Њ–ї–∞—В–∞ (–Љ–µ—В–∞—Д–Њ–ї–Є–љ–∞ 600 –Љ–Ї–≥, —Д–Њ–ї–Є–µ–≤–Њ–є –Ї–Є—Б–ї–Њ—В—Л 400 –Љ–Ї–≥) –љ–µ –і–∞–µ—В —Б—Г—Й–µ—Б—В–≤–µ–љ–љ—Л—Е –њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤ –≤ —Г—А–Њ–≤–љ–µ —Д–Њ–ї–∞—В–Њ–≤ –≤ –њ–ї–∞–Ј–Љ–µ –Ї—А–Њ–≤–Є –Є —Н—А–Є—В—А–Њ—Ж–Є—В–∞—Е –њ–Њ —Б—А–∞–≤–љ–µ–љ–Є—О —Б–Њ —Б—В–∞–љ–і–∞—А—В–љ—Л–Љ –љ–∞–Ј–љ–∞—З–µ–љ–Є–µ–Љ —Д–Њ–ї–Є–µ–≤–Њ–є –Ї–Є—Б–ї–Њ—В—Л [12].
–°–Њ–≥–ї–∞—Б–љ–Њ —Б–Њ–≤—А–µ–Љ–µ–љ–љ—Л–Љ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–Є—П–Љ, –љ–∞ —Н—В–∞–њ–µ –њ—А–µ–≥—А–∞–≤–Є–і–∞—А–љ–Њ–є –њ–Њ–і–≥–Њ—В–Њ–≤–Ї–Є –њ–Њ–Ї–∞–Ј–∞–љ —Б–Ї—А–Є–љ–Є–љ–≥ —В–Є—А–µ–Њ–Є–і–љ–Њ–є —Д—Г–љ–Ї—Ж–Є–Є –ґ–µ–љ—Й–Є–љ—Л вАУ –Њ–њ—А–µ–і–µ–ї–µ–љ–Є–µ —Г—А–Њ–≤–љ—П —В–Є—А–µ–Њ—В—А–Њ–њ–љ–Њ–≥–Њ –≥–Њ—А–Љ–Њ–љ–∞ –Є —Б–≤–Њ–±–Њ–і–љ–Њ–≥–Њ —В–Є—А–Њ–Ї—Б–Є–љ–∞ (—А–Є—Б. 3). –†–∞–Ј–≤–Є—В–Є–µ –њ–ї–Њ–і–∞ –љ–∞ –њ—А–Њ—В—П–ґ–µ–љ–Є–Є, –Ї–∞–Ї –Љ–Є–љ–Є–Љ—Г–Љ, I —В—А–Є–Љ–µ—Б—В—А–∞ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є, –≤ –Ї–Њ—В–Њ—А–Њ–Љ –њ—А–Њ–Є—Б—Е–Њ–і–Є—В —Д–Њ—А–Љ–Є—А–Њ–≤–∞–љ–Є–µ –±–Њ–ї—М—И–Є–љ—Б—В–≤–∞ —Б—В—А—Г–Ї—В—Г—А –љ–µ—А–≤–љ–Њ–є –Є –і—А—Г–≥–Є—Е —Б–Є—Б—В–µ–Љ, –Њ–±–µ—Б–њ–µ—З–Є–≤–∞–µ—В—Б—П –Є—Б–Ї–ї—О—З–Є—В–µ–ї—М–љ–Њ —В–Є—А–µ–Њ–Є–і–љ—Л–Љ–Є –≥–Њ—А–Љ–Њ–љ–∞–Љ–Є –±–µ—А–µ–Љ–µ–љ–љ–Њ–є, –Є –≤ —Н—В–Њ –≤—А–µ–Љ—П –њ—А–Њ–і—Г–Ї—Ж–Є—П —В–Є—А–µ–Њ–Є–і–љ—Л—Е –≥–Њ—А–Љ–Њ–љ–Њ–≤ —Й–Є—В–Њ–≤–Є–і–љ–Њ–є –ґ–µ–ї–µ–Ј–Њ–є –ґ–µ–љ—Й–Є–љ—Л –і–Њ–ї–ґ–љ–∞ –≤–Њ–Ј—А–∞—Б—В–Є –њ—А–Є–Љ–µ—А–љ–Њ –љ–∞ 30%. –Ю–і–љ–∞–Ї–Њ —Н—В–Њ –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ —В–Њ–ї—М–Ї–Њ –њ—А–Є –∞–і–µ–Ї–≤–∞—В–љ–Њ–Љ –њ–Њ—Б—В—Г–њ–ї–µ–љ–Є–Є –≤ –Њ—А–≥–∞–љ–Є–Ј–Љ –є–Њ–і–∞ [13, 14]. –Х—Б–ї–Є —Й–Є—В–Њ–≤–Є–і–љ–∞—П –ґ–µ–ї–µ–Ј–∞ –µ—Й–µ –і–Њ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є —Д—Г–љ–Ї—Ж–Є–Њ–љ–Є—А–Њ–≤–∞–ї–∞, –Є—Б–њ–Њ–ї—М–Ј—Г—П –≤—Б–µ —Б–≤–Њ–Є –Ї–Њ–Љ–њ–µ–љ—Б–∞—В–Њ—А–љ—Л–µ –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В–Є, —В–Њ —В—А–µ–±—Г–µ–Љ–Њ–≥–Њ —Д–Є–Ј–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–≥–Њ –њ–Њ–≤—Л—И–µ–љ–Є—П —Г—А–Њ–≤–љ—П —В–Є—А–µ–Њ–Є–і–љ—Л—Е –≥–Њ—А–Љ–Њ–љ–Њ–≤ –љ–µ –њ—А–Њ–Є—Б—Е–Њ–і–Є—В [14, 15].
![–†–Є—Б. 3. –Ф–Є—Д—Д–µ—А–µ–љ—Ж–Є–∞–ї—М–љ–∞—П –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–∞ –≥–Є–њ–µ—А- –Є –≥–Є–њ–Њ—В–Є—А–µ–Њ–Ј–∞ –њ—А–Є —Б–Ї—А–Є–љ–Є–љ–≥–µ —В–Є—А–µ–Њ–Є–і–љ–Њ–є —Д—Г–љ–Ї—Ж–Є–Є [16] (–Ґ–Ґ–У вАУ —В–Є—А–µ–Њ—В—А–Њ–њ–љ—Л–є –≥–Њ—А–Љ–Њ–љ, T4 вАУ —Б–≤–Њ–±–Њ–і–љ—Л–є —В–Є—А–Њ–Ї—Б–Є–љ) –†–Є—Б. 3. –Ф–Є—Д—Д–µ—А–µ–љ—Ж–Є–∞–ї—М–љ–∞—П –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–∞ –≥–Є–њ–µ—А- –Є –≥–Є–њ–Њ—В–Є—А–µ–Њ–Ј–∞ –њ—А–Є —Б–Ї—А–Є–љ–Є–љ–≥–µ —В–Є—А–µ–Њ–Є–і–љ–Њ–є —Д—Г–љ–Ї—Ж–Є–Є [16] (–Ґ–Ґ–У вАУ —В–Є—А–µ–Њ—В—А–Њ–њ–љ—Л–є –≥–Њ—А–Љ–Њ–љ, T4 вАУ —Б–≤–Њ–±–Њ–і–љ—Л–є —В–Є—А–Њ–Ї—Б–Є–љ)](/upload/medialibrary/572/889-4.png)
–Т–∞–ґ–љ–µ–є—И–Є–Љ –Ї–Њ–Љ–њ–Њ–љ–µ–љ—В–Њ–Љ –Ї–Њ–Љ–њ–ї–µ–Ї—Б–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ –і–ї—П –њ—А–µ–≥—А–∞–≤–Є–і–∞—А–љ–Њ–є –њ–Њ–і–≥–Њ—В–Њ–≤–Ї–Є —П–≤–ї—П–µ—В—Б—П –є–Њ–і [17]. –Э–µ–і–Њ—Б—В–∞—В–Њ–Ї –є–Њ–і–∞ –≤ –Њ—А–≥–∞–љ–Є–Ј–Љ–µ –Є—Б–њ—Л—В—Л–≤–∞—О—В –±–Њ–ї–µ–µ 1,5 –Љ–ї—А–і –ґ–Є—В–µ–ї–µ–є –њ–ї–∞–љ–µ—В—Л. –Я–Њ –і–∞–љ–љ—Л–Љ –Т–Ю–Ч, –Ї–∞–Ї –Љ–Є–љ–Є–Љ—Г–Љ 50 –Љ–ї–љ —З–µ–ї–Њ–≤–µ–Ї –љ–∞ –Ј–µ–Љ–љ–Њ–Љ —И–∞—А–µ –Є–Љ–µ—О—В –њ—А–µ–і–Њ—В–≤—А–∞—В–Є–Љ—Л–µ —Ж–µ—А–µ–±—А–∞–ї—М–љ—Л–µ –љ–∞—А—Г—И–µ–љ–Є—П, –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ–љ—Л–µ –љ–µ–і–Њ—Б—В–∞—В–Ї–Њ–Љ –є–Њ–і–∞ –≤ –Њ—А–≥–∞–љ–Є–Ј–Љ–µ [18]. –Т –†–Њ—Б—Б–Є–Є –Њ–Ї–Њ–ї–Њ 85% –љ–∞—Б–µ–ї–µ–љ–Є—П –њ—А–Њ–ґ–Є–≤–∞—О—В –≤ —А–µ–≥–Є–Њ–љ–∞—Е —Б –і–µ—Д–Є—Ж–Є—В–Њ–Љ –є–Њ–і–∞. –Ф–µ—Д–Є—Ж–Є—В –є–Њ–і–∞ –њ—А–Є –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –љ–∞—А—Г—И–∞–µ—В —А–∞–Ј–≤–Є—В–Є–µ –Љ–Њ–Ј–≥–∞ –њ–ї–Њ–і–∞ (—Г–Љ–µ–љ—М—И–µ–љ–Є–µ –Љ–∞—Б—Б—Л –≥–Њ–ї–Њ–≤–љ–Њ–≥–Њ –Љ–Њ–Ј–≥–∞), –≤—Л–Ј—Л–≤–∞–µ—В –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ –Ј–Њ–±–∞, –њ—А–Є–≤–Њ–і–Є—В –Ї —А–∞–Ј–ї–Є—З–љ—Л–Љ –љ–∞—А—Г—И–µ–љ–Є—П–Љ –љ–µ–є—А–Њ–њ—Б–Є—Е–Є—З–µ—Б–Ї–Њ–є —Б—Д–µ—А—Л –≤ –њ–Њ—Б—В–љ–∞—В–∞–ї—М–љ–Њ–Љ —А–∞–Ј–≤–Є—В–Є–Є (–Ї–Њ—Б–Њ–≥–ї–∞–Ј–Є–µ, —Б–љ–Є–ґ–µ–љ–Є–µ –њ–∞–Љ—П—В–Є, —В—А—Г–і–љ–Њ—Б—В–Є –Њ–±—Г—З–µ–љ–Є—П, –Ї–Њ–љ—Ж–µ–њ—В—Г–∞–ї—М–љ–Њ–≥–Њ –Є —З–Є—Б–ї–Њ–≤–Њ–≥–Њ –Љ—Л—И–ї–µ–љ–Є—П) [19].
–†–µ–Ї–Њ–Љ–µ–љ–і—Г–µ–Љ–∞—П —Б—Г—В–Њ—З–љ–∞—П –љ–Њ—А–Љ–∞ –њ–Њ—В—А–µ–±–ї–µ–љ–Є—П –є–Њ–і–∞ —Б–Њ—Б—В–∞–≤–ї—П–µ—В –і–ї—П –±–µ—А–µ–Љ–µ–љ–љ—Л—Е 220 –Љ–Ї–≥/—Б—Г—В, –і–ї—П –Ї–Њ—А–Љ—П—Й–Є—Е вАУ 290 –Љ–Ї–≥/—Б—Г—В [20]. –С–µ—А–µ–Љ–µ–љ–љ—Л–Љ –Є –Ї–Њ—А–Љ—П—Й–Є–Љ —А–µ–Ї–Њ–Љ–µ–љ–і—Г–µ—В—Б—П –і–Њ–њ–Њ–ї–љ–Є—В–µ–ї—М–љ—Л–є –µ–ґ–µ–і–љ–µ–≤–љ—Л–є –њ—А–Є–µ–Љ 150 –Љ–Ї–≥ –є–Њ–і–∞ –≤ —Б–Њ—Б—В–∞–≤–µ –≤–Є—В–∞–Љ–Є–љ–љ–Њ-–Љ–Є–љ–µ—А–∞–ї—М–љ—Л—Е –Ї–Њ–Љ–њ–ї–µ–Ї—Б–Њ–≤ [21]. –Я–Њ—Б–Ї–Њ–ї—М–Ї—Г –≤ –±–Њ–ї—М—И–Є–љ—Б—В–≤–µ —Б–ї—Г—З–∞–µ–≤ –њ—А–Є—З–Є–љ–Њ–є –≥–Є–њ–Њ—В–Є—А–Њ–Ї—Б–Є–љ–µ–Љ–Є–Є —П–≤–ї—П–µ—В—Б—П –Њ—В–љ–Њ—Б–Є—В–µ–ї—М–љ—Л–є –і–µ—Д–Є—Ж–Є—В –є–Њ–і–∞, –і–Њ–њ–Њ–ї–љ–Є—В–µ–ї—М–љ—Л–є –њ—А–Є–µ–Љ –њ—А–µ–њ–∞—А–∞—В–Њ–≤ –є–Њ–і–∞ —З–∞—Б—В–Њ –њ–Њ–Ј–≤–Њ–ї—П–µ—В –Є–Ј–±–µ–ґ–∞—В—М –љ–∞–Ј–љ–∞—З–µ–љ–Є—П —В–Є—А–Њ–Ї—Б–Є–љ–∞ [22].
–С–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–µ —Д—Г–љ–Ї—Ж–Є–Є –є–Њ–і–∞ —Г –±–µ—А–µ–Љ–µ–љ–љ–Њ–є, –њ–ї–Њ–і–∞, –∞ —В–∞–Ї–ґ–µ —Г —А–µ–њ—А–Њ–і—Г–Ї—В–Є–≤–љ–Њ –∞–Ї—В–Є–≤–љ—Л—Е –ґ–µ–љ—Й–Є–љ –≤ –њ—А–µ–≥—А–∞–≤–Є–і–∞—А–љ—Л–є –њ–µ—А–Є–Њ–і –Є –≤ –њ–µ—А–Є–Њ–і –њ–Њ—Б–ї–µ—А–Њ–і–Њ–≤–Њ–є —А–µ–∞–±–Є–ї–Є—В–∞—Ж–Є–Є –њ—А–Њ—П–≤–ї—П—О—В—Б—П –≥–Њ—А–∞–Ј–і–Њ —Б–ї–∞–±–µ–µ, –µ—Б–ї–Є –і–µ—Д–Є—Ж–Є—В –є–Њ–і–∞ —Б–Њ—З–µ—В–∞–µ—В—Б—П —Б –і–µ—Д–Є—Ж–Є—В–∞–Љ–Є —В–∞–Ї–Є—Е –Љ–Є–Ї—А–Њ–љ—Г—В—А–Є–µ–љ—В–Њ–≤-—Б–Є–љ–µ—А–≥–Є—Б—В–Њ–≤, –Ї–∞–Ї —Б–µ–ї–µ–љ, –≤–Є—В–∞–Љ–Є–љ –Р, –≤–Є—В–∞–Љ–Є–љ—Л –≥—А—Г–њ–њ—Л –Т, —Ж–Є–љ–Ї, –Љ–µ–і—М, –ґ–µ–ї–µ–Ј–Њ [17, 23].
–Т –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П —Г–і–µ–ї—П–µ—В—Б—П –±–Њ–ї—М—И–Њ–µ –≤–љ–Є–Љ–∞–љ–Є–µ —А–Њ–ї–Є –≤—А–Њ–ґ–і–µ–љ–љ—Л—Е –Є –њ—А–Є–Њ–±—А–µ—В–µ–љ–љ—Л—Е —В—А–Њ–Љ–±–Њ—Д–Є–ї–Є—З–µ—Б–Ї–Є—Е —Б–Њ—Б—В–Њ—П–љ–Є–є –≤ –≥–µ–љ–µ–Ј–µ –Љ–љ–Њ–≥–Є—Е –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є. –†–∞–Ј–ї–Є—З–љ—Л–µ —Д–Њ—А–Љ—Л –љ–∞—Б–ї–µ–і—Б—В–≤–µ–љ–љ–Њ–є —В—А–Њ–Љ–±–Њ—Д–Є–ї–Є–Є –≤—Б—В—А–µ—З–∞—О—В—Б—П —Г 15% –±–µ–ї—Л—Е –µ–≤—А–Њ–њ–µ–є—Б–Ї–Є—Е –ґ–µ–љ—Й–Є–љ, –њ—А–Є —Н—В–Њ–Љ –Њ–љ–Є —Б–Њ—Б—В–∞–≤–ї—П—О—В >50% –≤ —Б—В—А—Г–Ї—В—Г—А–µ –њ—А–Є—З–Є–љ –≤—Б–µ—Е –≤–µ–љ–Њ–Ј–љ—Л—Е —В—А–Њ–Љ–±–Њ—Н–Љ–±–Њ–ї–Є—З–µ—Б–Ї–Є—Е –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є (–Т–Ґ–≠–Ю) –њ—А–Є –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є [24]. –Ю–±—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ –љ–∞ –љ–∞—Б–ї–µ–і—Б—В–≤–µ–љ–љ—Л–µ —В—А–Њ–Љ–±–Њ—Д–Є–ї–Є–Є –њ–Њ–Ї–∞–Ј–∞–љ–Њ –љ–∞ —Н—В–∞–њ–µ –њ–ї–∞–љ–Є—А–Њ–≤–∞–љ–Є—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –Є–ї–Є –њ—А–Є –њ–µ—А–≤–Њ–є —П–≤–Ї–µ –≤ –ґ–µ–љ—Б–Ї—Г—О –Ї–Њ–љ—Б—Г–ї—М—В–∞—Ж–Є—О –љ–∞ —А–∞–љ–љ–Є—Е —Б—А–Њ–Ї–∞—Е –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –њ–∞—Ж–Є–µ–љ—В–Ї–∞–Љ —Б –Т–Ґ–≠–Ю –≤ –∞–љ–∞–Љ–љ–µ–Ј–µ, –Т–Ґ–≠–Ю —Г —А–Њ–і—Б—В–≤–µ–љ–љ–Є–Ї–Њ–≤ –њ–µ—А–≤–Њ–є –ї–Є–љ–Є–Є, –њ–Њ—В–µ—А–µ–є –њ–ї–Њ–і–∞ –њ–Њ—Б–ї–µ 10 –љ–µ–і. –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є, –њ—А–Є–≤—Л—З–љ—Л–Љ –љ–µ–≤—Л–љ–∞—И–Є–≤–∞–љ–Є–µ–Љ, —В—П–ґ–µ–ї–Њ–є –Ј–∞–і–µ—А–ґ–Ї–Њ–є —А–∞–Ј–≤–Є—В–Є—П –њ–ї–Њ–і–∞ (–Ч–†–Я) –Є–ї–Є –њ–ї–∞—Ж–µ–љ—В–∞—А–љ–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В—М—О –≤ –∞–љ–∞–Љ–љ–µ–Ј–µ, —В—П–ґ–µ–ї–Њ–є –њ—А–µ—Н–Ї–ї–∞–Љ–њ—Б–Є–µ–є, HELLP-—Б–Є–љ–і—А–Њ–Љ–Њ–Љ –≤ –∞–љ–∞–Љ–љ–µ–Ј–µ [25].
–Ъ –љ–∞—Б–ї–µ–і—Б—В–≤–µ–љ–љ–Њ–є —В—А–Њ–Љ–±–Њ—Д–Є–ї–Є–Є –≤—Л—Б–Њ–Ї–Њ–≥–Њ —А–Є—Б–Ї–∞, —В—А–µ–±—Г—О—Й–µ–є –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є—З–µ—Б–Ї–Њ–є –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–љ–Њ–є —В–µ—А–∞–њ–Є–Є, –Њ—В–љ–Њ—Б—П—В—Б—П (—А–Є—Б. 4):
![–†–Є—Б. 4. –°—Е–µ–Љ–∞ –≤–ї–Є—П–љ–Є—П –љ–∞—Б–ї–µ–і—Б—В–≤–µ–љ–љ—Л—Е —В—А–Њ–Љ–±–Њ—Д–Є–ї–Є–є –љ–∞ —Б–Є—Б—В–µ–Љ—Г –≥–µ–Љ–Њ—Б—В–∞–Ј–∞ [26] –†–Є—Б. 4. –°—Е–µ–Љ–∞ –≤–ї–Є—П–љ–Є—П –љ–∞—Б–ї–µ–і—Б—В–≤–µ–љ–љ—Л—Е —В—А–Њ–Љ–±–Њ—Д–Є–ї–Є–є –љ–∞ —Б–Є—Б—В–µ–Љ—Г –≥–µ–Љ–Њ—Б—В–∞–Ј–∞ [26]](/upload/medialibrary/667/889-5.png)
вАҐ –≥–Њ–Љ–Њ–Ј–Є–≥–Њ—В–љ–∞—П –Љ—Г—В–∞—Ж–Є—П —Д–∞–Ї—В–Њ—А–∞ V Leiden G506 A (–Љ—Г—В–∞—Ж–Є—П –Ы–µ–є–і–µ–љ–∞) (—А–µ–і–Ї–Њ –≤ –њ–Њ–њ—Г–ї—П—Ж–Є–Є);
вАҐ –≥–Њ–Љ–Њ–Ј–Є–≥–Њ—В–љ–∞—П –Љ—Г—В–∞—Ж–Є—П –≥–µ–љ–∞ –њ—А–Њ—В—А–Њ–Љ–±–Є–љ–∞ G20210–Р (—А–µ–і–Ї–Њ –≤ –њ–Њ–њ—Г–ї—П—Ж–Є–Є);
вАҐ —Б–Њ—З–µ—В–∞–љ–Є–µ –≥–µ—В–µ—А–Њ–Ј–Є–≥–Њ—В–љ—Л—Е –Љ—Г—В–∞—Ж–Є–є —Д–∞–Ї—В–Њ—А–Њ–≤ V (—З–∞—Б—В–Њ—В–∞ –≤ –њ–Њ–њ—Г–ї—П—Ж–Є–Є 3вАУ15%) –Є –њ—А–Њ—В—А–Њ–Љ–±–Є–љ–∞ (—З–∞—Б—В–Њ—В–∞ 2%);
вАҐ –і–µ—Д–Є—Ж–Є—В –∞–љ—В–Є—В—А–Њ–Љ–±–Є–љ–∞ (–Р–Ґ-III) (—З–∞—Б—В–Њ—В–∞ 1:5000);
вАҐ –і–µ—Д–Є—Ж–Є—В –њ—А–Њ—В–µ–Є–љ–∞ C (—З–∞—Б—В–Њ—В–∞ 2вАУ3:1000);
вАҐ –і–µ—Д–Є—Ж–Є—В –њ—А–Њ—В–µ–Є–љ–∞ S (—З–∞—Б—В–Њ—В–∞ 2:1000);
вАҐ –і–µ—Д–Є—Ж–Є—В –њ—А–Њ—В–µ–Є–љ–∞ Z (–≤–Є—В–∞–Љ–Є–љ –Ъ-–Ј–∞–≤–Є—Б–Є–Љ—Л–є –Ї–Њ—Д–∞–Ї—В–Њ—А –Є–љ–∞–Ї—В–Є–≤–∞—Ж–Є–Є —Д–∞–Ї—В–Њ—А–∞ –•a) [25].
–Я—А–Є –≤—Л—П–≤–ї–µ–љ–Є–Є –Љ—Г—В–∞—Ж–Є–є –≥–µ–љ–Њ–≤ —Д–µ—А–Љ–µ–љ—В–Њ–≤ —Д–Њ–ї–∞—В–љ–Њ–≥–Њ —Ж–Є–Ї–ї–∞ –љ–µ–Њ–±—Е–Њ–і–Є–Љ –Ї–Њ–љ—В—А–Њ–ї—М —Г—А–Њ–≤–љ—П –≥–Њ–Љ–Њ—Ж–Є—Б—В–µ–Є–љ–∞, –њ—А–Є –≥–Є–њ–µ—А–≥–Њ–Љ–Њ—Ж–Є—Б—В–µ–Є–љ–µ–Љ–Є–Є –љ–∞ —Н—В–∞–њ–µ –њ—А–µ–≥—А–∞–≤–Є–і–∞—А–љ–Њ–є –њ–Њ–і–≥–Њ—В–Њ–≤–Ї–Є –љ–∞–Ј–љ–∞—З–∞—О—В—Б—П –њ—А–µ–њ–∞—А–∞—В—Л —Д–Њ–ї–Є–µ–≤–Њ–є –Ї–Є—Б–ї–Њ—В—Л (–≤—Л—Б–Њ–Ї–Њ–і–Њ–Ј–љ–∞—П —В–µ—А–∞–њ–Є—П) –Є –≤–Є—В–∞–Љ–Є–љ—Л –≥—А—Г–њ–њ—Л –Т (–Т6, –Т12), –њ—А–Є –≤—Л—П–≤–ї–µ–љ–Є–Є –≥–Є–њ–µ—А–Ї–Њ–∞–≥—Г–ї—П—Ж–Є–Є вАУ –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–љ–∞—П —В–µ—А–∞–њ–Є—П.
–Э–∞ —Н—В–∞–њ–µ –њ–ї–∞–љ–Є—А–Њ–≤–∞–љ–Є—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є —Ж–µ–ї–µ—Б–Њ–Њ–±—А–∞–Ј–љ–Њ –і–Є–∞–≥–љ–Њ—Б—В–Є—А–Њ–≤–∞—В—М –њ—А–Є–Њ–±—А–µ—В–µ–љ–љ—Л–µ —В—А–Њ–Љ–±–Њ—Д–Є–ї–Є—З–µ—Б–Ї–Є–µ —Б–Њ—Б—В–Њ—П–љ–Є—П вАУ –∞–љ—В–Є—Д–Њ—Б—Д–Њ–ї–Є–њ–Є–і–љ—Л–є —Б–Є–љ–і—А–Њ–Љ (–Р–§–°). –Ю–±—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ –љ–∞ –Р–§–° –њ–Њ–Ї–∞–Ј–∞–љ–Њ –њ–∞—Ж–Є–µ–љ—В–Ї–∞–Љ —Б –Т–Ґ–≠–Ю –≤ –∞–љ–∞–Љ–љ–µ–Ј–µ, –њ—А–Є–≤—Л—З–љ—Л–Љ –љ–µ–≤—Л–љ–∞—И–Є–≤–∞–љ–Є–µ–Љ, –≤–љ—Г—В—А–Є—Г—В—А–Њ–±–љ–Њ–є –≥–Є–±–µ–ї—М—О –њ–ї–Њ–і–∞, —В—П–ґ–µ–ї–Њ–є –њ—А–µ—Н–Ї–ї–∞–Љ–њ—Б–Є–µ–є –≤ –∞–љ–∞–Љ–љ–µ–Ј–µ (—А–Њ–і–Њ—А–∞–Ј—А–µ—И–µ–љ–Є–µ –і–Њ 34 –љ–µ–і.), —В—П–ґ–µ–ї–Њ–є –Ч–†–Я –Є–ї–Є –њ–ї–∞—Ж–µ–љ—В–∞—А–љ–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В—М—О –≤ –∞–љ–∞–Љ–љ–µ–Ј–µ [25]. –Я—А–Є –Р–§–° –≤ –Њ—А–≥–∞–љ–Є–Ј–Љ–µ –Љ–∞—В–µ—А–Є –≤—Л—А–∞–±–∞—В—Л–≤–∞—О—В—Б—П –Є —Ж–Є—А–Ї—Г–ї–Є—А—Г—О—В –≤ –Ї—А–Њ–≤–Є –∞–љ—В–Є—В–µ–ї–∞ (IgA, IgG, IgM) –Ї —Д–Њ—Б—Д–Њ–ї–Є–њ–Є–і–∞–Љ –Ї–ї–µ—В–Њ—З–љ—Л—Е –Љ–µ–Љ–±—А–∞–љ —В—А–Њ–Љ–±–Њ—Ж–Є—В–Њ–≤, –≤ —А–µ–Ј—Г–ї—М—В–∞—В–µ –≤–Њ–Ј–љ–Є–Ї–∞–µ—В –і–Є—Б–±–∞–ї–∞–љ—Б —Б–Є—Б—В–µ–Љ—Л –≥–µ–Љ–Њ—Б—В–∞–Ј–∞, —З—В–Њ –Љ–Њ–ґ–µ—В –њ–Њ—В—А–µ–±–Њ–≤–∞—В—М –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–љ–Њ–є —В–µ—А–∞–њ–Є–Є —Г–ґ–µ –љ–∞ —Н—В–∞–њ–µ –њ–ї–∞–љ–Є—А–Њ–≤–∞–љ–Є—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є.
–Т —В–∞–±–ї–Є—Ж–µ 2 –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ—Л –Њ—В–љ–Њ—Б–Є—В–µ–ї—М–љ—Л–µ —А–Є—Б–Ї–Є –∞–Ї—Г—И–µ—А—Б–Ї–Є—Е –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є, –∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–љ—Л—Е —Б —А—П–і–Њ–Љ –љ–∞—Б–ї–µ–і—Б—В–≤–µ–љ–љ—Л—Е –Є –њ—А–Є–Њ–±—А–µ—В–µ–љ–љ—Л—Е —В—А–Њ–Љ–±–Њ—Д–Є–ї–Є–є [27].
![–Ґ–∞–±–ї–Є—Ж–∞ 2. –Р–Ї—Г—И–µ—А—Б–Ї–Є–µ –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є—П, –∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–љ—Л–µ —Б –љ–µ–Ї–Њ—В–Њ—А—Л–Љ–Є –љ–∞—Б–ї–µ–і—Б—В–≤–µ–љ–љ—Л–Љ–Є –Є –њ—А–Є–Њ–±—А–µ—В–µ–љ–љ—Л–Љ–Є —В—А–Њ–Љ–±–Њ—Д–Є–ї–Є—П–Љ–Є [27] –Ґ–∞–±–ї–Є—Ж–∞ 2. –Р–Ї—Г—И–µ—А—Б–Ї–Є–µ –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є—П, –∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–љ—Л–µ —Б –љ–µ–Ї–Њ—В–Њ—А—Л–Љ–Є –љ–∞—Б–ї–µ–і—Б—В–≤–µ–љ–љ—Л–Љ–Є –Є –њ—А–Є–Њ–±—А–µ—В–µ–љ–љ—Л–Љ–Є —В—А–Њ–Љ–±–Њ—Д–Є–ї–Є—П–Љ–Є [27]](/upload/medialibrary/b2f/889-6.png)
–Э–∞ —Н—В–∞–њ–µ –њ—А–µ–≥—А–∞–≤–Є–і–∞—А–љ–Њ–є –њ–Њ–і–≥–Њ—В–Њ–≤–Ї–Є –і–ї—П –њ–Њ–≤—Л—И–µ–љ–Є—П –≤–µ—А–Њ—П—В–љ–Њ—Б—В–Є –µ—Б—В–µ—Б—В–≤–µ–љ–љ–Њ–≥–Њ –Ј–∞—З–∞—В–Є—П —Ж–µ–ї–µ—Б–Њ–Њ–±—А–∞–Ј–љ–Њ –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞—В—М —Ж–Є—Д—А–Њ–≤–Њ–є —В–µ—Б—В –љ–∞ –Њ–≤—Г–ї—П—Ж–Є—О Clearblue Digital, –Ї–Њ—В–Њ—А—Л–є –њ–Њ–Ј–≤–Њ–ї—П–µ—В –Њ–њ—А–µ–і–µ–ї–Є—В—М –≤ –Љ–µ–љ—Б—В—А—Г–∞–ї—М–љ–Њ–Љ —Ж–Є–Ї–ї–µ 2 –і–љ—П, –љ–∞–Є–±–Њ–ї–µ–µ –±–ї–∞–≥–Њ–њ—А–Є—П—В–љ—Л—Е –і–ї—П –љ–∞—Б—В—Г–њ–ї–µ–љ–Є—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є. –¶–Є—Д—А–Њ–≤–Њ–є —В–µ—Б—В –љ–∞ –Њ–≤—Г–ї—П—Ж–Є—О Clearblue Digital –Њ—Б–љ–Њ–≤–∞–љ –љ–∞ –Њ–њ—А–µ–і–µ–ї–µ–љ–Є–Є —Г—А–Њ–≤–љ—П –ї—О—В–µ–Є–љ–Є–Ј–Є—А—Г—О—Й–µ–≥–Њ –≥–Њ—А–Љ–Њ–љ–∞, —П–≤–ї—П–µ—В—Б—П –±–Њ–ї–µ–µ —В–Њ—З–љ—Л–Љ, —З–µ–Љ –Ї–∞–ї–µ–љ–і–∞—А–љ—Л–є –Є —В–µ–Љ–њ–µ—А–∞—В—Г—А–љ—Л–є –Љ–µ—В–Њ–і—Л, –Є –і–∞–µ—В –±–µ–Ј–Њ—И–Є–±–Њ—З–љ–Њ —З–µ—В–Ї–Є–µ —А–µ–Ј—Г–ї—М—В–∞—В—Л –љ–∞ —Ж–Є—Д—А–Њ–≤–Њ–Љ –і–Є—Б–њ–ї–µ–µ. –Т –њ—А–Њ–≤–µ–і–µ–љ–љ—Л—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П—Е –±—Л–ї–Њ –њ–Њ–Ї–∞–Ј–∞–љ–Њ, —З—В–Њ –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ —Ж–Є—Д—А–Њ–≤–Њ–≥–Њ —В–µ—Б—В–∞ –љ–∞ –Њ–≤—Г–ї—П—Ж–Є—О Clearblue Digital –њ–Њ–≤—Л—И–∞–µ—В –≤–µ—А–Њ—П—В–љ–Њ—Б—В—М –љ–∞—Б—В—Г–њ–ї–µ–љ–Є—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –љ–∞ 77% [28].
–Ґ—А–µ—В–Є–є —Н—В–∞–њ –њ—А–µ–≥—А–∞–≤–Є–і–∞—А–љ–Њ–є –њ–Њ–і–≥–Њ—В–Њ–≤–Ї–Є –≤–Ї–ї—О—З–∞–µ—В —А–∞–љ–љ—О—О –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї—Г –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є. –Ю–њ—В–Є–Љ–∞–ї—М–љ—Л–Љ —Б–Њ–≤—А–µ–Љ–µ–љ–љ—Л–Љ –Љ–µ—В–Њ–і–Њ–Љ —А–∞–љ–љ–µ–є –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є —П–≤–ї—П–µ—В—Б—П —Ж–Є—Д—А–Њ–≤–Њ–є —В–µ—Б—В –љ–∞ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В—М Clearblue Digital —Б –Є–љ–і–Є–Ї–∞—В–Њ—А–Њ–Љ —Б—А–Њ–Ї–∞ –≤ –љ–µ–і–µ–ї—П—Е, —В–Њ—З–љ–Њ—Б—В—М —В–µ—Б—В–∞ –≤ –Њ–њ—А–µ–і–µ–ї–µ–љ–Є–Є —Б—А–Њ–Ї–∞ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –±–ї–Є–Ј–Ї–∞ –Ї —В–Њ—З–љ–Њ—Б—В–Є –£–Ч–Ш. –Т –њ—А–Њ–≤–µ–і–µ–љ–љ—Л—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П—Е –њ–Њ–і—В–≤–µ—А–ґ–і–µ–љ–Њ, —З—В–Њ —А–µ–Ј—Г–ї—М—В–∞—В—Л —В–µ—Б—В–∞ –≤ 97% —Б–ї—Г—З–∞–µ–≤ —Б–Њ–≤–њ–∞–і–∞—О—В —Б –њ–Њ—Б–ї–µ–і—Г—О—Й–Є–Љ–Є –і–∞–љ–љ—Л–Љ–Є —Б–Ї—А–Є–љ–Є–љ–≥–Њ–≤–Њ–≥–Њ –£–Ч–Ш (11вАУ14 –љ–µ–і.). –Ґ–µ—Б—В –Љ–Њ–ґ–љ–Њ –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞—В—М –Ј–∞ 4 –і–љ—П –і–Њ –Њ–ґ–Є–і–∞–µ–Љ–Њ–≥–Њ –љ–∞—З–∞–ї–∞ –Љ–µ–љ—Б—В—А—Г–∞—Ж–Є–Є, –њ—А–Є —Н—В–Њ–Љ 98% —А–µ–Ј—Г–ї—М—В–∞—В–Њ–≤, –њ–Њ–і—В–≤–µ—А–ґ–і–∞—О—Й–Є—Е –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В—М, –њ–Њ–ї—Г—З–µ–љ—Л –Ј–∞ –і–µ–љ—М –і–Њ –Њ–ґ–Є–і–∞–µ–Љ–Њ–≥–Њ –љ–∞—З–∞–ї–∞ –Љ–µ–љ—Б—В—А—Г–∞—Ж–Є–Є, 97% вАУ –Ј–∞ 2 –і–љ—П, 90% вАУ –Ј–∞ 3 –і–љ—П –Є 65% вАУ –Ј–∞ 4 –і–љ—П. –†–∞–љ–љ—П—П –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–∞ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –њ–Њ–Ј–≤–Њ–ї—П–µ—В —А–∞–Ј—А–∞–±–Њ—В–∞—В—М —В–∞–Ї—В–Є–Ї—Г –Њ–њ—В–Є–Љ–∞–ї—М–љ–Њ–≥–Њ –≤–µ–і–µ–љ–Є—П —А–∞–љ–љ–Є—Е —Б—А–Њ–Ї–Њ–≤, —Б–≤–Њ–µ–≤—А–µ–Љ–µ–љ–љ–Њ –≤—Л—П–≤–Є—В—М —Д–∞–Ї—В–Њ—А—Л —А–Є—Б–Ї–∞ –Њ—Б–ї–Њ–ґ–љ–µ–љ–љ–Њ–≥–Њ —В–µ—З–µ–љ–Є—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –Є –њ—А–Њ–≤–µ—Б—В–Є –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї—Г –≤–Њ–Ј–Љ–Њ–ґ–љ—Л—Е –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є.












