–Р–Ї—В—Г–∞–ї—М–љ–Њ—Б—В—М –њ—А–Њ–±–ї–µ–Љ—Л –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ–Њ–≥–Њ –≤–∞–≥–Є–љ–Њ–Ј–∞
–°–Њ—Е—А–∞–љ–µ–љ–Є–µ —А–µ–њ—А–Њ–і—Г–Ї—В–Є–≤–љ–Њ–≥–Њ –њ–Њ—В–µ–љ—Ж–Є–∞–ї–∞ –Њ—Б—В–∞–µ—В—Б—П –Њ–і–љ–Њ–є –Є–Ј –Њ—Б–љ–Њ–≤–љ—Л—Е –Ј–∞–і–∞—З, –Ї–Њ—В–Њ—А—Г—О —Б–Њ–≤—А–µ–Љ–µ–љ–љ–Њ–µ –Њ–±—Й–µ—Б—В–≤–Њ —Б—В–∞–≤–Є—В –њ–µ—А–µ–і –∞–Ї—Г—И–µ—А–∞–Љ–Є-–≥–Є–љ–µ–Ї–Њ–ї–Њ–≥–∞–Љ–Є. –Э–∞–Љ–µ—В–Є–≤—И–∞—П—Б—П –≤ –њ–Њ—Б–ї–µ–і–љ–Є–µ –≥–Њ–і—Л —В–µ–љ–і–µ–љ—Ж–Є—П –Ї —Б–љ–Є–ґ–µ–љ–Є—О —А–Њ–ґ–і–∞–µ–Љ–Њ—Б—В–Є, –Ї —Б–Њ–ґ–∞–ї–µ–љ–Є—О, —Б–Њ—Е—А–∞–љ—П–µ—В —Г—Б—В–Њ–є—З–Є–≤—Л–µ –њ–Њ–Ј–Є—Ж–Є–Є. –Т —Н—В–Њ–є —Б–≤—П–Ј–Є —А–∞—Б—Б–Љ–Њ—В—А–µ–љ–Є–µ ¬Ђ–њ—А–Њ–±–ї–µ–Љ—Л –≤–љ—Г—В—А–Є –њ—А–Њ–±–ї–µ–Љ—Л¬ї, –∞ –Є–Љ–µ–љ–љ–Њ —Б–Њ—Е—А–∞–љ–µ–љ–Є—П –њ–Њ–ї–љ–Њ—Ж–µ–љ–љ–Њ–є –Љ–Є–Ї—А–Њ–±–Є–Њ—В—Л –≤–ї–∞–≥–∞–ї–Є—Й–∞ –Ї–∞–Ї –Њ–і–љ–Њ–≥–Њ –Є–Ј —Д–∞–Ї—В–Њ—А–Њ–≤ –Ј–∞—Й–Є—В—Л —А–µ–њ—А–Њ–і—Г–Ї—В–Є–≤–љ–Њ–є —Б–Є—Б—В–µ–Љ—Л –≤ —Ж–µ–ї–Њ–Љ, –Є–Љ–µ–µ—В –њ—А–Є–љ—Ж–Є–њ–Є–∞–ї—М–љ–Њ–µ –Ј–љ–∞—З–µ–љ–Є–µ [1, 2].–Ю–і–љ–Њ–є –Є–Ј –Њ—Б—В—А—Л—Е –њ—А–Њ–±–ї–µ–Љ —П–≤–ї—П–µ—В—Б—П –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Л–є –≤–∞–≥–Є–љ–Њ–Ј (–С–Т), –Ї–Њ—В–Њ—А—Л–є –≤ –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П –Њ–Ї–∞–Ј—Л–≤–∞–µ—В –љ–µ–≥–∞—В–Є–≤–љ–Њ–µ –≤–ї–Є—П–љ–Є–µ –љ–∞ —В–µ—З–µ–љ–Є–µ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –Є —А–Њ–і–Њ–≤, –∞ —В–∞–Ї–ґ–µ –љ–∞ —З–∞—Б—В–Њ—В—Г —А–∞–Ї–∞ —И–µ–є–Ї–Є –Љ–∞—В–Ї–Є. –†–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–љ–Њ—Б—В—М –С–Т –≤–∞—А—М–Є—А—Г–µ—В –≤ —И–Є—А–Њ–Ї–Є—Е –њ—А–µ–і–µ–ї–∞—Е. –І–∞—Б—В–Њ—В–∞ –≤—Б—В—А–µ—З–∞–µ–Љ–Њ—Б—В–Є –С–Т –і–Њ—Б—В–Є–≥–∞–µ—В 35% –≤ –Њ–±—Й–µ–є –≥–Є–љ–µ–Ї–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є, 10вАУ30% вАФ —Б—А–µ–і–Є –±–µ—А–µ–Љ–µ–љ–љ—Л—Е –ґ–µ–љ—Й–Є–љ –Є 20вАУ60% вАФ —Б—А–µ–і–Є –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б –Є–љ—Д–µ–Ї—Ж–Є—П–Љ–Є, –њ–µ—А–µ–і–∞—О—Й–Є–Љ–Є—Б—П –њ–Њ–ї–Њ–≤—Л–Љ –њ—Г—В–µ–Љ. –°—А–µ–і–Є –ґ–µ–љ—Й–Є–љ —Б –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ—Л–Љ–Є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П–Љ–Є –Њ—А–≥–∞–љ–Њ–≤ –Љ–Њ—З–µ–њ–Њ–ї–Њ–≤–Њ–є —Б–Є—Б—В–µ–Љ—Л –С–Т –≤—Б—В—А–µ—З–∞–µ—В—Б—П –≤ 35% —Б–ї—Г—З–∞–µ–≤. –І–∞—Б—В–Њ—В–∞ –С–Т –Є–Љ–µ–µ—В —В–µ–љ–і–µ–љ—Ж–Є—О –Ї —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–Є—О [3вАУ5].
–Я–Њ –і–∞–љ–љ—Л–Љ —А—П–і–∞ –Є—Б—Б–ї–µ–і–Њ–≤–∞—В–µ–ї–µ–є, —Г 50% –ґ–µ–љ—Й–Є–љ –С–Т –њ—А–Њ—В–µ–Ї–∞–µ—В –±–µ—Б—Б–Є–Љ–њ—В–Њ–Љ–љ–Њ –Є –Љ–Њ–ґ–µ—В –±—Л—В—М –Њ–±–љ–∞—А—Г–ґ–µ–љ —Б–ї—Г—З–∞–є–љ–Њ –≤–Њ –≤—А–µ–Љ—П —А—Г—В–Є–љ–љ–Њ–≥–Њ –Њ—Б–Љ–Њ—В—А–∞ –Є –≤–Ј—П—В–Є—П –Љ–∞–Ј–Ї–∞. –Ъ—А–Њ–Љ–µ —Н—В–Њ–≥–Њ, –Њ–њ—А–µ–і–µ–ї–µ–љ–љ–Њ–µ –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ –ґ–µ–љ—Й–Є–љ, –Є–Љ–µ—П —П–≤–љ—Л–µ —Б–Є–Љ–њ—В–Њ–Љ—Л –С–Т, –і–ї–Є—В–µ–ї—М–љ–Њ –љ–µ –Њ–±—А–∞—Й–∞—О—В—Б—П –Ї –≥–Є–љ–µ–Ї–Њ–ї–Њ–≥—Г. –Т—Б–µ —Н—В–Њ —Г—Б–ї–Њ–ґ–љ—П–µ—В –љ–µ —В–Њ–ї—М–Ї–Њ —Б–≤–Њ–µ–≤—А–µ–Љ–µ–љ–љ—Г—О –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї—Г, –љ–Њ –Є –і–∞–ї—М–љ–µ–є—И–µ–µ –ї–µ—З–µ–љ–Є–µ [1, 6, 7].
–Ю—Б–љ–Њ–≤–љ—Л–µ –Ї–Њ–Љ–њ–Њ–љ–µ–љ—В—Л –Љ–Є–Ї—А–Њ–±–Є–Њ—В—Л –≤–ї–∞–≥–∞–ї–Є—Й–∞
–Т –Њ—А–≥–∞–љ–Є–Ј–Љ–µ –ґ–µ–љ—Й–Є–љ—Л –≤—Л—Б—В—А–Њ–µ–љ–∞ –≤—Л—Б–Њ–Ї–∞—П —Б—В–µ–њ–µ–љ—М –±–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–є –њ—А–Њ—В–Є–≤–Њ–Є–љ—Д–µ–Ї—Ж–Є–Њ–љ–љ–Њ–є –Ј–∞—Й–Є—В—Л —А–µ–њ—А–Њ–і—Г–Ї—В–Є–≤–љ–Њ–є —Б–Є—Б—В–µ–Љ—Л. –Ъ —Д–∞–Ї—В–Њ—А–∞–Љ –Ј–∞—Й–Є—В—Л –Њ—В–љ–Њ—Б—П—В—Б—П —Б–Њ–Љ–Ї–љ—Г—В–Њ–µ —Б–Њ—Б—В–Њ—П–љ–Є–µ –њ–Њ–ї–Њ–≤–Њ–є —Й–µ–ї–Є, –∞–≥—А–µ—Б—Б–Є–≤–љ—Л–є —Г—А–Њ–≤–µ–љ—М —А–Э –≤–ї–∞–≥–∞–ї–Є—Й–љ–Њ–є —Б—А–µ–і—Л, –∞–љ–∞—В–Њ–Љ–Є—З–µ—Б–Ї–Є –њ–Њ–ї–љ–Њ—Ж–µ–љ–љ–∞—П —И–µ–є–Ї–∞ –Љ–∞—В–Ї–Є, –≤ —Ж–µ—А–≤–Є–Ї–∞–ї—М–љ–Њ–Љ –Ї–∞–љ–∞–ї–µ –Ї–Њ—В–Њ—А–Њ–є —Б—Г—Й–µ—Б—В–≤—Г–µ—В –љ–µ–Ј–∞–≤–Є—Б–Є–Љ–∞—П —Б–Є—Б—В–µ–Љ–∞ –≤—Л—А–∞–±–Њ—В–Ї–Є –∞–љ—В–Є—В–µ–ї –Ї –≤–Є—А—Г—Б–∞–Љ –Є —А—П–і—Г –і—А—Г–≥–Є—Е –њ–∞—В–Њ–≥–µ–љ–љ—Л—Е –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ–Њ–≤. –°—В–µ—А–ґ–љ–µ–Љ –і–Є–љ–∞–Љ–Є—З–љ–Њ–≥–Њ, –∞–і–µ–Ї–≤–∞—В–љ–Њ–≥–Њ —Д—Г–љ–Ї—Ж–Є–Њ–љ–Є—А–Њ–≤–∞–љ–Є—П –≤—Б–µ–є –Ј–∞—Й–Є—В–љ–Њ–є —Б–Є—Б—В–µ–Љ—Л, –±–µ—Б—Б–њ–Њ—А–љ–Њ, —Б–ї—Г–ґ–∞—В –њ–Њ—Б—В–Њ—П–љ—Б—В–≤–Њ –Є –±–ї–∞–≥–Њ–њ–Њ–ї—Г—З–Є–µ –Љ–Є–Ї—А–Њ—Н–Ї–Њ—Б–Є—Б—В–µ–Љ—Л –≤–ї–∞–≥–∞–ї–Є—Й–∞, –Љ–∞—А–Ї–µ—А–∞–Љ–Є –Ї–Њ—В–Њ—А—Л—Е —П–≤–ї—П—О—В—Б—П –Ї–Є—Б–ї–∞—П —Б—А–µ–і–∞ –Є –Ї–Њ–љ—Ж–µ–љ—В—А–∞—Ж–Є—П –ї–∞–Ї—В–Њ–±–∞–Ї—В–µ—А–Є–є. –Ф–ї—П –њ–Њ–і–і–µ—А–ґ–∞–љ–Є—П –∞–Ї—В–Є–≤–љ–Њ—Б—В–Є –Є –ґ–Є–Ј–љ–µ—Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В–Є –њ–Њ—Б–ї–µ–і–љ–Є—Е –љ–µ–Њ–±—Е–Њ–і–Є–Љ—Л —А–Э –≤ –њ—А–µ–і–µ–ї–∞—Е 4,0вАУ4,5, –∞–љ–∞—Н—А–Њ–±–љ—Л–µ —Г—Б–ї–Њ–≤–Є—П –Є –і–Њ—Б—В–∞—В–Њ—З–љ–Њ–µ —Б–Њ–і–µ—А–ґ–∞–љ–Є–µ –≤ —Н–њ–Є—В–µ–ї–Є–Є –≤–ї–∞–≥–∞–ї–Є—Й–∞ –≥–ї–Є–Ї–Њ–≥–µ–љ–∞ вАФ –Њ—Б–љ–Њ–≤–љ–Њ–≥–Њ –њ–Є—В–∞—В–µ–ї—М–љ–Њ–≥–Њ —Б—Г–±—Б—В—А–∞—В–∞ –ї–∞–Ї—В–Њ—Д–ї–Њ—А—Л [1, 2, 7, 8].–Я—А–Є –љ–∞—А—Г—И–µ–љ–Є–Є —Н–Ї–Њ—Б–Є—Б—В–µ–Љ—Л –≤–ї–∞–≥–∞–ї–Є—Й–∞ —Д–Њ—А–Љ–Є—А—Г–µ—В—Б—П —Е–Њ—А–Њ—И–Њ —Б—В—А—Г–Ї—В—Г—А–Є—А–Њ–≤–∞–љ–љ–∞—П –њ–Њ–ї–Є–Љ–Є–Ї—А–Њ–±–љ–∞—П –њ–ї–µ–љ–Ї–∞, –њ–Њ–Ї—А—Л–≤–∞—О—Й–∞—П –≤–∞–≥–Є–љ–∞–ї—М–љ—Л–є —Н–њ–Є—В–µ–ї–Є–є –Є —Б–Њ—Б—В–Њ—П—Й–∞—П –Є–Ј –∞–љ–∞—Н—А–Њ–±–љ—Л—Е –±–∞–Ї—В–µ—А–Є–є, —З—В–Њ –њ—А–Є–≤–Њ–і–Є—В –Ї —А–µ—Ж–Є–і–Є–≤–Є—А—Г—О—Й–µ–Љ—Г —В–µ—З–µ–љ–Є—О –С–Т. –Я—А–Є –≤–Њ—Б—Е–Њ–і—П—Й–µ–є –Є–љ—Д–µ–Ї—Ж–Є–Є –Є —А–∞–Ј–≤–Є—В–Є–Є —Е—А–Њ–љ–Є—З–µ—Б–Ї–Њ–≥–Њ —Н–љ–і–Њ–Љ–µ—В—А–Є—В–∞ –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Л–µ –њ–ї–µ–љ–Ї–Є –≤—Л—П–≤–ї—П—О—В—Б—П –≤ —Н–љ–і–Њ–Љ–µ—В—А–Є–Є. –Ю–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ –±–Є–Њ–њ–ї–µ–љ–Њ–Ї –±–∞–Ї—В–µ—А–Є—П–Љ–Є –Љ–Њ—З–µ–њ–Њ–ї–Њ–≤–Њ–є —Б–Є—Б—В–µ–Љ—Л –њ—А–Є–≤–Њ–і–Є—В –Ї –љ–∞—А—Г—И–µ–љ–Є—О —А–µ–њ—А–Њ–і—Г–Ї—В–Є–≤–љ–Њ–є —Д—Г–љ–Ї—Ж–Є–Є –ґ–µ–љ—Й–Є–љ—Л, –Ї –љ–µ—Г–і–∞—З–љ—Л–Љ –њ–Њ–њ—Л—В–Ї–∞–Љ —Н–Ї—Б—В—А–∞–Ї–Њ—А–њ–Њ—А–∞–ї—М–љ–Њ–≥–Њ –Њ–њ–ї–Њ–і–Њ—В–≤–Њ—А–µ–љ–Є—П (–≠–Ъ–Ю), —А–∞–Ј–≤–Є—В–Є—О –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є –Є –љ–µ–±–ї–∞–≥–Њ–њ—А–Є—П—В–љ—Л—Е –Є—Б—Е–Њ–і–Њ–≤ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є. –Ю–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ –±–Є–Њ–њ–ї–µ–љ–Њ–Ї —В–∞–Ї–ґ–µ –Љ–Њ–ґ–µ—В –Њ–±—К—П—Б–љ–Є—В—М —З–∞—Б—В—Л–µ —А–µ—Ж–Є–і–Є–≤—Л –љ–∞—А—Г—И–µ–љ–Є—П –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л –≤–ї–∞–≥–∞–ї–Є—Й–∞, —З—В–Њ —Б–≤—П–Ј–∞–љ–Њ —Б —А–Њ—Б—В–Њ–Љ –∞–љ—В–Є–±–Є–Њ—В–Є–Ї–Њ—А–µ–Ј–Є—Б—В–µ–љ—В–љ–Њ—Б—В–Є –∞–љ–∞—Н—А–Њ–±–љ—Л—Е –Њ—А–≥–∞–љ–Є–Ј–Љ–Њ–≤ [9, 10]. –Ш–љ—Д–µ–Ї—Ж–Є–Є, –≤—Л–Ј–≤–∞–љ–љ—Л–µ —И—В–∞–Љ–Љ–∞–Љ–Є –Љ–Є–Ї—А–Њ–±–Њ–≤, —Б–њ–Њ—Б–Њ–±–љ—Л—Е –Ї –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є—О –њ–ї–µ–љ–Њ–Ї, –њ–ї–Њ—Е–Њ –њ–Њ–і–і–∞—О—В—Б—П –ї–µ—З–µ–љ–Є—О –∞–љ—В–Є–Љ–Є–Ї—А–Њ–±–љ—Л–Љ–Є –њ—А–µ–њ–∞—А–∞—В–∞–Љ–Є –Є —З–∞—Б—В–Њ —А–µ—Ж–Є–і–Є–≤–Є—А—Г—О—В, –љ–µ—Б–Љ–Њ—В—А—П –љ–∞ –Ј–∞—Й–Є—В–љ—Л–µ –Љ–µ—Е–∞–љ–Є–Ј–Љ—Л.
–Я–Њ –і–∞–љ–љ—Л–Љ J. Patterson et al., –љ–∞–ї–Є—З–Є–µ –±–Є–Њ–њ–ї–µ–љ–Ї–Є –њ—А–Є –С–Т –Љ–Њ–ґ–µ—В –Є–Љ–µ—В—М —А–µ—И–∞—О—Й–µ–µ –Ј–љ–∞—З–µ–љ–Є–µ –і–ї—П –њ–∞—В–Њ–≥–µ–љ–µ–Ј–∞ —Н—В–Њ–≥–Њ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П. –Р–≤—В–Њ—А—Л –њ–Њ–Ї–∞–Ј–∞–ї–Є –љ–∞–ї–Є—З–Є–µ –±–Є–Њ–њ–ї–µ–љ–Ї–Є —Г 90% –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б –С–Т, –≤ —В–Њ –≤—А–µ–Љ—П –Ї–∞–Ї –њ—А–Є –Њ—В—Б—Г—В—Б—В–≤–Є–Є –С–Т вАФ —В–Њ–ї—М–Ї–Њ —Г 10%. –С–Є–Њ–њ–ї–µ–љ–Ї–Є –њ—А–Є –С–Т –њ–ї–Њ—В–љ–Њ –њ—А–Є–Ї—А–µ–њ–ї–µ–љ—Л –Ї –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–Є —Н–њ–Є—В–µ–ї–Є—П –≤–ї–∞–≥–∞–ї–Є—Й–∞, –Є–Љ–µ—О—В –≤—Л—Б–Њ–Ї—Г—О —Б—В–µ–њ–µ–љ—М –Њ—А–≥–∞–љ–Є–Ј–∞—Ж–Є–Є, –∞ G. vaginalis —Б–Њ—Б—В–∞–≤–ї—П–ї–Є, –њ–Њ –і–∞–љ–љ—Л–Љ [11], –Њ—В 60 –і–Њ 90% –Љ–∞—Б—Б—Л –±–Є–Њ–њ–ї–µ–љ–Ї–Є. –Ф–∞–љ–љ—Л–µ C. Bradshaw et al. [12] —В–∞–Ї–ґ–µ —Б–≤–Є–і–µ—В–µ–ї—М—Б—В–≤—Г—О—В –Њ –љ–∞–ї–Є—З–Є–Є –±–Є–Њ–њ–ї–µ–љ–Ї–Є —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б –С–Т; –Ї–Њ–љ—Ж–µ–љ—В—А–∞—Ж–Є—П –љ–µ–Ї–Њ—В–Њ—А—Л—Е –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ–Њ–≤ –≤ –±–Є–Њ–њ–ї–µ–љ–Ї–µ –Љ–Њ–ґ–µ—В –і–Њ—Б—В–Є–≥–∞—В—М 1011 –Ъ–Ю–Х/–Љ–ї. –Я–Њ—Н—В–Њ–Љ—Г –Ї–Њ–≥–і–∞ —А–µ—З—М –Є–і–µ—В –Њ —Е—А–Њ–љ–Є—З–µ—Б–Ї–Њ–Љ —А–µ—Ж–Є–і–Є–≤–Є—А—Г—О—Й–µ–Љ —В–µ—З–µ–љ–Є–Є –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ–Њ–≥–Њ –њ—А–Њ—Ж–µ—Б—Б–∞, –≤—Л–Ј–≤–∞–љ–љ–Њ–≥–Њ —Г—Б–ї–Њ–≤–љ–Њ-–њ–∞—В–Њ–≥–µ–љ–љ–Њ–є –Љ–Є–Ї—А–Њ—Д–ї–Њ—А–Њ–є, –Є—Б—Е–Њ–і —В–µ—А–∞–њ–Є–Є –≤–Њ –Љ–љ–Њ–≥–Њ–Љ –Ј–∞–≤–Є—Б–Є—В –Њ—В –≤–Њ—Б—Б—В–∞–љ–Њ–≤–ї–µ–љ–Є—П –ї–Њ–Ї–∞–ї—М–љ—Л—Е –Ј–∞—Й–Є—В–љ—Л—Е —Б–Є–ї –Є –≤–Њ–Ј–і–µ–є—Б—В–≤–Є—П –љ–∞ –±–Є–Њ–њ–ї–µ–љ–Ї—Г [13вАУ16].
–° —Г—З–µ—В–Њ–Љ —Б–Њ–≤—А–µ–Љ–µ–љ–љ—Л—Е –і–Њ—Б—В–Є–ґ–µ–љ–Є–є –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є –±–∞–Ї—В–µ—А–Є–Њ–ї–Њ–≥–Є–Є –Є –Ј–љ–∞–љ–Є–є –Є–љ—Д–µ–Ї—Ж–Є–Њ–љ–љ–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є –ґ–µ–љ—Б–Ї–Є—Е –њ–Њ–ї–Њ–≤—Л—Е –Њ—А–≥–∞–љ–Њ–≤ –Х. –§. –Ъ–Є—А–∞ (1995) —А–∞–Ј—А–∞–±–Њ—В–∞–ї –Ї–ї–∞—Б—Б–Є—Д–Є–Ї–∞—Ж–Є—О –Љ–Є–Ї—А–Њ—Б–Ї–Њ–њ–Є—З–µ—Б–Ї–Њ–є —Е–∞—А–∞–Ї—В–µ—А–Є—Б—В–Є–Ї–Є –±–Є–Њ—Ж–µ–љ–Њ–Ј–∞ –≤–ї–∞–≥–∞–ї–Є—Й–∞ [1, 17].
–Т –љ–Њ—А–Љ–µ –±–Є–Њ—Ж–µ–љ–Њ–Ј –≤–ї–∞–≥–∞–ї–Є—Й–∞ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ –∞—Н—А–Њ–±–љ—Л–Љ–Є, –∞–љ–∞—Н—А–Њ–±–љ—Л–Љ–Є –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ–∞–Љ–Є, –і—А–Њ–ґ–ґ–µ–њ–Њ–і–Њ–±–љ—Л–Љ–Є –≥—А–Є–±–∞–Љ–Є, –љ–∞—Е–Њ–і—П—Й–Є–Љ–Є—Б—П –Љ–µ–ґ–і—Г —Б–Њ–±–Њ–є –≤ –Њ–њ—А–µ–і–µ–ї–µ–љ–љ—Л—Е –њ—А–Њ–њ–Њ—А—Ж–Є—П—Е (—В–∞–±–ї. 1).
–Т–µ–і—Г—Й–µ–µ –Љ–µ—Б—В–Њ –≤ –≤–∞–≥–Є–љ–∞–ї—М–љ–Њ–Љ –Љ–Є–Ї—А–Њ–±–Є–Њ—Ж–µ–љ–Њ–Ј–µ вАФ 95вАУ98% (107вАУ109 –Ъ–Ю–Х/–Љ–ї) вАФ –Ј–∞–љ–Є–Љ–∞—О—В –ї–∞–Ї—В–Њ–±–∞—Ж–Є–ї–ї—Л (–њ–∞–ї–Њ—З–Ї–Є –Ф–Њ–і–µ—А–ї–µ–є–љ–∞), —З–∞—Й–µ –Љ–Є–Ї—А–Њ–∞—Н—А–Њ—Д–Є–ї—М–љ—Л–µ, –њ—А–Њ–і—Г—Ж–Є—А—Г—О—Й–Є–µ –њ–µ—А–µ–Ї–Є—Б—М –≤–Њ–і–Њ—А–Њ–і–∞, —А–µ–ґ–µ –∞–љ–∞—Н—А–Њ–±–љ—Л–µ.
–Т–ї–∞–≥–∞–ї–Є—Й–љ–∞—П –Љ–Є–Ї—А–Њ—Д–ї–Њ—А–∞ —Б—В—А–Њ–≥–Њ –Є–љ–і–Є–≤–Є–і—Г–∞–ї—М–љ–∞ –Є –Љ–µ–љ—П–µ—В—Б—П –≤ —А–∞–Ј–ї–Є—З–љ—Л–µ –њ–µ—А–Є–Њ–і—Л —А–∞–Ј–≤–Є—В–Є—П –ґ–µ–љ—Б–Ї–Њ–≥–Њ –Њ—А–≥–∞–љ–Є–Ј–Љ–∞. –Я–Њ–љ—П—В–Є–µ –љ–Њ—А–Љ—Л —А–∞–Ј–ї–Є—З–∞–µ—В—Б—П –љ–µ —В–Њ–ї—М–Ї–Њ –≤ —Б–≤—П–Ј–Є —Б –≤–Њ–Ј—А–∞—Б—В–Њ–Љ, –љ–Њ –Є –≤ —Б–≤—П–Ј–Є —Б –њ—А–Є–љ–∞–і–ї–µ–ґ–љ–Њ—Б—В—М—О –Ї —А–∞–Ј–љ—Л–Љ —Н—В–љ–Є—З–µ—Б–Ї–Є–Љ –≥—А—Г–њ–њ–∞–Љ –Є –і–∞–ґ–µ –≥–µ–Њ–≥—А–∞—Д–Є—З–µ—Б–Ї–Є–Љ –Љ–µ—Б—В–Њ–Љ –Њ–±–Є—В–∞–љ–Є—П.
–Ю—Б–Њ–±–µ–љ–љ–Њ—Б—В—М—О –љ–Њ—А–Љ–∞–ї—М–љ–Њ–є –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л –њ–Њ–ї–Њ–≤—Л—Е –њ—Г—В–µ–є –Ј–і–Њ—А–Њ–≤—Л—Е –ґ–µ–љ—Й–Є–љ —А–µ–њ—А–Њ–і—Г–Ї—В–Є–≤–љ–Њ–≥–Њ –≤–Њ–Ј—А–∞—Б—В–∞ —П–≤–ї—П–µ—В—Б—П –Љ–љ–Њ–≥–Њ–Њ–±—А–∞–Ј–Є–µ –≤–Є–і–Њ–≤–Њ–≥–Њ —Б–Њ—Б—В–∞–≤–∞, –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–љ–Њ–≥–Њ —И–Є—А–Њ–Ї–Є–Љ —Б–њ–µ–Ї—В—А–Њ–Љ –Љ–Є–Ї—А–Њ–∞—Н—А–Њ—Д–Є–ї–Њ–≤, —Д–∞–Ї—Г–ї—М—В–∞—В–Є–≤–љ—Л—Е –Є –Њ–±–ї–Є–≥–∞—В–љ—Л—Е –∞–љ–∞—Н—А–Њ–±–љ—Л—Е –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ–Њ–≤.
–Ґ—А–∞–љ–Ј–Є—В–Њ—А–љ—Л–µ –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ—Л (–љ–µ–њ–∞—В–Њ–≥–µ–љ–љ—Л–µ, —Г—Б–ї–Њ–≤–љ–Њ-–њ–∞—В–Њ–≥–µ–љ–љ—Л–µ, –њ–∞—В–Њ–≥–µ–љ–љ—Л–µ) —Б–ї—Г—З–∞–є–љ–Њ –Ј–∞–љ–Њ—Б—П—В—Б—П –≤ –≥–µ–љ–Є—В–∞–ї—М–љ—Л–є —В—А–∞–Ї—В –Є–Ј –Њ–Ї—А—Г–ґ–∞—О—Й–µ–є —Б—А–µ–і—Л. –Т —Г—Б–ї–Њ–≤–Є—П—Е –љ–Њ—А–Љ–∞–ї—М–љ–Њ–≥–Њ –±–Є–Њ—В–Њ–њ–∞ –Њ–љ–Є –њ—А–µ–±—Л–≤–∞—О—В –≤–Њ –≤–ї–∞–≥–∞–ї–Є—Й–µ –љ–µ–і–Њ–ї–≥–Њ –Є –±—Л—Б—В—А–Њ —Г–і–∞–ї—П—О—В—Б—П —Б —В–Њ–Ї–Њ–Љ —Б–ї–Є–Ј–Є –Є –≤ —А–µ–Ј—Г–ї—М—В–∞—В–µ —А–∞–±–Њ—В—Л –Љ—Г–Ї–Њ—Ж–Є–ї–Є–∞—А–љ–Њ–≥–Њ —Н–њ–Є—В–µ–ї–Є—П. –Т —Б–ї—Г—З–∞–µ –љ–∞—А—Г—И–µ–љ–Є—П –Ј–∞—Й–Є—В–љ—Л—Е –Љ–µ—Е–∞–љ–Є–Ј–Љ–Њ–≤ –њ–∞—В–Њ–≥–µ–љ–љ—Л–µ –Є–ї–Є —Г—Б–ї–Њ–≤–љ–Њ-–њ–∞—В–Њ–≥–µ–љ–љ—Л–µ –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ—Л —В—А–∞–љ–Ј–Є—В–Њ—А–љ–Њ–є –Є–ї–Є —Д–∞–Ї—Г–ї—М—В–∞—В–Є–≤–љ–Њ–є —Д–ї–Њ—А—Л –њ—А–Є–Ї—А–µ–њ–ї—П—О—В—Б—П –Ї –Ї–ї–µ—В–Ї–∞–Љ –≤–ї–∞–≥–∞–ї–Є—Й–љ–Њ–≥–Њ —Н–њ–Є—В–µ–ї–Є—П —Б –њ–Њ—Б–ї–µ–і—Г—О—Й–Є–Љ —А–∞–Ј–Љ–љ–Њ–ґ–µ–љ–Є–µ–Љ –Є –њ–Њ–≤—А–µ–ґ–і–µ–љ–Є–µ–Љ —В–Ї–∞–љ–µ–є –Ј–∞ —Б—З–µ—В –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ–Њ–є —А–µ–∞–Ї—Ж–Є–Є.
–Ю—Б–љ–Њ–≤–љ–Њ–µ –Љ–µ—Б—В–Њ –≤ –±–Є–Њ—Ж–µ–љ–Њ–Ј–µ –≤–ї–∞–≥–∞–ї–Є—Й–∞ –њ—А–Є–љ–∞–і–ї–µ–ґ–Є—В –ї–∞–Ї—В–Њ–±–∞—Ж–Є–ї–ї–∞–Љ, –њ–Њ—Б–Ї–Њ–ї—М–Ї—Г –Њ–љ–Є –њ–Њ–і–і–µ—А–ґ–Є–≤–∞—О—В –њ–Њ—Б—В–Њ—П–љ—Б—В–≤–Њ —А–Э —Б—А–µ–і—Л –Є –≤—Л–њ–Њ–ї–љ—П—О—В —А–Њ–ї—М –Љ–µ—Б—В–љ—Л—Е —Д–∞–Ї—В–Њ—А–Њ–≤ –Ј–∞—Й–Є—В—Л; –Њ–љ–Є –Њ–±–ї–∞–і–∞—О—В —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В—М—О:
–Ї –±—Л—Б—В—А–Њ–є —А–µ–њ—А–Њ–і—Г–Ї—Ж–Є–Є –≤ —Г—Б–ї–Њ–≤–Є—П—Е –≤–ї–∞–≥–∞–ї–Є—Й–љ–Њ–є —Б—А–µ–і—Л;
–њ–ї–Њ—В–љ–Њ –њ—А–Є–Ї—А–µ–њ–ї—П—В—М—Б—П –Ї –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–Є —Н–њ–Є—В–µ–ї–Є–Њ—Ж–Є—В–Њ–≤ (–∞–і–≥–µ–Ј–Є—П);
—А–∞—Б—Й–µ–њ–ї—П—В—М –≥–ї–Є–Ї–Њ–≥–µ–љ –і–Њ –Њ—А–≥–∞–љ–Є—З–µ—Б–Ї–Є—Е –Ї–Є—Б–ї–Њ—В;
—Б–Є–љ—В–µ–Ј–Є—А–Њ–≤–∞—В—М –µ—Б—В–µ—Б—В–≤–µ–љ–љ—Л–µ –±–∞–Ї—В–µ—А–Є—Ж–Є–і–љ—Л–µ –≤–µ—Й–µ—Б—В–≤–∞ (–ї–Є–Ј–Њ—Ж–Є–Љ, –±–∞–Ї—В–µ—А–Є–Њ—Ж–Є–љ—Л, –њ–µ—А–µ–Ї–Є—Б—М –≤–Њ–і–Њ—А–Њ–і–∞) [1, 7, 8, 17].
–Т –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П –±–Њ–ї—М—И–Њ–µ –њ—А–∞–Ї—В–Є—З–µ—Б–Ї–Њ–µ –≤–љ–Є–Љ–∞–љ–Є–µ —Г–і–µ–ї—П–µ—В—Б—П —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В–Є –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ–Њ–≤ –Њ–±—А–∞–Ј–Њ–≤—Л–≤–∞—В—М —В–∞–Ї –љ–∞–Ј—Л–≤–∞–µ–Љ—Л–µ –±–Є–Њ–њ–ї–µ–љ–Ї–Є –Ј–∞ —Б—З–µ—В —Б–Њ–Ј–і–∞–љ–Є—П –њ—А–Є —Б–Њ–њ—А–Є–Ї–Њ—Б–љ–Њ–≤–µ–љ–Є–Є –Є–Ј–Њ–ї–Є—А–Њ–≤–∞–љ–љ—Л—Е —Б–Њ–Њ–±—Й–µ—Б—В–≤ –і—А—Г–≥ —Б –і—А—Г–≥–Њ–Љ –Њ—Б–Њ–±–Њ–≥–Њ –Љ–∞—В—А–Є–Ї—Б–∞ –Є –Њ–±—К–µ–і–Є–љ–µ–љ–Є—П –≤ –Њ–±—Й—Г—О —Б—В—А—Г–Ї—В—Г—А—Г.
–С–Є–Њ–њ–ї–µ–љ–Ї–Є —П–≤–ї—П—О—В—Б—П —Д–Њ—А–Љ–Њ–є –Љ–Є–Ї—А–Њ–±–љ—Л—Е —Б–Њ–Њ–±—Й–µ—Б—В–≤, —Д–Є–Ї—Б–Є—А–Њ–≤–∞–љ–љ—Л—Е –љ–∞ —А–∞–Ј–ї–Є—З–љ—Л—Е –∞–±–Є–Њ—В–Є—З–µ—Б–Ї–Є—Е –Є –±–Є–Њ—В–Є—З–µ—Б–Ї–Є—Е –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В—П—Е. –Т –±–Є–Њ–њ–ї–µ–љ–Ї–∞—Е –±–∞–Ї—В–µ—А–Є–Є –Ј–∞—Й–Є—Й–µ–љ—Л –Њ—В —Д–∞–≥–Њ—Ж–Є—В–Њ–Ј–∞ –Є –і—А—Г–≥–Є—Е –Ї–Њ–Љ–њ–Њ–љ–µ–љ—В–Њ–≤ –≤—А–Њ–ґ–і–µ–љ–љ–Њ–≥–Њ –Є –њ—А–Є–Њ–±—А–µ—В–µ–љ–љ–Њ–≥–Њ –Є–Љ–Љ—Г–љ–Є—В–µ—В–∞. –°—З–Є—В–∞–µ—В—Б—П, —З—В–Њ –і–Њ 80% –≤—Б–µ—Е –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Л—Е –Є–љ—Д–µ–Ї—Ж–Є–є —З–µ–ї–Њ–≤–µ–Ї–∞ —Б–≤—П–Ј–∞–љ—Л —Б –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ–Љ –±–Є–Њ–њ–ї–µ–љ–Њ–Ї, –≤ —В. —З. –±–Є–Њ–њ–ї–µ–љ–Ї–Є –Є–≥—А–∞—О—В –Њ–њ—А–µ–і–µ–ї–µ–љ–љ—Г—О —А–Њ–ї—М –≤ —А–∞–Ј–≤–Є—В–Є–Є –С–Т [1, 18вАУ20].
–§–∞–Ї—В–Њ—А—Л, —Б–њ–Њ—Б–Њ–±—Б—В–≤—Г—О—Й–Є–µ —А–∞–Ј–≤–Є—В–Є—О –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ–Њ–≥–Њ –≤–∞–≥–Є–љ–Њ–Ј–∞
–§–Њ—А–Љ–Є—А–Њ–≤–∞–љ–Є–µ –С–Т –Є–Љ–µ–µ—В —Б—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ–µ –Њ—В–ї–Є—З–Є–µ –Њ—В –Ї–ї–∞—Б—Б–Є—З–µ—Б–Ї–Њ–≥–Њ —В–µ—З–µ–љ–Є—П –Є–љ—Д–µ–Ї—Ж–Є–Њ–љ–љ–Њ–≥–Њ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П. –Я–Њ —Б–Њ–≤—А–µ–Љ–µ–љ–љ–Њ–є —В—А–∞–Ї—В–Њ–≤–Ї–µ –С–Т вАФ —Н—В–Њ –љ–µ–≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ–Њ–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ –≤–ї–∞–≥–∞–ї–Є—Й–∞, —Б–≤—П–Ј–∞–љ–љ–Њ–µ —Б –Є–Ј–Љ–µ–љ–µ–љ–Є–µ–Љ –µ–≥–Њ –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л. –Т–µ–і—Г—Й—Г—О —А–Њ–ї—М –≤ —А–∞–Ј–≤–Є—В–Є–Є –С–Т –Є–≥—А–∞–µ—В —Б–љ–Є–ґ–µ–љ–Є–µ –Ј–∞—Й–Є—В–љ—Л—Е —Д–∞–Ї—В–Њ—А–Њ–≤ –Њ—А–≥–∞–љ–Є–Ј–Љ–∞ –ґ–µ–љ—Й–Є–љ—Л, –њ—А–Є –Ї–Њ—В–Њ—А–Њ–Љ –њ—А–Њ–Є—Б—Е–Њ–і–Є—В —Г–Љ–µ–љ—М—И–µ–љ–Є–µ –Ї–Њ–ї–Є—З–µ—Б—В–≤–∞ –Є–ї–Є –њ–Њ–ї–љ–Њ–µ –Є—Б—З–µ–Ј–љ–Њ–≤–µ–љ–Є–µ –њ–∞–ї–Њ—З–µ–Ї –Ф–Њ–і–µ—А–ї–µ–є–љ–∞ (–Љ–Њ–ї–Њ—З–љ–Њ–Ї–Є—Б–ї—Л—Е –±–∞–Ї—В–µ—А–Є–є, –ї–∞–Ї—В–Њ–±–∞–Ї—В–µ—А–Є–є) –Є –Ј–∞–Љ–µ—Й–µ–љ–Є–µ –Є—Е —Д–∞–Ї—Г–ї—М—В–∞—В–Є–≤–љ–Њ–є —Д–ї–Њ—А–Њ–є [21, 22].–Ґ—А–Є–≥–≥–µ—А–Њ–Љ —А–∞–Ј–≤–Є—В–Є—П –С–Т –Љ–Њ–≥—Г—В –±—Л—В—М –Ї–∞–Ї –≤–љ–µ—И–љ–Є–µ, —В–∞–Ї –Є –≤–љ—Г—В—А–µ–љ–љ–Є–µ —Д–∞–Ї—В–Њ—А—Л. –Ъ –≤–љ—Г—В—А–µ–љ–љ–Є–Љ (—Н–љ–і–Њ–≥–µ–љ–љ—Л–Љ) —Д–∞–Ї—В–Њ—А–∞–Љ –Њ—В–љ–Њ—Б—П—В—Б—П: –љ–∞—А—Г—И–µ–љ–Є–µ –≥–Њ—А–Љ–Њ–љ–∞–ї—М–љ–Њ–≥–Њ –±–∞–ї–∞–љ—Б–∞ —Б –њ—А–µ–Њ–±–ї–∞–і–∞–љ–Є–µ–Љ –њ—А–Њ–≥–µ—Б—В–µ—А–Њ–љ–∞; –∞—В—А–Њ—Д–Є—П —Б–ї–Є–Ј–Є—Б—В–Њ–є –Њ–±–Њ–ї–Њ—З–Ї–Є –≤–ї–∞–≥–∞–ї–Є—Й–∞; –Ї–Є—И–µ—З–љ—Л–є –і–Є—Б–±–Є–Њ–Ј; –Є–Љ–Љ—Г–љ–љ—Л–µ –љ–∞—А—Г—И–µ–љ–Є—П –≤ –Њ—А–≥–∞–љ–Є–Ј–Љ–µ; —Н–Ї—Б—В—А–∞–≥–µ–љ–Є—В–∞–ї—М–љ–∞—П –њ–∞—В–Њ–ї–Њ–≥–Є—П, —Б–њ–Њ—Б–Њ–±—Б—В–≤—Г—О—Й–∞—П —А–∞–Ј–≤–Є—В–Є—О –њ–µ—А–µ—З–Є—Б–ї–µ–љ–љ—Л—Е –≤—Л—И–µ —Б–Њ—Б—В–Њ—П–љ–Є–є; –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ—Л–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –≥–µ–љ–Є—В–∞–ї–Є–є, —Б–Њ–њ—А–Њ–≤–Њ–ґ–і–∞—О—Й–Є–µ—Б—П –њ–Њ–њ–∞–і–∞–љ–Є–µ–Љ –≤–Њ –≤–ї–∞–≥–∞–ї–Є—Й–µ –±–Њ–ї—М—И–Њ–≥–Њ –Ї–Њ–ї–Є—З–µ—Б—В–≤–∞ —З—Г–ґ–µ—А–Њ–і–љ—Л—Е –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ–Њ–≤.
–Ъ –≤–љ–µ—И–љ–Є–Љ (—Н–Ї–Ј–Њ–≥–µ–љ–љ—Л–Љ) —Д–∞–Ї—В–Њ—А–∞–Љ –Њ—В–љ–Њ—Б—П—В—Б—П: –і–ї–Є—В–µ–ї—М–љ–Њ–µ –ї–µ—З–µ–љ–Є–µ –∞–љ—В–Є–±–Є–Њ—В–Є–Ї–∞–Љ–Є; –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–∞—П –Є–Љ–Љ—Г–љ–Њ—Б—Г–њ—А–µ—Б—Б–Є—П (–њ—А–Є–µ–Љ —Ж–Є—В–Њ—Б—В–∞—В–Є–Ї–Њ–≤, –≥–ї—О–Ї–Њ–Ї–Њ—А—В–Є–Ї–Њ–Є–і–Њ–≤); –ї—Г—З–µ–≤–∞—П —В–µ—А–∞–њ–Є—П –Њ–њ—Г—Е–Њ–ї–µ–є; –Є–љ–Њ—А–Њ–і–љ—Л–µ –њ—А–µ–і–Љ–µ—В—Л –≤–Њ –≤–ї–∞–≥–∞–ї–Є—Й–µ (–≥–Є–≥–Є–µ–љ–Є—З–µ—Б–Ї–Є–µ —В–∞–Љ–њ–Њ–љ—Л, –њ–µ—Б—Б–∞—А–Є–є, –њ—А–Њ—В–Є–≤–Њ–Ј–∞—З–∞—В–Њ—З–љ—Л–µ –і–Є–∞—Д—А–∞–≥–Љ–∞, –Ї–Њ–ї—М—Ж–Њ); –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ —Б–њ–µ—А–Љ–Є—Ж–Є–і–Њ–≤, —З–∞—Б—В–Њ–µ —Б–њ—А–Є–љ—Ж–µ–≤–∞–љ–Є–µ; –љ–µ—Б–Њ–±–ї—О–і–µ–љ–Є–µ –њ—А–∞–≤–Є–ї –ї–Є—З–љ–Њ–є –≥–Є–≥–Є–µ–љ—Л; –љ–∞—А—Г—И–µ–љ–Є–µ –Љ–µ—Е–∞–љ–Є—З–µ—Б–Ї–Є—Е —Д–∞–Ї—В–Њ—А–Њ–≤ –Ј–∞—Й–Є—В—Л (–љ–µ—Б–Њ—Б—В–Њ—П—В–µ–ї—М–љ–Њ—Б—В—М –Љ—Л—И—Ж —В–∞–Ј–Њ–≤–Њ–≥–Њ –і–љ–∞) [21вАУ23].
–Ю—В–ї–Є—З–Є—В–µ–ї—М–љ–Њ–є –Њ—Б–Њ–±–µ–љ–љ–Њ—Б—В—М—О –С–Т –Њ—В –≤–∞–≥–Є–љ–Є—В–∞ —П–≤–ї—П–µ—В—Б—П –Њ—В—Б—Г—В—Б—В–≤–Є–µ –Ї–∞–Ї–Њ–≥–Њ-–ї–Є–±–Њ –Њ–і–љ–Њ–≥–Њ –≤–Њ–Ј–±—Г–і–Є—В–µ–ї—П (–≥–∞—А–і–љ–µ—А–µ–ї–ї, –Љ–Є–Ї–Њ–њ–ї–∞–Ј–Љ, —Б—В–∞—Д–Є–ї–Њ–Ї–Њ–Ї–Ї–Њ–≤ –Є –і—А.). –Ь–Є–Ї—А–Њ—Д–ї–Њ—А–∞, –њ—А–Є—Е–Њ–і—П—Й–∞—П –љ–∞ —Б–Љ–µ–љ—Г –ї–∞–Ї—В–Њ–±–∞–Ї—В–µ—А–Є—П–Љ, –Љ–Њ–ґ–µ—В –±—Л—В—М —Б–∞–Љ–Њ–є —А–∞–Ј–ї–Є—З–љ–Њ–є –Є —З–∞—Й–µ –≤—Б–µ–≥–Њ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–∞ –∞—Б—Б–Њ—Ж–Є–∞—Ж–Є—П–Љ–Є —Г—Б–ї–Њ–≤–љ–Њ-–њ–∞—В–Њ–≥–µ–љ–љ—Л—Е –±–∞–Ї—В–µ—А–Є–є. –°—А–µ–і–Є –љ–Є—Е –≤—Б—В—А–µ—З–∞—О—В—Б—П: –±–∞–Ї—В–µ—А–Њ–Є–і—Л; –њ–µ–њ—В–Њ–Ї–Њ–Ї–Ї–Є; –њ–µ–њ—В–Њ—Б—В—А–µ–њ—В–Њ–Ї–Њ–Ї–Ї–Є; –Љ–µ–≥–∞—Б—Д–µ—А—Л; –ї–µ–њ—В–Њ—В—А–Є—Е–Є; –∞—В–Њ–њ–Њ–±–Є—Г–Љ; –≥–∞—А–і–љ–µ—А–µ–ї–ї—Л; –Љ–Є–Ї–Њ–њ–ї–∞–Ј–Љ—Л.
–Я—А–Є –љ–∞–ї–Є—З–Є–Є –Ї–∞–Ї–Є—Е-–ї–Є–±–Њ —В—А–Є–≥–≥–µ—А–љ—Л—Е —Д–∞–Ї—В–Њ—А–Њ–≤, –њ—А–Њ–Є—Б—Е–Њ–і–Є—В —Г–≤–µ–ї–Є—З–µ–љ–Є–µ –Ї–Њ–ї–Є—З–µ—Б—В–≤–∞ —Г—Б–ї–Њ–≤–љ–Њ-–њ–∞—В–Њ–≥–µ–љ–љ–Њ–є –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л –≤–ї–∞–≥–∞–ї–Є—Й–∞, —Г–Љ–µ–љ—М—И–∞–µ—В—Б—П –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ –ї–∞–Ї—В–Њ–±–∞—Ж–Є–ї–ї, –Ї–Є—Б–ї–Њ—В–љ–Њ—Б—В—М —Б—А–µ–і—Л –≤–ї–∞–≥–∞–ї–Є—Й–∞ —Б–Љ–µ—Й–∞–µ—В—Б—П –≤ —Б—В–Њ—А–Њ–љ—Г –Њ—Й–µ–ї–∞—З–Є–≤–∞–љ–Є—П. –Ш–љ—В–µ–љ—Б–Є–≤–љ—Л–є —А–Њ—Б—В —Д–∞–Ї—Г–ї—М—В–∞—В–Є–≤–љ–Њ–є —Д–ї–Њ—А—Л, –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –±–Є–Њ–њ–ї–µ–љ–Њ–Ї —Б–Њ–њ—А–Њ–≤–Њ–ґ–і–∞—О—В—Б—П –њ–Њ—П–≤–ї–µ–љ–Є–µ–Љ –≤–ї–∞–≥–∞–ї–Є—Й–љ—Л—Е –≤—Л–і–µ–ї–µ–љ–Є–є, —Б —Е–∞—А–∞–Ї—В–µ—А–љ—Л–Љ –љ–µ–њ—А–Є—П—В–љ—Л–Љ –Ј–∞–њ–∞—Е–Њ–Љ. –Т –њ—А–Њ—Ж–µ—Б—Б–µ –ґ–Є–Ј–љ–µ–і–µ—П—В–µ–ї—М–љ–Њ—Б—В–Є —Г—Б–ї–Њ–≤–љ–Њ-–њ–∞—В–Њ–≥–µ–љ–љ—Л—Е –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ–Њ–≤ –њ—А–Њ–Є—Б—Е–Њ–і–Є—В –≤—Л–і–µ–ї–µ–љ–Є–µ –∞–Љ–Є–љ–Њ–≤ (–њ—Г—В—А–µ—Б—Ж–Є–љ–∞, –Ї–∞–і–∞–≤–µ—А–Є–љ–∞, —В—А–Є–Љ–µ—В–Є–ї–∞–Љ–Є–љ–∞ –Є –і—А.) [23, 24].
–Ъ–ї–Є–љ–Є—З–µ—Б–Ї–Є–µ —Б–Є–Љ–њ—В–Њ–Љ—Л –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ–Њ–≥–Њ –≤–∞–≥–Є–љ–Њ–Ј–∞
–Я–Њ—Б–Ї–Њ–ї—М–Ї—Г –њ—А–Є–Ј–љ–∞–Ї–Њ–≤ –≤–Њ—Б–њ–∞–ї–µ–љ–Є—П –њ—А–Є –С–Т –љ–µ –љ–∞–±–ї—О–і–∞–µ—В—Б—П, —В–Њ –µ–≥–Њ –≤–µ–і—Г—Й–Є–µ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–µ —Б–Є–Љ–њ—В–Њ–Љ—Л –Ј–∞–≤–Є—Б—П—В –Њ—В —Е–∞—А–∞–Ї—В–µ—А–∞ —В–µ—З–µ–љ–Є—П –С–Т (–Њ—Б—В—А—Л–є, —Е—А–Њ–љ–Є—З–µ—Б–Ї–Є–є). –Э–µ—Б–Љ–Њ—В—А—П –љ–∞ —В–Њ —З—В–Њ –С–Т –љ–µ –Њ—В–љ–Њ—Б–Є—В—Б—П –Ї –њ–Њ–ї–Њ–≤—Л–Љ –Є–љ—Д–µ–Ї—Ж–Є—П–Љ, –Ј–∞—З–∞—Б—В—Г—О –µ–≥–Њ –≤–Њ–Ј–љ–Є–Ї–љ–Њ–≤–µ–љ–Є–µ —Б–≤—П–Ј–∞–љ–Њ —Б coitus (–±–µ–Ј –±–∞—А—М–µ—А–љ—Л—Е –Љ–µ—В–Њ–і–Њ–≤ –Ї–Њ–љ—В—А–∞—Ж–µ–њ—Ж–Є–Є), –Њ—Б–Њ–±–µ–љ–љ–Њ –њ—А–Є —Б–Љ–µ–љ–µ –њ–∞—А—В–љ–µ—А–∞. –Х—Б–ї–Є –њ—А–Є—З–Є–љ–Њ–є –С–Т –њ–Њ—Б–ї—Г–ґ–Є–ї –љ–µ–∞–і–µ–Ї–≤–∞—В–љ—Л–є –њ—А–Є–µ–Љ –∞–љ—В–Є–±–Є–Њ—В–Є–Ї–Њ–≤ –ї–Є–±–Њ –і—А—Г–≥–Є—Е –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤, –Є–Ј–Љ–µ–љ–µ–љ–Є–µ –≥–Њ—А–Љ–Њ–љ–∞–ї—М–љ–Њ–≥–Њ —Д–Њ–љ–∞ (–Ї–ї–Є–Љ–∞–Ї—В–µ—А–Є—З–µ—Б–Ї–Є–є —Б–Є–љ–і—А–Њ–Љ), —В–Њ —Б–Є–Љ–њ—В–Њ–Љ—Л –С–Т —А–∞–Ј–≤–Є–≤–∞—О—В—Б—П –љ–µ–Ј–∞–≤–Є—Б–Є–Љ–Њ –Њ—В —Е–∞—А–∞–Ї—В–µ—А–∞ –њ–Њ–ї–Њ–≤–Њ–є –ґ–Є–Ј–љ–Є [21вАУ23].–Ю—Б—В—А—Л–є –С–Т –њ—А–Њ—П–≤–ї—П–µ—В—Б—П –љ–∞–ї–Є—З–Є–µ–Љ:
–≤—Л–і–µ–ї–µ–љ–Є–є –Є–Ј –≤–ї–∞–≥–∞–ї–Є—Й–∞ (–≤ —Б—А–µ–і–љ–µ–Љ –љ–µ –±–Њ–ї–µ–µ 20 –Љ–ї –Ј–∞ —Б—Г—В–Ї–Є), –Є–Љ–µ—О—Й–Є—Е —Б–µ—А–Њ–≤–∞—В–Њ- –±–µ–ї—Л–є —Ж–≤–µ—В, –Њ–і–љ–Њ—А–Њ–і–љ—Г—О –Ї–Њ–љ—Б–Є—Б—В–µ–љ—Ж–Є—О, –љ–µ–њ—А–Є—П—В–љ—Л–є ¬Ђ—А—Л–±–љ—Л–є¬ї –Ј–∞–њ–∞—Е;
–±–Њ–ї–µ–Ј–љ–µ–љ–љ–Њ—Б—В–Є –≤–Њ –≤—А–µ–Љ—П –њ–Њ–ї–Њ–≤—Л—Е –∞–Ї—В–Њ–≤;
–і–Є—Б–Ї–Њ–Љ—Д–Њ—А—В–∞, –Ј—Г–і–∞ –Є –ґ–ґ–µ–љ–Є—П –≤ –њ–Њ–ї–Њ–≤—Л—Е –Њ—А–≥–∞–љ–∞—Е (–Љ–Њ–≥—Г—В –±—Л—В—М –≤—Л—А–∞–ґ–µ–љ—Л —Б–ї–∞–±–Њ –ї–Є–±–Њ –Њ—В—Б—Г—В—Б—В–≤–Њ–≤–∞—В—М);
–±–Њ–ї–µ–Ј–љ–µ–љ–љ–Њ—Б—В–Є, —А–µ–Ј–Є –њ—А–Є –Љ–Њ—З–µ–Є—Б–њ—Г—Б–Ї–∞–љ–Є–Є, –±–Њ–ї–µ–є –≤–љ–Є–Ј—Г –ґ–Є–≤–Њ—В–∞ –≤ –љ–∞–і–ї–Њ–±–Ї–Њ–≤–Њ–є –Њ–±–ї–∞—Б—В–Є (—А–µ–і–Ї–Њ).
–•—А–Њ–љ–Є—З–µ—Б–Ї–Є–є –С–Т вАФ —Н—В–Њ –љ–µ–њ—А–µ—А—Л–≤–љ–Њ–µ —В–µ—З–µ–љ–Є–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –±–Њ–ї–µ–µ 2-—Е –Љ–µ—Б—П—Ж–µ–≤, –љ–µ—Б–Љ–Њ—В—А—П –љ–∞ –њ—А–Њ–≤–Њ–і–Є–Љ–Њ–µ –ї–µ—З–µ–љ–Є–µ. –Ъ–∞–Ї –њ—А–∞–≤–Є–ї–Њ, –Њ–љ —Б–Њ—З–µ—В–∞–µ—В—Б—П —Б –љ–∞—А—Г—И–µ–љ–Є–µ–Љ –≥–Њ—А–Љ–Њ–љ–∞–ї—М–љ–Њ–≥–Њ —Д–Њ–љ–∞ –Є –∞—В—А–Њ—Д–Є–µ–є —Б–ї–Є–Ј–Є—Б—В–Њ–є –Њ–±–Њ–ї–Њ—З–Ї–Є –≤–ї–∞–≥–∞–ї–Є—Й–∞.
–Ф–Є–∞–≥–љ–Њ—Б—В–Є–Ї–∞
–Ь–∞—В–µ—А–Є–∞–ї–Њ–Љ –і–ї—П –Њ—Ж–µ–љ–Ї–Є —Б–Њ—Б—В–Њ—П–љ–Є—П —Д–ї–Њ—А—Л –≤–ї–∞–≥–∞–ї–Є—Й–∞ —Б–ї—Г–ґ–Є—В –Љ–∞–Ј–Њ–Ї –Є–Ј –Ј–∞–і–љ–µ–≥–Њ —Б–≤–Њ–і–∞ –Є —И–µ–є–Ї–Є –Љ–∞—В–Ї–Є.–Я–Њ —Б–Њ–≤—А–µ–Љ–µ–љ–љ—Л–Љ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–Є—П–Љ, –±–Њ–ї–µ–µ 400 —А–∞–Ј–ї–Є—З–љ—Л—Е –≤–Є–і–Њ–≤ –Є –≥—А—Г–њ–њ –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ–Њ–≤ –Љ–Њ–≥—Г—В –≤—Е–Њ–і–Є—В—М –≤ —Б–Њ—Б—В–∞–≤ –Љ–Є–Ї—А–Њ–±–Є–Њ—Ж–µ–љ–Њ–Ј–∞ –≤–ї–∞–≥–∞–ї–Є—Й–∞. –≠—В–Є –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ—Л –Љ–Њ–ґ–љ–Њ —Б–≥—А—Г–њ–њ–Є—А–Њ–≤–∞—В—М –њ–Њ –њ—А–Є–Ј–љ–∞–Ї—Г –≥–µ–љ–µ—В–Є—З–µ—Б–Ї–Њ–≥–Њ —А–Њ–і—Б—В–≤–∞. –Ф–ї—П –≤—Л—П–≤–ї–µ–љ–Є—П —Н—В–Є—Е –≥—А—Г–њ–њ –±—Л–ї–Є —А–∞–Ј—А–∞–±–Њ—В–∞–љ—Л —А–µ–∞–≥–µ–љ—В—Л [22вАУ24].
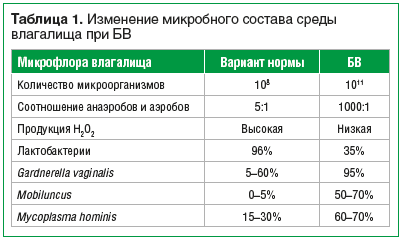
–Я–Њ—Б–Ї–Њ–ї—М–Ї—Г –і–Є–∞–њ–∞–Ј–Њ–љ –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л –≤–ї–∞–≥–∞–ї–Є—Й–∞ —Г –Ј–і–Њ—А–Њ–≤—Л—Е –њ–∞—Ж–Є–µ–љ—В–Њ–Ї –і–Њ—Б—В–∞—В–Њ—З–љ–Њ —И–Є—А–Њ–Ї –Є –Љ–Є¬≠–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ—Л –љ–∞—Е–Њ–і—П—В—Б—П –≤ –Њ–њ—А–µ–і–µ–ї–µ–љ–љ—Л—Е —Б–Њ–Њ—В–љ–Њ—И–µ¬≠–љ–Є—П—Е, —В–Њ –Њ—Б–љ–Њ–≤–љ—Л–Љ –Љ–µ—В–Њ–і–Њ–Љ –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є –С–Т –≤ –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П —П–≤–ї—П–µ—В—Б—П –Љ–µ—В–Њ–і –њ–Њ–ї–Є–Љ–µ—А–∞–Ј–љ–Њ–є —Ж–µ–њ–љ–Њ–є —А–µ–∞–Ї—Ж–Є–Є (–Я–¶–†) –≤ —А–µ–∞–ї—М–љ–Њ–Љ –≤—А–µ–Љ–µ–љ–Є. –Э–∞–Є–±–Њ–ї–µ–µ –і–Њ—Б—В–Њ–≤–µ—А–љ—Л–є –≤–Є–і –Я–¶–†-–і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є вАФ –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ —В–µ—Б—В-—Б–Є—Б—В–µ–Љ ¬Ђ–§–µ–Љ–Њ—Д–ї–Њ—А¬ї (–§–µ–Љ–Њ—Д–ї–Њ—А-16, –§–µ–Љ–Њ—Д–ї–Њ—А-–°–Ї—А–Є–љ). –° –Є—Е –њ–Њ–Љ–Њ—Й—М—О –Љ–Њ–ґ–љ–Њ –∞–љ–∞–ї–Є–Ј–Є—А–Њ–≤–∞—В—М –љ–µ —В–Њ–ї—М–Ї–Њ –≤–Є–і–Њ–≤–Њ–є, –љ–Њ –Є –Ї–Њ–ї–Є—З–µ—Б—В–≤–µ–љ–љ—Л–є —Б–Њ—Б—В–∞–≤ —Д–ї–Њ—А—Л –≤–ї–∞–≥–∞–ї–Є—Й–∞, –≤–Ї–ї—О—З–∞—П –∞–љ–∞—Н—А–Њ–±–љ—Л–є —Б–њ–µ–Ї—В—А, –≤ —В. —З. –Њ–њ—А–µ–і–µ–ї–µ–љ–Є–µ Atopobium vaginae, —П–≤–ї—П—О—Й–µ–≥–Њ—Б—П –≤—Л—Б–Њ–Ї–Њ—З—Г–≤—Б—В–≤–Є—В–µ–ї—М–љ—Л–Љ –Љ–∞—А–Ї–µ—А–Њ–Љ –С–Т (—А–Є—Б. 1).
–Ґ–∞–Ї–Є–Љ –Њ–±—А–∞–Ј–Њ–Љ, —В–µ—Б—В-—Б–Є—Б—В–µ–Љ—Л (–§–µ–Љ–Њ—Д–ї–Њ—А-16, –§–µ–Љ–Њ—Д–ї–Њ—А-–°–Ї—А–Є–љ) —П–≤–ї—П—О—В—Б—П –љ–∞–Є–±–Њ–ї–µ–µ –њ–µ—А—Б–њ–µ–Ї—В–Є–≤–љ—Л–Љ –Љ–µ—В–Њ–і–Њ–Љ –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є –С–Т, –Ї–Њ—В–Њ—А—Л–є –њ–Њ–Ј–≤–Њ–ї—П–µ—В –љ–∞–Ј–љ–∞—З–∞—В—М –∞–і–µ–Ї–≤–∞—В–љ—Г—О —Н—В–Є–Њ—В—А–Њ–њ–љ—Г—О —В–µ—А–∞–њ–Є—О [25].
–Э–∞–Є–±–Њ–ї–µ–µ —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–љ—Л–Љ, —Н–Ї–Њ–љ–Њ–Љ–Є—З–љ—Л–Љ –Є –і–Њ—Б—В—Г–њ–љ—Л–Љ —П–≤–ї—П–µ—В—Б—П –±–∞–Ї—В–µ—А–Є–Њ—Б–Ї–Њ–њ–Є—З–µ—Б–Ї–Є–є –Љ–µ—В–Њ–і. –Я—А–Є –Љ–Є–Ї—А–Њ—Б–Ї–Њ–њ–Є–Є –Љ–∞–Ј–Ї–∞ –Љ–Њ–ґ–љ–Њ –Њ—Ж–µ–љ–Є—В—М –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ –ї–µ–є–Ї–Њ—Ж–Є—В–Њ–≤. –Я—А–Є –і–Є—Б–±–Є–Њ–Ј–µ –≤–ї–∞–≥–∞–ї–Є—Й–∞ –Є—Е –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ –±—Г–і–µ—В –≤ –њ—А–µ–і–µ–ї–∞—Е –љ–Њ—А–Љ—Л, –њ—А–Є –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ–Њ–Љ –њ—А–Њ—Ж–µ—Б—Б–µ вАФ –њ–Њ–≤—Л—И–µ–љ–љ—Л–Љ.
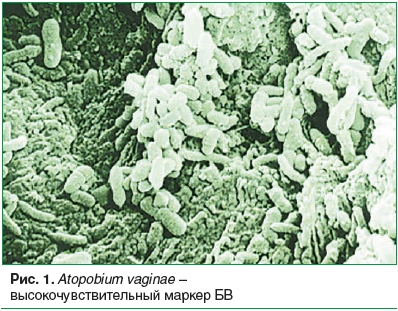
–Ю–і–љ–Є–Љ –Є–Ј –≤–µ–і—Г—Й–Є—Е –њ—А–Є–Ј–љ–∞–Ї–Њ–≤ –і–Є—Б–±–Є–Њ–Ј–∞ –≤–ї–∞–≥–∞–ї–Є—Й–∞ —П–≤–ї—П–µ—В—Б—П –≤—Л—П–≤–ї–µ–љ–Є–µ –Ї–ї—О—З–µ–≤—Л—Е –Ї–ї–µ—В–Њ–Ї вАФ —Б–ї—Г—Й–µ–љ–љ—Л—Е —Н–њ–Є—В–µ–ї–Є–∞–ї—М–љ—Л—Е –Ї–ї–µ—В–Њ–Ї —Б–ї–Є–Ј–Є—Б—В–Њ–є –≤–ї–∞–≥–∞–ї–Є—Й–∞, –њ–Њ –Ї—А–∞—О –Ї–Њ—В–Њ—А—Л—Е –∞–і–≥–µ–Ј–Є—А–Њ–≤–∞–љ—Л –≥—А–∞–Љ–≤–∞—А–Є–∞–±–µ–ї—М–љ—Л–µ –±–∞–Ї—В–µ—А–Є–Є, –њ–∞–ї–Њ—З–Ї–Є –Є –Ї–Њ–Ї–Ї–Є. –≠—В–Є –±–∞–Ї—В–µ—А–Є–Є –њ—А–Є–і–∞—О—В –Ї–ї–µ—В–Ї–∞–Љ –љ–µ—П—Б–љ–Њ—Б—В—М –Њ—З–µ—А—В–∞–љ–Є–є –Є –Ј–µ—А–љ–Є—Б—В—Л–є –≤–Є–і, —З—В–Њ –Њ—В—З–µ—В–ї–Є–≤–Њ –≤–Є–і–љ–Њ –њ—А–Є –Љ–Є–Ї—А–Њ—Б–Ї–Њ–њ–Є–Є (—А–Є—Б. 2).
–С–∞–Ї—В–µ—А–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–µ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ вАФ –њ–Њ—Б–µ–≤ –Њ—В–і–µ–ї—П–µ–Љ–Њ–≥–Њ –Є–Ј –≤–ї–∞–≥–∞–ї–Є—Й–∞, –њ–Њ–ї—Г—З–µ–љ–љ–Њ–≥–Њ –њ—А–Є –Ј–∞–±–Њ—А–µ –Љ–∞–Ј–Ї–∞, –љ–∞ –њ–Є—В–∞—В–µ–ї—М–љ—Г—О —Б—А–µ–і—Г. –≠—В–Њ –±–Њ–ї–µ–µ —Б–ї–Њ–ґ–љ–Њ–µ, —В—А—Г–і–Њ–µ–Љ–Ї–Њ–µ –Є –і–ї–Є—В–µ–ї—М–љ–Њ–µ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ, –њ—А–Є –Ї–Њ—В–Њ—А–Њ–Љ –≤—Л—Б–Њ–Ї–∞ –≤–µ—А–Њ—П—В–љ–Њ—Б—В—М –Њ–±–љ–∞—А—Г–ґ–µ–љ–Є—П —Г—Б–ї–Њ–≤–љ–Њ-–њ–∞—В–Њ–≥–µ–љ–љ—Л—Е –±–∞–Ї—В–µ—А–Є–є –Є –≤–Њ–Ј–Љ–Њ–ґ–љ–∞ –љ–µ–Љ–µ–і–ї–µ–љ–љ–∞—П –Њ—Ж–µ–љ–Ї–∞ —З—Г–≤—Б—В–≤–Є—В–µ–ї—М–љ–Њ—Б—В–Є –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ–Њ–≤ –Ї –∞–љ—В–Є–±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Л–Љ —Б—А–µ–і—Б—В–≤–∞–Љ. –Ґ–µ–Љ –љ–µ –Љ–µ–љ–µ–µ —Б–ї–µ–і—Г–µ—В –њ–Њ–і—З–µ—А–Ї–љ—Г—В—М, —З—В–Њ –і–∞–љ–љ—Л–є –Љ–µ—В–Њ–і –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є –љ–µ –њ–Њ–Ј–≤–Њ–ї—П–µ—В –Њ–њ—А–µ–і–µ–ї–Є—В—М —Б–Њ—Б—В–∞–≤ –∞–љ–∞—Н—А–Њ–±–љ–Њ–≥–Њ —Б–њ–µ–Ї—В—А–∞, –∞ —В–∞–Ї–ґ–µ —Г—В–Њ—З–љ–Є—В—М —Б–Њ–Њ—В–љ–Њ—И–µ–љ–Є–µ –Њ—В–і–µ–ї—М–љ—Л—Е –њ—А–µ–і—Б—В–∞–≤–Є—В–µ–ї–µ–є –Љ–Є–Ї—А–Њ–±–љ–Њ–є —Д–ї–Њ—А—Л.
–Ю–њ—А–µ–і–µ–ї–µ–љ–Є–µ —А–Э —Б—А–µ–і—Л –≤–ї–∞–≥–∞–ї–Є—Й–∞ вАУ –≤—Л–њ–Њ–ї–љ—П—О—В —Б –њ–Њ–Љ–Њ—Й—М—О —В–µ—Б—В-–њ–Њ¬≠–ї–Њ—Б–Њ–Ї. –Я—А–Є –Њ—В—Б—Г—В—Б—В–≤–Є–Є –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–≥–Њ —А–Њ—Б—В–∞ —Д–∞–Ї—Г–ї—М—В–∞—В–Є–≤–љ–Њ–є —Д–ї–Њ—А—Л —А–Э –≤–ї–∞–≥–∞–ї–Є—Й–∞ –≤–∞—А—М–Є—А—Г–µ—В –≤ –≥—А–∞–љ–Є—Ж–∞—Е 3,8вАФ4,5. –Ю—Й–µ–ї–∞—З–Є–≤–∞–љ–Є–µ —Б—А–µ–і—Л —Б –њ–Њ–Ї–∞–Ј–∞—В–µ–ї—П–Љ–Є —А–Э –±–Њ–ї–µ–µ 4,5 –њ–Њ–і—В–≤–µ—А–ґ–і–∞–µ—В –љ–∞–ї–Є—З–Є–µ –і–Є—Б–±–Є–Њ—В–Є—З–µ—Б–Ї–Њ–≥–Њ —Б–Њ—Б—В–Њ—П–љ–Є—П –Є —Б–њ–Њ—Б–Њ–±—Б—В–≤—Г–µ—В –∞–Ї—В–Є–≤–∞—Ж–Є–Є —Г—Б–ї–Њ–≤–љ–Њ-–њ–∞—В–Њ–≥–µ–љ–љ–Њ–є —Д–ї–Њ—А—Л.
–Р–Љ–Є–љ–љ—Л–є —В–µ—Б—В вАФ –µ—Й–µ –Њ–і–Є–љ –ї–∞–±–Њ—А–∞—В–Њ—А–љ—Л–є –Љ–µ—В–Њ–і –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є –С–Т. –°—Г—В—М —В–µ—Б—В–∞ —Б–Њ—Б—В–Њ–Є—В –≤ –і–Њ–±–∞–≤–ї–µ–љ–Є–Є —Й–µ–ї–Њ—З–љ–Њ–≥–Њ —А–∞—Б—В–≤–Њ—А–∞ (10% —А-—А–∞ –≥–Є–і—А–Њ–Њ–Ї–Є—Б–Є –Ї–∞–ї–Є—П) –≤ —Б–Њ–Њ—В–љ–Њ—И–µ–љ–Є–Є 1:1. –Я—А–Є –њ–Њ–ї–Њ–ґ–Є—В–µ–ї—М–љ–Њ–Љ —А–µ–Ј—Г–ї—М—В–∞—В–µ —Г—Б–Є–ї–Є–≤–∞–µ—В—Б—П —Е–∞—А–∞–Ї—В–µ—А–љ—Л–є ¬Ђ—А—Л–±–љ—Л–є¬ї –Ј–∞–њ–∞—Е. –≠—В–Њ—В –Љ–µ—В–Њ–і –і–Њ—Б—В—Г–њ–µ–љ, —Н–Ї–Њ–љ–Њ–Љ–Є—З–µ–љ –Є –і–Њ—Б—В–Њ–≤–µ—А–µ–љ. –Ґ–µ–Љ –љ–µ –Љ–µ–љ–µ–µ –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ –і–∞–љ–љ–Њ–≥–Њ —В–µ—Б—В–∞ –≤ –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П –Ј–∞—В—А—Г–і–љ–Є—В–µ–ї—М–љ–Њ [20, 24вАУ26].
–Т–µ—А–Є—Д–Є–Ї–∞—Ж–Є—П –і–Є–∞–≥–љ–Њ–Ј–∞ –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ–Њ–≥–Њ –≤–∞–≥–Є–љ–Њ–Ј–∞
–Я–Њ –Ь–µ–ґ–і—Г–љ–∞—А–Њ–і–љ–Њ–є –Ї–ї–∞—Б—Б–Є—Д–Є–Ї–∞—Ж–Є–Є –±–Њ–ї–µ–Ј–љ–µ–є —И–Є—Д—А –С–Т –Ј–∞—А–µ–≥–Є—Б—В—А–Є—А–Њ–≤–∞–љ –њ–Њ–і —А—Г–±—А–Є–Ї–Њ–є N89.8 вАФ –і—А—Г–≥–Є–µ –љ–µ–≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ—Л–µ –±–Њ–ї–µ–Ј–љ–Є –≤–ї–∞–≥–∞–ї–Є—Й–∞ [27].–Т–µ—А–Є—Д–Є–Ї–∞—Ж–Є—П –і–Є–∞–≥–љ–Њ–Ј–∞ –С–Т –Њ—Б–љ–Њ–≤–∞–љ–∞ –љ–∞ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е —Б–Є–Љ–њ—В–Њ–Љ–∞—Е –Є —Б–Њ–≤–Њ–Ї—Г–њ–љ–Њ—Б—В–Є —А–µ–Ј—Г–ї—М—В–∞—В–Њ–≤ –ї–∞–±–Њ—А–∞—В–Њ—А–љ—Л—Е –Љ–µ—В–Њ–і–Њ–≤ –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є—П (—Б–Љ. —В–∞–±–ї. 1).
–Ґ–∞–Ї–Є–Љ –Њ–±—А–∞–Ј–Њ–Љ, –Љ–Њ–ґ–љ–Њ –≤—Л–і–µ–ї–Є—В—М —Б–ї–µ–і—Г—О—Й–Є–µ –Ї—А–Є—В–µ—А–Є–Є, –њ–Њ–і—В–≤–µ—А–ґ–і–∞—О—Й–Є–µ –і–Є–∞–≥–љ–Њ–Ј –С–Т:
–Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–µ —Б–Є–Љ–њ—В–Њ–Љ—Л (–љ–∞–ї–Є—З–Є–µ –≥–Њ–Љ–Њ–≥–µ–љ–љ—Л—Е —Б–µ—А–Њ–≤–∞—В—Л—Е –≤—Л–і–µ–ї–µ–љ–Є–є –Є–Ј –њ–Њ–ї–Њ–≤—Л—Е –њ—Г—В–µ–є —Б —Е–∞—А–∞–Ї—В–µ—А–љ—Л–Љ ¬Ђ—А—Л–±–љ—Л–Љ¬ї –Ј–∞–њ–∞—Е–Њ–Љ);
–њ–Њ–≤—Л—И–µ–љ–Є–µ —Г—А–Њ–≤–љ—П —А–Э –≤–ї–∞–≥–∞–ї–Є—Й–љ–Њ–є —Б—А–µ–і—Л (–≤—Л—И–µ 4,5);
—А–µ–Ј—Г–ї—М—В–∞—В—Л —В–µ—Б—В–∞ –Я–¶–† (–§–µ–Љ–Њ—Д–ї–Њ—А-16, –§–µ–Љ–Њ—Д–ї–Њ—А-–°–Ї—А–Є–љ);
–љ–∞–ї–Є—З–Є–µ –Ї–ї—О—З–µ–≤—Л—Е –Ї–ї–µ—В–Њ–Ї –њ—А–Є –Љ–Є–Ї—А–Њ—Б–Ї–Њ–њ–Є–Є –Љ–∞–Ј–Ї–∞ –љ–∞ —Д–ї–Њ—А—Г.
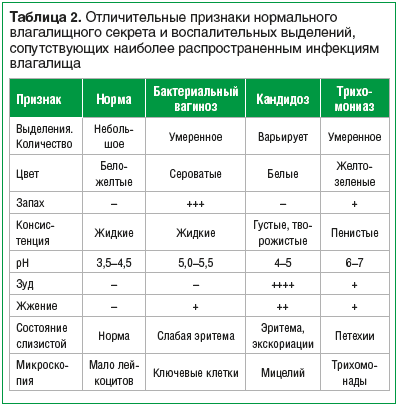
–Ф–Є—Д—Д–µ—А–µ–љ—Ж–Є–∞–ї—М–љ—Г—О –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї—Г –С–Т —Ж–µ–ї–µ—Б–Њ–Њ–±—А–∞–Ј–љ–Њ –њ—А–Њ–≤–Њ–і–Є—В—М:
—Б –Ї–∞–љ–і–Є–і–Њ–Ј–љ—Л–Љ –≤–∞–≥–Є–љ–Є—В–Њ–Љ;
—В—А–Є—Е–Њ–Љ–Њ–љ–Є–∞–Ј–Њ–Љ;
–љ–µ—Б–њ–µ—Ж–Є—Д–Є—З–µ—Б–Ї–Є–Љ –≤–∞–≥–Є–љ–Є—В–Њ–Љ;
–≥–Њ–љ–Њ—А–µ–µ–є.
–Т –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є –њ—А–∞–Ї—В–Є–Ї–µ —З–∞—Й–µ –≤—Б–µ–≥–Њ –і–Є—Д—Д–µ—А–µ–љ—Ж–Є–∞–ї—М–љ—Г—О –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї—Г –С–Т —Б–ї–µ–і—Г–µ—В –њ—А–Њ–≤–Њ–і–Є—В—М —Б –Ї–∞–љ–і–Є–і–Њ–Ј–љ—Л–Љ –≤–∞–≥–Є–љ–Є—В–Њ–Љ –Є —В—А–Є—Е–Њ–Љ–Њ–љ–Є–∞–Ј–Њ–Љ [1, 21]. –Ф–Є—Д—Д–µ—А–µ–љ—Ж–Є–∞–ї—М–љ–∞—П –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–∞ –њ–∞—В–Њ–ї–Њ–≥–Є–Є –≤–ї–∞–≥–∞–ї–Є—Й–∞ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–∞ –≤ —В–∞–±–ї–Є—Ж–µ 2.
–Ю—Б–ї–Њ–ґ–љ–µ–љ–Є—П –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ–Њ–≥–Њ –≤–∞–≥–Є–љ–Њ–Ј–∞
–Ъ –љ–µ–±–ї–∞–≥–Њ–њ—А–Є—П—В–љ—Л–Љ –њ–Њ—Б–ї–µ–і—Б—В–≤–Є—П–Љ –С–Т –Њ—В–љ–Њ—Б—П—В—Б—П:–≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ—Л–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –Њ—А–≥–∞–љ–Њ–≤ –њ–Њ–ї–Њ–≤–Њ–є —Б–Є—Б—В–µ–Љ—Л (–≤—Г–ї—М–≤–Њ–≤–∞–≥–Є–љ–Є—В, —Н–љ–і–Њ–Љ–µ—В—А–Є—В, —Б–∞–ї—М–њ–Є–љ–≥–Њ–Њ—Д–Њ—А–Є—В);
—Ж–Є—Б—В–Є—В—Л, —Г—А–µ—В—А–Є—В—Л –Ї–∞–Ї —Г –ґ–µ–љ—Й–Є–љ—Л, —В–∞–Ї –Є —Г –њ–Њ–ї–Њ–≤–Њ–≥–Њ –њ–∞—А—В–љ–µ—А–∞;
—Б–љ–Є–ґ–µ–љ–Є–µ —А–µ–Ј–Є—Б—В–µ–љ—В–љ–Њ—Б—В–Є –Ї –њ–Њ–ї–Њ–≤—Л–Љ –Є–љ—Д–µ–Ї—Ж–Є—П–Љ, –≤ —В. —З. –Т–Ш–І, –≥–Њ–љ–Њ—А–µ–µ, —В—А–Є—Е–Њ–Љ–Њ–љ–Є–∞–Ј—Г;
–љ–µ–≤—Л–љ–∞—И–Є–≤–∞–љ–Є–µ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є, –њ—А–µ–ґ–і–µ–≤—А–µ–Љ–µ–љ–љ—Л–µ —А–Њ–і—Л, –њ—А–µ–ґ–і–µ–≤—А–µ–Љ–µ–љ–љ—Л–є —А–∞–Ј—А—Л–≤ –њ–ї–Њ–і–љ—Л—Е –Њ–±–Њ–ї–Њ—З–µ–Ї –Є —В. –і.;
–Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Л—Е –њ–ї–µ–љ–Њ–Ї, —Г—Б—В–Њ–є—З–Є–≤—Л—Е –Ї —Б—В–∞–љ–і–∞—А—В–љ–Њ–є —В–µ—А–∞–њ–Є–Є.
–Ы–µ—З–µ–љ–Є–µ –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ–Њ–≥–Њ –≤–∞–≥–Є–љ–Њ–Ј–∞
–Я—А–Є–љ—Ж–Є–њ–Є–∞–ї—М–љ–∞—П —Ж–µ–ї—М —В–µ—А–∞–њ–Є–Є –С–Т —Б–Њ—Б—В–Њ–Є—В –≤ –Ї–Њ—А—А–µ–Ї—Ж–Є–Є –≤–ї–∞–≥–∞–ї–Є—Й–љ—Л—Е —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤. –Т—Б–µ–Љ –ґ–µ–љ—Й–Є–љ–∞–Љ —Б –С–Т –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ –њ—А–Њ–≤–Њ–і–Є—В—М –Љ–µ–і–Є–Ї–∞–Љ–µ–љ—В–Њ–Ј–љ—Г—О —В–µ—А–∞–њ–Є—О. –Ы–µ—З–µ–љ–Є–µ –С–Т —Б–љ–Є–ґ–∞–µ—В —А–Є—Б–Ї –Є–љ—Д–Є—Ж–Є—А–Њ–≤–∞–љ–Є—П —Е–ї–∞–Љ–Є–і–Є–є–љ–Њ–є, —В—А–Є—Е–Њ–Љ–Њ–љ–∞–і–љ–Њ–є, –≥–Њ–љ–Њ—А–µ–є–љ–Њ–є –Є–љ—Д–µ–Ї—Ж–Є–µ–є, –Т–Ш–І, –≥–µ—А–њ–µ—Б-–≤–Є—А—Г—Б–љ–Њ–є –Є–љ—Д–µ–Ї—Ж–Є–µ–є.–Э–µ—Б–Љ–Њ—В—А—П –љ–∞ —В–Њ —З—В–Њ –С–Т –љ–µ —Б—З–Є—В–∞–µ—В—Б—П –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ—Л–Љ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ–Љ, –ї–µ—З–µ–љ–Є–µ –µ–≥–Њ –њ—А–Њ–≤–Њ–і–Є—В—Б—П –∞–љ—В–Є–Љ–Є–Ї—А–Њ–±–љ—Л–Љ–Є –њ—А–µ–њ–∞—А–∞—В–∞–Љ–Є. –Ы–µ—З–µ–љ–Є–µ –С–Т, –Ї–∞–Ї –њ—А–∞–≤–Є–ї–Њ, –і–≤—Г—Е—Н—В–∞–њ–љ–Њ–µ.
–Э–∞ –њ–µ—А–≤–Њ–Љ —Н—В–∞–њ–µ –љ–∞–Ј–љ–∞—З–∞—О—В –∞–љ—В–Є–±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Г—О —В–µ—А–∞–њ–Є—О, –Ї–Њ—В–Њ—А–∞—П –Љ–Њ–ґ–µ—В –±—Л—В—М –Љ–µ—Б—В–љ–Њ–є (—З–∞—Й–µ) –Є–ї–Є —Б–Є—Б—В–µ–Љ–љ–Њ–є (—А–µ–ґ–µ). –¶–µ–ї—М –љ–∞–Ј–љ–∞—З–µ–љ–Є—П –∞–љ—В–Є–Љ–Є–Ї—А–Њ–±–љ–Њ–є —В–µ—А–∞–њ–Є–Є вАФ –њ–Њ–і–∞–≤–ї–µ–љ–Є–µ —А–Њ—Б—В–∞ —З—Г–≤—Б—В–≤–Є—В–µ–ї—М–љ–Њ–є —Г—Б–ї–Њ–≤–љ–Њ-–њ–∞—В–Њ–≥–µ–љ–љ–Њ–є —Д–ї–Њ—А—Л. –Ш–і–µ–∞–ї—М–љ—Л–Љ –≤–∞—А–Є–∞–љ—В–Њ–Љ —П–≤–ї—П–µ—В—Б—П –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ –≤–∞–≥–Є–љ–∞–ї—М–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ —Б –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В—М—О —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ–≥–Њ –≤–Њ–Ј–і–µ–є—Б—В–≤–Є—П –љ–∞ –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Л–µ –њ–ї–µ–љ–Ї–Є –±–µ–Ј —А–∞–Ј–≤–Є—В–Є—П —А–µ–Ј–Є—Б—В–µ–љ—В–љ–Њ—Б—В–Є.
–Т—В–Њ—А–Њ–є —Н—В–∞–њ –ї–µ—З–µ–љ–Є—П –С–Т –љ–∞–њ—А–∞–≤–ї–µ–љ –љ–∞ –≤–Њ—Б—Б—В–∞–љ–Њ–≤–ї–µ–љ–Є–µ –љ–Њ—А–Љ–∞–ї—М–љ–Њ–≥–Њ —Б–Њ—Б—В–∞–≤–∞ –±–Є–Њ—Ж–µ–љ–Њ–Ј–∞ –≤–ї–∞–≥–∞–ї–Є—Й–∞ –Є –Ј–∞—Б–µ–ї–µ–љ–Є–µ –µ–≥–Њ –ї–∞–Ї—В–Њ—Д–ї–Њ—А–Њ–є.
–Т —Б–Њ–Њ—В–≤–µ—В—Б—В–≤–Є–Є —Б–Њ —Б—В—А–∞—В–µ–≥–Є–µ–є –Є —В–∞–Ї—В–Є–Ї–Њ–є —А–∞—Ж–Є–Њ–љ–∞–ї—М–љ–Њ–≥–Њ –њ—А–Є–Љ–µ–љ–µ–љ–Є—П –∞–љ—В–Є–Љ–Є–Ї—А–Њ–±–љ—Л—Е —Б—А–µ–і—Б—В–≤ –≤ –∞–Љ–±—Г–ї–∞—В–Њ—А–љ–Њ–є –њ—А–∞–Ї—В–Є–Ї–µ —Б—А–µ–і—Б—В–≤–∞–Љ–Є 1-–є –ї–Є–љ–Є–Є —П–≤–ї—П—О—В—Б—П –њ—А–µ–њ–∞—А–∞—В—Л –Ї–ї–Є–љ–і–∞–Љ–Є—Ж–Є–љ–∞ (–њ—А–Є –љ–∞–ї–Є—З–Є–Є Atopobium vaginae) –Є –Љ–µ—В—А–Њ–љ–Є–і–∞–Ј–Њ–ї–∞ (–њ—А–Є –Њ—В—Б—Г—В—Б—В–≤–Є–Є Atopobium vaginae) (—В–∞–±–ї. 3) [28].

–Я–Њ—Б–Ї–Њ–ї—М–Ї—Г –≤ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є –њ—А–∞–Ї—В–Є–Ї–µ –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ —Б–Њ—З–µ—В–∞–љ–Є–µ –С–Т —Б –Ї–∞–љ–і–Є–і–Њ–Ј–љ—Л–Љ –≤–∞–≥–Є–љ–Є—В–Њ–Љ [17, 29, 30], —Ж–µ–ї–µ—Б–Њ–Њ–±—А–∞–Ј–љ–Њ –і–ї—П —В–∞–Ї–Є—Е –њ–∞—Ж–Є–µ–љ—В–Њ–Ї –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞—В—М –Ї–Њ–Љ–±–Є–љ–Є—А–Њ–≤–∞–љ–љ—Л–µ –њ—А–µ–њ–∞—А–∞—В—Л –ї–Њ–Ї–∞–ї—М–љ–Њ–≥–Њ –і–µ–є—Б—В–≤–Є—П, –Ї –Ї–Њ—В–Њ—А—Л–Љ, –≤ —З–∞—Б—В–љ–Њ—Б—В–Є, –Њ—В–љ–Њ—Б–Є—В—Б—П –Ь–µ—В—А–Њ–Љ–Є–Ї–Њ–љ-–Э–µ–Њ (–Љ–µ—В—А–Њ–љ–Є–і–∞–Ј–Њ–ї 500 –Љ–≥ + –Љ–Є–Ї–Њ–љ–∞–Ј–Њ–ї 100 –Љ–≥) вАФ –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–є –њ—А–µ–њ–∞—А–∞—В —Б —В—А–Њ–є–љ—Л–Љ –і–µ–є—Б—В–≤–Є–µ–Љ (–њ—А–Њ—В–Є–≤–Њ–Љ–Є–Ї—А–Њ–±–љ—Л–Љ, –њ—А–Њ—В–Є–≤–Њ–њ—А–Њ—В–Њ–Ј–Њ–є–љ—Л–Љ, –њ—А–Њ—В–Є–≤–Њ–≥—А–Є–±–Ї–Њ–≤—Л–Љ) –Є —Г–љ–Є–Ї–∞–ї—М–љ–Њ–є —Б–њ–Њ—Б–Њ–±–љ–Њ—Б—В—М—О —А–∞–Ј—А—Г—И–∞—В—М –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Л–µ –њ–ї–µ–љ–Ї–Є –њ—А–Є –Љ–µ—Б—В–љ–Њ–Љ –њ—А–Є–Љ–µ–љ–µ–љ–Є–Є [31], —Г—Б—В—А–∞–љ—П—П —А–Є—Б–Ї —А–∞–Ј–≤–Є—В–Є—П —А–µ–Ј–Є—Б—В–µ–љ—В–љ–Њ—Б—В–Є –Ї —В–µ—А–∞–њ–Є–Є, —Е—А–Њ–љ–Є—З–µ—Б–Ї–Њ–≥–Њ —А–µ—Ж–Є–і–Є–≤–Є—А–Њ–≤–∞–љ–Є—П –Є –≤–Њ—Б—Е–Њ–і—П—Й–µ–≥–Њ —Н–љ–і–Њ–Љ–µ—В—А–Є—В–∞.
–Ю—В–ї–Є—З–Є—В–µ–ї—М–љ—Л–Љ –њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–Њ–Љ –њ–µ—А–µ–і –і—А—Г–≥–Є–Љ–Є –≤–∞–≥–Є–љ–∞–ї—М–љ—Л–Љ–Є —Д–Њ—А–Љ–∞–Љ–Є —П–≤–ї—П–µ—В—Б—П –Њ—Б–љ–Њ–≤–∞ –≤–∞–≥–Є–љ–∞–ї—М–љ—Л—Е —Б—Г–њ–њ–Њ–Ј–Є—В–Њ—А–Є–µ–≤ –Ј–∞–њ–∞—В–µ–љ—В–Њ–≤–∞–љ–љ–Њ–≥–Њ –њ–Њ–ї—Г—Б–Є–љ—В–µ—В–Є—З–µ—Б–Ї–Њ–≥–Њ –≥–ї–Є—Ж–µ—А–Є–і–∞ вАФ –°—Г–њ–њ–Њ—Ж–Є—А –Р–Ь, –Њ–±–µ—Б–њ–µ—З–Є–≤–∞—О—Й–∞—П –±—Л—Б—В—А–Њ–µ —А–∞—Б–њ–ї–∞–≤–ї–µ–љ–Є–µ —Б—Г–њ–њ–Њ–Ј–Є—В–Њ—А–Є–µ–≤ –њ–Њ—Б–ї–µ –≤–∞–≥–Є–љ–∞–ї—М–љ–Њ–≥–Њ –≤–≤–µ–і–µ–љ–Є—П –њ–Њ–і –≤–ї–Є—П–љ–Є–µ–Љ —В–µ–Љ–њ–µ—А–∞—В—Г—А—Л —В–µ–ї–∞ —Б –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ–Љ –Њ–±—К–µ–Љ–љ–Њ–є –њ–µ–љ–Є—Б—В–Њ–є –Љ–∞—Б—Б—Л, –Ї–Њ—В–Њ—А–∞—П —А–∞–≤–љ–Њ–Љ–µ—А–љ–Њ —А–∞—Б–њ—А–µ–і–µ–ї—П–µ—В—Б—П –њ–Њ —Б–ї–Є–Ј–Є—Б—В–Њ–є –Њ–±–Њ–ї–Њ—З–Ї–µ, –љ–µ –≤—Л—В–µ–Ї–∞—П –љ–∞—А—Г–ґ—Г. –£–љ–Є–Ї–∞–ї—М–љ–∞—П –Њ—Б–љ–Њ–≤–∞ —Б—Г–њ–њ–Њ–Ј–Є—В–Њ—А–Є–µ–≤ –Ь–µ—В—А–Њ–Љ–Є–Ї–Њ–љ-–Э–µ–Њ –Њ–±–µ—Б–њ–µ—З–Є–≤–∞–µ—В –±—Л—Б—В—А–Њ–µ –њ—А–Њ–љ–Є–Ї–љ–Њ–≤–µ–љ–Є–µ –і–µ–є—Б—В–≤—Г—О—Й–Є—Е –≤–µ—Й–µ—Б—В–≤ —З–µ—А–µ–Ј —Б–ї–Є–Ј–Є—Б—В—Г—О –Є –≤—Л—Б–Њ–Ї—Г—О –±–Є–Њ–і–Њ—Б—В—Г–њ–љ–Њ—Б—В—М. –С–Њ–ї–µ–µ —В–Њ–≥–Њ, –Њ—Б–љ–Њ–≤–∞ –њ—А–µ–њ–∞—А–∞—В–∞ –°—Г–њ–њ–Њ—Ж–Є—А –Р–Ь –њ–Њ–Ј–≤–Њ–ї—П–µ—В –Є–Ј–±–µ–ґ–∞—В—М —А–Є—Б–Ї–∞ –Љ–µ—Б—В–љ—Л—Е –Ї–Њ–љ—В–∞–Ї—В–љ—Л—Е –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є. –£–і–Њ–±—Б—В–≤–Њ –њ—А–Є–Љ–µ–љ–µ–љ–Є—П –њ—А–µ–њ–∞—А–∞—В–∞ –Њ–±–µ—Б–њ–µ—З–Є–≤–∞–µ—В –њ—А–Є–≤–µ—А–ґ–µ–љ–љ–Њ—Б—В—М —В–µ—А–∞–њ–Є–Є.
–Ч–∞ —Б—З–µ—В –љ–∞–ї–Є—З–Є—П –≤ —Б–Њ—Б—В–∞–≤–µ –њ—А–µ–њ–∞—А–∞—В–∞ –Љ–µ—В—А–Њ–љ–Є–і–∞–Ј–Њ–ї–∞, –Ь–µ—В—А–Њ–Љ–Є–Ї–Њ–љ-–Э–µ–Њ –∞–Ї—В–Є–≤–µ–љ –≤ –Њ—В–љ–Њ—И–µ–љ–Є–Є —И–Є—А–Њ–Ї–Њ–≥–Њ —Б–њ–µ–Ї—В—А–∞ –Љ–Є–Ї—А–Њ–±–љ—Л—Е –∞–≥–µ–љ—В–Њ–≤, –≤–Ї–ї—О—З–∞—П –њ—А–Њ—Б—В–µ–є—И–Є–µ: Trichomonas vaginalis, Entamoeba histolytica, –∞ —В–∞–Ї–ґ–µ –Њ–±–ї–Є–≥–∞—В–љ—Л—Е –∞–љ–∞—Н—А–Њ–±–љ—Л—Е –±–∞–Ї—В–µ—А–Є–є: –≥—А–∞–Љ–Њ—В—А–Є—Ж–∞—В–µ–ї—М–љ—Л—Е вАФ Bacteroides spp. (–≤ —В. —З. Bacteroides fragilis, Bacteroides distasonis, Bacteroides ovatus, Bacteroides thetaiotaomicron, Bacteroides vulgatus), Fusobacterium spp., Veillonella spp., Prevotella spp (Prevotella bivia, Prevotella buccae, Prevotella disiens), –≥—А–∞–Љ–њ–Њ–ї–Њ–ґ–Є—В–µ–ї—М–љ—Л—Е вАФ Clostridium spp., Eubacterium spp., Peptococcus spp., Peptostreptococcus spp., Mobiluncus spp. –Є —Д–∞–Ї—Г–ї—М—В–∞—В–Є–≤–љ–Њ–≥–Њ –∞–љ–∞—Н—А–Њ–±–∞ вАФ Gardnerella vaginalis. –І–∞—Й–µ –≤—Б–µ–≥–Њ –Є–Љ–µ–љ–љ–Њ G. vaginalis —Б–Њ—Б—В–∞–≤–ї—П–µ—В –Њ—В 60 –і–Њ 90% –Љ–∞—Б—Б—Л –±–Є–Њ–њ–ї–µ–љ–Ї–Є [11].
–Ь–µ—В—А–Њ–љ–Є–і–∞–Ј–Њ–ї —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ —А–∞–Ј—А—Г—И–∞–µ—В –±–Є–Њ–њ–ї–µ–љ–Ї–Є, –Њ–±—А–∞–Ј–Њ–≤–∞–љ–љ—Л–µ G. vaginalis, –Ј–∞ —Б—З–µ—В –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є—П –≤ –љ–Є—Е –Њ—В–≤–µ—А—Б—В–Є–є –Є –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В–Є –≤–Њ–Ј–і–µ–є—Б—В–≤–Є—П –љ–∞ –њ–∞—В–Њ–≥–µ–љ–љ—Л–µ –Њ—А–≥–∞–љ–Є–Ј–Љ—Л (—А–Є—Б. 3).
![–†–Є—Б. 3. –Ш—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ in vitro, –Њ–Ї—А–∞—Б–Ї–∞ –њ–Њ –Љ–µ—В–Њ–і—Г ViaGramTM Red+. –§–Њ—В–Њ —Б–і–µ–ї–∞–љ—Л –Љ–µ—В–Њ–і–Њ–Љ –Ї–Њ–љ—Д–Њ–Ї–∞–ї—М–љ–Њ–є –Љ–Є–Ї—А–Њ—Б–Ї–Њ–њ–Є–Є [31] –†–Є—Б. 3. –Ш—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ in vitro, –Њ–Ї—А–∞—Б–Ї–∞ –њ–Њ –Љ–µ—В–Њ–і—Г ViaGramTM Red+. –§–Њ—В–Њ —Б–і–µ–ї–∞–љ—Л –Љ–µ—В–Њ–і–Њ–Љ –Ї–Њ–љ—Д–Њ–Ї–∞–ї—М–љ–Њ–є –Љ–Є–Ї—А–Њ—Б–Ї–Њ–њ–Є–Є [31]](/upload/medialibrary/c44/48-6.png)
–С–Њ–ї–µ–µ —В–Њ–≥–Њ, —А–µ–Ј–Є—Б—В–µ–љ—В–љ–Њ—Б—В—М –Ї –Љ–µ—Б—В–љ–Њ–є —В–µ—А–∞–њ–Є–Є –Љ–µ—В—А–Њ–љ–Є–і–∞–Ј–Њ–ї–Њ–Љ –Љ–Є–љ–Є–Љ–∞–ї—М–љ–∞ –Є —Б–Њ—Б—В–∞–≤–ї—П–µ—В –≤—Б–µ–≥–Њ 1% –љ–∞ 90-–є –і–µ–љ—М –њ–Њ—Б–ї–µ –∞–њ–њ–ї–Є–Ї–∞—Ж–Є–Є –≤ –Њ—В–ї–Є—З–Є–µ –Њ—В –Ї–ї–Є–љ–і–∞–Љ–Є—Ж–Є–љ–∞, —Г –Ї–Њ—В–Њ—А–Њ–≥–Њ —А–µ–Ј–Є—Б—В–µ–љ—В–љ–Њ—Б—В—М –і–Њ—Б—В–Є–≥–∞–µ—В 80%, –њ–Њ —А–µ–Ј—Г–ї—М—В–∞—В–∞–Љ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П in vitro (—А–Є—Б. 4) [32].
–Т—Б–µ –≤–Є–і—Л –ї–∞–Ї—В–Њ–±–∞–Ї—В–µ—А–Є–є –њ—А–Њ—П–≤–ї—П—О—В —Г—Б—В–Њ–є—З–Є–≤–Њ—Б—В—М –Ї –Љ–µ—В—А–Њ–љ–Є–і–∞–Ј–Њ–ї—Г, —З—В–Њ —Б–њ–Њ—Б–Њ–±—Б—В–≤—Г–µ—В —Б–Њ—Е—А–∞–љ–µ–љ–Є—О –љ–Њ—А–Љ–∞–ї—М–љ–Њ–є –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л –≤–ї–∞–≥–∞–ї–Є—Й–∞ [32, 33].
![–†–Є—Б. 4. –£—Б—В–Њ–є—З–Є–≤–Њ—Б—В—М –∞–љ–∞—Н—А–Њ–±–љ—Л—Е –±–∞–Ї—В–µ—А–Є–є –Ї –Љ–µ—В—А–Њ–љ–Є–і–∞–Ј–Њ–ї—Г –Є –Ї–ї–Є–љ–і–∞–Љ–Є—Ж–Є–љ—Г (–њ—А–Њ–∞–љ–∞–ї–Є–Ј–Є—А–Њ–≤–∞–љ–Њ 1059 –Є–Ј–Њ–ї—П—В–Њ–≤) [32] –†–Є—Б. 4. –£—Б—В–Њ–є—З–Є–≤–Њ—Б—В—М –∞–љ–∞—Н—А–Њ–±–љ—Л—Е –±–∞–Ї—В–µ—А–Є–є –Ї –Љ–µ—В—А–Њ–љ–Є–і–∞–Ј–Њ–ї—Г –Є –Ї–ї–Є–љ–і–∞–Љ–Є—Ж–Є–љ—Г (–њ—А–Њ–∞–љ–∞–ї–Є–Ј–Є—А–Њ–≤–∞–љ–Њ 1059 –Є–Ј–Њ–ї—П—В–Њ–≤) [32]](/upload/medialibrary/6ca/48-7.png)
–Я—А–Њ—В–Є–≤–Њ–≥—А–Є–±–Ї–Њ–≤–Њ–µ —Б—А–µ–і—Б—В–≤–Њ –Ь–Є–Ї–Њ–љ–∞–Ј–Њ–ї (–њ—А–Њ–Є–Ј–≤–Њ–і–љ–Њ–µ –∞–Ј–Њ–ї–∞) –њ—А–Є –Є–љ—В—А–∞–≤–∞–≥–Є–љ–∞–ї—М–љ–Њ–Љ –њ—А–Є–Љ–µ–љ–µ–љ–Є–Є –∞–Ї—В–Є–≤–љ–Њ –≤ –Њ—Б–љ–Њ–≤–љ–Њ–Љ –≤ –Њ—В–љ–Њ—И–µ–љ–Є–Є Candida albicans. –§—Г–љ–≥–Є—Ж–Є–і–љ—Л–є –Є —Д—Г–љ–≥–Є—Б—В–∞—В–Є—З–µ—Б–Ї–Є–є —Н—Д—Д–µ–Ї—В –Љ–Є–Ї–Њ–љ–∞–Ј–Њ–ї–∞ –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ –Є–љ–≥–Є–±–Є—А–Њ–≤–∞–љ–Є–µ–Љ –±–Є–Њ—Б–Є–љ—В–µ–Ј–∞ —Н—А–≥–Њ—Б—В–µ—А–Њ–ї–∞ –Њ–±–Њ–ї–Њ—З–Ї–Є –Є –њ–ї–∞–Ј–Љ–∞—В–Є—З–µ—Б–Ї–Є—Е –Љ–µ–Љ–±—А–∞–љ –≥—А–Є–±–Њ–≤, –Є–Ј–Љ–µ–љ–µ–љ–Є–µ–Љ –ї–Є–њ–Є–і–љ–Њ–≥–Њ —Б–Њ—Б—В–∞–≤–∞ –Є –њ—А–Њ–љ–Є—Ж–∞–µ–Љ–Њ—Б—В–Є –Ї–ї–µ—В–Њ—З–љ–Њ–є —Б—В–µ–љ–Ї–Є, –Ї–Њ—В–Њ—А—Л–µ –≤—Л–Ј—Л–≤–∞—О—В –≥–Є–±–µ–ї—М –Ї–ї–µ—В–Ї–Є –≥—А–Є–±–∞.
–Я—А–µ–њ–∞—А–∞—В –Є—Б–њ–Њ–ї—М–Ј—Г–µ—В—Б—П –Є–љ—В—А–∞–≤–∞–≥–Є–љ–∞–ї—М–љ–Њ –Ї–∞–Ї –њ—А–Є –Њ—Б—В—А—Л—Е –њ—А–Њ—Ж–µ—Б—Б–∞—Е (–њ–Њ 1 —Б—Г–њ–њ–Њ–Ј–Є—В–Њ—А–Є—О —Г—В—А–Њ–Љ –Є –љ–∞ –љ–Њ—З—М –≤ —В–µ—З–µ–љ–Є–µ
7 –і–љ–µ–є), —В–∞–Ї –Є –њ—А–Є —Е—А–Њ–љ–Є—З–µ—Б–Ї–Њ–Љ —В–µ—З–µ–љ–Є–Є (–њ–Њ 1 —Б—Г–њ–њ–Њ–Ј–Є—В–Њ—А–Є—О –≤ —Б—Г—В–Ї–Є –≤ —В–µ—З–µ–љ–Є–µ 14 –і–љ–µ–є). –Т —Б–ї—Г—З–∞–µ —З–∞—Б—В–Њ —А–µ—Ж–Є–і–Є–≤–Є—А—Г—О—Й–Є—Е –њ—А–Њ—Ж–µ—Б—Б–Њ–≤ –Є–ї–Є –Њ—В—Б—Г—В—Б—В–≤–Є—П –њ–Њ–ї–Њ–ґ–Є—В–µ–ї—М–љ–Њ–є –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є –і–Є–љ–∞–Љ–Є–Ї–Є –њ—А–Є –ї–µ—З–µ–љ–Є–Є –і—А—Г–≥–Є–Љ–Є –Љ–µ—В–Њ–і–∞–Љ–Є: –њ–Њ 1 —Б—Г–њ–њ–Њ–Ј–Є—В–Њ—А–Є—О —Г—В—А–Њ–Љ –Є –љ–∞ –љ–Њ—З—М –≤ —В–µ—З–µ–љ–Є–µ 14 –і–љ–µ–є [34].
–†–µ–Ј—Г–ї—М—В–∞—В—Л –Љ–љ–Њ–≥–Њ—З–Є—Б–ї–µ–љ–љ—Л—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є –Ь–µ—В—А–Њ–Љ–Є–Ї–Њ–љ–∞-–Э–µ–Њ –њ–Њ–і—В–≤–µ—А–ґ–і–∞—О—В –µ–≥–Њ —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В—М –њ—А–Є –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Л—Е –≤–∞–≥–Є–љ–Њ–Ј–∞—Е –Є –≤–∞–≥–Є–љ–Є—В–∞—Е —Б–Љ–µ—И–∞–љ–љ–Њ–є —Н—В–Є–Њ–ї–Њ–≥–Є–Є –Є –њ–Њ–Ј–≤–Њ–ї—П—О—В —А–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞—В—М –µ–≥–Њ –і–∞–ґ–µ –њ—А–Є –Њ—Б–ї–Њ–ґ–љ–µ–љ–љ—Л—Е —Д–Њ—А–Љ–∞—Е —Б —Д–Њ—А–Љ–Є—А–Њ–≤–∞–љ–Є–µ–Љ –±–Є–Њ–њ–ї–µ–љ–Ї–Є. –Ъ–ї–Є–љ–Є—З–µ—Б–Ї–Є –і–Њ–Ї–∞–Ј–∞–љ–Њ, —З—В–Њ –њ–Њ—Б–ї–µ —В–µ—А–∞–њ–Є–Є –Ь–µ—В—А–Њ–Љ–Є–Ї–Њ–љ–Њ–Љ-–Э–µ–Њ –љ–µ –±—Л–ї–Њ –≤—Л—П–≤–ї–µ–љ–Њ —А–µ–Ј–Є—Б—В–µ–љ—В–љ–Њ—Б—В–Є –Ї —В–µ—А–∞–њ–Є–Є –Є —А–µ—Ж–Є–і–Є–≤–Њ–≤ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П. –С–Њ–ї–µ–µ —В–Њ–≥–Њ, –≤ –Њ—В–ї–Є—З–Є–µ –Њ—В –љ–µ–Ї–Њ—В–Њ—А—Л—Е –∞–љ—В–Є–±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Л—Е —Б—А–µ–і—Б—В–≤ –њ–Њ—Б–ї–µ —В–µ—А–∞–њ–Є–Є –њ—А–µ–њ–∞—А–∞—В–Њ–Љ –Ь–µ—В—А–Њ–Љ–Є–Ї–Њ–љ-–Э–µ–Њ –љ–∞–±–ї—О–і–∞–ї–Њ—Б—М —Б–Њ—Е—А–∞–љ–µ–љ–Є–µ –љ–Њ—А–Љ–Њ—Ж–µ–љ–Њ–Ј–∞ –≤–ї–∞–≥–∞–ї–Є—Й–∞.
–Ч–∞–Ї–ї—О—З–µ–љ–Є–µ
–Ю—Б–ї–Њ–ґ–љ–µ–љ–Є—П, —Б–≤—П–Ј–∞–љ–љ—Л–µ —Б –С–Т, –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ—Л –µ–≥–Њ –љ–µ—Б–≤–Њ–µ–≤—А–µ–Љ–µ–љ–љ–Њ–є –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Њ–є –Є–Ј-–Ј–∞ –љ–µ–њ—А–Є–Љ–µ–љ–µ–љ–Є—П —Б–Њ–≤—А–µ–Љ–µ–љ–љ—Л—Е –ї–∞–±–Њ—А–∞—В–Њ—А–љ—Л—Е –Љ–µ—В–Њ–і–Њ–≤ (–Љ–µ—В–Њ–і –Я–¶–† –≤ —А–µ–∞–ї—М–љ–Њ–Љ –≤—А–µ–Љ–µ–љ–Є), –Њ—В–Ї—А—Л–≤–∞—О—Й–Є—Е –љ–Њ–≤—Л–µ –∞—Б–њ–µ–Ї—В—Л –≤ —Н—В–Є–Њ–ї–Њ–≥–Є–Є –Є –њ–∞—В–Њ–≥–µ–љ–µ–Ј–µ –С–Т, –∞ —В–∞–Ї–ґ–µ –Є–Ј-–Ј–∞ –Є–≥–љ–Њ—А–Є—А–Њ–≤–∞–љ–Є—П –њ–Њ—Б–ї–µ–і—Б—В–≤–Є–є –і–∞–љ–љ–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є –≤ –≤–Є–і–µ –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є—П –±–Є–Њ–њ–ї–µ–љ–Њ–Ї –Є –Ї–∞–Ї —Б–ї–µ–і—Б—В–≤–Є–µ —А–µ–Ј–Є—Б—В–µ–љ—В–љ–Њ—Б—В–Є –Ї —В–µ—А–∞–њ–Є–Є.–Т —А—П–і–µ –љ–∞—Г—З–љ—Л—Е –њ—Г–±–ї–Є–Ї–∞—Ж–Є–є –њ–Њ–і—З–µ—А–Ї–Є–≤–∞–µ—В—Б—П –љ–µ–≥–∞—В–Є–≤–љ–∞—П —А–Њ–ї—М –С–Т –≤ —А–∞–Ј–≤–Є—В–Є–Є –њ–µ—А–Є–љ–∞—В–∞–ї—М–љ—Л—Е, –љ–µ–Њ–љ–∞—В–∞–ї—М–љ—Л—Е –Є –≥–Є–љ–µ–Ї–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є, –љ–µ—Б–Љ–Њ—В—А—П –љ–∞ –љ–∞–ї–Є—З–Є–µ —Г—В–≤–µ—А–ґ–і–µ–љ–љ—Л—Е –Љ–µ–ґ–і—Г–љ–∞—А–Њ–і–љ—Л—Е —Б—В–∞–љ–і–∞—А—В–Њ–≤ –µ–≥–Њ –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є –Є –ї–µ—З–µ–љ–Є—П [1, 35].
–Я–Њ—Н—В–Њ–Љ—Г –Ь–µ—В—А–Њ–Љ–Є–Ї–Њ–љ-–Э–µ–Њ –Љ–Њ–ґ–µ—В —Б–ї—Г–ґ–Є—В—М –њ—А–µ–њ–∞—А–∞—В–Њ–Љ –≤—Л–±–Њ—А–∞ –њ—А–Є –Љ–µ—Б—В–љ–Њ–є —В–µ—А–∞–њ–Є–Є –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ–Њ–≥–Њ –≤–∞–≥–Є–љ–Њ–Ј–∞, —В. –Ї. –Њ–љ —А–∞–Ј—А—Г—И–∞–µ—В –±–Є–Њ–њ–ї–µ–љ–Ї–Є –њ—А–Є –Љ–µ—Б—В–љ–Њ–Љ –≤–Њ–Ј–і–µ–є—Б—В–≤–Є–Є, –љ–µ –≤—Л–Ј—Л–≤–∞–µ—В —А–µ–Ј–Є—Б—В–µ–љ—В–љ–Њ—Б—В–Є –Ї —В–µ—А–∞–њ–Є–Є –Є –љ–Є–≤–µ–ї–Є—А—Г–µ—В —А–Є—Б–Ї —А–∞–Ј–≤–Є—В–Є—П —А–µ—Ж–Є–і–Є–≤–Њ–≤. –Ъ—А–Њ–Љ–µ —В–Њ–≥–Њ, —В–µ—А–∞–њ–Є—П –Ь–µ—В—А–Њ–Љ–Є–Ї–Њ–љ–Њ–Љ-–Э–µ–Њ –њ–Њ–Ј–≤–Њ–ї—П–µ—В —Б–Њ—Е—А–∞–љ—П—В—М –љ–Њ—А–Љ–Њ—Ж–µ–љ–Њ–Ј –≤–ї–∞–≥–∞–ї–Є—Й–∞ –Є —Н–Ї–Њ–љ–Њ–Љ–Є—В—М –љ–∞ —Б—В–Њ–Є–Љ–Њ—Б—В–Є –ї–µ—З–µ–љ–Є—П. –Ґ–∞–Ї–ґ–µ –±–µ–Ј—Г—Б–ї–Њ–≤–љ—Л–Љ –њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–Њ–Љ –њ—А–µ–њ–∞—А–∞—В–∞ —П–≤–ї—П–µ—В—Б—П —Г–љ–Є–Ї–∞–ї—М–љ–∞—П –Њ—Б–љ–Њ–≤–∞ —Б—Г–њ–њ–Њ–Ј–Є—В–Њ—А–Є–µ–≤ вАФ –°—Г–њ–њ–Њ—Ж–Є—А –Р–Ь, –Ї–Њ—В–Њ—А–∞—П –Њ–±–µ—Б–њ–µ—З–Є–≤–∞–µ—В –Ї–Њ–Љ–њ–ї–∞–µ–љ—В–љ–Њ—Б—В—М –Ї —В–µ—А–∞–њ–Є–Є –Є –њ–Њ–≤—Л—И–∞–µ—В –Ї–∞—З–µ—Б—В–≤–Њ –ґ–Є–Ј–љ–Є –њ–∞—Ж–Є–µ–љ—В–Њ–Ї.












