Рентгенологическое исследование имеет важнейшее значение для установления диагноза заболевания и должно применяться по возможности у каждого больного с поражением суставов. При этом может быть применено несколько рентгенологических приемов (методов): рентгенография, томография, рентгенопневмография. Рентгенография суставов позволяет определить состояние не только костно-хрящевых элементов, составляющих сустав, но и мягких периартикулярных тканей, что иногда имеет значение для диагноза. При выполнении рентгенограмм суставов обязательными являются снимок сустава минимум в 2-х проекциях (в прямой и боковой) и сопоставление пораженного и здорового парных суставов. Лишь при этих условиях на основании рентгенограммы можно с достоверностью судить о состоянии сустава [1].
Нужно иметь в виду, что на начальной стадии заболевания рентгенография не обнаруживает никаких патологических симптомов. Наиболее ранним рентгенологическим признаком при воспалительных заболеваниях суставов является остеопороз эпифизов костей, составляющих сустав. При наличии остеопороза губчатое вещество эпифизов выглядит на рентгенограмме более прозрачным, и на его фоне резко выделяются контуры кости, образованные более плотным кортикальным слоем, который в дальнейшем также может подвергаться истончению. Остеопороз (как диффузный, так и очаговый) развивается наиболее часто при острых и хронических воспалительных заболеваниях суставов. При дегенеративно-дистрофических поражениях суставов на ранних стадиях остеопороз не наблюдается, поэтому данный признак может иметь в таких случаях дифференциально-диагностическое значение. При поздних стадиях артрозов может наблюдаться умеренный остеопороз, сочетающийся с кистовидной перестройкой кости.
Для дегенеративно-дистрофических форм заболеваний суставов характерно уплотнение костного вещества субхондрального слоя эпифизов (замыкающих пластинок суставных поверхностей). Это уплотнение развивается по мере дегенерации суставного хряща и снижения его буферной функции (как компенсаторное явление). При полном исчезновении хряща, но при сохранении подвижности в суставе, что обычно имеет место при артрозах, на рентгенограмме определяется более выраженный и более распространенный склероз кости. Наоборот, при утере функции сустава наблюдается истончение субхондрального слоя эпифизов даже при сохраненных хрящах.
Важным рентгенологическим признаком является изменение рентгеновской суставной щели, отражающее главным образом состояние суставных хрящей. Расширение суставной щели может наблюдаться при больших выпотах в полости сустава или при утолщении суставного хряща, что имеет место, например, при болезни Пертеса. Гораздо чаще наблюдается сужение суставной щели вследствие дегенеративных изменений, разрушения или даже полного исчезновения хряща. Сужение рентгеновской суставной щели всегда указывает на патологию суставного хряща. Оно может иметь место как при длительно текущих воспалительных, так и при дистрофических поражениях суставов, прогрессируя с течением заболевания, и, таким образом, не имеет дифференциально-диагностического значения. Полное исчезновение суставной щели наблюдается при воспалительных заболеваниях в случае развития костного анкилоза. При дегенеративных процессах суставная щель никогда полностью не исчезает.
Значительно большее дифференциально-диагностическое значение имеет состояние суставных поверхностей эпифизов. Для воспалительных заболеваний суставов характерны деструктивные изменения суставных поверхностей и прежде всего наличие краевых дефектов кости – так называемых узур. Узуры располагаются чаще всего на боковых частях суставных поверхностей, откуда на суставной хрящ «наползает» паннус (грануляционная ткань) [2, 3].
В последние годы в диагностике поражений суставов стали придавать значение кистовидной перестройке костной ткани, которая может наблюдаться как при воспалительных, так и при дегенеративных процессах.
Несмотря на некоторые общие рентгенологические признаки, каждое заболевание суставов имеет свою рентгенологическую картину. В литературе довольно много данных о возможностях рентгенологической диагностики остеоартроза, ревматоидного артрита (РА) и гораздо меньше информации об особенностях рентгенологической картины анкилозирующего спондилоартрита (АС), псориатического артрита (ПА), подагры, т. е. тех заболеваний, с которыми нередко встречаются практические врачи в своей повседневной работе [3].
Итак, АС, или болезнь Бехтерева, – воспалительное заболевание, поражающее позвоночник, крестцово-подвздошные сочленения и периферические суставы. Для рентгенологического обследования пациентов с подозрением на АС необходимо выполнение рентгенограмм крестцово-подвздошного сочленения и позвоночника. При исследовании крестцово-подвздошного сочленения рекомендуется выполнить 3 снимка: 1 – в прямой проекции и 2 – в косой (правый и левый, под углом 45o). При исследовании позвоночника необходима рентгенография в прямой и боковой, а иногда – и в косых проекциях.
Рентгенологические симптомы – самый важный и ранний признак 2-стороннего сакроилеита. Вначале может быть изменен один сустав, через несколько месяцев в процесс вовлекается и второй. Первый признак сакроилеита – нечеткость костных краев, образующих сустав, суставная щель кажется более широкой. Позже возникают краевые эрозии, контуры суставных поверхностей выглядят «изъеденными», неровными, суживается суставная щель. Параллельно развивается периартикулярный склероз, в дальнейшем – анкилоз и облитерация сустава. В большинстве случаев характерная рентгенологическая картина развивается лишь спустя 2 года от начала заболевания, однако иногда уже через 3–4 мес. удается обнаружить ранние признаки сакроилеита.
Другой важный признак – характерное поражение межпозвонковых суставов – размытость суставных пластинок, а затем сужение суставной щели. В итоге формируется анкилоз, суставная щель не просматривается. При этом отсутствуют краевые остеофиты, суставная щель не изменяется, не формируются неоартрозы. Этот признак в сочетании с 2-сторонним симметричным сакроилеитом позволяет с уверенностью поставить диагноз АС.
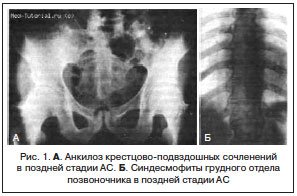
Характерным для АС является образование костных мостиков (синдесмофитов) между прилежащими позвонками вследствие оссификации периферических отделов межпозвонковых дисков. Раньше всего они возникают у границы грудного и поясничного отделов позвоночника на боковой поверхности. При распространенном образовании синдесмофитов во всех отделах позвоночника появляется симптом «бамбуковой палки».
К менее специфичным рентгенологическим признакам поражения позвоночника при АС относятся:
– образование эрозий в месте соединения фиброзного кольца с позвонком, особенно в передних отделах;
– квадратная форма позвонка (на боковой рентгенограмме);
– окостенение продольных связок, которое проявляется на рентгенограмме во фронтальной проекции в виде продольных лент, а в боковой проекции отчетливо заметно окостенение передней продольной связки;
– анкилоз позвонков, который, как правило, формируется сначала в передних отделах позвоночника (рис. 1).
Вовлечение в процесс тазобедренных и коленных суставов проявляется сужением суставной щели, эрозии обнаруживаются редко. Суставы кистей и стоп поражаются очень редко. Рентгенологически выявляются эрозии, очень сходные с таковыми при РА, однако остеопороз выражен незначительно, изменения часто асимметричны. В грудинно-реберных и грудинно-ключичных сочленениях могут выявляться эрозии и склероз, а в лобковом симфизе иногда может отмечаться анкилоз. При длительном течении в области крыльев тазовых костей и на седалищных буграх можно выявить мелкие экзостозы – «колючий таз».
Таким образом, в течении АС можно выделить следующие рентгенологические стадии:
а) рентгенологические признаки болезни на традиционной рентгенограмме не видны;
б) выявляются признаки сакроилеита, т. е. отмечается смазанность субхондрального слоя суставов; вначале незначительное расширение, а затем сужение суставной щели; появляются признаки образования эрозий и остеофитов в суставах позвоночника;
в) анкилоз крестцово-подвздошных сочленений и симптом «бамбуковой палки»; суставных щелей в межпозвонковых суставах не видно; признаки остеопороза;
г) позвоночник имеет вид трубчатой кости, окостеневают диски и все связки, происходит атрофия костей [4–7].
ПА – довольно часто встречающееся заболевание опорно-двигательного аппарата, сочетающееся с поражением кожи псориазом. Рентгенологическая картина ПА имеет ряд особенностей. Так, остеопороз, характерный для многих заболеваний суставов, при ПА явно наблюдается только в дебюте болезни и при мутилирующей форме.
Рентгенологические проявления артрита дистальных межфаланговых суставов довольно типичны. Это эрозивный асимметричный процесс, при котором одновременно обнаруживаются пролиферативные изменения в виде костных разрастаний у оснований и верхушек фаланг, периоститов.
Эрозии, возникнув по краям сустава, в дальнейшем распространяются в его центр. При этом происходит стачивание верхушек терминальной и средней фаланг с одновременным истончением диафизов средних фаланг, а вторая сочленовная поверхность деформируется в виде вогнутости, что создает рентгенологический симптом «карандаши в стакане», или «чашка с блюдцем».
Характерны разрастание костной ткани вокруг эрозий, остеолиз дистальных фаланг. Одна кость нередко вдвигается в другую подобно подзорной трубе («телескопический» палец).
При полиартрите, протекающем без поражения концевых суставов, рентгенологическая картина может напоминать РА краевыми эрозиями эпифизов и костными анкилозами суставов, однако развитие анкилозирующего процесса в нескольких суставах одного и того же пальца считается патогномоничным для ПА.
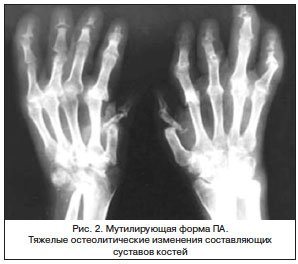
Мутилирующая форма ПА, как указывалось выше, проявляется тяжелыми остеолитическими изменениями составляющих суставов костей. Резорбции подвергаются не только эпифизы, но и диафизы костей суставов, вовлеченных в патологический процесс. Иногда поражение затрагивает не только все суставы кистей и стоп, но и диафизы костей предплечья (рис. 2).
К рентгенологическим изменениям в позвоночнике у больных ПА относят:
– остеопороз позвонков;
– параспинальные оссификаты;
– анкилозы и эрозии межпозвоночных суставов;
– деформацию позвонков;
– синдесмофиты;
– уменьшение высоты межпозвоночных дисков;
– множественный остеофитоз (боковые, передние, задние углы позвонков);
– заострение и вытянутость краев унковертебральных сочленений;
– грыжи Шморля.
Поражение позвоночника и крестцово-подвздошных сочленений при рентгенографическом исследовании удается выявить у 57% больных, у большинства из которых клинические признаки сакроилеита и спондилоартрита отсутствуют. Иными словами, спондилоартрит протекает скрыто, что необходимо иметь в виду при обследовании больного. Сакроилеит чаще всего бывает 1-сторонним, хотя наблюдается и 2-сторонний симметричный процесс с анкилозированием крестцово-подвздошных сочленений, как при истинном АС.
Таким образом, рентгенологические признаки, помогающие отличить ПА от других воспалительных ревматических заболеваний суставов, следующие:
– асимметричность поражения суставов кистей;
– артрит на рентгенограммах может быть без околосуставного остеопороза;
– изолированное поражение дистальных межфаланговых суставов кистей при отсутствии изменений или небольших изменениях в других мелких суставах кистей;
– осевое поражение 3-х суставов одного пальца;
– поперечное поражение суставов кистей одного уровня (1- или 2-стороннее);
– деструкции концевых фаланг (акроостеолиз);
– концевое сужение (атрофия) дистальных эпифизов фаланг пальцев рук и пястных костей;
– чашеобразная деформация проксимальной части фаланг пальцев кистей вместе с концевым сужением дистальных эпифизов – симптом «карандаш в стакане»;
– костные анкилозы, особенно проксимальных и дистальных межфаланговых суставов кистей;
– множественный внутрисуставной остеолиз и деструкции эпифизов костей с разнонаправленными деформациями суставов (мутилирующий артрит);
– воспалительные изменения в крестцово-подвздошных суставах – сакроилеит (обычно односторонний асимметричный или двусторонний, возможно отсутствие сакроилеита);
– изменения в позвоночнике (асимметричные синдесмофиты, паравертебральные оссификаты) [8, 9].
Подагра – системное заболевание, связанное с нарушением пуринового обмена, отложением уратов в суставных и/или околосуставных тканях и развивающимся в связи с этим воспалением.
При остром артрите специфические изменения на рентгенограммах не выявляются. Характерные для подагры рентгенологические изменения развиваются обычно не ранее 3-х лет с начала заболевания. При этом одновременно можно наблюдать признаки деструкции, дегенерации и регенерации.
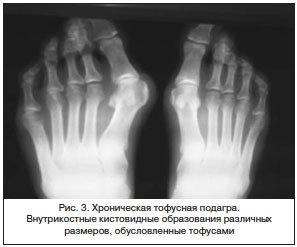
Для подагры типичны внутрикостные кистовидные образования различных размеров, обусловленные тофусами, которые могут располагаться внутри сустава, но, что особенно примечательно, рядом с ним и даже на некотором отдалении. Хронический подагрический артрит может сопровождаться деструкцией хряща (сужение щели сустава) и развитием краевых костных эрозий. Так называемый «симптом пробойника» – краевые костные эрозии или кистовидные образования правильной формы с четкими, иногда склерозированными контурами – наблюдается при подагре нечасто и для нее неспецифичен. Для этого заболевания более характерна возникающая с течением времени выраженная деструкция не только субхондрального участка кости, но и всего эпифиза и даже части диафиза (внутрисуставной остеолиз). При этом могут наблюдаться значительное расширение «изъеденных» суставных отделов костей и заострение их краев. Костные анкилозы при подагре описаны, но наблюдаются чрезвычайно редко (рис. 3).
Всегда своеобразна при подагре локализация рентгенологических изменений. Обычно наиболее выраженная патология обнаруживается в суставах стоп (в первую очередь в суставах больших пальцев) и кистей. Редкой, но известной локализацией рентгенологических изменений при подагре являются плечевые, тазобедренные, крестцово-подвздошные суставы и позвоночник. Важно отметить, что деструктивные изменения суставов или внутрикостные кисты рассматриваются как признак «тофусной» подагры.
Костные изменения при подагре редко уменьшаются на фоне специфической терапии, со временем они даже могут несколько увеличиваться. Тофусы, расположенные в мягких тканях, также могут быть обнаружены с помощью рентгенографии, особенно если они кальцифицируются, что отмечается нечасто [1, 3].
Таким образом, в диагностике заболеваний суставов, без сомнения, должен использоваться рентгенологический метод, особенно в повседневной практике врача первичного звена, поскольку каждое из заболеваний имеет свои, характерные только для него рентгенологические признаки. Знание особенностей рентгенологической картины артритов, безусловно, способно помочь практическому врачу в постановке правильного диагноза.
Литература
1. Насонов Е.Л. Клинические рекомендации. Ревматология. М.: ГЭОТАР-Медиа, 2008.
2. Кишковский А.Н., Тютин Л.А., Есиновская Г.Н. Атлас укладок при рентгенологических исследованиях. Л.: Медицина, 1987.
3. Линденбратен Л.Д., Королюк И.П. Медицинская радиология (основы лучевой диагностики и лучевой терапии). 2-е изд., перераб. и доп. М.: Медицина, 2000.
4. Агабабова Э.Р. Дифференциальная диагностика серонегативных артритов // Тер. архив. 1986. Т. 58. № 7. С. 149.
5. Зедгенидзе Г.А. Клиническая рентгенорадиология. М., 1984.
6. Насонова В.А., Астапенко М.Г. Клиническая ревматология. М., 1989.
7. Сидельникова С.М. Вопросы патогенеза, диагностики и дифференциального диагноза серонегативных спондилоартритов // Тер. архив. 1986. Т. 58. № 6. С. 148.
8. Бадокин В.В. Ревматология. М.: Литтерра, 2012.
9. Молочков В.А., Бадокин В.В., Альбанова В.И. и др. Псориаз и псориатический артрит. М.: Товарищество научных изданий КМК; Авторская академия, 2007.












