Введение
Возросшее на волне пандемии новой коронавирусной инфекции количество воспалительных заболеваний глаза герпетической этиологии (включая воспаление зрительного нерва) побудило опубликовать результат собственных клинических наблюдений по применению общедоступных методов офтальмологической диагностики с целью раннего выявления вирусного энцефалита — тяжелого, потенциально инвалидизирующего неврологического заболевания с высоким риском летального исхода.
Заболеваемость энцефалитами в мире достаточно высока и составляет 7–9 случаев на 100 000 населения, при этом около 80% всех инфекционных энцефалитов имеют вирусную этиологию [1, 2]. Наиболее распространенной нейротропной вирусной инфекцией, поражающей центральную и периферическую нервную систему человека, является вирус простого герпеса (ВПГ). Имеющаяся в Российской Федерации статистика связана с регистрацией случаев острых энцефалитов, ассоциированных с ВПГ (2–3 тыс. случаев в год), к сожалению, частота случаев латентного и реактивации хронического течения данного заболевания остается неизвестной [3, 4]. В литературе уже неоднократно описан повышенный риск развития коинфекции SARS-CoV-2 нейротропными вирусами, такими как Herpesviridae [5]. Также многочисленны и описания клинических случаев реактивации герпетической инфекции у пациентов с ослабленным иммунитетом после перенесенного COVID-19, например, в форме одно- или двустороннего ретробульбарного оптического неврита, оптикоэнцефалита [6], менингоэнцефалита и даже энцефалита, имитирующего клиническую картину ишемического инсульта, особенно у молодых пациентов [7–9]. В связи с вышеизложенным становится очевидно, что актуальность ранней диагностики указанных офтальмологических и неврологических заболеваний будет только возрастать. Следовательно, значительно повышается роль междисциплинарных медицинских консилиумов при участии врача-офтальмолога.
Однако в практической деятельности офтальмолога и невролога выявление взаимосвязи между оптическим невритом и воспалением ткани головного мозга (тем более его ограниченным вариантом), которая и лежит в основе постановки диагноза оптикоэнцефалита, может сопровождаться значительными диагностическими трудностями, которые не только становятся причиной редкого выявления данной патологии, но и увеличивают тяжесть исходов оптического неврита. По этой причине был проведен анализ имеющихся собственных практических наблюдений с выявлением особенностей диагностики оптических невритов нисходящего характера на фоне вирусного воспаления ткани головного мозга, отдельные клинические случаи уже были опубликованы ранее [10]. В данной публикации представлен первый успешный опыт информативного применения общедоступных методов офтальмологической диагностики и анализа их результатов для диагностики указанной патологии, на который мы опирались при оказании помощи многим последующим пациентам.
Клиническое наблюдение
Пациент Х., 15 лет, был госпитализирован 27.03.2015 в специализированную офтальмологическую клинику с диагнозом «OU оптический неврит. Атрофия зрительного нерва». 02.04.2015 на консультационном приеме в рамках медицинского консилиума предъявлял жалобы на продолжающееся на фоне проводимого лечения ухудшение зрения обоих глаз, отмечая, что «до заболевания имел стопроцентное зрение». Из анамнеза заболевания: в декабре 2014 г. перенес острое респираторное заболевание (ОРЗ) с последующим (январь 2015 г.) острым катаральным отитом, пансинуситом, повторное ОРЗ без повышения температуры (февраль 2015 г.). С марта 2015 г. отмечал первые изменения остроты зрения (ОЗ) при отсутствии иных жалоб — появление «размытого светлого пятна» по центру поля зрения левого глаза.
В период стационарного лечения, до момента проведения консилиума, лечащим врачом были назначены (местно и системно) антибактериальные (гентамицин, цефтриаксон), стероидный противовоспалительный, мочегонный препараты, витамины. Проведенная магнитно-резонансная томография головного мозга (от 21.03.2015) не обнаружила данных за патологическое изменение головного мозга, однако выявлены признаки полисинусопатии с наличием кист придаточных пазух и расширение подоболочечного субарахноидального пространства зрительных нервов.
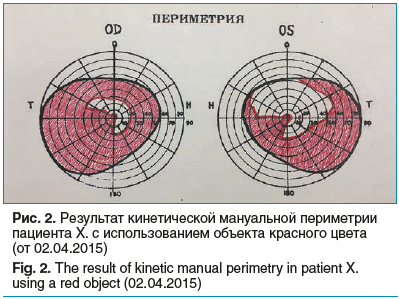
02.04.2015 в ходе вспомогательного консультирования установлен следующий офтальмологический статус пациента. Visus OD=0,02 не корригируется (эксцентрично); Visus OS=0,01 не корригируется (эксцентрично). Цвето-ощущение: определить не удалось по причине низкого зрения. Биомикроскопия: OU — подвижность глазных яблок не ограничена, безболезненна, выявлен парез конвергенции; конъюнктива век и нижней переходной складки отечна, инъецирована, лимфоидные фолликулы конъюнктивы гипертрофированы, выявлены множественные точечные микрогеморрагии конъюнктивы и патологическое серозное отделяемое, а также единичные везикулезные высыпания (рис. 1); преломляющие среды прозрачны, глубина передней камеры без особенностей; диаметр зрачка 4 мм, реакция на свет замедлена. Офтальмоскопия: OU — диск зрительного нерва (ДЗН) гиперемирован (больше на OD), границы ДЗН значительно стушеваны по ходу сосудистых пучков и в носовых отделах (больше на OD), зона деколорации ДЗН также более выражена на OD, артерии умеренно расширены, полнокровны, выявлены признаки артериита (выраженная омегаобразная извитость мелких артерий в перипапиллярной области с единичными экссудатами по их ходу), вены значительно полнокровны, расширены, извиты, в макулярной зоне — без патологии. Периметрия (кинетическая, мануальная с применением объекта белого цвета диаметром 2 мм): OU — без патологии. Периметрия (кинетическая, мануальная с применением объекта красного цвета диаметром 2 мм): OU — выявлено симметричное выпадение правого нижнего квадранта поля зрения, включая область проекции желтого пятна (рис. 2). Оптическая когерентная томография (ОКТ) зрительного нерва: OU — выявлены признаки застойного ДЗН с начальной атрофией его волокон. Порог электрической чувствительности зрительного нерва: OD=140 mkA, OS=150–170 mkA. Лабильность зрительного нерва: OU=40 Гц.

На основании проведенного офтальмологического обследования был выставлен клинический диагноз: «ОU нисходящий оптический неврит с артериитом сетчатки (затяжное течение). Полная центральная, гомонимная правосторонняя (нижняя квадрантная) гемихроматопсия. Парез конвергенции. Обострение хронического вирусного конъюнктивита герпетической этиологии. Подозрение на реактивацию герпетической нейроинфекции с поражением центральных волокон зрительного пути (пучок Грациоле, кора затылочной доли головного мозга)».
Пациенту было рекомендовано: 1) консультация нев-ролога, оториноларинголога (диагностическая настороженность в части внутричерепного оториногенного осложнения); 2) консультация иммунолога, инфекциониста (настороженность в части реактивации герпетической инфекции); 3) анализ крови методом полимеразно-цепной реакции (ПЦР) и иммуноферментного анализа (ИФА) иммуноглобулина (Ig) M и G количественно с определением авидности антител к ВПГ 1-го, 2-го типов, вирус Varicella Zoster, цитомегаловирус, вирус Эпштейна — Барр в динамике (с интервалом 2 нед.); 4) исследование соскоба слизистой ротоглотки методом ПЦР на вирус Эпштейна — Барр; 5) анализ крови на аланинаминотрансферазу (АЛТ), аспартатаминотрансферазу (АСТ), креатинин, коагулограмму, протеинограмму, иммунограмму; 6) повторно в динамике (с интервалом 3–4 дня) визометрия, кинетическая периметрия (мануально, в стандартных условиях, а также с применением объекта красного цвета), ОКТ зрительного нерва и сетчатки, электрофизиологические методы исследования зрительного нерва и сетчатки; 7) местное лечение дополнено (в оба глаза — глазные капли офтальмоферон по 1–2 капли 6 р/сут; глазные капли диклофенак по 1–2 капли 4 р/сут; глазные капли лекролин по 1–2 капли 3 р/сут; глазная мазь ацикловир 3 р/сут, длительно); 8) системное введение противогерпетических, противовоспалительных и нейротрофических препаратов (под контролем уровня АЛТ, АСТ, креатинина в крови) по схемам лечения вирусных энцефалитов — при получении лабораторного подтверждения реактивации герпетической инфекции.
Решением медицинского консилиума пациент Х. был срочно госпитализирован в детский неврологический стационар с указанным выше клиническим диагнозом.
Кратко характеризуя дальнейшую историю лечения, важно отметить, что пациент Х. в детском неврологическом стационаре находился длительно — в течение 148 сут (с апреля по август 2015 г.). В период стационарного лечения он был неоднократно консультирован врачами смежных специальностей (инфекционистом, офтальмологом, физио-терапевтом, психотерапевтом), в том числе и в ходе междисциплинарных консилиумов.
За время стационарного лечения были получены следующие результаты лабораторного обследования: авидность антител к ВПГ 1-го, 2-го типов 99%; ПЦР к ВПГ 1-го, 2-го типов — ДНК вируса не обнаружена; ИФА на ВПГ 1-го, 2-го типов — IgM отриц.; Ig G=1:800.
Проводимая в стационаре терапия включала рекомендованное консилиумом системное введение противовирусного (ацикловир внутривенно капельно в период с 7 по 13 апреля, с 17 по 27 апреля, далее внутрь — с 28 апреля по 31 августа 2015 г.), стероидного противовоспалительного (метипред внутривенно капельно в течение 5 дней, далее — внутрь), противоотечного препаратов, а также ноотропов, антиоксидантов, витаминов, препаратов натрия, калия, магния.
На фоне системного противовирусного, противовоспалительного лечения уже на 3-и сутки начала возрастать ОЗ правого глаза, в дальнейшем — и левого (например, 10.04.2015 ОЗ правого глаза возросла до 0,07 н/к, левого — до 0,02 н/к). При этом повышающаяся ОЗ позволила выявить новый, ранее не диагностированный и крайне важный неврологический симптом — дислексию или расстройство функции чтения (со слов пациента, чтение текста стало для него крайне затруднительным: «читаю как первоклассник, по буквам; трудно соединить буквы в слова»). Одновременно происходил постепенный регресс патологических изменений поля зрения.
Несмотря на отмеченное улучшение, по причине трудностей согласования неврологической части выставленного клинического диагноза 14.04.2015 внутривенное введение ацикловира было прекращено. Через 2–3 дня после отмены внутривенного введения ацикловира отмечена выраженная отрицательная динамика в виде ухудшения ОЗ, снижения цветоощущения, появления новых относительных дефектов поля зрения в отношении красного цвета, активизации офтальмоскопических признаков артериита сетчатки. Курс системного введения ацикловира был возобновлен. Результаты визометрии от 12.05.2015: Visus OD=0,7, Visus OS=0,05 не корригируется (эксцентрично) (рис. 3). Общая продолжительность курса противовирусного лечения составила 145 сут (внутривенное капельное введение — 18 сут, пероральный прием — 127 сут). На фоне проводимого лечения выявлено двукратное снижение титров IgG к ВПГ 1-го, 2-го типов в динамике (IgM отриц.; Ig G=1:400).

31.08.2015 пациент Х. был выписан из неврологического отделения с основным клиническим диагнозом: «Последствия вероятной перенесенной нейроинфекции в области затылочной доли головного мозга, нисходящий оптический неврит инфекционно-аллергического генеза (G09 Последствия воспалительных болезней ЦНС)» и сопутствующим диагнозом: «OU лабораторно подтвержденная реактивация герпетической нейроинфекции с поражением центральных волокон зрительного пути (пучок Грациоле, кора затылочной доли головного мозга), стадия ремиссии. Нисходящий оптический неврит герпетической этиологии, стадия ремиссии. Хронический герпетический конъюнктивит, стадия ремиссии. Остаточная зрительная (цветовая) агнозия. Полный регресс пареза конвергенции. Регресс полной центральной, гомонимной правосторонней (нижней квадрантной) гемихроматопсии».
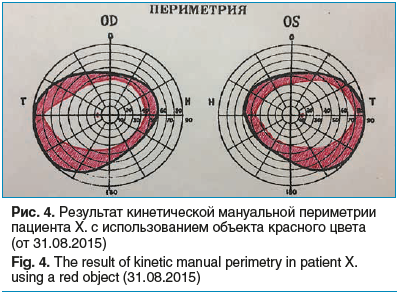
На момент выписки из неврологического стационара пациент Х. демонстрировал следующую динамику офтальмологического статуса: Visus OD=1,0; Visus OS=1,0. Цветоощущение: верные ответы — для таблиц № 1–4, 7–9, 12, 13, 15–19, 21, 22, 27; неверные — для таблиц № 5, 6, 10, 11, 14, 20, 23–26. Биомикроскопия: OU — парез конвергенции не выявлен, конъюнктива спокойна, отделяемого нет, диаметр зрачка 3–4 мм, фотореакция живая. Офтальмоскопия: OU — ДЗН бледно-розовый, границы четкие, артерии и вены в калибре без особенностей, признаков ранее обнаруженного артериита (в виде патологической омегаобразной извитости мелких артерий сетчатки и единичных экссудатов по их ходу) не выявлено. Периметрия (кинетическая, мануальная с применением объекта красного цвета диаметром 2 мм): OU — границы поля зрения в норме, ранее обнаруженных патологических скотом не выявлено (рис. 4).
Обсуждение
Общеизвестно, что оптический неврит является тяжелым, потенциально инвалидизирующим заболеванием, которое составляет до 40% всей патологии зрительного нерва и сопровождается высоким (до 50%) риском его атрофии с развитием необратимой слепоты. Однако, учитывая, что в 45–75% случаев оптический неврит сопровождается патологией центральной нервной системы (ЦНС) различной степени выраженности [11, 12], значительно возрастает и ответственность врача-офтальмолога, владеющего методами офтальмологической диагностики, позволяющими определять уровень поражения тканей головного мозга — эти данные столь необходимы врачу-неврологу. Это особенно важно, если учесть, что при формировании оптикоэнцефалита его офтальмологические проявления долгое время не только остаются единственным признаком данной очаговой неврологической патологии, но и требуют своевременного назначения противовирусных препаратов с соответствующими путями введения, дозами и продолжительностью их применения [13].
Кроме того, необходимо отметить, что среди всех этио-логических факторов оптического неврита основная роль принадлежит ВПГ [11]. В связи с этим врачу-офтальмологу важно помнить, что площадь поражения ЦНС во многом определена путями распространения данного вируса (гематогенный, лимфогенный, периневральный): для гематогенного и лимфогенного путей поражения, которые чаще встречаются у детей младшего возраста и новорожденных, характерно развитие диффузного поражения структур головного мозга, что связано с повреждением эндотелия сосудов, развитием тромбозов, ишемических нарушений и кровоизлияний в ЦНС (происходит формирование распространенного варианта поражения ЦНС); при периневральном пути, более характерном для взрослых и детей старшего возраста, вирус распространяется по аксонам черепных и спинальных нервов, что связано с повреждением клеток ЦНС, находящихся в непосредственной близости к инфицированным клеткам (формируется ограниченный вариант поражения ЦНС) [2].
Представленный нами случай из практики является в своем роде уникальным, так как демонстрирует возможности анализа редкого сочетания характерных клинических признаков (оптикоэнцефалита с периневральным путем распространения герпетической инфекции), как препятствующих, так и способствующих постановке верного диагноза.
Как мы можем видеть на данном примере, обстоятельствами, препятствующими постановке верного диагноза, вполне могут явиться: анализ крови методом ПЦР (ДНК вируса не обнаружена); анализ крови методом ИФА на IgM (отрицательно) на фоне относительно невысоких значений IgG (1:800) с высокой авидностью выявленных антител (99%); магнитно-резонансная томография головного мозга (не обнаружено данных за патологическое изменение головного мозга); статическая компьютерная и кинетическая мануальная периметрия, проведенные в стандартных условиях применения объекта белого цвета (не выявлены изменения поля зрения).
Однако именно эффективное взаимодействие врачей различных специальностей помогло обосновать нев-рологический диагноз, главным образом, исходя из полученных данных объективного офтальмологического обследования, а именно: на основании биомикроскопии врачом-офтальмологом выдвинуто предположение относительно этиологического фактора (обнаружение характерных клинических признаков — герпетических везикул, точечных микрогеморрагий и гипертрофированных лимфоидных фолликулов конъюнктивы, патологического серозного отделяемого). При этом на основании данных наружного осмотра (парез конвергенции), исследования ОЗ вблизи и цветоощущения (дислексия, зрительная агнозия), офтальмоскопии (признаки артериита сетчатки), периметрии на объект красного цвета (полная центральная, гомонимная правосторонняя нижняя квадрантная гемихроматопсия) установлен нисходящий характер воспалительного поражения зрительного нерва, а также уровень воспалительного поражения структур головного мозга, являющихся частью зрительного анализатора и обеспечивающих проведение зрительного сигнала.
Бесспорно, этиологическая диагностика энцефалита (при любом подозрении на него) должна быть основана на молекулярно-генетическом (ПЦР) и серологическом (ИФА) исследовании цереброспинальной жидкости, крови, других биологических жидкостей и тканей. Однако, во-первых, положительный результат не обязательно указывает на актуальную в текущей клинической ситуации этиологию энцефалита, во-вторых, отрицательный результат не может быть использован для исключения предполагаемого этиологического фактора, так как, например, периневральный путь распространения инфекции, часто являясь причиной развития хронического течения энцефалита, может не приводить к системному иммунному ответу [14, 15]. По этой причине большое клиническое значение приобретает диагностический поиск иных клинических проявлений предполагаемого патогена (например, специфические герпетические высыпания на коже и слизистых), которые и были продемонстрированы в представленном клиническом наблюдении.
Также крайне важно учитывать, что проведение эмпирической терапии, рекомендуемой федеральными клиническими рекомендациями по диагностике и лечению вирусных энцефалитов у детей 2015 г. [16] (а именно: при любом подозрении на энцефалит применять ацикловир в дозе 10–20 мг/кг внутривенно каждые 8 ч взрослым и детям с нормальной функцией почек; применение же других эмпирических противомикробных препаратов рекомендовано только на основании конкретных эпидемиологических или клинических фактов), позволяет выявить не только затухание уже диагностированных клинических симптомов энцефалита, но и обнаружить ранее скрытые (по причине выраженного неврологического дефицита). Например, описанный в данной статье пациент Х. на фоне повышающейся ОЗ продемонстрировал проявления дислексии и зрительной агнозии, подтвердившие полученные на основании периметрии сведения о поражении коры затылочной доли головного мозга. Другие наши клинические наблюдения пациентов с диагнозом нисходящего оптического неврита, инициированного локальным вирусным энцефалитом, также демонстрировали проявление скрытых ранее клинических признаков, позволивших более точно локализовать область поражения структур головного мозга, например латерального коленчатого тела (рис. 5), что оказывает значительную помощь в подтверждении и уточнении формулируемого неврологического диагноза, однако, к сожалению, только при условии своевременно начатой эмпирической (этиотропной) терапии.

Заключение
Таким образом, приведенное в данной статье клиническое наблюдение иллюстрирует сформулированное федеральными клиническими рекомендациями по диагностике и лечению вирусных энцефалитов у детей [16] определение, в котором вирусный энцефалит рассматривается как «полиэтиологичное воспалительное заболевание, характеризующееся поражением различных структур головного мозга, ведущую роль в развитии которого играет вирусный агент, проявляющееся симптомами очагового поражения ЦНС, при наличии или отсутствии общемозговой, менингеальной и общеинфекционной симптоматики». При этом офтальмологические проявления оптикоэнцефалита долгое время могут оставаться единственным признаком этой очаговой неврологической патологии, поэтому со стороны врача-офтальмолога предельно важна диагностическая настороженность относительно вирусного энцефалита (оптикоэнцефалита) при малейшем подозрении на нисходящее происхождение выявленного воспаления тканей глаза, что потребует изменения ранее выбранной тактики лечения пациента.
Благодарность
Автор благодарит главного нейрохирурга Республики Армения, д.м.н., профессора Ереванского государственного медицинского университета им. М. Гераци Р.В. Фанариджана за помощь в организации длительного непрерывного курса системной противовирусной терапии данного пациента.
Сведения об авторах:
Корсакова Надежда Витальевна — д.м.н., профессор кафедры офтальмологии и отоларингологии ФГБОУ ВО «ЧГУ им. И.Н. Ульянова»; 428000, Россия, г. Чебоксары, Московский пр-т, д. 15; врач-офтальмолог высшей квалификационной категории Чебоксарского филиала ФГАУ «НМИЦ «МНТК «Микрохирургия глаза» им. акад. С.Н. Федорова» Минздрава России; 428028, Россия, г. Чебоксары, пр-т Тракторостроителей, д. 10; ORCID iD 0000-0002-3065-2398.
Корсакова Евгения Игоревна — студентка лечебного факультета РНИМУ им. Н.И. Пирогова Минздрава России; 117997, Россия, г. Москва, ул. Островитянова, д. 1.
Контактная информация: Корсакова Надежда Витальевна, e-mail: korsnv@rambler.ru.
Прозрачность финансовой деятельности: авторы не имеют финансовой заинтересованности в представленных материалах или методах.
Конфликт интересов отсутствует.
Статья поступила 05.04.2021.
Поступила после рецензирования 28.04.2021.
Принята в печать 21.05.2021.
About the authors:
Nadezhda V. Korsakova — Dr. Sc. (Med.), Professor of the Department of Ophthalmology and Otolaryngology, I.N. Ulianov Chuvash State University; 15, Moskovskiy av., Cheboksary, 428015, Russian Federation; ophthalmologist of the highest qualification category, of the Cheboksary Branch of the S. Fyodorov Eye Microsurgery Federal State Institution; 10, Traktorostroiteley av., Cheboksary, 428028, Russian Federation; ORCID iD 0000-0002-3065-2398.
Evgenia I. Korsakova — Student of Pirogov Russian National Research Medical University; 1, Ostrovityanov str., Moscow, 117437, Russian Federation.
Contact information: Nadezhda V. Korsakova, e-mail: korsnv@rambler.ru.
Financial Disclosure: no authors have a financial or property interest in any material or method mentioned.
There is no conflict of interests.
Received 05.04.2021.
Revised 28.04.2021.
Accepted 21.05.2021.












