–Т–≤–µ–і–µ–љ–Є–µ
–°–∞—А–Ї–Њ–Є–і–Њ–Ј –≤–њ–µ—А–≤—Л–µ –Њ–њ–Є—Б–∞–љ J. Hatchinson –≤ 1877 –≥. –Ї–∞–Ї –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ –Ї–Њ–ґ–Є. –Т–Њ –≤—В–Њ—А–Њ–є –њ–Њ–ї–Њ–≤–Є–љ–µ XX –≤. –љ–∞–±–ї—О–і–µ–љ–Є–µ –Є –ї–µ—З–µ–љ–Є–µ –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б —Б–∞—А–Ї–Њ–Є–і–Њ–Ј–Њ–Љ –Њ—Б—Г—Й–µ—Б—В–≤–ї—П–ї–Є —Б–њ–µ—Ж–Є–∞–ї–Є—Б—В—Л —Д—В–Є–Ј–Є–∞—В—А–Є—З–µ—Б–Ї–Њ–є —Б–ї—Г–ґ–±—Л, —Г—З–Є—В—Л–≤–∞—П —Б—Е–Њ–ґ–µ—Б—В—М –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є –Ї–∞—А—В–Є–љ—Л –±—А–Њ–љ—Е–Њ–ї–µ–≥–Њ—З–љ—Л—Е –њ–Њ—А–∞–ґ–µ–љ–Є–є c —В—Г–±–µ—А–Ї—Г–ї–µ–Ј–Њ–Љ. –°–Њ–≥–ї–∞—Б–љ–Њ —Б–Њ–≤—А–µ–Љ–µ–љ–љ—Л–Љ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–Є—П–Љ —Б–∞—А–Ї–Њ–Є–і–Њ–Ј вАФ —Н—В–Њ —Б–Є—Б—В–µ–Љ–љ–Њ–µ –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ–Њ–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ –љ–µ–Є–Ј–≤–µ—Б—В–љ–Њ–є —Н—В–Є–Њ–ї–Њ–≥–Є–Є, —Е–∞—А–∞–Ї—В–µ—А–Є–Ј—Г—О—Й–µ–µ—Б—П –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ–Љ –љ–µ–Ї–∞–Ј–µ–Є—Д–Є—Ж–Є—А—Г—О—Й–Є—Е—Б—П –≥—А–∞–љ—Г–ї–µ–Љ, –Љ—Г–ї—М—В–Є—Б–Є—Б—В–µ–Љ–љ—Л–Љ –њ–Њ—А–∞–ґ–µ–љ–Є–µ–Љ —А–∞–Ј–ї–Є—З–љ—Л—Е –Њ—А–≥–∞–љ–Њ–≤ –Є –∞–Ї—В–Є–≤–∞—Ж–Є–µ–є –Ґ-–Ї–ї–µ—В–Њ–Ї –≤ –Љ–µ—Б—В–µ –≥—А–∞–љ—Г–ї–µ–Љ–∞—В–Њ–Ј–љ–Њ–≥–Њ –≤–Њ—Б–њ–∞–ї–µ–љ–Є—П —Б –≤—Л—Б–≤–Њ–±–Њ–ґ–і–µ–љ–Є–µ–Љ —А–∞–Ј–ї–Є—З–љ—Л—Е —Е–µ–Љ–Њ–Ї–Є–љ–Њ–≤ –Є —Ж–Є—В–Њ–Ї–Є–љ–Њ–≤, –≤–Ї–ї—О—З–∞—П —Д–∞–Ї—В–Њ—А –љ–µ–Ї—А–Њ–Ј–∞ –Њ–њ—Г—Е–Њ–ї–Є ќ± [1].
–°–∞—А–Ї–Њ–Є–і–Њ–Ј –≤—Б—В—А–µ—З–∞–µ—В—Б—П —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —А–∞–Ј–љ—Л—Е –≤–Њ–Ј—А–∞—Б—В–љ—Л—Е –≥—А—Г–њ–њ, –Є–Љ–µ–µ—В —Б–Ї–ї–Њ–љ–љ–Њ—Б—В—М –Ї —Б–њ–Њ–љ—В–∞–љ–љ—Л–Љ —А–µ–Љ–Є—Б—Б–Є—П–Љ –Є —А–µ—Ж–Є–і–Є–≤–∞–Љ –њ–Њ—Б–ї–µ –њ—А–Њ–≤–µ–і–µ–љ–љ–Њ–≥–Њ –ї–µ—З–µ–љ–Є—П, —В—А–µ–±—Г–µ—В –љ–∞–Ј–љ–∞—З–µ–љ–Є—П –∞–і–µ–Ї–≤–∞—В–љ–Њ–є —В–µ—А–∞–њ–Є–Є [1вАУ3]. –Я—А–Њ–≥—А–µ—Б—Б–Є—А—Г—О—Й–µ–µ —В–µ—З–µ–љ–Є–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –њ–Њ –і–∞–љ–љ—Л–Љ —А–µ–љ—В–≥–µ–љ–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–≥–Њ –Ї–Њ–љ—В—А–Њ–ї—П –Є —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ–Њ–≥–Њ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –і—Л—Е–∞–љ–Є—П, –≤–љ–µ–ї–µ–≥–Њ—З–љ—Л–µ –њ—А–Њ—П–≤–ї–µ–љ–Є—П, –≤ —В. —З. –њ–Њ—А–∞–ґ–µ–љ–Є–µ –Њ—А–≥–∞–љ–∞ –Ј—А–µ–љ–Є—П —Б —Г–≥—А–Њ–Ј–Њ–є —Б–љ–Є–ґ–µ–љ–Є—П –Ј—А–Є—В–µ–ї—М–љ—Л—Е —Д—Г–љ–Ї—Ж–Є–є, –≤–ї–Є—П—О—Й–Є–µ –љ–∞ –Ї–∞—З–µ—Б—В–≤–Њ –ґ–Є–Ј–љ–Є –њ–∞—Ж–Є–µ–љ—В–∞, –Њ–њ—А–µ–і–µ–ї—П—О—В –љ–∞–Ј–љ–∞—З–µ–љ–Є–µ –≥–ї—О–Ї–Њ–Ї–Њ—А—В–Є–Ї–Њ—Б—В–µ—А–Њ–Є–і–Њ–≤ (–У–Ъ–°) —Б–Є—Б—В–µ–Љ–љ–Њ –≤ –Ї–∞—З–µ—Б—В–≤–µ –њ—А–µ–њ–∞—А–∞—В–Њ–≤ –њ–µ—А–≤–Њ–є –ї–Є–љ–Є–Є –≤ –ї–µ—З–µ–љ–Є–Є —Б–∞—А–Ї–Њ–Є–і–Њ–Ј–∞ [1, 3, 4].
–†–∞–Ј–≤–Є—В–Є–µ –њ–∞—В–Њ–ї–Њ–≥–Є–Є –Њ—А–≥–∞–љ–∞ –Ј—А–µ–љ–Є—П —Г –±–Њ–ї—М–љ—Л—Е —Б–∞—А–Ї–Њ–Є–і–Њ–Ј–Њ–Љ –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ –Ї–∞–Ї –і–Њ –њ—А–Њ—П–≤–ї–µ–љ–Є—П –њ—А–Є–Ј–љ–∞–Ї–Њ–≤ —Б–Є—Б—В–µ–Љ–љ–Њ–≥–Њ –њ–Њ—А–∞–ґ–µ–љ–Є—П, —В–∞–Ї –Є –љ–∞ —Д–Њ–љ–µ —В–µ—З–µ–љ–Є—П –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –Є –≤–∞—А—М–Є—А—Г–µ—В, –њ–Њ –і–∞–љ–љ—Л–Љ –ї–Є—В–µ—А–∞—В—Г—А—Л, –Њ—В 15% –і–Њ 80% —Б–ї—Г—З–∞–µ–≤ [5, 6]. –Т —Б—В—А—Г–Ї—В—Г—А–µ –Њ—Д—В–∞–ї—М–Љ–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є –њ—А–Є —Б–∞—А–Ї–Њ–Є–і–Њ–Ј–µ, –±–µ–Ј—Г—Б–ї–Њ–≤–љ–Њ, –ї–Є–і–Є—А—Г–µ—В —Г–≤–µ–Є—В, —Б–Њ—Б—В–∞–≤–ї—П—П –і–Њ 30вАУ77,8% –Њ—В –≤—Б–µ—Е —Г—Б—В–∞–љ–Њ–≤–ї–µ–љ–љ—Л—Е –ї–Њ–Ї–∞–ї–Є–Ј–∞—Ж–Є–є [6вАУ8]. –Ч–∞–Є–љ—В–µ—А–µ—Б–Њ–≤–∞–љ–љ–Њ—Б—В—М –њ–µ—А–µ–і–љ–µ–≥–Њ –Њ—В–і–µ–ї–∞ —Б–Њ—Б—Г–і–Є—Б—В–Њ–є –Њ–±–Њ–ї–Њ—З–Ї–Є –≥–ї–∞–Ј–∞ –љ–∞–±–ї—О–і–∞–µ—В—Б—П —З–∞—Й–µ вАФ –≤ 52,5вАУ75% —Б–ї—Г—З–∞–µ–≤ [5, 6], –Ј–∞–і–љ–Є–є —Г–≤–µ–Є—В вАФ –≤ 25,3вАУ31,3% [5], –Њ–љ –±–Њ–ї–µ–µ —Е–∞—А–∞–Ї—В–µ—А–µ–љ –і–ї—П –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б—В–∞—А—И–µ–є –≤–Њ–Ј—А–∞—Б—В–љ–Њ–є –≥—А—Г–њ–њ—Л [6].
–Я–Њ—А–∞–ґ–µ–љ–Є—П –Њ—А–±–Є—В—Л –Є –њ—А–Є–і–∞—В–Њ—З–љ–Њ–≥–Њ –∞–њ–њ–∞—А–∞—В–∞ –≥–ї–∞–Ј –њ—А–Є —Б–∞—А–Ї–Њ–Є–і–Њ–Ј–µ –≤—Б—В—А–µ—З–∞—О—В—Б—П –љ–µ—Б–Ї–Њ–ї—М–Ї–Њ —А–µ–ґ–µ, –љ–Њ —В–∞–Ї–ґ–µ –і–Њ—Б—В–∞—В–Њ—З–љ–Њ —А–∞–Ј–љ–Њ–Њ–±—А–∞–Ј–љ—Л. –Э–∞–Є–±–Њ–ї–µ–µ —З–∞—Б—В–Њ –≤—Л—П–≤–ї—П–µ—В—Б—П –њ—Б–µ–≤–і–Њ–Њ–њ—Г—Е–Њ–ї—М –Њ—А–±–Є—В—Л —Б –≤–Њ–≤–ї–µ—З–µ–љ–Є–µ–Љ —Б–ї–µ–Ј–љ–Њ–є –ґ–µ–ї–µ–Ј—Л, —Б–Њ—Б—В–∞–≤–ї—П—П 27,7% —Б–ї—Г—З–∞–µ–≤ —Б—А–µ–і–Є –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б —Б–∞—А–Ї–Њ–Є–і–Њ–Ј–Њ–Љ –Њ—А–≥–∞–љ–∞ –Ј—А–µ–љ–Є—П –Є 63% —Б–ї—Г—З–∞–µ–≤ —Б—А–µ–і–Є –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б —Б–∞—А–Ї–Њ–Є–і–Њ–Ј–Њ–Љ –Њ—А–±–Є—В—Л [8, 9]. –Т —В–Њ –ґ–µ –≤—А–µ–Љ—П —А–∞–Ј–≤–Є—В–Є–µ –Є–Ј–Њ–ї–Є—А–Њ–≤–∞–љ–љ–Њ–≥–Њ –і–∞–Ї—А–Є–Њ–∞–і–µ–љ–Є—В–∞ –Њ–њ–Є—Б–∞–љ–Њ –≤ 14,8% –Є 55% —Б–ї—Г—З–∞–µ–≤ —Б–Њ–Њ—В–≤–µ—В—Б—В–≤–µ–љ–љ–Њ [8, 10]. –Э–∞–ї–Є—З–Є–µ –≥—А–∞–љ—Г–ї–µ–Љ–∞—В–Њ–Ј–љ–Њ–≥–Њ –≤–Њ—Б–њ–∞–ї–µ–љ–Є—П –≤ –Њ—А–±–Є—В–µ –±–µ–Ј –Ј–∞–Є–љ—В–µ—А–µ—Б–Њ–≤–∞–љ–љ–Њ—Б—В–Є —Б–ї–µ–Ј–љ–Њ–є –ґ–µ–ї–µ–Ј—Л –≤—Б—В—А–µ—З–∞–µ—В—Б—П –љ–µ—Б–Ї–Њ–ї—М–Ї–Њ —А–µ–ґ–µ вАФ –≤ 13вАУ20% —Б–ї—Г—З–∞–µ–≤, –њ–Њ –і–∞–љ–љ—Л–Љ —А–∞–Ј–љ—Л—Е –∞–≤—В–Њ—А–Њ–≤ [9, 10]. –Ъ—А–Њ–Љ–µ —В–Њ–≥–Њ, –Њ–њ–Є—Б–∞–љ—Л –Њ—В–і–µ–ї—М–љ—Л–µ —Б–ї—Г—З–∞–Є –њ–Њ—А–∞–ґ–µ–љ–Є—П –Ј—А–Є—В–µ–ї—М–љ–Њ–≥–Њ –љ–µ—А–≤–∞ –≤ –µ–≥–Њ —А–µ—В—А–Њ–±—Г–ї—М–±–∞—А–љ–Њ–Љ –Њ—В–і–µ–ї–µ, –∞ —В–∞–Ї–ґ–µ —Н–Ї—Б—В—А–∞–Њ–Ї—Г–ї—П—А–љ—Л—Е –Љ—Л—И—Ж [10], –≤–µ–Ї –Є —Б–ї–µ–Ј–љ–Њ–≥–Њ –Љ–µ—И–Ї–∞ [9].
–Ь–∞–љ–Є—Д–µ—Б—В–∞—Ж–Є—П —Б–Є—Б—В–µ–Љ–љ—Л—Е –њ—А–Њ—П–≤–ї–µ–љ–Є–є –њ—А–Є —Б–∞—А–Ї–Њ–Є–і–Њ–Ј–µ –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–Љ–Є –Є–Ј–Љ–µ–љ–µ–љ–Є—П–Љ–Є —Б–Њ —Б—В–Њ—А–Њ–љ—Л –Њ—А–≥–∞–љ–∞ –Ј—А–µ–љ–Є—П –Є–Љ–µ–µ—В –Љ–µ—Б—В–Њ –≤ –і–Њ—Б—В–∞—В–Њ—З–љ–Њ –±–Њ–ї—М—И–Њ–Љ –Ї–Њ–ї–Є—З–µ—Б—В–≤–µ –љ–∞–±–ї—О–і–µ–љ–Є–є вАФ –Њ—В 38% –і–Њ 80% [8, 9].
–Т —В–Њ –ґ–µ –≤—А–µ–Љ—П —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б —Б–∞—А–Ї–Њ–Є–і–Њ–Ј–Њ–Љ –Њ—А–±–Є—В—Л –њ—А–Є –і–∞–ї—М–љ–µ–є—И–µ–Љ –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є–Є –≤ –њ–Њ–ї–Њ–≤–Є–љ–µ —Б–ї—Г—З–∞–µ–≤ –≤—Л—П–≤–ї—П—О—В—Б—П –і—А—Г–≥–Є–µ –ї–Њ–Ї–∞–ї–Є–Ј–∞—Ж–Є–Є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П [10]. –Я–Њ —А–µ–Ј—Г–ї—М—В–∞—В–∞–Љ –Ї–Њ–Љ–њ—М—О—В–µ—А–љ–Њ–є —В–Њ–Љ–Њ–≥—А–∞—Д–Є–Є (–Ъ–Ґ) –Њ—А–≥–∞–љ–Њ–≤ –≥—А—Г–і–љ–Њ–є –Ї–ї–µ—В–Ї–Є, –њ—А–Є –Њ—В—Б—Г—В—Б—В–≤–Є–Є –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є —Б–Є–Љ–њ—В–Њ–Љ–∞—В–Є–Ї–Є –њ–Њ—А–∞–ґ–µ–љ–Є—П –ї–µ–≥–Ї–Є—Е –Є –≤–љ—Г—В—А–Є–≥—А—Г–і–љ—Л—Е –ї–Є–Љ—Д–∞—В–Є—З–µ—Б–Ї–Є—Е —Г–Ј–ї–Њ–≤ —А–∞–Ј–ї–Є—З–љ–Њ–є —Б—В–µ–њ–µ–љ–Є –≤—Л—А–∞–ґ–µ–љ–љ–Њ—Б—В–Є, —Е–∞—А–∞–Ї—В–µ—А–љ—Л–µ –і–ї—П —Б–∞—А–Ї–Њ–Є–і–Њ–Ј–∞, –±—Л–ї–Є –Њ–±–љ–∞—А—Г–ґ–µ–љ—Л —Г 10% –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б –≥—А–∞–љ—Г–ї–µ–Љ–∞—В–Њ–Ј–љ—Л–Љ —Г–≤–µ–Є—В–Њ–Љ [11] –Є –њ—А–∞–Ї—В–Є—З–µ—Б–Ї–Є —Г –≤—Б–µ—Е –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б —Б–∞—А–Ї–Њ–Є–і–Њ–Ј–Њ–Љ –Њ—А–±–Є—В—Л [12вАУ14].
–Э–∞–ї–Є—З–Є–µ –Њ–±—К–µ–Љ–љ—Л—Е –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–є –≤ –Њ—А–±–Є—В–µ —В—А–µ–±—Г–µ—В –њ–Њ–ї–љ–Њ—Ж–µ–љ–љ–Њ–≥–Њ –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є—П —Б —Ж–µ–ї—М—О –Є—Б–Ї–ї—О—З–µ–љ–Є—П —Б–Є—Б—В–µ–Љ–љ–Њ–≥–Њ —Е–∞—А–∞–Ї—В–µ—А–∞ –њ—А–Њ—Ж–µ—Б—Б–∞ [5]. –Ю—Д—В–∞–ї—М–Љ–Њ–ї–Њ–≥–∞–Љ –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ –њ–Њ–Љ–љ–Є—В—М –Њ –Љ—Г–ї—М—В–Є–і–Є—Б—Ж–Є–њ–ї–Є–љ–∞—А–љ–Њ–Љ –њ–Њ–і—Е–Њ–і–µ –Ї –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є—О –Є –ї–µ—З–µ–љ–Є—О –і–∞–љ–љ–Њ–є –≥—А—Г–њ–њ—Л –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б –њ—А–Є–≤–ї–µ—З–µ–љ–Є–µ–Љ —Б–њ–µ—Ж–Є–∞–ї–Є—Б—В–Њ–≤ —А–∞–Ј–љ–Њ–≥–Њ –њ—А–Њ—Д–Є–ї—П –≤ –Ј–∞–≤–Є—Б–Є–Љ–Њ—Б—В–Є –Њ—В –≤—Л—П–≤–ї–µ–љ–љ—Л—Е –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –Є–Ј–Љ–µ–љ–µ–љ–Є–є.
–Т —Б—В–∞—В—М–µ –Њ–њ–Є—Б–∞–љ–Њ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–µ –љ–∞–±–ї—О–і–µ–љ–Є–µ –њ–∞—Ж–Є–µ–љ—В–∞ —Б –њ–Њ–ї–Є–Њ—А–≥–∞–љ–љ—Л–Љ —Б–∞—А–Ї–Њ–Є–і–Њ–Ј–Њ–Љ –Є —Б –і–µ–±—О—В–Њ–Љ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е –њ—А–Њ—П–≤–ї–µ–љ–Є–є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –≤ –≤–Є–і–µ –љ–∞—А—Г—И–µ–љ–Є—П –Ј—А–Є—В–µ–ї—М–љ—Л—Е —Д—Г–љ–Ї—Ж–Є–є –Є –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –Є–Ј–Љ–µ–љ–µ–љ–Є–є –ї–µ–≤–Њ–є –Њ—А–±–Є—В—Л. –Ю–љ–Њ –њ—А–Є–≤–µ–і–µ–љ–Њ —Б —Ж–µ–ї—М—О –Њ–±—А–∞—В–Є—В—М –≤–љ–Є–Љ–∞–љ–Є–µ –Њ—Д—В–∞–ї—М–Љ–Њ–ї–Њ–≥–Њ–≤ –љ–∞ –≤–∞–ґ–љ–Њ—Б—В—М –Љ—Г–ї—М—В–Є–і–Є—Б—Ж–Є–њ–ї–Є–љ–∞—А–љ–Њ–≥–Њ –њ–Њ–і—Е–Њ–і–∞ –Ї –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є—О –Є –ї–µ—З–µ–љ–Є—О –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б –њ–∞—В–Њ–ї–Њ–≥–Є–µ–є –Њ—А–±–Є—В—Л.
–Ъ–ї–Є–љ–Є—З–µ—Б–Ї–Њ–µ –љ–∞–±–ї—О–і–µ–љ–Є–µ
–Я–∞—Ж–Є–µ–љ—В –С., 1986 –≥. —А. (34 –≥–Њ–і–∞), –ґ–Є—В–µ–ї—М –°–≤–µ—А–і–ї–Њ–≤—Б–Ї–Њ–є –Њ–±–ї–∞—Б—В–Є. –Ю–±—А–∞—В–Є–ї—Б—П –≤ –Ї–ї–Є–љ–Є–Ї—Г –£–Э–Ш–Ш–§ вАФ —Д–Є–ї–Є–∞–ї–∞ –§–У–С–£ ¬Ђ–Э–Ь–Ш–¶ –§–Я–Ш¬ї –Ь–Є–љ–Ј–і—А–∞–≤–∞ –†–Њ—Б—Б–Є–Є 12.12.2019.
–Ц–∞–ї–Њ–±—Л –љ–∞ –Љ–Њ–Љ–µ–љ—В –Њ–±—А–∞—Й–µ–љ–Є—П: –і–≤–Њ–µ–љ–Є–µ, —Г—Б–Є–ї–Є–≤–∞–≤—И–µ–µ—Б—П –њ—А–Є –≤–Ј–≥–ї—П–і–µ –≤–≤–µ—А—Е, –≤–ї–µ–≤–Њ –Є –њ—А–Є —А–∞–±–Њ—В–µ –≤–±–ї–Є–Ј–Є, —Б–љ–Є–ґ–µ–љ–Є–µ –Њ—Б—В—А–Њ—В—Л –Ј—А–µ–љ–Є—П –ї–µ–≤–Њ–≥–Њ –≥–ї–∞–Ј–∞, —Б—Г–ґ–µ–љ–Є–µ –≥–ї–∞–Ј–љ–Њ–є —Й–µ–ї–Є, –Њ–њ—Г—Й–µ–љ–Є–µ –≤–µ—А—Е–љ–µ–≥–Њ –≤–µ–Ї–∞ —Б–ї–µ–≤–∞.
–Ф–∞–љ–љ—Л–µ –∞–љ–∞–Љ–љ–µ–Ј–∞: –љ–∞–ї–Є—З–Є–µ —Е—А–Њ–љ–Є—З–µ—Б–Ї–Є—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є, —В—Г–±–µ—А–Ї—Г–ї–µ–Ј, –Ї–Њ–љ—В–∞–Ї—В —Б –±–Њ–ї—М–љ—Л–Љ–Є —В—Г–±–µ—А–Ї—Г–ї–µ–Ј–Њ–Љ –Њ—В—А–Є—Ж–∞–µ—В. –Я–Њ —А–µ–Ј—Г–ї—М—В–∞—В–∞–Љ –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –≤–Є—А—Г—Б–љ—Л—Е –≥–µ–њ–∞—В–Є—В–Њ–≤, –Т–Ш–І-–Є–љ—Д–µ–Ї—Ж–Є–Є, –≤–µ–љ–µ—А–Є—З–µ—Б–Ї–Є—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є –љ–µ –≤—Л—П–≤–ї–µ–љ–Њ. –Э–µ –Ї—Г—А–Є—В, –љ–∞—А–Ї–Њ—В–Є–Ї–Є –љ–µ –њ—А–Є–љ–Є–Љ–∞–µ—В, –∞–ї–Ї–Њ–≥–Њ–ї–µ–Љ –љ–µ –Ј–ї–Њ—Г–њ–Њ—В—А–µ–±–ї—П–µ—В. –§–ї—О–Њ—А–Њ–≥—А–∞—Д–Є—П –≤ 2018 –≥. вАФ –±–µ–Ј –њ–∞—В–Њ–ї–Њ–≥–Є–Є.
OU вАФ –Љ–Є–Њ–њ–Є—П –≤—Л—Б–Њ–Ї–Њ–є —Б—В–µ–њ–µ–љ–Є —Б–Њ —И–Ї–Њ–ї—М–љ–Њ–≥–Њ –≤–Њ–Ј—А–∞—Б—В–∞, –њ—А–Њ–≤–µ–і–µ–љ–∞ —Б–Ї–ї–µ—А–Њ–њ–ї–∞—Б—В–Є–Ї–∞ –≤ 1995 –≥., –Ї–Њ—А—А–µ–Ї—Ж–Є—П –Ј—А–µ–љ–Є—П –њ–Њ–ї–љ–∞—П (OD c sph -14,0 –і–њ—В—А, OS c sph -9,0 –і–њ—В—А), –њ—А–Є —Н—В–Њ–Љ –њ–∞—Ж–Є–µ–љ—В –ї—Г—З—И–µ –≤–Є–і–µ–ї –ї–µ–≤—Л–Љ –≥–ї–∞–Ј–Њ–Љ.
–Т–њ–µ—А–≤—Л–µ –≤ –Љ–∞—А—В–µ 2019 –≥. –њ–∞—Ж–Є–µ–љ—В –Ј–∞–Љ–µ—В–Є–ї –і–≤–Њ–µ–љ–Є–µ –Є —Б–љ–Є–ґ–µ–љ–Є–µ –Ј—А–µ–љ–Є—П –њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ –ї–µ–≤–Њ–≥–Њ –≥–ї–∞–Ј–∞, —Б—Г–ґ–µ–љ–Є–µ –≥–ї–∞–Ј–љ–Њ–є —Й–µ–ї–Є, –Њ–њ—Г—Й–µ–љ–Є–µ –≤–µ—А—Е–љ–µ–≥–Њ –≤–µ–Ї–∞ —Б–ї–µ–≤–∞ —Б –њ–Њ—Б—В–µ–њ–µ–љ–љ—Л–Љ —Г—Е—Г–і—И–µ–љ–Є–µ–Љ —Б–Њ—Б—В–Њ—П–љ–Є—П –≥–ї–∞–Ј. –Ю–±—А–∞—Й–∞–ї—Б—П –Ї –Њ—Д—В–∞–ї—М–Љ–Њ–ї–Њ–≥—Г –њ–Њ –Љ–µ—Б—В—Г –ґ–Є—В–µ–ї—М—Б—В–≤–∞. –Т –Љ–∞–µ 2019 –≥. –Ї–Њ–љ—Б—Г–ї—М—В–Є—А–Њ–≤–∞–љ –≤ –У–Р–£–Ч –°–Ю ¬Ђ–°–Ю–Ъ–С вДЦ 1¬ї, –і–Є–∞–≥–љ–Њ–Ј: ¬Ђ–Ь–Є–Њ–њ–Є—П –≤—Л—Б–Њ–Ї–Њ–є —Б—В–µ–њ–µ–љ–Є –Њ–±–Њ–Є—Е –≥–ї–∞–Ј, –њ–Њ–і–Њ–Ј—А–µ–љ–Є–µ –љ–∞ –љ–Њ–≤–Њ–Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ –Њ—А–±–Є—В—Л —Б–ї–µ–≤–∞¬ї. –†–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞–љ–Њ: –Ь–†–Ґ –Њ—А–±–Є—В, –Ї–Њ–љ—Б—Г–ї—М—В–∞—Ж–Є—П –≥–µ–Љ–∞—В–Њ–ї–Њ–≥–∞. –Я–Њ –і–∞–љ–љ—Л–Љ –Ь–†–Ґ –≥–Њ–ї–Њ–≤–љ–Њ–≥–Њ –Љ–Њ–Ј–≥–∞, –Њ—А–±–Є—В –Ј–∞–Ї–ї—О—З–µ–љ–Є–µ: –њ—Б–µ–≤–і–Њ–Њ–њ—Г—Е–Њ–ї—М –Њ—А–±–Є—В—Л? —Б–ї–µ–≤–∞. –Ъ–Њ–љ—Б—Г–ї—М—В–∞—Ж–Є—П –≥–µ–Љ–∞—В–Њ–ї–Њ–≥–∞ –Њ—В 10.06.2019, –і–Є–∞–≥–љ–Њ–Ј: ¬Ђ–Ф–Є—Д—Д—Г–Ј–љ–∞—П –љ–µ—Е–Њ–і–ґ–Ї–Є–љ—Б–Ї–∞—П –ї–Є–Љ—Д–Њ–Љ–∞ –љ–µ—Г—В–Њ—З–љ–µ–љ–љ–∞—П, –љ–Њ–≤–Њ–Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ –ї–µ–≤–Њ–є –Њ—А–±–Є—В—Л –љ–µ—П—Б–љ–Њ–≥–Њ –≥–µ–љ–µ–Ј–∞¬ї. –Э–∞–њ—А–∞–≤–ї–µ–љ –љ–∞ –њ–Њ–Ј–Є—В—А–Њ–љ–љ–Њ-—Н–Љ–Є—Б—Б–Є–Њ–љ–љ—Г—О —В–Њ–Љ–Њ–≥—А–∞—Д–Є—О –Є –Ъ–Ґ 12.07.2019, –њ–Њ —А–µ–Ј—Г–ї—М—В–∞—В–∞–Љ –Ї–Њ—В–Њ—А—Л—Е –Њ–±–љ–∞—А—Г–ґ–µ–љ—Л –Є–Ј–Љ–µ–љ–µ–љ–Є—П –≤ –љ–Є–ґ–љ–µ–є –і–Њ–ї–µ –ї–µ–≤–Њ–≥–Њ –ї–µ–≥–Ї–Њ–≥–Њ, —Б—Г–±–њ–ї–µ–≤—А–∞–ї—М–љ–Њ вАФ –і–≤–∞ —Г–њ–ї–Њ—В–љ–µ–љ–Є—П —Б –њ–Њ–≤—Л—И–µ–љ–љ–Њ–є –Љ–µ—В–∞–±–Њ–ї–Є—З–µ—Б–Ї–Њ–є –∞–Ї—В–Є–≤–љ–Њ—Б—В—М—О, –∞–і–µ–љ–Њ–њ–∞—В–Є—П –≤–љ—Г—В—А–Є–≥—А—Г–і–љ—Л—Е –ї–Є–Љ—Д–∞—В–Є—З–µ—Б–Ї–Є—Е —Г–Ј–ї–Њ–≤ –≤—Б–µ—Е –≥—А—Г–њ–њ –і–Њ 24вАУ19 –Љ–Љ.
–Т –∞–≤–≥—Г—Б—В–µ 2019 –≥. –њ–∞—Ж–Є–µ–љ—В –Ј–∞–Љ–µ—В–Є–ї —Г–њ–ї–Њ—В–љ–µ–љ–Є–µ –≤ –Њ–±–ї–∞—Б—В–Є –њ—А–∞–≤–Њ–є –Ї–ї—О—З–Є—Ж—Л. –Т –Њ–љ–Ї–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–Љ –і–Є—Б–њ–∞–љ—Б–µ—А–µ 05.11.2019 –≤—Л–њ–Њ–ї–љ–µ–љ–∞ –±–Є–Њ–њ—Б–Є—П –њ–Њ–і–Ї–ї—О—З–Є—З–љ–Њ–≥–Њ –ї–Є–Љ—Д–Њ—Г–Ј–ї–∞ —Б–њ—А–∞–≤–∞. –Ч–∞–Ї–ї—О—З–µ–љ–Є–µ: –≥—А–∞–љ—Г–ї–µ–Љ–∞—В–Њ–Ј–љ—Л–є –ї–Є–Љ—Д–∞–і–µ–љ–Є—В. –Ь–Њ—А—Д–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–∞—П –Ї–∞—А—В–Є–љ–∞ –љ–∞–Є–±–Њ–ї–µ–µ —Б–Њ–Њ—В–≤–µ—В—Б—В–≤—Г–µ—В —Б–∞—А–Ї–Њ–Є–і–Њ–Ј—Г –≤ –≥—А–∞–љ—Г–ї–µ–Љ–∞—В–Њ–Ј–Њ-—Б–Ї–ї–µ—А–Њ—В–Є—З–µ—Б–Ї–Њ–є —Д–∞–Ј–µ. –Ф–ї—П –і–Њ—Б—В–Њ–≤–µ—А–љ–Њ–≥–Њ –і–Є–∞–≥–љ–Њ–Ј–∞ –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ –Ї–ї–Є–љ–Є–Ї–Њ-–ї–∞–±–Њ—А–∞—В–Њ—А–љ–Њ–µ –Є—Б–Ї–ї—О—З–µ–љ–Є–µ —В—Г–±–µ—А–Ї—Г–ї–µ–Ј–∞.
–§–ї—О–Њ—А–Њ–≥—А–∞—Д–Є—П –Њ—В 28.11.2019 вАФ –і–Є—Д—Д—Г–Ј–љ—Л–µ –Є–Ј–Љ–µ–љ–µ–љ–Є—П –Њ–±–Њ–Є—Е –ї–µ–≥–Ї–Є—Е –њ–Њ —В–Є–њ—Г –Љ–µ–ї–Ї–Њ–Њ—З–∞–≥–Њ–≤–Њ–є –і–Є—Б—Б–µ–Љ–Є–љ–∞—Ж–Є–Є. –Ф–Є—Д—Д—Г–Ј–љ–Њ–µ —Г—Б–Є–ї–µ–љ–Є–µ –Є –і–µ—Д–Њ—А–Љ–∞—Ж–Є—П –ї–µ–≥–Њ—З–љ–Њ–≥–Њ —А–Є—Б—Г–љ–Ї–∞ –њ–Њ —Б–µ—В—З–∞—В–Њ–Љ—Г —В–Є–њ—Г.
–Ю–±—Й–µ–µ —Б–Њ—Б—В–Њ—П–љ–Є–µ –њ–∞—Ж–Є–µ–љ—В–∞ –љ–∞ –Љ–Њ–Љ–µ–љ—В –Њ–±—А–∞—Й–µ–љ–Є—П 12.12.2019 —Г–і–Њ–≤–ї–µ—В–≤–Њ—А–Є—В–µ–ї—М–љ–Њ–µ. –Ю—Д—В–∞–ї—М–Љ–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–є —Б—В–∞—В—Г—Б: Vis OD=0,1 —Б sph -14,0 –і–њ—В—А=0,8; Vis OS=0,1
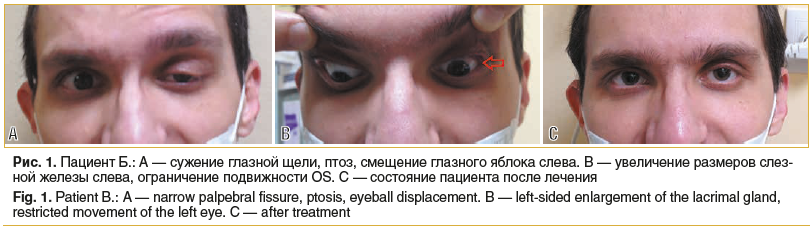
—Б sph -10,0 –і–њ—В—А=0,5; –Т–У–Ф OU=18 –Љ–Љ —А—В. —Б—В. (–њ–Њ –Ь–∞–Ї–ї–∞–Ї–Њ–≤—Г). –Я–Њ–ї—П –Ј—А–µ–љ–Є—П, —Ж–≤–µ—В–Њ–Њ—Й—Г—Й–µ–љ–Є–µ вАФ –≤ –њ—А–µ–і–µ–ї–∞—Е –љ–Њ—А–Љ—Л. OD вАФ –њ–Њ–ї–Њ–ґ–µ–љ–Є–µ –њ—А–∞–≤–Є–ї—М–љ–Њ–µ, –њ–Њ–і–≤–Є–ґ–љ–Њ—Б—В—М –≤ –њ–Њ–ї–љ–Њ–Љ –Њ–±—К–µ–Љ–µ. OS вАФ —Б–Љ–µ—Й–µ–љ–Є–µ –≥–ї–∞–Ј–љ–Њ–≥–Њ —П–±–ї–Њ–Ї–∞ –≤–љ–Є–Ј, –Њ–≥—А–∞–љ–Є—З–µ–љ–Є–µ –µ–≥–Њ –њ–Њ–і–≤–Є–ґ–љ–Њ—Б—В–Є –≤–Њ –≤—Б–µ—Е –љ–∞–њ—А–∞–≤–ї–µ–љ–Є—П—Е –Є —Г–≤–µ–ї–Є—З–µ–љ–Є–µ –і–Є–њ–ї–Њ–њ–Є–Є –њ—А–Є –Њ—В–≤–µ–і–µ–љ–Є—П—Е. –°—Г–ґ–µ–љ–Є–µ –≥–ї–∞–Ј–љ–Њ–є —Й–µ–ї–Є —Б–ї–µ–≤–∞, –њ—В–Њ–Ј (—А–Є—Б. 1 A). –£–≤–µ–ї–Є—З–µ–љ–Є–µ —А–∞–Ј–Љ–µ—А–Њ–≤ —Б–ї–µ–Ј–љ–Њ–є –ґ–µ–ї–µ–Ј—Л —Б–ї–µ–≤–∞ (—А–Є—Б. 1 B). –Я—А–Є –±–Є–Њ–Љ–Є–Ї—А–Њ—Б–Ї–Њ–њ–Є–Є –Є –Њ—Б–Љ–Њ—В—А–µ –≥–ї–∞–Ј–љ–Њ–≥–Њ –і–љ–∞ –Њ–±–Њ–Є—Е –≥–ї–∞–Ј –њ—А–Є–Ј–љ–∞–Ї–Њ–≤ –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ–Њ–≥–Њ –њ—А–Њ—Ж–µ—Б—Б–∞ (—Г–≤–µ–Є—В–∞) –љ–µ –≤—Л—П–≤–ї–µ–љ–Њ.
–Т—Л–њ–Њ–ї–љ–µ–љ–∞ –Њ–њ—В–Є—З–µ—Б–Ї–∞—П –Ї–Њ–≥–µ—А–µ–љ—В–љ–∞—П —В–Њ–Љ–Њ–≥—А–∞—Д–Є—П (–Ю–Ъ–Ґ) –Є —Д–Њ—В–Њ—Д–Є–Ї—Б–∞—Ж–Є—П (iVue-100 v3.2, Optovue, –°–®–Р). –Я–Њ –і–∞–љ–љ—Л–Љ –Ю–Ъ–Ґ –≤—Л—П–≤–ї–µ–љ–Њ —Г—В–Њ–ї—Й–µ–љ–Є–µ —Б–ї–Њ—П –љ–µ—А–≤–љ—Л—Е –≤–Њ–ї–Њ–Ї–Њ–љ –≤ –њ–µ—А–Є–њ–∞–њ–Є–ї–ї—П—А–љ–Њ–є –Њ–±–ї–∞—Б—В–Є –Є –Є—Б—В–Њ–љ—З–µ–љ–Є–µ —Б–µ—В—З–∞—В–Ї–Є –≤ –Љ–∞–Ї—Г–ї—П—А–љ–Њ–є –Ј–Њ–љ–µ –±–Њ–ї—М—И–µ –њ—А–∞–≤–Њ–≥–Њ –≥–ї–∞–Ј–∞, —З—В–Њ –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ–Њ –љ–∞–ї–Є—З–Є–µ–Љ –Љ–Є–Њ–њ–Є–Є –≤—Л—Б–Њ–Ї–Њ–є —Б—В–µ–њ–µ–љ–Є –Њ–±–Њ–Є—Е –≥–ї–∞–Ј.
–° –њ—А–µ–і–≤–∞—А–Є—В–µ–ї—М–љ—Л–Љ –і–Є–∞–≥–љ–Њ–Ј–Њ–Љ ¬Ђ–Ш–љ—В–µ—А—Б—В–Є—Ж–Є–∞–ї—М–љ–∞—П –ї–µ–≥–Њ—З–љ–∞—П –±–Њ–ї–µ–Ј–љ—М –љ–µ—Г—В–Њ—З–љ–µ–љ–љ–∞—П (—Б–∞—А–Ї–Њ–Є–і–Њ–Ј? —В—Г–±–µ—А–Ї—Г–ї–µ–Ј?). –Я–Њ–і–Њ–Ј—А–µ–љ–Є–µ –љ–∞ —Б–∞—А–Ї–Њ–Є–і–Њ–Ј –Њ—А–±–Є—В—Л, —Б–ї–µ–Ј–љ–Њ–є –ґ–µ–ї–µ–Ј—Л —Б–ї–µ–≤–∞¬ї –њ–∞—Ж–Є–µ–љ—В –±—Л–ї –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–Є—А–Њ–≤–∞–љ –≤ –Њ—В–і–µ–ї–µ–љ–Є–µ –і–Є—Д—Д–µ—А–µ–љ—Ж–Є–∞–ї—М–љ–Њ–є –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є –£–Э–Ш–Ш–§ вАФ —Д–Є–ї–Є–∞–ї–∞ –§–У–С–£ ¬Ђ–Э–Ь–Ш–¶ –§–Я–Ш¬ї –Ь–Є–љ¬≠–Ј–і—А–∞–≤–∞ –†–Њ—Б—Б–Є–Є, –≥–і–µ –љ–∞—Е–Њ–і–Є–ї—Б—П —Б 16.12.2019 –њ–Њ 28.02.2020.
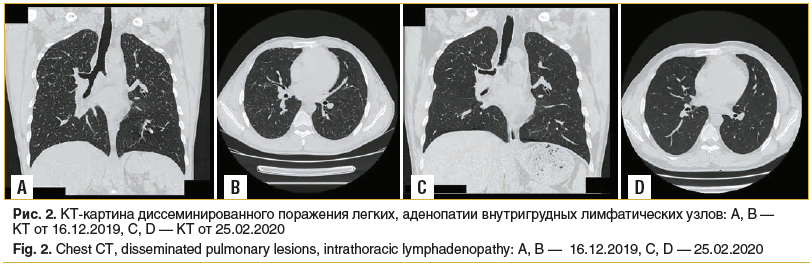
–Ф–∞–љ–љ—Л–µ –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є—П: –Ъ–Ґ –Њ—А–≥–∞–љ–Њ–≤ –≥—А—Г–і–љ–Њ–є –Ї–ї–µ—В–Ї–Є –Њ—В 16.12.2019 вАФ –Њ—З–∞–≥–Њ–≤–∞—П –і–Є—Б—Б–µ–Љ–Є–љ–∞—Ж–Є—П –њ–Њ –≤—Б–µ–Љ –ї–µ–≥–Њ—З–љ—Л–Љ –њ–Њ–ї—П–Љ —Б –Њ–±–µ–Є—Е —Б—В–Њ—А–Њ–љ. –Р–і–µ–љ–Њ–њ–∞—В–Є—П –≤–µ—А—Е–љ–µ–≥–Њ –Њ—В–і–µ–ї–∞ —Ж–µ–љ—В—А–∞–ї—М–љ–Њ–≥–Њ —Б—А–µ–і–Њ—Б—В–µ–љ–Є—П. –Т –і–Є–љ–∞–Љ–Є–Ї–µ: —Б 12.07.2019 –њ–Њ 16.12.2019, –њ–Њ –і–∞–љ–љ—Л–Љ –Я–≠–Ґ –Є –Ъ–Ґ, вАФ –љ–∞—А–∞—Б—В–∞–љ–Є–µ –ї–µ–≥–Њ—З–љ–Њ–≥–Њ –Ї–Њ–Љ–њ–Њ–љ–µ–љ—В–∞. –Ч–∞–Ї–ї—О—З–µ–љ–Є–µ: –і–Є—Б—Б–µ–Љ–Є–љ–Є—А–Њ–≤–∞–љ–љ–Њ–µ –њ–Њ—А–∞–ґ–µ–љ–Є–µ –ї–µ–≥–Ї–Є—Е, –њ—А–Њ–≥—А–µ—Б—Б–Є—А—Г—О—Й–µ–µ —В–µ—З–µ–љ–Є–µ. –Р–і–µ–љ–Њ–њ–∞—В–Є—П –≤–љ—Г—В—А–Є–≥—А—Г–і–љ—Л—Е –ї–Є–Љ—Д–∞—В–Є—З–µ—Б–Ї–Є—Е —Г–Ј–ї–Њ–≤ (—А–Є—Б. 2 –Р, –Т).
–Ь–†–Ґ –≥–Њ–ї–Њ–≤–љ–Њ–≥–Њ –Љ–Њ–Ј–≥–∞, –Њ—А–±–Є—В 24.12.2019 вАФ –≤ –Њ–±–ї–∞—Б—В–Є —Г—В–Њ–ї—Й–µ–љ–љ–Њ–≥–Њ —Б—Г—Е–Њ–ґ–Є–ї–Є—П –≤–µ—А—Е–љ–µ–є –њ—А—П–Љ–Њ–є –Љ—Л—И—Ж—Л —Б–ї–µ–≤–∞ –≤–Є–Ј—Г–∞–ї–Є–Ј–Є—А—Г–µ—В—Б—П —Г—З–∞—Б—В–Њ–Ї —Б –≥–Є–њ–Њ-–Є–Ј–Њ–Є–љ—В–µ–љ—Б–Є–≤–љ—Л–Љ —Б–Є–≥–љ–∞–ї–Њ–Љ, –Љ—П–≥–Ї–Є–µ —В–Ї–∞–љ–Є –≤–µ–Ї–∞, –Њ–±–ї–∞—Б—В–Є –≤–Њ–Ї—А—Г–≥ —Б–ї–µ–Ј–љ–Њ–є –ґ–µ–ї–µ–Ј—Л —Г—В–Њ–ї—Й–µ–љ—Л, —Б–Є–≥–љ–∞–ї –љ–µ –Є–Ј–Љ–µ–љ–µ–љ. –Я–∞—В–Њ–ї–Њ–≥–Є–Є –Ј—А–Є—В–µ–ї—М–љ—Л—Е –љ–µ—А–≤–Њ–≤ –љ–µ –Њ—В–Љ–µ—З–µ–љ–Њ. –Ч–∞–Ї–ї—О—З–µ–љ–Є–µ: –њ–Њ–і–Њ–Ј—А–µ–љ–Є–µ –љ–∞ –Љ–Є–Њ–Ј–Є—В–Є—З–µ—Б–Ї—Г—О –њ—Б–µ–≤–і–Њ–Њ–њ—Г—Е–Њ–ї—М –ї–µ–≤–Њ–є –Њ—А–±–Є—В—Л (—А–Є—Б. 3 –Р).

19.12.2019 –њ—А–Њ–≤–µ–і–µ–љ–∞ —Д–Є–±—А–Њ–±—А–Њ–љ—Е–Њ—Б–Ї–Њ–њ–Є—П —Б —В—А–∞–љ—Б-–±—А–Њ–љ—Е–Є–∞–ї—М–љ–Њ–є –±–Є–Њ–њ—Б–Є–µ–є –ї–µ–≥–Ї–Њ–≥–Њ –Є —Й–Є–њ—Ж–Њ–≤–Њ–є –±–Є–Њ–њ—Б–Є–µ–є –±—А–Њ–љ—Е–∞. –У–Є—Б—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–µ –Ј–∞–Ї–ї—О—З–µ–љ–Є–µ: —Н–њ–Є—В–µ–ї–Є–Њ–Є–і–љ–Њ-–Ї–ї–µ—В–Њ—З–љ–Њ–µ –≥—А–∞–љ—Г–ї–µ–Љ–∞—В–Њ–Ј–љ–Њ–µ –њ–Њ—А–∞–ґ–µ–љ–Є–µ —А–µ—Б–њ–Є—А–∞—В–Њ—А–љ–Њ–є —В–Ї–∞–љ–Є —Б –љ–µ–Ї—А–Њ–Ј–Њ–Љ –≤ —Ж–µ–љ—В—А–µ –Њ–і–љ–Њ–є –Є–Ј –≥—А–∞–љ—Г–ї–µ–Љ. –Т –њ–µ—А–≤—Г—О –Њ—З–µ—А–µ–і—М –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ –і–Є—Д—Д–µ—А–µ–љ—Ж–Є—А–Њ–≤–∞—В—М –њ—А–Њ–і—Г–Ї—В–Є–≤–љ—Л–є —В—Г–±–µ—А–Ї—Г–ї–µ–Ј –Є —Б–∞—А–Ї–Њ–Є–і–Њ–Ј —Б –љ–µ–Ї—А–Њ—В–Є—З–µ—Б–Ї–Њ–є —В–Ї–∞–љ–µ–≤–Њ–є —А–µ–∞–Ї—Ж–Є–µ–є. –Ь–Є–Ї—А–Њ—Б–Ї–Њ–њ–Є—П –њ—А–Њ–Љ—Л–≤–љ—Л—Е –≤–Њ–і –±—А–Њ–љ—Е–Њ–≤ –Љ–µ—В–Њ–і–Њ–Љ –¶–Є–ї—П вАФ –Э–Є–ї—М—Б–µ–љ–∞ –Њ—В 19.12.2019, 20.12.2019, 23.12.2019 вАФ –Ї–Є—Б–ї–Њ—В–Њ—Г—Б—В–Њ–є—З–Є–≤—Л–µ –Љ–Є–Ї–Њ–±–∞–Ї—В–µ—А–Є–Є –љ–µ –Њ–±–љ–∞—А—Г–ґ–µ–љ—Л.
–Т–љ—Г—В—А–Є–Ї–Њ–ґ–љ–∞—П –њ—А–Њ–±–∞ —Б —В—Г–±–µ—А–Ї—Г–ї–µ–Ј–љ—Л–Љ –∞–ї–ї–µ—А–≥–µ–љ–Њ–Љ –Њ—В 20.12.2019 вАФ —А–µ–Ј—Г–ї—М—В–∞—В –Њ—В—А–Є—Ж–∞—В–µ–ї—М–љ—Л–є.
–Ъ–ї–Є–љ–Є—З–µ—Б–Ї–Є–µ –∞–љ–∞–ї–Є–Ј—Л –Ї—А–Њ–≤–Є –Є –Њ–±—Й–Є–є –∞–љ–∞–ї–Є–Ј –Љ–Њ—З–Є вАФ –≤ –њ—А–µ–і–µ–ї–∞—Е –љ–Њ—А–Љ—Л.
–Ъ–Њ–љ—Б—Г–ї—М—В–∞—Ж–Є—П –љ–µ–≤—А–Њ–ї–Њ–≥–∞ 13.01.2020 вАФ –њ–∞—В–Њ–ї–Њ–≥–Є–Є –љ–µ –≤—Л—П–≤–ї–µ–љ–Њ.
–° —Г—З–µ—В–Њ–Љ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є –Ї–∞—А—В–Є–љ—Л –Є –і–∞–љ–љ—Л—Е –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –±—Л–ї —Г—Б—В–∞–љ–Њ–≤–ї–µ–љ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–є –і–Є–∞–≥–љ–Њ–Ј ¬Ђ–Я–Њ–ї–Є–Њ—А–≥–∞–љ–љ—Л–є —Б–∞—А–Ї–Њ–Є–і–Њ–Ј¬ї: —Б–∞—А–Ї–Њ–Є–і–Њ–Ј –ї–µ–≥–Ї–Є—Е, –≤–љ—Г—В—А–Є–≥—А—Г–і–љ—Л—Е –Є –њ–µ—А–Є—Д–µ—А–Є—З–µ—Б–Ї–Є—Е –ї–Є–Љ—Д–Њ—Г–Ј–ї–Њ–≤, –Њ—А–±–Є—В—Л, —Б–ї–µ–Ј–љ–Њ–є –ґ–µ–ї–µ–Ј—Л —Б–ї–µ–≤–∞.
–Я–∞—Ж–Є–µ–љ—В—Г –љ–∞–Ј–љ–∞—З–µ–љ–Њ –ї–µ—З–µ–љ–Є–µ: –∞–Љ–Є–љ–Њ—Д–Є–ї–ї–Є–љ 2,4% 5,0 –Љ–ї, –і–µ–Ї—Б–∞–Љ–µ—В–∞–Ј–Њ–љ 8 –Љ–≥, NaCl 0,9% 200 –Љ–ї –≤–љ—Г—В—А–Є–≤–µ–љ–љ–Њ –Ї–∞–њ–µ–ї—М–љ–Њ вДЦ 5. –Т—Л—Б–Њ–Ї–Њ–±–µ–ї–Ї–Њ–≤–∞—П –і–Є–µ—В–∞. –°—В–∞—А—В —Б–Є—Б—В–µ–Љ–љ–Њ–є —В–µ—А–∞–њ–Є–Є –У–Ъ–° 26.12.2019 вАФ –Љ–µ—В–Є–ї–њ—А–µ–і–љ–Є–Ј–Њ–ї–Њ–љ 28 –Љ–≥/—Б—Г—В, —Б 10.02.2020 вАФ 27 –Љ–≥/—Б—Г—В, –і–∞–ї–µ–µ —Б–љ–Є–ґ–µ–љ–Є–µ –і–Њ–Ј—Л –њ–Њ 1 –Љ–≥ –Ї–∞–ґ–і—Л–µ 10 –і–љ–µ–є –і–Њ –њ–Њ–ї–љ–Њ–є –Њ—В–Љ–µ–љ—Л.
–Э–∞ –Ъ–Ґ 25.02.2020 (—А–Є—Б. 2 C, D) –њ–Њ —Б—А–∞–≤–љ–µ–љ–Є—О —Б –і–∞–љ–љ—Л–Љ–Є –Њ—В 16.12.2019 –Њ—В–Љ–µ—З–∞–µ—В—Б—П –њ—А–∞–Ї—В–Є—З–µ—Б–Ї–Є –њ–Њ–ї–љ–∞—П —А–µ–≥—А–µ—Б—Б–Є—П –Љ–µ–ї–Ї–Є—Е —Н–ї–µ–Љ–µ–љ—В–Њ–≤ –і–Є—Д—Д—Г–Ј–љ–Њ–≥–Њ –њ–Њ—А–∞–ґ–µ–љ–Є—П –ї–µ–≥–Ї–Є—Е —А–∞–≤–љ–Њ–Љ–µ—А–љ–Њ –≤–Њ –≤—Б–µ—Е –Њ—В–і–µ–ї–∞—Е, –∞ —В–∞–Ї–ґ–µ —Г–Љ–µ–љ—М—И–µ–љ–Є–µ –Є –љ–Њ—А–Љ–∞–ї–Є–Ј–∞—Ж–Є—П —А–∞–Ј–Љ–µ—А–Њ–≤ –ї–Є–Љ—Д–Њ—Г–Ј–ї–Њ–≤ –њ–∞—А–∞—В—А–∞—Е–µ–∞–ї—М–љ—Л—Е –≥—А—Г–њ–њ –Є –∞–Њ—А—В–Њ–њ—Г–ї—М–Љ–Њ–љ–∞–ї—М–љ–Њ–є –Є –±–Є—Д—Г—А–Ї–∞—Ж–Є–Њ–љ–љ–Њ–є –≥—А—Г–њ–њ—Л.
–Т —А–µ–Ј—Г–ї—М—В–∞—В–µ —В–µ—А–∞–њ–Є–Є –≤ —В–µ—З–µ–љ–Є–µ 2 –Љ–µ—Б. –Њ—В–Љ–µ—З–µ–љ–∞ —Б—Г—Й–µ—Б—В–≤–µ–љ–љ–∞—П –њ–Њ–ї–Њ–ґ–Є—В–µ–ї—М–љ–∞—П –Ї–ї–Є–љ–Є–Ї–Њ-—А–µ–љ—В–≥–µ–љ–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–∞—П –і–Є–љ–∞–Љ–Є–Ї–∞ –≤ —Б–Њ—Б—В–Њ—П–љ–Є–Є –њ–∞—Ж–Є–µ–љ—В–∞. –Я—А–Є –Ї–Њ–љ—В—А–Њ–ї—М–љ–Њ–є –Ь–†–Ґ –≥–Њ–ї–Њ–≤–љ–Њ–≥–Њ –Љ–Њ–Ј–≥–∞, –Њ—А–±–Є—В –Њ—В 06.02.2020 (—А–Є—Б. 3 –Т) –≤ —Б—А–∞–≤–љ–µ–љ–Є–Є —Б –Ь–†–Ґ –Њ—В 23.12.2019 –Њ—В–Љ–µ—З–∞–µ—В—Б—П –љ–Њ—А–Љ–∞–ї–Є–Ј–∞—Ж–Є—П —В–Њ–ї—Й–Є–љ—Л —Б—Г—Е–Њ–ґ–Є–ї–Є—П –≤–µ—А—Е–љ–µ–є –њ—А—П–Љ–Њ–є –Љ—Л—И—Ж—Л —Б–ї–µ–≤–∞; –Љ—П–≥–Ї–Є–µ —В–Ї–∞–љ–Є –≤–µ–Ї–∞, –Њ–±–ї–∞—Б—В–Є –≤–Њ–Ї—А—Г–≥ —Б–ї–µ–Ј–љ–Њ–є –ґ–µ–ї–µ–Ј—Л –њ–Њ –Є–љ—В–µ–љ—Б–Є–≤–љ–Њ—Б—В–Є —Б—А–∞–≤–љ–Є–Љ—Л —Б –њ—А–Њ—В–Є–≤–Њ–њ–Њ–ї–Њ–ґ–љ–Њ–є —Б—В–Њ—А–Њ–љ–Њ–є, —Б–Њ—Е—А–∞–љ—П–µ—В—Б—П –љ–µ–Ї–Њ—В–Њ—А–Њ–µ —Г—В–Њ–ї—Й–µ–љ–Є–µ –≤–µ—А—Е–љ–µ–≥–Њ –≤–µ–Ї–∞.
–Ю—Д—В–∞–ї—М–Љ–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–є —Б—В–∞—В—Г—Б 26.02.2020: –њ–∞—Ж–Є–µ–љ—В –Њ—В–Љ–µ—З–∞–µ—В —Г–ї—Г—З—И–µ–љ–Є–µ –Ј—А–µ–љ–Є—П, –љ–Њ —Б–Њ—Е—А–∞–љ—П–µ—В—Б—П –і–Є—Б–Ї–Њ–Љ—Д–Њ—А—В –Є –і–≤–Њ–µ–љ–Є–µ –њ—А–Є —А–∞–±–Њ—В–µ –≤–±–ї–Є–Ј–Є. Vis OD=0,1 —Б shp -14,0 –і–њ—В—А=0,9 Vis OS=0,1 —Б shp -9,0 –і–њ—В—А=0,9; –Т–У–Ф OU=19 –Љ–Љ —А—В. —Б—В. (–њ–Њ –Ь–∞–Ї–ї–∞–Ї–Њ–≤—Г). –Я–Њ–ї—П –Ј—А–µ–љ–Є—П, —Ж–≤–µ—В–Њ–Њ—Й—Г—Й–µ–љ–Є–µ вАФ –≤ –њ—А–µ–і–µ–ї–∞—Е –љ–Њ—А–Љ—Л. –Ю–±–∞ –≥–ї–∞–Ј–∞ —Б–њ–Њ–Ї–Њ–є–љ—Л, —Б–Њ—Е—А–∞–љ—П–µ—В—Б—П –љ–µ–Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ–µ —Б—Г–ґ–µ–љ–Є–µ –≥–ї–∞–Ј–љ–Њ–є —Й–µ–ї–Є —Б–ї–µ–≤–∞. –Ы–µ–≤–Њ–µ –≥–ї–∞–Ј–љ–Њ–µ —П–±–ї–Њ–Ї–Њ –Ј–∞–љ–Є–Љ–∞–µ—В –њ—А–∞–≤–Є–ї—М–љ–Њ–µ –њ–Њ–ї–Њ–ґ–µ–љ–Є–µ, –і–≤–Є–ґ–µ–љ–Є—П –њ—А–∞–Ї—В–Є—З–µ—Б–Ї–Є –≤ –њ–Њ–ї–љ–Њ–Љ –Њ–±—К–µ–Љ–µ, —Б –љ–µ–±–Њ–ї—М—И–Є–Љ –Њ–≥—А–∞–љ–Є—З–µ–љ–Є–µ–Љ –њ—А–Є –≤–Ј–≥–ї—П–і–µ –≤–љ–Є–Ј (—А–Є—Б. 1 C). –Ы–µ–≤–∞—П —Б–ї–µ–Ј–љ–∞—П –ґ–µ–ї–µ–Ј–∞ —Г–Љ–µ–љ—М—И–Є–ї–∞—Б—М –≤ –Њ–±—К–µ–Љ–µ, –µ–µ —А–∞–Ј–Љ–µ—А—Л –Є –њ–Њ–ї–Њ–ґ–µ–љ–Є–µ —Б–Њ–Њ—В–≤–µ—В—Б—В–≤—Г—О—В –њ—А–∞–≤–Њ–є. –Т –Њ—Б—В–∞–ї—М–љ–Њ–Љ –Њ—Д—В–∞–ї—М–Љ–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–є —Б—В–∞—В—Г—Б –Є –і–∞–љ–љ—Л–µ –Ю–Ъ–Ґ —Б–Њ–Њ—В–≤–µ—В—Б—В–≤—Г—О—В –њ–Њ–Ї–∞–Ј–∞—В–µ–ї—П–Љ 12.12.2019.
–Ч–∞–Ї–ї—О—З–Є—В–µ–ї—М–љ—Л–є –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–є –і–Є–∞–≥–љ–Њ–Ј: —Б–∞—А–Ї–Њ–Є–і–Њ–Ј –ї–µ–≥–Ї–Є—Е —Б —Б–∞—А–Ї–Њ–Є–і–Њ–Ј–Њ–Љ –ї–Є–Љ—Д–∞—В–Є—З–µ—Б–Ї–Є—Е —Г–Ј–ї–Њ–≤, –Њ—Б—В—А–Њ–µ —В–µ—З–µ–љ–Є–µ, —Д–∞–Ј–∞ –Љ–µ–і–Є–Ї–∞–Љ–µ–љ—В–Њ–Ј–љ–Њ–є —А–µ–≥—А–µ—Б—Б–Є–Є. –°–∞—А–Ї–Њ–Є–і–Њ–Ј –Њ—А–±–Є—В—Л, –і–∞–Ї—А–Є–Њ–∞–і–µ–љ–Є—В —Б–ї–µ–≤–∞, —Д–∞–Ј–∞ –Љ–µ–і–Є–Ї–∞–Љ–µ–љ—В–Њ–Ј–љ–Њ–є —А–µ–≥—А–µ—Б—Б–Є–Є. –Ь–Є–Њ–њ–Є—П –≤—Л—Б–Њ–Ї–Њ–є —Б—В–µ–њ–µ–љ–Є –Њ–±–Њ–Є—Е –≥–ї–∞–Ј. –Ф—Л—Е–∞—В–µ–ї—М–љ–∞—П –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В—М 0.
–†–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є–Є –њ—А–Є –≤—Л–њ–Є—Б–Ї–µ: –љ–∞–±–ї—О–і–µ–љ–Є–µ –њ—Г–ї—М–Љ–Њ–љ–Њ–ї–Њ–≥–Њ–Љ/—В–µ—А–∞–њ–µ–≤—В–Њ–Љ, –Њ—Д—В–∞–ї—М–Љ–Њ–ї–Њ–≥–Њ–Љ –њ–Њ –Љ–µ—Б—В—Г –ґ–Є—В–µ–ї—М—Б—В–≤–∞. –Ы–µ—З–µ–љ–Є–µ —Б–∞—А–Ї–Њ–Є–і–Њ–Ј–∞ –њ—А–Њ–і–Њ–ї–ґ–Є—В—М –Љ–µ—В–Є–ї–њ—А–µ–і–љ–Є–Ј–Њ–ї–Њ–љ–Њ–Љ вАФ –Ї—Г—А—Б –ї–µ—З–µ–љ–Є—П –љ–∞—З–∞—В 25.12.2019 —Б 28 –Љ–≥/—Б—Г—В, —Б 10.02.2020 —Б–љ–Є–ґ–µ–љ–Є–µ —Б—Г—В–Њ—З–љ–Њ–є –і–Њ–Ј—Л –Љ–µ—В–Є–ї–њ—А–µ–і–љ–Є–Ј–Њ–ї–Њ–љ–∞ –њ–Њ 1 –Љ–≥, 1 —А–∞–Ј –≤ 10 –і–љ–µ–є, –њ—А–Њ–і–Њ–ї–ґ–Є—В—М —Б–љ–Є–ґ–µ–љ–Є–µ —Б—Г—В–Њ—З–љ–Њ–є –і–Њ–Ј—Л –і–Њ –њ–Њ–ї–љ–Њ–є –Њ—В–Љ–µ–љ—Л.
–Я—А–µ–і—Б—В–∞–≤–ї–µ–љ–љ–Њ–µ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–µ –љ–∞–±–ї—О–і–µ–љ–Є–µ –і–µ–Љ–Њ–љ—Б—В—А–Є—А—Г–µ—В —А–∞–Ј–≤–Є—В–Є–µ –њ–Њ–ї–Є–Њ—А–≥–∞–љ–љ–Њ–≥–Њ –њ–Њ—А–∞–ґ–µ–љ–Є—П –њ—А–Є —Б–∞—А–Ї–Њ–Є–і–Њ–Ј–µ —Б –њ–µ—А–≤–Њ–љ–∞—З–∞–ї—М–љ—Л–Љ–Є –ґ–∞–ї–Њ–±–∞–Љ–Є –љ–∞ –љ–∞—А—Г—И–µ–љ–Є–µ –Ј—А–Є—В–µ–ї—М–љ—Л—Е —Д—Г–љ–Ї—Ж–Є–є –Є –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–Љ–Є –Є–Ј–Љ–µ–љ–µ–љ–Є—П–Љ–Є –≤ –ї–µ–≤–Њ–є –Њ—А–±–Є—В–µ. –°–∞—А–Ї–Њ–Є–і–Њ–Ј –±—Л–ї –Ј–∞–њ–Њ–і–Њ–Ј—А–µ–љ —В–Њ–ї—М–Ї–Њ –њ–Њ—Б–ї–µ –±–Є–Њ–њ—Б–Є–Є –Є –≥–Є—Б—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–≥–Њ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П —Г–≤–µ–ї–Є—З–µ–љ–љ–Њ–≥–Њ –њ–Њ–і–Ї–ї—О—З–Є—З–љ–Њ–≥–Њ –ї–Є–Љ—Д–Њ—Г–Ј–ї–∞, —Е–Њ—В—П –Њ—З–∞–≥–Њ–≤—Л–µ –Є–Ј–Љ–µ–љ–µ–љ–Є—П –≤ –ї–µ–≥–Ї–Є—Е –Є –∞–і–µ–љ–Њ–њ–∞—В–Є—П –≤–љ—Г—В—А–Є–≥—А—Г–і–љ—Л—Е –ї–Є–Љ—Д–Њ—Г–Ј–ї–Њ–≤, –њ–Њ –і–∞–љ–љ—Л–Љ –Ъ–Ґ –Њ—А–≥–∞–љ–Њ–≤ –≥—А—Г–і–љ–Њ–є –Ї–ї–µ—В–Ї–Є, —Г–ґ–µ –Є–Љ–µ–ї–Є –Љ–µ—Б—В–Њ –љ–∞ –±–Њ–ї–µ–µ —А–∞–љ–љ–µ–є —Б—В–∞–і–Є–Є –њ—А–Њ—Ж–µ—Б—Б–∞. –Ґ–∞–Ї–Є–Љ –Њ–±—А–∞–Ј–Њ–Љ, –≤–µ—А–Є—Д–Є–Ї–∞—Ж–Є—П –і–Є–∞–≥–љ–Њ–Ј–∞ –Є —Б—В–∞—А—В —Б–Є—Б—В–µ–Љ–љ–Њ–є —В–µ—А–∞–њ–Є–Є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –њ—А–Њ–Є–Ј–Њ—И–ї–Є –ї–Є—И—М —Б–њ—Г—Б—В—П 10 –Љ–µ—Б. —Б –Љ–Њ–Љ–µ–љ—В–∞ –њ–Њ—П–≤–ї–µ–љ–Є—П –ґ–∞–ї–Њ–± —Г –њ–∞—Ж–Є–µ–љ—В–∞.
–Ч–∞–Ї–ї—О—З–µ–љ–Є–µ
–Я–∞—В–Њ–ї–Њ–≥–Є—П –Њ—А–±–Є—В—Л (–≤ —В. —З. –Њ–±—К–µ–Љ–љ—Л–µ –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є—П) –Є–Љ–µ–µ—В —А–∞–Ј–ї–Є—З–љ—Г—О –њ—А–Є—А–Њ–і—Г –Є –њ—А–µ–і—Б—В–∞–≤–ї—П–µ—В –Њ–њ—А–µ–і–µ–ї–µ–љ–љ—Л–µ —Б–ї–Њ–ґ–љ–Њ—Б—В–Є –≤ –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–µ. –Т —Б–≤—П–Ј–Є —Б –љ–∞–ї–Є—З–Є–µ–Љ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е –њ—А–Њ—П–≤–ї–µ–љ–Є–є –Є –Ј—А–Є—В–µ–ї—М–љ—Л—Е –љ–∞—А—Г—И–µ–љ–Є–є, –Ј–∞–Љ–µ—В–љ—Л—Е –њ–∞—Ж–Є–µ–љ—В—Г, –≤–њ–Њ–ї–љ–µ –њ—А–µ–і—Б–Ї–∞–Ј—Г–µ–Љ–Њ –µ–≥–Њ –њ–µ—А–≤–Њ–љ–∞—З–∞–ї—М–љ–Њ–µ –Њ–±—А–∞—Й–µ–љ–Є–µ –Ї –Њ—Д—В–∞–ї—М–Љ–Њ–ї–Њ–≥—Г. –Т—А–∞—З—Г –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ –њ–Њ–Љ–љ–Є—В—М, —З—В–Њ –њ—Б–µ–≤–і–Њ–Њ–њ—Г—Е–Њ–ї–Є –Њ—А–±–Є—В—Л вАФ –љ–µ—А–µ–і–Ї–Њ –њ—А–Њ—П–≤–ї–µ–љ–Є–µ —Б–Є—Б—В–µ–Љ–љ–Њ–≥–Њ –њ–Њ–ї–Є–Њ—А–≥–∞–љ–љ–Њ–≥–Њ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П, –≤ —В. —З. —Б–∞—А–Ї–Њ–Є–і–Њ–Ј–∞. –Я—А–Є –њ–Њ–і–Њ–Ј—А–µ–љ–Є–Є –љ–∞ —Б–∞—А–Ї–Њ–Є–і–Њ–Ј –њ–∞—Ж–Є–µ–љ—В–∞–Љ, –љ–µ–Ј–∞–≤–Є—Б–Є–Љ–Њ –Њ—В –љ–∞–ї–Є—З–Є—П –ґ–∞–ї–Њ–± –Є –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е –њ—А–Њ—П–≤–ї–µ–љ–Є–є, –њ–Њ–Ї–∞–Ј–∞–љ–∞ –Ъ–Ґ –Њ—А–≥–∞–љ–Њ–≤ –≥—А—Г–і–љ–Њ–є –Ї–ї–µ—В–Ї–Є —Б –њ–Њ—Б–ї–µ–і—Г—О—Й–µ–є –Ї–Њ–љ—Б—Г–ї—М—В–∞—Ж–Є–µ–є –њ—Г–ї—М–Љ–Њ–љ–Њ–ї–Њ–≥–∞ —Б —Ж–µ–ї—М—О —Б–≤–Њ–µ–≤—А–µ–Љ–µ–љ–љ–Њ–є –≤–µ—А–Є—Д–Є–Ї–∞—Ж–Є–Є –і–Є–∞–≥–љ–Њ–Ј–∞ –Є –і–∞–ї—М–љ–µ–є—И–µ–≥–Њ –∞–і–µ–Ї–≤–∞—В–љ–Њ–≥–Њ –ї–µ—З–µ–љ–Є—П –Є –љ–∞–±–ї—О–і–µ–љ–Є—П.
–°–≤–µ–і–µ–љ–Є—П –Њ–± –∞–≤—В–Њ—А–∞—Е:
–С—Г—А—Л–ї–Њ–≤–∞ –Х–ї–µ–љ–∞ –Р–љ–∞—В–Њ–ї—М–µ–≤–љ–∞ вАФ –Ї.–Љ.–љ., –≤–µ–і—Г—Й–Є–є –љ–∞—Г—З–љ—Л–є —Б–Њ—В—А—Г–і–љ–Є–Ї, –≥—А—Г–њ–њ–∞ –Ї–Њ–Њ—А–і–Є–љ–∞—Ж–Є–Є –љ–∞—Г—З–љ—Л—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є, –≤—А–∞—З-–Њ—Д—В–∞–ї—М–Љ–Њ–ї–Њ–≥, ORCID iD 0000-0002-4440-4686;
–Ь–∞–Љ–∞–µ–≤–∞ –Ы—О–і–Љ–Є–ї–∞ –Р–ї–µ–Ї—Б–µ–µ–≤–љ–∞ вАФ –Ї.–Љ.–љ., –Ј–∞–≤–µ–і—Г—О—Й–∞—П –Ї–ї–Є–љ–Є–Ї–Њ-–і–Є–∞–≥–љ–Њ—Б—В–Є—З–µ—Б–Ї–Є–Љ –Њ—В–і–µ–ї–µ–љ–Є–µ–Љ, –≤—А–∞—З-–њ—Г–ї—М–Љ–Њ–љ–Њ–ї–Њ–≥, ORCID iD 0000-0001-7070-8168;
–С–µ—А–і–љ–Є–Ї–Њ–≤–∞ –Р–љ–љ–∞ –°–µ—А–≥–µ–µ–≤–љ–∞ вАФ –љ–∞—Г—З–љ—Л–є —Б–Њ—В—А—Г–і–љ–Є–Ї, –љ–∞—Г—З–љ–Њ-–Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–є –Њ—В–і–µ–ї, –≤—А–∞—З-—А–µ–љ—В–≥–µ–љ–Њ–ї–Њ–≥, –Њ—В–і–µ–ї–µ–љ–Є–µ –ї—Г—З–µ–≤–Њ–є –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є, ORCID iD 0000-0001-8330-9174;
–§–µ–і–Њ—А–Њ–≤–∞ –Ю–ї—М–≥–∞ –Ъ–Њ–љ—Б—В–∞–љ—В–Є–љ–Њ–≤–љ–∞ вАФ –Ј–∞–≤–µ–і—Г—О—Й–∞—П –Њ—В–і–µ–ї–µ–љ–Є–µ–Љ –і–Є—Д—Д–µ—А–µ–љ—Ж–Є–∞–ї—М–љ–Њ–є –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є, –≤—А–∞—З-–њ—Г–ї—М–Љ–Њ–љ–Њ–ї–Њ–≥, ORCID iD 0000-0002-6107-3524.
–£–Э–Ш–Ш–§ вАФ —Д–Є–ї–Є–∞–ї –§–У–С–£ ¬Ђ–Э–Ь–Ш–¶ –§–Я–Ш¬ї –Ь–Є–љ–Ј–і—А–∞–≤–∞ –†–Њ—Б—Б–Є–Є. 620039, –†–Њ—Б—Б–Є—П, –≥. –Х–Ї–∞—В–µ—А–Є–љ–±—Г—А–≥, —Г–ї. 22 –њ–∞—А—В—Б—К–µ–Ј–і–∞, –і. 50.
–Ъ–Њ–љ—В–∞–Ї—В–љ–∞—П –Є–љ—Д–Њ—А–Љ–∞—Ж–Є—П: –С—Г—А—Л–ї–Њ–≤–∞ –Х–ї–µ–љ–∞ –Р–љ–∞—В–Њ–ї—М–µ–≤–љ–∞, e-mail: science@urniif.ru. –Я—А–Њ–Ј—А–∞—З–љ–Њ—Б—В—М —Д–Є–љ–∞–љ—Б–Њ–≤–Њ–є –і–µ—П—В–µ–ї—М–љ–Њ—Б—В–Є: –љ–Є–Ї—В–Њ –Є–Ј –∞–≤—В–Њ—А–Њ–≤ –љ–µ –Є–Љ–µ–µ—В —Д–Є–љ–∞–љ—Б–Њ–≤–Њ–є –Ј–∞–Є–љ—В–µ—А–µ—Б–Њ–≤–∞–љ–љ–Њ—Б—В–Є –≤ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–љ—Л—Е –Љ–∞—В–µ—А–Є–∞–ї–∞—Е –Є–ї–Є –Љ–µ—В–Њ–і–∞—Е. –Ъ–Њ–љ—Д–ї–Є–Ї—В –Є–љ—В–µ—А–µ—Б–Њ–≤ –Њ—В—Б—Г—В—Б—В–≤—Г–µ—В. –°—В–∞—В—М—П –њ–Њ—Б—В—Г–њ–Є–ї–∞ 07.07.2020.
About the authors:
Elena A. Burylova вАФ Cand. of Sci. (Med.), Leading Researcher, Group of the Coordination of Scientific Researches, ophthalmologist, ORCID iD 0000-0002-4440-4686;
Lyudmila –Р. Mamaeva вАФ Cand. of Sci. (Med.), Head of the Clinical Laboratory Department, pulmonologist, ORCID iD 0000-0001-7070-8168;
Anna S. Berdnikova вАФ Researcher of the Researching Clinical Division, radiologist of the Department of Radiological Diagnostics, ORCID iD 0000-0001-8330-9174;
Olga K. Fedorova вАФ Head of the Department of Differential Diagnosis, pulmonologist, ORCID iD 0000-0002-6107-3524.
Ural Scientific Research Institute of Phtysio-pulmonology вАФ Branch of the National Medical Research
Center of Phtysiopulmonology. 50, 22nd PartsвАЩezd str., Yekaterinburg, 620039, Russian Federation.
Contact information: Elena A. Burylova, e-mail: science@urniif.ru. Financial Disclosure: no authors have a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 07.07.2020.












