Резюме
Ренин–ангиотензиновая система (РАС) является филогенетически старой гормональной системой, отвечающей за регуляцию артериального давления и водно–электролитного баланса. РАС также принимает участие в патогенезе многих сердечно–сосудистых заболеваний, в том числе артериальной гипертонии, атеросклероза, гипертрофии миокарда, диабетической и аутоиммунной нефропатии. Имеются убедительные экспериментальные данные, доказывающие, что локальная РАС представлена также в тканях глаза, в частности в сетчатке и ретинальных сосудах. Данные об участии РАС в патогенезе диабетической ретинопатии позволяют сделать вывод, что фармакологическая блокада РАС полезна при лечении данного заболевания. Результаты доклинических исследований продемонстрировали, что ингибиторы ангиотензин–превращающего фермента и блокаторы АТ1–рецепторов способны оказывать ретинопротективное действие. Этот вывод был подтвержден клиническими исследованиями EUORODIAB, DIRECT.
Ключевые слова: ренин–ангиотензиновая система, сетчатка, диабетическая ретинопатия, ингибитор ангиотензин–превращающего фермента, блокатор АТ1–рецепторов.
Abstract
Modern glance on the role of renin–angiotensin system in pathogenesis of diabetic retinopathy. Literary review
M.V. Ryabina, T.D. Okhotsimskaya
FGU “MNII GB named after Gelmgoltsa Rosmedbiotechnology”, Moscow
Renin–angiotensin system (RAS) is a phylogenetically old hormonal system responsible for the regulation of blood pressure and electrolyte homeostasis. Beyond these general systemic effects, the RAS is also involved in the pathogenesis of many cardiovascular diseases including hypertension, atherosclerosis, myocardial hypertrophy, diabetic and autoimmune nephropathy. There is strong experimental evidence demonstrating that the local RAS is also represented in the eye tissues, particularly in the retina and retinal vessels. The evidence of the involvement of the RAS in the pathogenesis of diabetic retinopathy suggests that pharmacological blockade of the RAS is useful in the treatment of this disease. The results of preclinical studies have demonstrated that angiotensin converting enzyme inhibitors and AT1–receptor blockers are able to provide retinoprotection. This conclusion was confirmed by clinical studies EUORODIAB and DIRECT.
Key words: Renin–angiotensin system, retina, diabetic retinopathy, angiotensin converting enzyme inhibitor, AT1–receptor blocker.
История изучения РАС
В 1898 г. R. Tigerstend и P. Bergman опубликовали первые данные о гормональной системе, которую мы теперь называем ренин–ангиотензиновой. Авторами было описано вещество, выделенное из ткани почки кролика и влияющее на артериальное давление (АД): инъекция гомогената почечной ткани здорового кролика другому здоровому кролику приводила к повышению АД у реципиента. Вещество, влияющее на АД, было названо «ренином» по аналогии с местом локализации в почке [110].
Последующее изучение ренина было затруднено из–за отсутствия надежной воспроизводимой модели гипертонии на животных. Такая модель (частичная окклюзия почечной артерии серебряной клипсой на собаках) была разработана H. Goldblatt в 1934 г. [56]. Через 5 лет две независимые группы ученых одновременно обнаружили, что ренин не является самостоятельным вазоконстриктором. Будучи ферментом, он действует на специфичный субстрат, и, таким образом, генерирует вазоактивный пептид, получивший название «гипертензин» и «ангиогенин» [18,89]. В 1957 г. ученые пришли к мнению о единой сущности этого активного соединения и назвали его «ангиотензин», взяв таким образом по части от двух предыдущих названий [19].
Ангиотензин–превращающий фермент (АПФ) и его способность образовывать ангиотензин–II из ангиотензина–I была описана L.T. Skeggs в 1954 г. [103]. Открытие АПФ послужило толчком к развитию препаратов, влияющих на ренин–ангиотензиновую систему (РАС). Первым таким препаратом был ингибитор АПФ каптоприл [44].
Циркуляторная (системная) РАС
РАС является эндокринной системой, основное действие которой заключается в регуляции АД и водно–электролитного баланса [4–6,86,107].
Первый этап ферментного каскада, приводящий к синтезу активного гормона ангиотензина из неактивного предшественника ангиотензиногена, осуществляется ренином. Ангиотензиноген синтезируется в печени и поступает в общий кровоток. Ренин синтезируется в юкстагломерулярном аппарате почек и выбрасывается в общий кровоток в ответ на почечную симпатическую активацию, снижение АД и понижение концентрации солей в тубулах. В крови большая часть молекул ангиотензиногена расщепляется ренином, образуя декапептид ангиотензин–I. Процесс расщепления ангиотензиногена, всегда находящегося в избытке, лимитирован количеством и активностью ренина [4–7,86,107].
Ангиотензин–II является главным эффекторным пептидом РАС. Он освобождается из ангиотензина–I посредством АПФ. Ангиотензин–II связывается с двумя основными подтипами рецепторов: АТ1 и АТ2. АТ1–рецепторы представлены в большинстве тканей взрослого организма и являются медиаторами основных действий ангиотензина–II, таких как вазоконстрикция, выработка альдостерона, задержка натрия, развитие фиброза, гипертрофии и воспалительных процессов. АТ2–рецепторы являются антагонистами АТ1–рецепторов, а следовательно, стимулируют вазодилатацию, препятствуют развитию фиброза, гипертрофии и воспаления. АТ2–рецепторы способствуют процессам репарации и регенерации, выступая в роли тканевых протекторов [3,5,36,67,106].
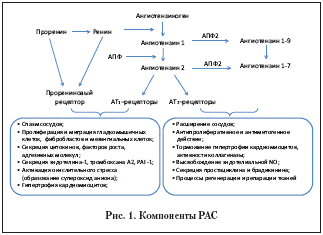
В последние годы были описаны новые компоненты РАС (рис. 1). Одним из них является ангиотензин 1–7, образующийся из ангиотензина–I и ангиотензина–II с помощью фермента АПФ–2 [43,112]. Ангиотензин 1–7 противостоит биологическому действию ангиотензина–II, вызывая расширение сосудов путем стимуляции секреции NO и простациклина. Кроме того, ангиотензин 1–7 не стимулирует секрецию альдостерона, не вызывает жажду, обладает натрийуретическим и диуретическими свойствами, блокирует ангиогенез и пролиферацию гладкомышечных клеток сосудов. Иными словами, ангиотензин 1–7 выступает в роли конкурентного антагониста ангиотензина–II в отношении его действия, опосредованного АТ1–рецепторами [5,59,117].
Еще одним важным событием в понимании сложности функционирования РАС стало открытие (про)ренинового рецептора. Этот рецептор связывается и с проренином, и ренином тканей, вызывая действие, сходное с действием ангиотензина–II на АТ1–рецепторы [22,84,119,120,124].
Фармакологическое воздействие на РАС может осуществляться различными путями. Действие препаратов из группы ингибиторов АПФ заключается в снижении образования ангиотензина–II. Другой класс препаратов, воздействующий на РАС и оказывающий выраженное тканевое действие, направлен на блокаду АТ1–рецепторов. Одновременная стимуляция АТ2–рецепторов приводит к дополнительному сосудорасширяющему эффекту. Блокаторы АТ1–рецепторов не влияют на процессы расщепления брадикинина, что позволяет избежать таких побочных действий, как кашель, крапивница, аллергические отеки, свойственные ингибиторам АПФ. «Эффект ускользания», заключающийся в снижении эффективности препарата при длительном его применении, может наблюдаться при приеме ингибиторов АПФ и практически отсутствует при использовании блокаторов АТ1–рецепторов [5–7,12,76,86].
Новые стратегические возможности фармакологического воздействия на РАС видятся в блокаде ферментативной активности ренина [60] и стимуляции «полезных» путей этой системы, например за счет синтеза ангиотензина 1–7 и создания непептидных агонистов АТ2–рецепторов [59,117].
Глазная локальная РАС
Первоначально РАС была описана как гормональная система, обладающая преимущественно системным эффектом. Однако в начале 1990–х гг. была высказана теория о существовании так называемых тканевых (локальных) РАС. Аргументом в пользу этого явилось обнаружение компонентов РАС в «нетрадиционных» для них местах локализации. К примеру, почечный фермент ренин был обнаружен в тканях мозга. В настоящее время признано, что органы–мишени, поражающиеся при сахарном диабете (СД) (глаз, почка), а также большинство других органов (сердце, легкие, мозг, кишечник и пр.) содержат локальные РАС, в которых ангиотензин–2 образуется независимо от циркулирующей крови [10,11,51,90,86,116].
В 1978 г. Ikemoto и Yamamoto, инкубируя образцы водянистой влаги с экзогенным ангиотензиногеном, получили данные о существовании локальной системы образования ангиотензина–I в глазах собак, кроликов и обезьян [63]. В 1989–1990 гг. аналогичные результаты были получены при исследовании глаза человека. Способность генерировать ангиотензин–I была обнаружена в стекловидном теле, сетчатке, комплексе «пигментный эпителий–хориоидея», переднем увеальном тракте [33,96,105,118]. Во всех отделах глаза были обнаружены проренин и ренин, причем количество проренина преобладало над ренином. Обнаружение концентрационного градиента (заднее стекловидное тело ⟶ переднее стекловидное тело ⟶ водянистая влага) явилось косвенным доказательством существования локального синтеза проренина в сетчатке [34,37,45,63,104].
К настоящему времени определена экспрессия компонентов РАС в сетчатке животных и человека. Согласно этим данным, все компоненты РАС (ангиотензиноген, проренин, ренин, АПФ, АТ1– и АТ2–рецепторы) представлены в сетчатке [17,52,78,97,98,100,106,111,115].
Механизмы повреждения тканей при СД
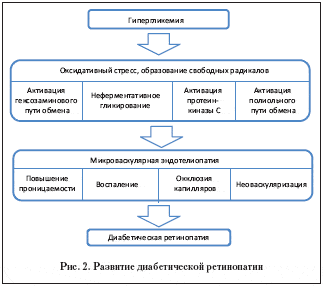
За последние годы существенно расширились наши представления о молекулярных механизмах, приводящих к повреждению тканей при СД. Установлено, что гипергликемия является первичным патогенетическим звеном в развитии диабетической ретинопатии (ДР) (рис. 2). Далее запускаются различные биохимические процессы, приводящие к нарушению клеточного гомеостаза. Наиболее важными из них являются:
• внутри– и внеклеточная продукция конечных продуктов гликирования;
• активация полиольного пути обмена;
• активация протеинкиназы С, опосредованная повышением синтеза диацилглицерола;
• активация гексозаминового пути обмена [2,5,20,21,35].
Эти биохимические процессы связаны друг с другом множеством связей и, взаимодействуя, потенцируют «вредный» эффект друг друга. Оксидативный стресс является первым событием в гипергликемической клетке (во многих тканях при СД, в том числе в сетчатке), а также «объединяющим» механизмом, который может инициировать все четыре биохимических пути, ведущих к нарушению клеточного гомеостаза [2,20,21,39,46,53].
Конечные продукты гликирования (КПГ) возникают в результате неферментативного гликирования (реакция Майларда) в условиях гипергликемии. Формирование КПГ приводит к повреждению клеток посредством нарушения функционирования гликированных клеточных белков; повреждения экстрацеллюлярного матрикса; активации нуклеарного фактора каппа В (NF–κB), являющегося важным провоспалительным медиатором [5,21].
Активизация полиольного пути обмена приводит к уменьшению количества НАДФ(Н), снижению синтеза глутатиона и, таким образом, к усилению оксидативного стресса. Однако этот путь не является основным в развитии осложнений СД [58].
Повышение уровня протеинкиназы С вызывает сосудистую дисфункцию [64] за счет повышения синтеза сосудистого эндотелиального фактора роста VEGF [123,125], вазоконстриктора эндотелина–I [129], медиатора воспаления NF–κB [82,127], снижения продукции NO [71].
Активизация протеинкиназы С и пути обмена гексозамина приводят к повышению уровня активатора ингибитора плазминогена (РАI 1) [21,41] и трансформирующего фактора роста β (TGFβ) [70].
Возникновение описанных выше обменных нарушений способствует васкулопатии и эндотелиальной дисфункции в макро– и микрососудах. В макрососудах это приводит к атеросклерозу, в микрососудистом русле – к потере перицитов, повышению проницаемости сосудистой стенки, избыточному образованию экстрацеллюлярного матрикса [2,5,7,42,55,57].
Глазная РАС при СД
В настоящее время не существует единого мнения о характере изменений активности системной РАС при СД. Одни авторы утверждают, что ДР сопровождается подавлением РАС [92], другие считают, что повышение в плазме уровня проренина является маркером прогрессирования ДР [47,122,128]. Мнения относительно изменений локальной РАС при СД не столь противоречивы. Целенаправленное изучение органов–мишеней, подверженных патологическим изменениям при СД (почка и глаз), позволило получить данные о повышении активности локальной (тканевой) РАС при СД [8–10,23,38,45].
В 1989 г. Danser et al. сообщили о том, что у пациентов с отслойкой сетчатки и пролиферативной ДР уровень проренина в стекловидном теле был выше, чем у пациентов с отслойкой сетчатки без ДР [34]. Повышенный уровень ангиотензина–2 был определен в стекловидном теле пациентов с СД, причем этот показатель коррелировал с тяжестью ДР [49].
Локальная РАС в глазу активно участвует в повреждении тканей при ДР. Повышение уровня ангиотензина–II через стимуляцию AT1–рецепторов приводит к следующим изменениям: повышению экспрессии VEGF, повреждающего внутренний гематоретинальный барьер [126]; вазоконстрикции, дополнительно ухудшающей кровоток в сетчатке [69]; активации NF–κB, стимулирующего воспалительные процессы [94]; усилению оксидативного стресса [46,99]; накоплению экстрацеллюлярного матрикса, приводящего к развитию фиброза [68].
Помимо этого, РАС вовлекается во все биохимические процессы, вызванные гипергликемией и приводящие к повреждению клеток. Гипергликемия стимулирует экспрессию гена ангиотензиногена через путь обмена гексозамина и, таким образом, увеличивает синтез ангиотензина–II [50,62]. Ангиотензин–II может повышать уровень КПГ и ретинальной протеинкиназы C, стимулировать полиольный путь обмена, создавая «порочный круг» биохимических нарушений [31,88,91,109].
Оксидативный стресс также находится под сильным влиянием ангиотензина–II [39,46,99,126]. При ДР описано влияние ангиотензина–II на оксидативный стресс, которое приводит к стимуляции экспрессии VEGF и лейкостазу [27,48,126]. Кроме того, оксидативный стресс прямо стимулирует экспрессию АТ1–рецепторов и образование ангиотензина–II [16,29].
Недавно Toma et al. была предложена новая теория, объясняющая, каким образом гипергликемия может повышать активность РАС. Был описан паракринный сигнальный путь в диабетической почке и показано, что гипергликемия стимулирует локальное накопление промежуточных продуктов обмена лимонной кислоты, которые через ряд превращений стимулируют высвобождение ренина [113]. Sapieha P. et al. было обнаружено участие этого пути обмена в развитии ретинальной неоваскуляризации [95].
Ингибирование РАС при ДР
Доклинические исследования. Во многих экспериментальных работах были получены доказательства положительного фармакологического влияния ингибиторов АПФ и блокаторов АТ1–рецепторов на течение ДР [5,32].
На моделях СД 2–го типа блокатор АТ1–рецепторов кандесартан предотвращал патологическую аккумуляцию КПГ при диабетической нефропатии и ретинопатии. В диабетической почке уменьшение содержания КПГ коррелировало с ослаблением оксидативного стресса, а в сетчатке – с уменьшением экспрессии VEGF. В обоих исследованиях лечение блокаторами АТ1–рецепторов приводило к улучшению функционирования органов: наблюдалось снижение альбуминурии и повышение электрической активности сетчатки [40,79,108].
Блокаторы АТ1–рецепторов телмисартан и лазартан уменьшали лейкостаз и воспаление при ДР в эксперименте in vivo. Предполагается, что этот эффект был связан с подавлением активности NF–κB [81,82].
Фармакологическое влияние на РАС может быть направлено на снижение активности протеинкиназы С. На клеточной культуре кардиомиоцитов было показано, что блокатор АТ1–рецепторов лазартан может ингибировать активность протеинкиназы С, вызванную гипергликемией [75]. Прием ингибитора АПФ рамиприла у крыс со стрептозотоциновым СД снижал активность протеинкиназы С в сетчатке, брызжеечной артерии и клубочковом аппарате почки, что коррелировало со снижением альбуминурии [87].
Гемодинамика сетчатки при СД изменяется в результате нарушения баланса между сосудосуживающими и сосудорасширяющими факторами, основными из которых являются вазоконстриктор эндотелин–I и вазодилататор NO [35,42]. Ингибирование РАС через влияние на протеинкиназу С улучшает ретинальный кровоток, снижает экспрессию эндотелина–I и увеличивает продукцию NО [13,61,65, 74,85].
При экспериментальном СД прием кандесартана или каптоприла значительно улучшал функции эндотелия [61]. Прием ингибитора АПФ эналаприла достоверно снижал уровень эндотелина–I в плазме крови у пациентов с гипертонической болезнью и СД 2–го типа [65]. Применение лазартана в течение 1 мес. значительно уменьшало экспрессию рецептора эндотелина, причем этот эффект был сопоставим с действием инсулина [85].
На мышах разных линий с экспериментальным СД было показано, что применение ингибиторов АПФ и блокаторов АТ1–рецепторов снижает повышенную экспрессию VEGF [54,80,83]. Прием ингибиторов АПФ рамиприла блокировал развитие эндотелиальной пролиферации в сетчатке и радужке [80]. Прием валсартана приводил к снижению образования ацеллюлярных капилляров, причем этот эффект не зависел от гипотензивного действия препарата, т.к. снижение АД до аналогичных показателей под влиянием атенолола такого эффекта не оказывало [121].
Гиперактивация РАС при СД вносит вклад в усиление оксидативного стресса, а ингибирование РАС улучшает состояние поврежденных тканей [27,77]. Положительное влияние блокаторов АТ1–рецепторов на ретинальный лейкостаз сопоставимо с действием антиоксидантов [27].
Длительное (в течение 6 мес.) лечение мышей с СД ингибитором АПФ рамиприлом значительно снижало продукцию свободных радикалов и улучшало функцию эндотелия [74]. В небольшом проспективном контролируемом исследовании, проведенном у подростков и молодых людей с СД 1–го типа с первыми признаками ангиопатии (14 пациентов) и без ангиопатии (11 пациентов), было показано, что гиперпродукция супероксида была связана со снижением выработки и активности внутриклеточных антиоксидантных ферментов, зависимых от гипергликемии. Лечение ирбесартаном на протяжении 6 мес. приводило к достоверному увеличению продукции и активности этих ферментов [30].
В эксперименте было показано, что блокатор АТ1–рецепторов кандесартан и новый сартан с низкой афинностью к АТ1–рецепторам Р–147176 имеют прямой антиоксидантный эффект, независимый от блокады АТ1–рецепторов [28,66]. Оба препарата показали протективное действие при диабетической нефропатии и ретинопатии.
Клинические исследования. Терапевтическая эффективность блокады РАС в стратегии лечения диабетических микроваскулярных осложнений была широко изучена и подтверждена на примере диабетической нефропатии [6,93]. Согласно рекомендациям Американской диабетической ассоциации в 2008 г. препараты, относящиеся к ингибиторам АПФ и блокаторам АТ1–рецепторов, являются препаратами выбора в лечении пациентов с микро– и макроальбуминурией независимо от уровня АД [12,14].
Данные о терапевтической эффективности блокады РАС при ДР малочисленны. Первым исследованием, доказавшим необходимость строгого контроля АД для профилактики прогрессирования ДР, было UKPDS. В рамках этого исследования пациенты одной группы для снижения АД применяли каптоприл [114]. В отличие от UKPDS, в котором ингибитор АПФ использовали у пациентов с артериальной гипертензией, последующие небольшие когортные исследования изучали влияние блокады РАС на течение ДР у пациентов с нормальным АД [1,8,9,24,73].
В двухгодичном рандомизированном двойном слепом плацебо контролируемом исследовании EUCLID сравнивали действие ингибитора АПФ лизиноприла и плацебо у 530 нормотензивных пациентов с CД 1–го типа [26]. ДР была второй конечной точкой данного исследования, результаты оценивались по данным 354 пациентов. В ходе анализа было выявлено, что в группе пациентов, принимавших лизиноприл, значимо снижалось прогрессирование ДР. Однако показатели АД и гликемии также были несколько лучше в группе пациентов, получавших лизиноприл, что могло повлиять на конечные результаты исследования и уменьшить скорость прогрессирования ДР [5,26].
Исследование DIRECT было запланировано для оценки эффективности блокады РАС (на примере блокатора АТ1–рецепторов кандесартана) в снижении прогрессирования ретинопатии у пациентов с СД 1–го и 2–го типа. В исследовании DIRECT было обнаружено, что у пациентов с СД 1–го типа и нормальным АД кандесартан снижал частоту возникновения новых случаев ДР, однако не влиял на прогрессирование уже имеющейся ретинопатии. У пациентов с СД 2–го типа с нормальным и повышенным АД прием кандесартана снижал прогрессирование ДР, однако не влиял на частоту появления новых случаев ДР [25,101,102].
Заключение
ДР является одним из наиболее часто встречающихся и тяжелых осложнений СД. Развитие ДР несет в себе большой риск значительного снижения зрения. В настоящее время меры по предотвращению ДР заключаются в строгом контроле уровня гликемии и АД, а лечение развитых форм заболевания включает в себя проведение лазерной коагуляции сетчатки и анти–VEGF терапии.
Во множестве экспериментальных работ были представлены данные, уверенно подтверждающие участие РАС в патогенезе ДР. Целенаправленное изучение этой проблемы выявило гиперактивацию локальной глазной РАС при СД, приводящую к повреждению сетчатки.
Действие локальной РАС осуществляется либо через каскад патологических реакций, связанный с прямым воздействием на АТ1–рецепторы (повышение экспрессии VEGF, вазоконстрикция, активация NF–κB, возрастание оксидативного стресса и накопление экстрацеллюлярного матрикса), или непрямым влиянием на патобиохимический путь, индуцированный гипергликемией (генерация конечных продуктов гликирования, активация протеинкиназы С, полиольного и гексозаминового путей обмена, гиперпродукция супероксида). Фармакологическое воздействие на разбалансированную РАС при СД изучалось во многих исследованиях, показавших эффективность ингибиторов АПФ и блокаторов АТ1–рецепторов в лечении ДР.
Литература
1. Алтынбаев У.Р. Прогнозирование и профилактика осложнений хирургического лечения пролиферативной диабетической ретинопатии: Автореф. дис. ... канд. мед. наук. Уфа, 2006.
2. Балаболкин М.И., Клебанова Е.М. Роль окислительного стресса в патогенезе сосудистых осложнений сахарного диабета (лекция) // Терапевтический архив. 2000. Т. 73. № 4. С. 3–8.
3. Белова Л.С. Ангиотензин II–образующие ферменты // Биохимия. 2000. Т. 65. Вып. 12. С. 1589–1599.
4. Григорьев Ю.В. Рациональная антигипертензивная терапия // ГВМУ МО РФ, ГИУВ МО РФ: Методические рекомендации. – М., 2000.
5. Дедов И.И., Шестакова М.В. Сахарный диабет и артериальная гипертензия. М.: МИА, 2006. 345 с.
6. Демидова Т.Ю. Особенности патогенеза артериальной гипертонии и применения ингибиторов АПФ у больных с различными клиническими формами СД 2 типа: Автореф. дис. ... канд. мед. наук. М., 1997. 25 с.
7. Карпов Ю.А. Артериальная гипертония у больных сахарным диабетом: основные направления лечения // Русский медицинский журнал. 2001. Т. 9. № 24. С. 11–15.
8. Нероев В.В., Рябина М.В., Охоцимская Т.Д., Зуева М.В., Цапенко И.В. О применении препарата «Периндоприл» в лечении больных диабетической ретинопатией // Вестник офтальмологии. 2006. № 4. Вып. 123(4). С. 31–33.
9. Нероев В.В., Чеснокова Н.Б., Охоцимская Т.Д., Рябина М.В., Кост О.А., Никольская И.И., Павленко Т.А. Активность ангиотензинпревращающего фермента в крови и слезе у больных с диабетической ретинопатией // Вестник офтальмологии. 2006. № 3. Вып. 122 (3). С. 11–14.
10. Павленко Т.А. Ангиотензин–превращающий фермент в тканевых структурах и жидких средах глаза в норме и патологии, пути регуляции: Автореферат дис. ... канд. мед. наук. М., 2009.
11. Чеснокова Н.Б., Григорьев А.В., Павленко Т.А., Никольская И.И., Кост О.А., Казанская Н.Ф. Роль компонентов ренин–ангиотензиновой системы в тканях глаза в норме и в патологии // Вестник РАМН. 2003. № 9. С. 29–31.
12. Шестакова М.В., Чугунова Л.А., Шамхалова М.Ш. Антигипертензивная терапия при сахарном диабете в сочетании с поражением почек // Фарматека. 2004. № 9. – С. 29–31.
13. Aiello L.P., Clermont A.C., Arora V., Davis M.D., Sheetz M.J., Bursell S–E. Inhibition of PKC beta by oral administration of ruboxistaurin is well tolerated and ameliorates diabetes–induced retinal hemodynamic abnormalities in patients // Invest Ophthalmol Vis Sci. 2006. Vol. 47. Р. 86–92.
14. American Diabetes Association. Standards of medical care in diabetes –2008 // Diabetes Care. 2008. Vol. 31(suppl 1). Р. 12–54.
15. Antonetti D.A., Klein R., Gardner T.W. Diabetic retinopathy // N Engl J Med. 2012 Mar 29. Vol. 366(13). Р. 1227–1239.
16. Banday A.A., Lokhandwala M.F. Oxidative stress–induced renal angiotensin ATI receptor upregulation causes increased stimulation of sodium transporters and hypertension // Am J Physiol Renal Physiol 2008. Vol. 295. Р. 698–706.
17. Berka J.L., Stubbs A.J., Wang D.Z., Alcorn D., Campbell D.J., Skinner S.L. Renin–containing Muller cells of the retina display endocrine features // Invest Ophthalmol Vis Sci. 1995. Vol. 36. Р. 1450–1458.
18. Braun–Mendenez E., Fasciolo J.C., Leloir L.F., Munoz J.M. The substance causing renal hypertension // J Physiol. 1940. Vol. 98. Р. 283–298.
19. Braun–Mendenez E., Page I.H. Suggested revision of nomenclature: angiotensin // Science. 1958. Vol. 127. Р. 242.
20. Brownlee M. Banting lecture 2004. The pathobiology of diabetic complications: a unifying mechanism // Diabetes. 2005. Vol. 54. Р. 1615–1625.
21. Brownlee M. Biochemistry and molecular cell biology of diabetic complications // Nature. 2001. Vol. 414. Р. 813–820.
22. Burckle C., Bader M. Prorenin and its ancient receptor // Hypertension. 2006. Vol. 48. Р. 549–551.
23. Carey R.M., Siragy H.M. The intrarenal renin–angiotensin system and diabetic nephropathy // Trends Endocrinol Metab. 2003. Vol. 14. Р. 274–281.
24. Chase H.P., Garg S.K., Harris S., Hoops S., Jackson W.E., Holmes D.L. Angiotensin–converting enzyme inhibitor treatment for young normotensive diabetic subjects: a two–year trial // Ann Ophthalmol. 1993. Vol. 25. Р. 284–289.
25. Chaturvedi N., Porta M., Klein R., Orchard T., Fuller J., Parving H.H., Bilous R., Sjolie A.K. for the DIRECT Programme Study Group: Effect of candesartan on prevention (DIRECT–Prevent 1) and progression (DIRECT–Protect 1) of retinopathy in type 1 diabetes: randomised, placebo–controlled trials // Lancet. 2008. Vol. 372. Р. 1394–1402.
26. Chaturvedi N., Sjolie A.K., Stephenson J.M., Abrahamian H., Keipes M., Castellarin A., Rogulja–Pepeonik Z., Fuller J.H., the EUCLID Study Group: Effect of lisinopril on progression of retinopathy in normotensive people with type 1 diabetes // Lancet. 1998. Vol. 351. Р. 28–31.
27. Chen P., Guo A.M., Edwards P.A., Trick G., Scicli A.G. Role of NADPH oxidase and ANGII in diabetes–induced retinal leukostasis // Am J Physiol Regul Integr Comp Physiol. 2007. Vol. 293. Р. 1619–1629.
28. Chen S., Ge Y., Si J., Rifai A., Dworkin L.D., Gong R. Candesartan suppresses chronic renal inflammation by a novel antioxidant action independent of AT1R blockade // Kidney Int. 2008. Vol. 74. Р. 1128–1138.
29. Cheng X.W., Murohara T., Kuzuya M., Izawa H., Sasaki T., Obata K., Nagata K., Nishizawa T., Kobayashi M., Yamada T., Kim W., Sato K., Shi G.P., Okumura K., Yokota M. Superoxide–dependent cathepsin activation is associated with hypertensive myocardial remodeling and represents a target for angiotensin II type 1 receptor blocker treatment // Am J Pathol. 2008. Vol. 173. Р. 358–369.
30. Chiarelli F., Di Marzio D., Santilli F., Mohn A., Blasetti A., Cipollone F., Mezzetti A., Verrotti A. Effects of irbesartan on intracellular antioxidant enzyme expression and activity in adolescents and young adults with early diabetic angiopathy // Diab Care. 2005. Vol. 28. Р. 1690–1697.
31. Clements R.S. Jr., Morrison A.D., Winegrad A.I. Polyol pathway in aorta: regu¬lation by hormones // Science. 1969. Vol. 166. Р. 1007–1008.
32. Clermont A., Bursell S.E., Feener E.P. Role of the angiotensin II type 1 receptor in the pathogenesis of diabetic retinopathy: effects of blood pressure control and beyond // J Hypertens Suppl. 2006. Vol. 24. Р. 73–80.
33. Danser A.H., Derkx F.H., Admiraal P.J., Deinum J., de Jong P.T., Schalekamp M.A. Angiotensin levels in the eye // Invest Ophthalmol Vis Sci. 1994. Vol. 35. Р. 1008–1018.
34. Danser A.H., van den Dorpel M.A., Deinum J., Derkx F.H., Franken A.A., Peperkamp E., de Jong P.T., Schalekamp M.A. Renin, prorenin, and immunoreac–tive renin in vitreous fluid from eyes with and without diabetic retinopathy // J Clin Endocrinol Metab. 1989. Vol. 68. Р. 160–167.
35. Das Evcimen N., King G.L. The role of protein kinase С activation and the vascular complications of diabetes // Pharmacol Res. 2007. Vol. 55. Р. 498–510.
36. De Gasparo M., Catt K.J., Inagami T., Wright J.W., Unger T. International union of pharmacology. XXIII. The angiotensin II receptors // Pharmacol Rev. 2000. Vol. 52. Р. 415–472.
37. Deinum J., Derkx F.H., DanserA.H., Schalekamp M.A. Renin in the bovine eye // J Hypertens Suppl. 1989. Vol. 7. Р. 216–217.
38. Ebrahimian T.G., Tamarat R., Clergue M., Duriez M., Levy B.I., Silvestre J.S. Dual effect of angiotensin–converting enzyme inhibition on angiogenesis in type 1 diabetic mice // Arterioscler Thromb Vase Biol. 2005. Vol. 25. Р. 65–70.
39. Ellis E.A., Grant M.B., Murray F.T., Wachowski M.B., Guberski D.L., Kubilis P.S., Lutty G.A. Increased NADH oxidase activity in the retina of the BBZ/Wor diabetic rat // Free Rad Biol Med. 1998. Vol. 24. Р. 111–201.
40. Fan Q., Liao J., Kobayashi M., Yamashita M., Gu L., Gohda T., Suzuki Y., Wang L.N., Horikoshi S., Tomino Y. Candesartan reduced advanced glycation end–prod¬ucts accumulation and diminished nitro–oxidative stress in type 2 diabetic KK/Ta mice // Nephrol Dial Transplant. 2004. Vol. 19. Р. 3012–3020.
41. Feener E.P., Xia P., Inoguchi T., Shiba T., Kunisaki M., King G.L. Role of protein kinase С in glucose– and angiotensin II–induced plasminogen activator inhibitor expression // Contrib Nephrol. 1996. Vol. 118. Р. 180–187.
42. Feke G.T., Buzney S.M., Ogasawara H., Fujio N., Goger D.G., Spack N.P., Gabbay K.H. Retinal circulatory abnormalities in type 1 diabetes // Invest Ophthalmol Vis Sci. 1994. Vol. 35. Р. 2968–2975.
43. Ferrario C.M., Trask A.J., Jessup J.A. Advances in biochemical and functional roles of angiotensin–converting enzyme 2 and angiotensin–(l–7) in regulation of cardiovascular function // Am J Physiol Heart Circ Physiol. 2005. Vol. 289. Р. 2281–2290.
44. Ferreira S.H., Bartelt D.C., Greene L.J. Isolation of bradykinin–potentiating pep¬tides from Bothrops jararaca venom // Biochemistry. 1970. Vol. 9. Р. 2583–2593.
45. Fletcher E.L., Phipps J.A., Ward M.M., Vessey K.A., Wilkinson– Berka J.L. The renin–angiotensin system in retinal health and disease: Its influence on neurons, glia and the vasculature // Prog Retin Eye Res. 2010 Jul. Vol. 29(4). Р. 284–311. Epub 2010 Apr 7.
46. Forstermann U. Oxidative stress in vascular disease: causes, defense mecha¬nisms and potential therapies // Nat Clin Pract Cardiovasc Med. 2008. Vol. 5. Р. 338–349.
47. Franken A.A., Derkx F.H., Schalekamp M.A., Man in t'Veld A.J., Hop W.C., van Rens E.H., de Jong P.T. Association of high plasma prorenin with diabetic retinopathy // J Hypertens Suppl. 1988. Vol. 6.Р. 461–463.
48. Fukumoto M., Takai S., Ishizaki E., Sugiyama T., Oku H., Jin D., Sakaguchi M., Sakonjo H., Ikeda T., Miyazaki M. Involvement of angiotensin II–dependent vascular endothelial growth factor gene expression via NADPH oxidase in the retina in a type 2 diabetic rat model // Curr Eye Res. 2008. Vol. 33. Р. 885–891.
49. Funatsu H., Yamashita H., Ikeda T., Nakanishi Y., Kitano S., Hori S. Angio¬tensin II and vascular endothelial growth factor in the vitreous fluid of patients with diabetic macular edema and other retinal disorders // Am J Ophthalmol. 2002. Vol. 133. Р. 537–543.
50. Gabriely I., Yang X.M., Cases J.A., Ma X.H., Rossetti L., Barzilai N. Hyperglycemia modulates angiotensinogen gene expression // Am J Physiol Regul Integr Comp Physiol. 2001. Vol. 281. Р. 795–802.
51. Ganten D., Minnich J.L., Granger P., Hayduk K., Brecht H.M., Barbeau A., Boucher R., Genest J. Angiotensin–forming enzyme in brain tissue // Science. 1971. Vol. 173. Р. 64–65.
52. Geng L., Persson K., Nilsson S.F. Angio¬tensin converting anzyme (ACE) activity in porcine ocular tissue: effects of diet and ACE inhibitors // J Ocul Phar–macol Ther. 2003. Vol. 19. Р. 589–598.
53. Giacco F., Brownlee M. Oxidative stress and diabetic complications // Circ Res. 2010 Oct 29. Vol. 107(9). Р. 1058–1070.
54. Gilbert R.E., Kelly D.J., Cox A.J., Wilkin¬son–Berka J.L., Rumble J.R., Osicka T., Panagiotopoulos S., Lee V., Hendrich E.C., Jerums G., Cooper M.E. Angiotensin converting enzyme inhibition reduces retinal overexpression of vascular endothelial growth factor and hyper–permeability in experimental diabetes // Diabetologia. 2000. Vol. 43. Р. 1360–1387.
55. Giuliari G.P. Diabetic retinopathy: current and new treatment options // Curr Diabetes Rev. 2012 Jan 1. Vol. 8(1). Р. 32–41.
56. Goldblatt H., Lynch J., Hanzal R.F. Studies on experimental hypertension // J Exp Med. 1934. Vol. 59. Р. 347–379.
57. Hammes H.P., Feng Y., Pfister F., Brownlee M. Diabetic Retinopathy: Targeting Vasoregression // Diabetes. 2011 Jan. Vol. 60(1). Р. 9–16.
58. Hammes H.P., Porta M. Experimental Approaches to Diabetic Retinopathy // Frontiers of Diabets. Vol. 20. Basel, Karger, 2010.
59. Hernandez Prada J.A., Ferreira A.J., Katovich M.J., Shenoy V., Qi Y., Santos R.A., Castellano R.K., Lampkins A.J., Gubala V., Ostrov D.A., Raizada M.K. Structure–based identification of small–molecule angiotensin–converting enzyme 2 activators as novel antihypertensive agents // Hypertension. 2008. Vol. 51. Р. 1312–1317.
60. Hershey J.C., Steiner B., Fischli W., Feuerstein G. Renin inhibitors: An antihypertensive strategy on the verge of reality // Drug Discov Today Ther Strateg. 2005. Vol. 2. Р. 181–185.
61. Horio N., Clermont A.C., Abiko A., Abiko T., Shoelson B.D., Bursell S–E., Feener E.P. Angiotensin AT1 receptor antagonism normalizes retinal blood flow and acetylcholine–induced vasodiliation in normotensive diabetic rats // Diabetologia. 2004. Vol. 47. Р. 113–123.
62. Hsieh T.J., Fustier P., Zhang S.L., Filep J.G., Tang S.S., Ingelfinger J.R., Fantus I.G., Hamet P., Chan J.S. High glucose stimulates angiotensinogen gene expression and cell hypertrophy via activation of the hexosamine biosynthesis pathway in rat kidney proximal tubular cells // Endocrinology. 2003. Vol. 144. Р. 4338–4349.
63. Ikemoto F., Yamamoto K. Renin–angiotensin system in the aqueous of rabbits, dogs and monkeys // Exp Eye Res. 1978. Vol. 27. Р. 723–725.
64. Ishii H., Jirousek M.R., Koya D., Takagi C., Xia P., Clermont A., Bursell S.E., Kern T.S., Ballas L.M., Heath W.F., Stramm L.E., Feener E.P., King G.L. Amelioration of vascular dysfunctions in diabetic rats by an oral PKC beta inhibitor // Science. 1996. Vol. 272. Р. 728–731.
65. Iwase M., Doi Y., Goto D., Ichikawa K., Iino K., Yoshinari M., Fujishima M. Effect of nicardipine versus enalapril on plasma endothelin–1 in hypertensive patients with type 2 diabetes mellitus // Clin Exp Hypertens. 2000. Vol. 22. Р. 695–703.
66. Izuhara Y., Sada T., Yanagisawa H., Koike H., Ohtomo S., Dan T., Ito S., Nangaku M., van Ypersele de Strihou C., Miyata T. A novel sartan derivative with very low angiotensin II type 1 receptor affinity protects the kidney in type 2 diabetic rats // Arterioscler Thromb Vase Biol. 2008. Vol. 28. Р. 1767–1773.
67. Kaschina E., Grzesiak A., Li J., Foryst–Ludwig A., Timm M., Rompe F., Sommerfeld M., Kemnitz R., Curato C., Namsolleck P., Tschope C., Hallberg A., Alterman M., Hucko T., Paetsch I., Dietrich T., Schnackenburg B., Graf C., Dahlof B., Kintscher U., Unger T., Steckelings U.M. AT2–receptor stimulation: a novel option of therapeutic interference with the renin–angiotensin–system in myocardial infarction? // Circulation. 2008. Vol. 118. Р. 2523–2532.
68. Kato H., Suzuki H., Tajima S., Ogata Y., Tominaga T., Sato A., Saruta T. Angiotensin II stimulates collagen synthesis in cultured vascular smooth muscle cells // J Hypertens. 1991. Vol. 9. Р. 17–22.
69. Kawamura H., Kobayashi M., Li Q., Yamanishi S., Katsumura K., Minami M., Wu D.M., Puro D.G. Effects of angiotensin II on the pericyte–containing microvasculature of the rat retina // J Physiol. 2004. Vol. 561. Р. 671–683.
70. Koya D., Jirousek M.R., Lin Y.W., Ishii H., Kuboki K., King G.L. Characterization of protein kinase С beta isoform activation on the gene expression of transforming growth factor–beta, extracellular matrix components, and prostanoids in the glomeruli of diabetic rats // J Clin Invest. 1997. Vol. 100. Р. 115–126.
71. Kuboki K., Jiang Z.Y., Takahara N., Ha S.W., Igarashi M., Yamauchi T., Feener E.P., Herbert T.P., Rhodes C.J., King G.L. Regulation of endothelial constitutive nitric oxide synthase gene expression in endothelial cells and in vivo: a specific vascular action of insulin // Circula¬tion. 2000. Vol. 101. Р. 676–681.
72. Lang G.E. Diabetic retinopathy. Development in ophthalmology. Vol. 39. Basel, Karger, 2007.
73. Larsen M., Hommel E., Parving H.H., Lund–Andersen H. Protective effect of captopril on the blood–retina barrier in normotensive insulin–dependent diabetic patients with nephropathy and background retinopathy // Graefes Arch Clin Exp Ophthalmol. 1990. Vol. 228. Р.?505–509.
74. Liang W., Tan C.Y.R., Ang L., Granville D.J., Wright J.M., Laher I. Ramipril improves oxidative stress–related vascular endothelial dysfunction in db/db mice // J Physiol Sci. 2008. Vol. 58. Р. 405–411.
75. Malhotra A., Kang B.P.S., Cheung S., Opawumi D., Meggs L.G. Angiotensin II promotes glucose–induced activation of cardiac protein kinase С isozymes and phosphorylation of troponin I // Diabetes. 2001. Vol. 50. Р. 1918–1926.
76. Mancia G. (ed): Angiotensin II Receptor Antagonists. Abingdon, Informa Healthcare. 2006. Р. 1–207.
77. Manea A., Constantinescu E., Popov D., Raicu M. Changes in oxidative balance in rat pericytes exposed to diabetic conditions // J Cell Mol Med. 2004. Vol. 8. Р. 117–120.
78. Maruichi M., Oku H., Takai S., Muramatsu M., Sugiyama T., Imamura Y., Minami M., Ueki M., Satoh B., Sakaguchi M., Miyazaki M., Ikeda T. Measurement of activities in two different angio¬tensin II generating systems, chymase and angiotensin–converting enzyme, in the vitreous fluid of vitreoretinal diseases: a possible involvement of chymase in the pathogenesis of macular hole patients // Curr Eye Res. 2004. Vol. 29. Р. 321–325.
79. Miller A.G., Tan G., Binger K.J., Pickering R.J., Thomas M.C., Nagaraj R.H., Cooper M.E., Wilkinson–Berka J.L. Candesartan attenuates diabetic retinal vascular pathology by restoring glyoxalase–I function // Diabetes. 2010 Dec. Vol. 59 (12). Р. 3208–3215. Epub 2010 Sep 17.
80. Moravski C.J, Skinner S.L., Stubbs A.J., Sarlos S., Kelly D.J., Cooper M.E., Gilbert R.E., Wilkinson–Berka J.L. The renin–angiotensin system influences ocular endothelial cell proliferation in diabetes: transgenic and interventional studies // Am J Pathol. 2003. Vol. 162. Р. 151–160.
81. Mori F., Hikichi T., Nagaoka T., Takahashi J., Kitaya N., Yoshida A. Inhibitory effect of losartan, an ATI angiotensin II receptor antagonist, on increased leucocyte entrapment in retinal microcirculation of diabetic rats // Br J Oph¬thalmol. 2002. Vol. 86. Р. 1172–1174.
82. Nagai N., Izumi–Nagai K., Oike Y., Koto T., Satofuka S., Ozawa Y., Yamashiro K., Inoue M., Tsubota K., Umezawa K., Ishida S. Suppression of diabetes–induced retinal inflammation by blocking the angiotensin II type 1 receptor or its downstream nuclear factor–kappaB pathway // Invest Ophthalmol Vis Sci. 2007. Vol. 48. Р. 4342–4350.
83. Nagisa Y., Shintani A., Nakagawa S. The angiotensin II receptor antagonist candesartan disorders in rats // Diabetologia. 2001. Vol. 44. Р. 883–888.
84. Nguyen G., Delarue F., Burckle C., Bouzhir L., Giller T, Sraer J.D. Pivotal role of the renin/prorenin receptor in angio¬tensin II production and cellular responses to renin // J Clin Invest. 2002. Vol. 109. Р.?1417–1427.
85. Nuwayri–Salti N., Karam C.H., Al Jaroudi W.A., Usta J.A., Maharsy W.M., Bitar K.M., Bikhazi A.B. Effect of type–1 diabetes mellitus on the regulation of insulin and endothelin–1 receptors in rat hearts // Can J Physiol Pharmacol. 2007. Vol. 85. Р. 215–224.
86. Opie L.H. Angiotensin–Converting Enzyme Inhibitors: The Advanced Continues. NY., 1999. 274 p.
87. Osicka T.M., Yu Y., Lee V., Panagiotopoulos S., Kemp B.E., Jerums G. Aminoguanidine and ramipril prevent dia¬betes induced increases in protein kinase С activity in glomeruli, retina and mesenteric artery // Clin Sci. 2001. Vol. 100. Р. 249–257.
88. Otani A., Takagi H., Oh H., Koyama S., Honda Y. Angiotensin II induces expression of the Tie2 receptor ligand, angiopoietin–2, in bovine retinal endothelial cells // Diabetes. 2001. Vol. 50. Р. 867–875.
89. Page I.H., Helmer O.M. Acristalline pressor substance (angiotonin) resulting from the reaction between renin and renin activator // J Exp Med. 1940. Vol. 71. Р. 29–42.
90. Paul M., Poyan Mehr A., Kreutz R. Physiology of local renin–angiotensin sys¬tems // Physiol Rev. 2006. Vol. 86. Р. 747–803.
91. Policha A., Daneshtalab N., Chen L., Dale L.B., Altier C., Khosravani H., Thomas W.G., Zamponi G.W., Ferguson S.S.G. Role of angiotensin II type 1A receptor phosphorylation, phospholipase D, and extracellular calcium in isoform–specific protein kinase С membrane translocation responses // J Biol Chem. 2006. Vol. 281. Р. 26340–26349.
92. Price D.A., Porter L.E., Gordon M., Fisher N.D.L., De'Oliviera J.M.F., Laffel L.M.B., Passan D.R., Williams G.H., Hollenberg N.K. The paradox of the low–renin state in diabetic nephropathy // J Am Soc Nephrol. 1999. Vol. 10. Р. 2382–2391.
93. Ruilope L.M. Angiotensin receptor blockers: RAAS blockade and renopro–tection // Curr Med Res Opin. 2008. Vol. 24. Р. 1285–1293.
94. Ruiz–Ortega M., Lorenzo O., Egido J. Angiotensin II increases monocytic chemotactic protein–1 and activates nuclear transcription factor кВ and activator protein–1 in cultured mesangial and mononuclear cells // Kidney Int. 2000. Vol. 57. Р. 2285–2298.
95. Sapieha P., Sirinyan M., Hamel D., Zaniolo K., Joyal J–S., Cho J–H., Honore J–C., Kermorvant–Duchemin E., Varma DR., Tremblay S., Leduc M,. Rihakova L., Hardy P., Klein W.H., Mu X., Mamer O., Lachapelle P., Di Polo A., Beausejour C., Andelfinger G., Mitchell G., Sennlaub F., Chemtob S. The succinate receptor GPR91 in neurons has a major role in retinal angiogenesis // Nat Med. 2008. Vol. 14. Р. 1067–1076.
96. Sarlos S., Wilkinson–Berka J.L..The renin–angiotensin system and the developing retinal vasculature // Invest Ophthalmol Vis Sci. 2005. Vol. 46. Р. 1069–1077.
97. Savaskan E., Loffler K.U., Meier F., Muller–Spahn F., Flammer J., Meyer P. Immunohistochemical localization of angiotensin–converting enzyme, angiotensin II and ATI receptor in human ocular tissues // Ophthalmic Res. 2004. Vol. 36. Р. 312–320.
98. Senanayake P., Drazba J., Shadrach K., Milsted A., Rungger– Brandle E., Nishiyama K., Miura S., Karnik S., Sears JE., Hollyfield JG. Angiotensin II and its receptor subtypes in the human retina // Invest Ophthalmol Vis Sci. 2007. Vol. 48. Р. 3301–3311.
99. Seshiah P.N., Weber D.S., Rocic P., Valppu L., Taniyama Y., Griendling K.K. Angiotensin II stimulation of NAD(P)H oxidase activity: upstream mediators // Circ Res. 2002. Vol. 91. Р. 406–413.
100. Shiota N., Saegusa Y., Nishimura K., Miyazaki M. Angiotensin II–generating system in dog and monkey ocular tissues // Clin Exp Pharmacol Physiol. 1997. Vol. 24. Р. 243–248.
101. Sjolie A.K., Klein R., Porta M., Orchard T., Fuller J., Parving H.H., Bilous R., Chaturvedi N., for the DIRECT Pro¬gramme Study Group: Effect of candesartan on progression and regression of retinopathy in type 2 diabetes (DIRECT–Protect 2): a randomised placebo–controlled trial // Lancet. 2008. Vol. 372. Р. 1385–1393.
102. Sjolie A.K. Prospects for angiotensin receptor blockers in diabetic retinopa–thy // Diab Res Clin Prac. 2007. Vol. 76. Р. 31–39.
103. Skeggs L.T. Jr., Marsh W.H., Kahn J.R., Shumway N.P. The existence of two forms of hypertensin // J Exp Med. 1954. Vol. 99. Р.?275–282.
104. Sramek S.J., Wallow I.H., Day R.P., Ehrlich E.N. Ocular renin–angiotensin: immunohistochemical evidence for the presence of prorenin in eye tissue // Invest Ophthalmol Vis Sci. 1988. Vol. 29. Р. 1749–1752.
105. Sramek S.J., Wallow I.H., Tewksbury D.A., Brandt C.R., Poulsen G.L. An ocular renin–angiotensin system. Immunohistochemistry of angiotensinogen // Invest Ophthalmol Vis Sci. 1992. Vol. 33. Р.?1627–1632.
106. Steckelings U.M., Kaschina E., Unger T. The AT2 receptor – a matter of love and hate // Peptides. 2005. Vol. 26. Р. 1401–1409.
107. Steckelings U.M., Unger T. The renin–angiotensin–aldosterone system; in Mancia G, Grassi G, Kjeldsen S (eds): Manual of Hypertension of The Euro¬pean Society of Hypertension. Abingdon, Informa HealthCare, 2008. Vol. 14. Р. 110–116.
108. Sugiyama T., Okuno T., Fukuhara M., Oku H., Ikeda T., Obayashi H., Ohta M., Fukui M., Hasegawa G., Nakamura N. Angiotensin II receptor blocker inhibits abnormal accumulation of advanced glycation end products and retinal damage in a rat model of type 2 diabetes // Exp Eye Res. 2007. Vol. 85.Р. 406–412.
109. Thomas M.C., Tikellis C., Burns W.M., Bialkowski K., Cao Z., Coughlan M.T., Jandeleit–Dahm K., Cooper M.E., Forbes J.M. Interactions between renin angiotensin system and advanced glycation in the kidney // J Am Soc Nephrol. 2005. Vol. 16. Р. 2976–2984.
110. Tigerstedt R., Bergman P.G. Niere und Kreislauf // Skand Arch Physiol. 1898. Vol. 8. Р. 223–271.
111. Tikellis C., Johnston C.I., Forbes J.M., Burns W.C., Thomas M.C., Lew R.A., Yarski M., Smith A.I., Cooper M.E. Identification of angiotensin converting enzyme 2 in the rodent retina // Curr Eye Res. 2004. Vol. 29. Р. 419–427.
112. Tipnis S.R., Hooper N.M., Hyde R., Karran E., Christie G., Turner A.J. A human homolog of angiotensin–converting enzyme. Cloning and functional expression as a captopril–insensitive carboxypeptidase // J?Biol Chem. 2000. Vol. 275. Р. 33238–33243.
113. Toma I., Kang J.J., Sipos A., Vargas S., Bansal E., Hanner F., Meer E., Peti–Peterdi J. Succinate receptor GPR91 provides a direct link between high glucose levels and renin release in murine and rabbit kidney // J Clin Invest. 2008. Vol. 118. Р. 2526–2534.
114. UK Prospective Study Group: Tight blood pressure control and risk of mac–rovascular and microvascular complications in type 2 diabetes. UKPDS 38 // BMJ. 1998; Vol. 317:703–713.
115. Vita J.B., Anderson J.A., Hulem C.D., Leopold I.H. Angiotensin– converting enzyme activity in ocular fluids. Invest Ophthalmol Vis Sci 1981; Vol. 20. Р. 255–257.
116. Wagner J., Danser A.H., Derkx F.H., de Jong T.V., Paul M., Mullins J.J., Schalekamp M.A., Ganten D. Demonstration of renin mRNA, angiotensino–gen mRNA, and angiotensin converting enzyme mRNA expression in the human eye: evidence for an intraocular renin–angiotensin system // Br J Ophthalmol. 1996. Vol. 80. Р. 159–163.
117. Wan Y., Wallinder C., Plouffe B., Beaudry H., Mahalingam A.K., Wu X., Johansson B., Holm M., Botoros M., Karlen A., Pettersson A., Nyberg F., Fandriks L., Gallo–Payet N., Hallberg A., Alterman M. Design, synthesis, and biological evalu¬ation of the first selective nonpeptide AT2 receptor agonist // J Med Chem. 2004. Vol. 47. Р.?5995–6008.
118. Weinreb R.N., Sandman R., Ryder M.I., Friberg T.R. Angiotensin– converting enzyme activity in human aqueous humor // Arch Ophthalmol. 1985. Vol. 103. Р. 34–36.
119. Wilkinson–Berka J.L., Campbell D.J. (Pro)renin receptor: a treatment target for diabetic retinopathy? // Diabetes. 2009 Jul. Vol. 58(7). Р. 1485–1487.
120. Wilkinson–Berka J.L., Miller A.G., Fletcher E.L. Prorenin and the (pro)renin receptor: do they have a pathogenic role in the retina? // Front Biosci (Elite Ed). 2010 Jun 1. Vol. 2. Р. 1054–1064.
121. Wilkinson–Berka J.L., Tan G., Jaworski K., Ninkovic S. Valsartan but not atenolol improves vascular pathology in diabetic Ren–2 rat retina // Am J Hypertens. 2007. Vol. 20. Р. 423–430.
122. Wilkinson–Berka J.L. Angiotensin and diabetic retinopathy // Int J Biochem Cell Biol. 2006. Vol. 38. Р. 752–765.
123. Williams B., Gallacher B., Patel H., Orme D. Glucose–induced protein kinase С activation regulates vascular permeability factor mRNA expression and peptide production by human vascular smooth muscle cells in vitro // Diabetes. 1997. Vol. 46. Р. 1497–1503.
124. Wruck C.J., Funke–Kaiser H., Pufe T., Kusserow H., Menk M., Schefe J.H., Kruse M.L., Stoll M., Unger T. Regulation of transport of the angiotensin AT2 recep¬tor by a novel membrane–associated Golgi protein // Arterioscler Thromb Vase Biol. 2005. Vol. 25. Р. 57–64.
125. Xu X., Zhu Q., Xia X., Zhang S., Gu Q., Luo D. Blood–retinal barrier breakdown induced by activation of protein kinase С via vascular endothelial growth fac¬tor in streptozotocin–induced diabetic rats // Curr Eye Res. 2004. Vol. 28. Р. 251–256.
126. Yamagishi S., Amano S., Inagaki Y., Okamoto T., Inoue H., Takeuchi M., Choei H., Sasaki N., Kikuchi S. Angiotensin II–type 1 receptor interaction upregulates vascular endothelial growth factor messenger RNA levels in retinal peri¬cytes through intracellular reactive oxygen species generation // Drugs Exp Clin Res. 2003. Vol. 29. Р.?75–80.
127. Yemeni K.K., Bai W., Khan B.V., Medford R.M., Natarajan R. Hyperglycemia–induced activation of nuclear transcription factor kappaB in vascular smooth muscle cells // Diabetes. 1999. Vol. 48. Р.?855–864.
128. Yokota H., Mori F., Kai K., Nagaoka T., Izumi N., Takahashi A., Nikichi T., Yoshida A., Suzuki F., Ishida Y. Serum prorenin levels and diabetic retinopa–thy in type 2 diabetes: new method to measure serum level of prorenin using antibody activating direct kinetic assay // Br J Ophthalmol. 2005. Vol. 89. Р. 871–873.
129. Yokota T., Ma R.C., Park J–Y., Isshiki K., Sotiropoulos K.B., Rauniyar R.K., Bornfeldt K.E., King G.L. Role of protein kinase С on the expression of platelet–derived growth factor and endothelin–1 in the retina of diabetic rats and cul¬tured retinal capillary pericytes // Diabetes. 2003. Vol. 52. Р. 838–845.












