Болезнь Шегрена (БШ), или первичный синдром Шегрена в зарубежной литературе (H.S. Sjogren – шведский офтальмолог, 1899–1986) – системное заболевание неизвестной этиологии, характерной чертой которого является хронический аутоиммунный и лимфопролиферативный процесс в секретирующих эпителиальных железах с развитием паренхиматозного сиаладенита и сухого кератоконъюнктивита [1,3,11,15].
Синдром Шегрена (СШ), или вторичный синдром Шегрена в зарубежной литературе – поражение слюнных и слезных желез, развивающееся у 5–25% больных с системными заболеваниями соединительной ткани, чаще – ревматоидным артритом, у 50–75% больных с хроническими аутоиммунными поражениями печени и щитовидной железы (хронический активный гепатит, первичный билиарный цирроз печени, аутоиммунный тиреоидит Хашимото) и реже при других аутоиммунных заболеваниях [9,10,14,16].
БШ включена в группу диффузных болезней соединительной ткани, хотя, учитывая первичные органы–мишени (экзокринные эпителиальные железы), стоит ближе к группе органоспецифических аутоиммунных заболеваний, таких как тиреоидит Хашимото. Распространенность БШ варьирует от 0,1 до 3,3% в общей популяции и от 2,8 до 4,8% среди лиц старше 50 лет [1,10,12]. Заболевание встречается у женщин в 10–25 раз чаще, чем у мужчин. Дебютирует обычно в возрасте 20–50 лет, реже наблюдается у детей [3]. Хотя БШ/СШ поражает окончательно 2% взрослой популяции [13], он остается недиагностированным у более чем половины пациентов, имеющих клинические проявления.
В–клеточная гиперреактивность лежит в основе патогенетических механизмов развития БШ/СШ и проявляется лимфоидной инфильтрацией как секретирующих эпителиальных желез, так и других органов и тканей, образованием аутоантител (РФ, АНФ, Ro/La) и криоглобулинов с моноклональным РФ в составе, а также развитием у 5–16% больных преимущественно В–клеточных лимфом [2,3,4,9,11,12].
Большинство исследователей рассматривают болезнь Шегрена, как следствие иммунопатологических реакций на вирусные антигены. Потенциальными этиологическими кандидатами являются сиалотропные (cytomegalovirus, Epstein–Barr virus, herpes virus VI) и лимфотропные (HIV, HTLV–I) вирусы. Выделение вирусных частиц из пораженной ткани слюнных желез, наличие антивирусных антител, а также молекулярной мимикрии между вирусами и аутоантигенами предполагает возможное участие вирусов. Тем не менее прямых доказательств вирусной этиологии заболевания не существует [12,16].
Считают, что потенциальные этиологические факторы, взаимодействуя с компонентами генетической предрасположенности, участвуют опосредованно в развитии БШ. Роль генетических факторов в патогенезе БШ рассматривается в связи с четкой тенденцией к выявлению повышенного числа случаев заболевания в семьях и наличию аутоантител и других аутоиммунных заболеваний у родственников [10].
БШ – гетерогенное заболевание, в основе которого лежит сложное взаимодействующее влияние генетически детерминированных и приобретенных дефектов нормальных иммунорегуляторных механизмов, ограничивающих патологическую активацию иммунной системы в ответ на экзогенные или эндогенные стимулы. БШ рассматривается как классическое аутоиммунное заболевание. Основные аутоиммунные феномены подразумевают очаговую лимфоплазмоцитарную инфильтрацию эпителиальных желез и поликлональную В–клеточную активацию с образованием органоспецфических/неспецифических аутоантител с синтезом лимфоидными инфильтратами большого количества антител, поликлональных и моноклональных иммуноглобулинов, преимущественно G/М класса [3].
Хотя процессы, которые лежат в основе клеточного и гуморального аутоиммунного ответа при БШ, неизвестны, хорошо установлено, что Т и В лимфоциты вовлечены и взаимодействие активированных эпителиальных клеток слюнных желез (ЭКСЖ) и эндотелиальных клеток с инфильтрирующими лимфоидными и дендритическими клетками (ДК) способствует прогрессированию заболевания, также как и развитию системных лимфоцитарных нарушений [11].
Хронический очаговый перидуктальный лимфоцитарный сиалоаденит является характерной морфологической картиной заболевания и включен в классификационные критерии заболевания [1,6,16]. Развитие лимфоцитарного сиалоаденита при БШ является многоступенчатым процессом. Этот процесс может включать рассеянный небольшой периваскулярный лимфоидный инфильтрат, последовательное развитие типичного очагового перидуктального лимфоидного сиалоаденита, далее диффузного лимфацитарного сиалоаденита с образованием эктопических зародышевых центров, приводящего окончательно к деструкции и замещению пораженной железистой ткани. Лимфоидные инфильтраты в тканях при БШ включают Т–, В–клетки и плазматические клетки с преобладанием активированных CD4+(CD45Ro+) T–клеток в ранней стадии и превалированием В и плазматических клеток в продвинутых стадиях заболевания, особенно при образовании эктопических зародышевых центров. ЭКСЖ имеют активированный статус с нарушенным апоптозом и способностью стимулировать клеточную адгезию с функцией антиген–презентирующих клеток и ко–стимуляцией инфильтрирующих CD4+ Т–клеток. Провоспалительные цитокины, такие как интерферон–?, интерлейкин (ИЛ)–1? и фактор некроза опухоли (ФНО), повышают активирующий статус ЭКСЖ, которые также могут экспрессировать CD40 белок, молекулу, связанную с В–клетками и активацией ДК, также как с В–клеточным активирующим фактором (BAFF) и В–клеточными – привлекающими хемокинами. Однако инфильтрирующие CD4+ T–клетки и ДК могут также локально продуцировать широкое разнообразие В–клеточно–нацеленных цитокинов и факторов выживания, включая BAFF и APRIL. Таким образом, плотное взаимодействие между активированными ЭКСЖ, инфильтрирующими лимфоцитами и ДК, ведет к хронизации и прогрессии заболевания [11].
Обнаружение высоких титров антител к Ro/La–клеточным антигенам связано с тяжестью, длительностью и системными проявлениями при БШ. В–лимфоциты, продуцирующие IgG–антиRo52kD, 60kD, анти–La и РФ, обнаруживаются в биоптатах слюнных желез и слюне больных БШ, что предполагает их участие в патогенезе заболевания. Проведенными молекулярными исследованиями установлено, что НХЛ слюнных желез у больных БШ часто развиваются из В–клеток, синтезирующих РФ. Предполагают, что длительная Ro/La антигенная стимуляция может привести к трансформации В–клеток, синтезирующих РФ, однако четкие механизмы участия Ro/La антител в патогенезе заболевания остаются неясными. Снижение саливации при БШ связано не только с лимфоидной инфильтрацией и деструкцией ацинусов, но и неадекватной функцией автономной нервной системы. Это подтверждается обнаружением в сыворотке крови больных БШ антител, направленных против мускариновых рецепторов М3 грызунов М3R, которые имеют на 91,5% сходство с человеческими М3R [10,11,13].
БШ является природной моделью развития лимфопролиферации. Первоначально лимфоидные инфильтраты в железистых тканях синтезируют поликлональные иммуноглобулины (преимущественно IgA, IgG класса). В дальнейшем у 15–20% больных поликлональная продукция антител сменяется синтезом олиго– и моноклональных иммуноглобулинов (преимущественно G/M класса), с развитием различных вариантов НХЛ [4,16].
Клинические проявления
У половины больных заболевание дебютирует с одностороннего или двустороннего паротита с высокой температурой, гематологических нарушений (увеличение СОЭ, гипергаммаглобулинемия, лейкопения, высокие цифры РФ и ЦИК), значительно реже первыми симптомами заболевания является пурпура и суставной синдром. Такое начало характерно для подострого варианта течения заболевания. У остальных больных определить начало болезни практически невозможно (хронический вариант течения). Заболевание манифестирует постепенным развитием сухости рта, прогрессирующим пришеечным кариесом, постепенным увеличением околоушных слюнных желез, симптомами конъюнктивита/кератоконъюнктивита. В этой группе больных преобладает симптоматика функциональной недостаточности секретирующих эпителиальных желез, при этом системные проявления заболевания развиваются редко, гематологические нарушения выражены умеренно. Однако при проведении биопсии околоушных слюнных желез у таких больных нередко выявляются экстранодальные лимфомы MALT–типа (происходящие из лимфоидной ткани слизистых оболочек). Подострый вариант течения чаще наблюдается в молодом возрасте, тогда как хронический вариант течения встречается преимущественно у лиц после 50 лет. Общепринятой классификации БШ не существует. В таблице 1 представлена классификация заболевания, разработанная в Институте ревматологии РАМН, с выделением двух вариантов и трех стадий развития болезни.
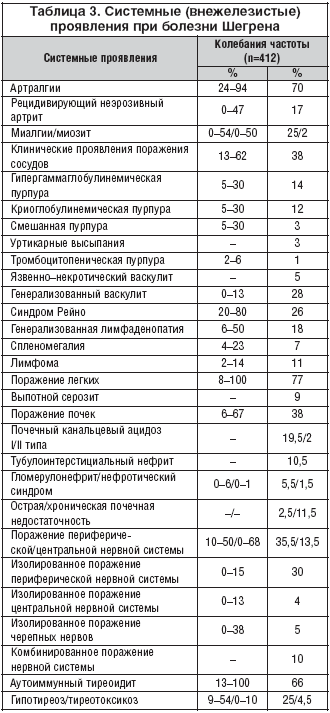
Клинические проявления БШ можно разделить на две группы: симптомы, связанные с поражением секретирующих эпителиальных желез (периэпителиальные поражения) и внежелезистые (экстраэпителиальные) системные проявления (табл. 2, 3). У 5–15% больных развиваются лимфомы, которые чаще всего имеют экстранодальную локализацию с поражением слюнных и слезных желез, значительно реже – легких. При длительном течении заболевания превалируют нодальные с экстранодальным поражением преимущественно В–клеточные НХЛ. В первой колонке таблиц представлены колебания клинических/лабораторных признаков на основании литературных данных [9,10,12,13,15,16]. Во второй колонке приведены собственные данные на основании длительного наблюдения за 412 пациентами (Ж–406, М–6) за период с 1975 по 2005 г. Длительность наблюдения составила от 5–30 лет с медианой наблюдения 10 лет [3].
Постоянным клиническим признаком поражения слезных желез при БШ является сухой кератоконъюнктивит. Больные предъявляют жалобы на ощущение «инородного тела», «песка», резей и жжения в глазах, появление отделяемого в углах глаз в виде тянущихся длинных нитей и светобоязнь. Уменьшение объема и изменение состава слезной жидкости приводит к нарушению структуры прекорнеальной пленки, развитию дистрофических изменений в конъюнктиве и роговице, появлению нитчатого и буллезно–нитчатого кератита, что приводит к снижению остроты зрения. Осложнением сухого кератоконъюнктивита может быть поражение роговицы вследствие истончения тканей роговой оболочки, развитие язв, инфицирование их с последующей перфорацией роговицы и потерей остроты зрения. Видимое увеличение слезных желез выявляется очень редко. Как правило, значительное увеличение слезных желез связано с развитием в них лимфопролиферативных изменений. Одновременное развитие MALT–лимфом слюнных и слезных желез встречается часто, тогда как изолированное развитие лимфом слезных желез наблюдается крайне редко при БШ [3,5,8,13].
Вторым обязательным и постоянным признаком БШ является хронический паренхиматозный сиалоаденит. Выделяют «большие» (ксеростомия, увеличение слюнных желез, рецидивы паротита/субмаксиллита) и «малые» (сухость красной каймы губ, «заеды», стоматит, региональная лимфаденопатия, множественный, преимущественно пришеечный, кариес) стоматологические признаки. Последние являются следствием ранних, доклинических изменений в слюнных железах и обусловлены уменьшением защитных факторов слюны, нарушением местного иммунитета, активацией сапрофитной флоры. Поднижнечелюстные слюнные железы при БШ прекращают секрецию слюны значительно раньше, чем околоушные. Для половины больных характерно рецидивирующее течение паротита, реже субмаксиллита, у некоторых после очередного обострения железы остаются увеличенными. У трети больных значительное увеличение околоушных слюнных желез развивается постепенно, вызывая характерное изменение овала лица, пальпация их бывает безболезненной или малоболезненной. Нередки жалобы на ретенционный характер болей в околоушных железах, появляющихся при виде или употреблении пищи, усиливающей саливацию. Эти боли связаны с выделением слюны в протоки слюнных желез и нарушением оттока ее в полость рта. Постепенное прогрессирование ксеростомии сопровождается развитием множественного, преимущественно пришеечного кариеса. Прогрессирующий кариес приводит к частичной или полной адентии у больных с выраженной и поздней стадией заболевания. У большинства больных с длительным увеличением околоушных слюнных желез обнаруживаются лимфоэпителиальные поражения или MALT–лимфома при гистологическом и иммуноморфологическом исследовании биоптатов околоушных слюнных желез. Исключительно редко MALT–лимфому слюнных желез можно диагностировать на основании данных биопсии малых слюнных желез нижней губы [2,3,6,7,10].
Сухость носоглотки, образование сухих корок в носу, в просвете евстахиевых труб может приводить к временной глухоте и развитию отита. Сухость глотки, голосовых связок вызывает затруднение глотания и осиплость голоса. Развивается субатрофический/атрофический ринофаринголарингит. Лимфоидная инфильтрация подслизистых желез трахеи и бронхов с развитием сухости дыхательных путей приводит к развитию рецидивирующего трахеобронхита и пневмоний. Поражение апокринных желез наружных половых органов приводит у ряда больных к жгучим болям и зуду; выраженные дистрофические процессы могут привести к значительному сужению свода влагалища даже у молодых женщин. Рецидивирующая инфекция (герпетические высыпания в области половых губ, воспаление бартолиниевых желез) нередко осложняет течение сухого вагинита. Сухость кожи наблюдается у трети больных и значительно возрастает у женщин с ранним прекращением менструального цикла и сопутствующим поражением щитовидной железы (гипотиреоз на фоне аутоиммунного тиреоидита). Хронический атрофический гастрит с секреторной недостаточностью, дисфагия, связанная с ксеростомией и гипокинезией пищевода, желудочная диспепсия, хронический холецистит, холангит, панкреатит, холестатические нарушения – частые проявления поражения желудочно–кишечного тракта при БШ. У больных БШ с симптомами холестаза при биопсии печени обнаруживаются минимальные изменения, сходные с начальными морфологическими изменениями, наблюдаемыми при первичном билиарном циррозе печени, также могут выявляться антитела к митохондриям при серологическом обследовании. Прослеживается прямая связь между тяжестью ксеростомии и тяжестью желудочно–кишечных нарушений [3,6,9,10,12,13,16].
Патологическая утомляемость наблюдается у половины больных и нередко является основной жалобой, значительно влияющей на качество жизни. Хотя причины этой слабости не установлены, больные с высокой гипергаммаглобулинемией и гипотиреодизмом наиболее часто имеют это проявление. Симптоматика фибромиалгии нередко выявляется в этой группе больных. Утомляемость рассматривается в рамках системных проявлений заболевания, однако дальнейшие исследования необходимы для уточнения роли этого симптомокомплекса в клинических проявлениях БШ [12,13].
Помимо сухости кожи, связанной со значительным снижением потоотделения, при БШ у трети больных появляются рецидивирующие геморрагические высыпания (гипергаммаглобулинемическая, криоглобулинемическая и тромбоцитопеническая пурпуры), уртикарные высыпания и различные варианты эритематозных поражений (кольцевидная, узловатая, полиморфная экссудативная эритемы, эритема Дарье, фотодерматоз, токсикодермические и неспецифические эритематозные высыпания). У некоторых больных классифицировать вариант пурпуры не представляется возможным, так как на коже имеются элементы гипергаммаглобулинемических и криоглобулинемических высыпаний, а серологически определяется высокое содержание криоглобулинов на фоне значительной гипергаммаглобулинемии. Кожные проявления васкулита при БШ обусловлены преимущественно поражением сосудов мелкого и среднего калибра. Капилляриты, сетчатое ливедо, различные виды геморрагических высыпаний, длительно незаживающие язвы кожи и слизистой оболочки полости рта – наиболее частые клинические проявления кожного васкулита при БШ. У больных с различными вариантами высыпаний обнаруживается продуктивный (лимфоцитарный) или деструктивный (нейтрофильный, лейкоцитокластический, некротизирующий) васкулит в биоптатах кожи. Деструктивный васкулит морфологически характеризуется фибриноидным некрозом стенок сосудов, появлением полиморфноядерных лейкоцитов в периваскулярных инфильтратах, клинически проявляется пурпурой, а иммунологически – частой ассоциацией с криоглобулинемией, снижением С3/С4 фракций комплемента и наличием антиядерных Ro–антител. Отличительной морфологической чертой лимфоцитарного васкулита является мукоидное набухание стенок сосудов, лимфоцитарная и плазмоцитарная периваскулярная инфильтрация, характерным клиническим проявлением является пурпура, а иммунологическим нарушением – высокие титры РФ, АНФ и наличие La–антител. Васкулит при БШ проявляется неврологическими нарушениями: полиневропатией и поражением центральной нервной системы. Частота развития васкулита повышается по мере увеличения длительности заболевания. Язвенно–некротические формы васкулита наблюдаются у 2–5% больных и чаще связаны со смешанной моноклональной криоглобулинемией (СМК). Больные со СМК имеют наиболее тяжелое течение васкулита: кожный язвенно–некротический васкулит с присоединением вторичной гнойной инфекции; васкулит сосудов слизистой желудка и кишечника с развитием клиники острого живота; криоглобулинемический диффузный гломерулонефрит с развитием острой почечной недостаточности и нефротического синдрома, а также ДВС синдрома. Системный некротизирующий васкулит при БШ поражает преимущественно артерии мелкого и среднего калибра в различных органах и тканях и связан с криоглобулинемией. При длительном течении системного васкулита у части больных развиваются поражения крупных артериальных стволов с развитием ишемических некрозов и гангрены конечностей [3,9,10,12–16].
У трети больных БШ наблюдается синдром Рейно, чаще его легкие формы. Синдром Рейно – наиболее распространенное сосудистое поражение при БШ, частота его обнаружения подвержена большим колебаниям, он нередко выявляется в дебюте БШ и протекает доброкачественно у большинства больных. Только в случаях криоглобулинемического васкулита на фоне рецидивирующих геморрагических высыпаний наблюдаются тяжелые проявления генерализованного синдрома Рейно [12].
Артралгии, значительно реже неэрозивный артрит, артропатия Жаку, небольшая утренняя скованность, болевые сгибательные контрактуры, диффузный отек кистей наблюдаются у 2/3 больных. Миалгии наблюдаются у трети больных, однако классические проявления миозита развиваются исключительно редко [3].
Две трети больных имеют регионарную лимфаденопатию (увеличение поднижнечелюстных, шейных лимфатических узлов) и у четверти больных может наблюдаться генерализованная лимфаденопатия. При наличии генерализованной лимфаденопатии, а также васкулита у 5–10% больных выявляется гепатоспленомегалия.
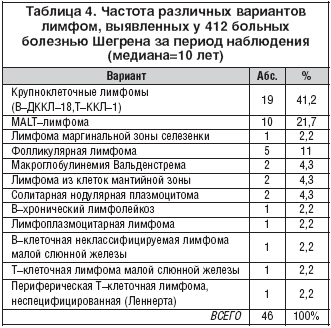
У 5–15% больных после 10–20–летнего течения БШ развиваются лимфомы, преимущественно нодальные с метастазами в различные органы, несколько реже выявляются только экстранодальные и нодальные НХЛ. Значительно увеличивает риск развития ЛПЗ при БШ наличие генерализованной лимфаденопатии, гепатоспленомегалии, длительного массивного увеличения слюнных желез, криоглобулинемической пурпуры, язвенно–некротического поражения кожи, моноклональных иммуноглобулинов в крови и их легких цепей в моче, проведение рентгенотерапии околоушных желез в анамнезе. Наиболее часто ЛПЗ поражают лимфатические узлы (74%), слюнные железы (45,5%), легкие (26%), костный мозг (19,5%), печень (17,5%), селезенку (13%) и слезные железы (6,5%). При небольшой длительности течения БШ чаще выявляются экстранодальные лимфомы слюнных желез MALT–типа, тогда как у больных с длительным течением заболевания обнаруживается весь спектр НХЛ (табл. 4) с превалированием высокоагрессивных диффузных крупноклеточных лимфом. Исключительно редко развивается острый лейкоз. ЛПЗ занимают второе место в структуре летальных исходов больных БШ, уступая по частоте только генерализованным формам васкулита. Частота развития лимфом при болезни Шегрена в 44 раза выше, чем в общей популяции и в 5–20 раз выше, чем при других аутоиммунных заболеваниях. Вероятность развития НХЛ после 40 лет течения БШ составляет 40%, что позволяет рассматривать это заболевание как аутоиммунное и лимфопролиферативное одновременно [2,3,4,9,12,13,15,16].
Поражение легких в виде интерстициального пневмонита, альвеолярного легочного фиброза, лимфоидной инфильтрации легких с формированием фокусов инфильтрации – наиболее характерные изменения при БШ. По сравнению с системной красной волчанкой (СКВ) реже развиваются экссудативные плевриты и перикардиты. Бактериальные, вирусные и грибковые пневмонии нередко осложняют течение интерстициального поражения легких. При развитии НХЛ метастатические поражения легких встречаются часто, реже наблюдается формирование MALT–ткани с развитием первичной MALT–лимфомы легких при этом заболевании [3,13,16].
Изолированное вовлечение в патологический процесс периферической нервной системы (ПНС) наблюдается у трети больных с длительным течением заболевания, значительно реже диагностируется поражение центральной нервной системы (ЦНС) и краниальная нейропатия, преимущественно за счет поражения преддверно–улиткового нерва с развитием нейро–сенсорной тугоухости. Комбинированное поражение ПНС и ЦНС и черепно–мозговых нервов встречается у 10% больных с неврологическими нарушениями, особенно у больных с клиническими проявлениями васкулита. Нарушение мозгового кровообращения ишемического/геморрагического характера и развитие цереброваскулита нередко встречается у больных с деструктивной формой васкулита. Нейрофизиологическое обследование, влючающее электронейрографию, метод вызванных потенциалов, электроэнцефалографию, аудиограмму, ядерно–магнитно–резонансную томографию головного/спинного мозга и в некоторых случаях исследование цереброспинальной жидкости, позволяет уточнить характер и локализацию неврологических нарушений при этом заболевании. Возможно развитие различных вариантов психических расстройств, в связи с чем психиатры наряду с неврологами должны принимать активное участие в диагностике неврологических расстройств у данной категории больных. Имеется четкая корреляция между длительностью сосудистых нарушений и частотой развития неврологических нарушений. Поражение центральной нервной системы, имитирующее клинику рассеянного склероза, острое нарушение мозгового кровообращения в сочетании с сенсорно–моторной полиневропатией, демиелинизирующая энцефаломиелорадикулоневропатия с развитием поперечного блока, а также развитие своеобразной формы болезни Паркинсона могут быть у 2–4% больных БШ с поражением ПНС и ЦНС. Комбинированные поражения нервной системы с развитием острого и подострого поперечного миелита, поражение ЦНС с развитием паралича Белла, синдрома Броун–Секара и центрального миелинолизиса варолиева моста, тяжелый цереброваскулит, острое нарушение мозгового кровообращения могут привести к развитию угрожающих жизни состояний при БШ [3,16].
Поражение почек наблюдается у трети больных БШ и чаще связано с повреждением канальцевого, реже клубочкового аппарата почек. Спектр канальцевых нарушений при интерстициальном нефрите включает гипоизостенурию, гипокалиемию, явный или латентный почечный канальцевый ацидоз I типа и реже синдром Фанкони с проксимальным почечным канальцевым ацидозом II типа. Мочекаменная болезнь, нефрокальциноз, рецидивирующие гипокалиемические параличи – нередкие осложнения канальцевого ацидоза и тубулоинтерстициального нефрита при этом заболевании. При длительном течении БШ частота развития мочекаменной болезни достигает 40%, при этом иногда она предшествует развитию клинических проявлений БШ. Значительно реже при БШ наблюдается диффузный гломерулонефрит мембранопролиферативного, мезангиопролиферативного и мембранозного типа. Тяжелые формы гломерулонефрита с нефротическим синдромом и развитием почечной недостаточности чаще наблюдаются у больных БШ с криоглобулинемией. Острая почечная недостаточность вследствие тромбоза сосудов почек или быстропрогрессирующего криоглобулинемического гломерулонефрита встречается редко. Наиболее часто встречаются медленно прогрессирующие формы гломерулонефрита и интерстициального нефрита, являющиеся основными причинами развития хронической почечной недостаточности при этом заболевании. Некоторые больные с терминальной почечной недостаточностью нуждаются в проведении хронического гемодиализа [3,13,15].
У трети больных выявляется поражение щитовидной железы (диффузный, узловой зоб, хронический тиреоидит). Две трети больных с вовлечением щитовидной железы имеют картину хронического лимфоцитарного тиреоидита (аутоиммунный тиреоидит Хашимото). Наиболее часто обнаруживается гипотиреоз различной степени тяжести, и сравнительно редко развивается тиреотоксикоз [10,12,13].
У трети больных наблюдаются аллергические реакции, чаще на антибиотики, сульфаниламиды, новокаин, препараты йода, витамины группы В, а также на химические средства и пищевые продукты [3].
Диагностика
Диагностика БШ основана на выявлении у больных одновременного поражения глаз и слюнных желез, а также лабораторных признаков аутоиммунного заболевания (ревматоидный/антинуклеарный факторы, антитела к Ro/La ядерным антигенам).
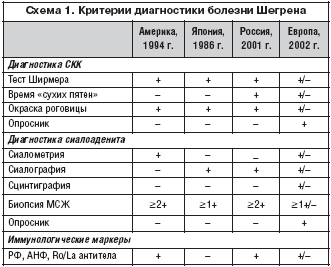
Существенные различия в частоте встречаемости БШ/СШ у больных, наблюдаемых в клиниках, а также при эпидемиологических исследованиях связаны с тем, что при выявлении этих заболеваний используются различные диагностические критерии. Общепринятых критериев диагностики БШ/СШ не существует. В литературе наиболее часто с ссылаются на пересмотренные критерии Японские (1999), Американские (1994), Института ревматологии РАМН (2001) и Европейские критерии (2002) [1,3,13,15].
Критерии диагноза болезни и синдрома Шегрена (Институт ревматологии РАМН).
I. Сухой конъюнктивит/кератоконъюнктивит:
1) снижение слезовыделения – стимулированный тест Ширмера <10 мм/5 минут;
2) окрашивание эпителия конъюнктивы/роговицы бенгальским розовым и флюоресцеином +1 и >*;
3) снижение времени разрыва прекорнеальной слезной пленки <10 секунд.
II. Паренхиматозный сиаладенит:
1) сиалометрия <2,5 мл/5 минут (стимулированная);
2) обнаружение полостей >1 мм при сиалографии;
3) очагово–диффузная лимфогистиоцитарная инфильтрация в биоптатах слюнных желез (>2 фокусов в 4 мм2 в 4 оцениваемых железках)**.
III. Лабораторные признаки аутоиммунного заболевания:
1) положительный РФ (титр 1:80) или
2) положительный АНФ (титр 1:160) или
3) обнаружение Ro/La антиядерных антител.
Диагноз определенной БШ может быть поставлен при наличии первых двух критериев (I, II) и не менее одного признака из III критерия, при исключении СКВ, ССД, РА и аутоиммунных гепатобилиарных заболеваний. СШ может быть поставлен при наличии четко верифицированного заболевания (ДБСТ, РА, аутоиммунные гепатобилиарные заболевания) и одного из первых двух критериев. Диагноз вероятной БШ может быть поставлен при наличии III критерия и следующих признаков:
1) неравномерность заполнения паренхимы в виде облачков и отсутствие контрастированния протоков IV и V порядка;
2) снижение слезовыделения при использовании стимулированного теста Ширмера от 20–10 мм/5 мин.;
3) окрашивание эпителия конъюнктивы/роговицы бенгальским розовым или флюоресцеином = 1+ и >;
4) незначительное увеличение слюнных желез или рецидивирующий паротит;
5) исключение ДБСТ, РА и гепатобилиарных поражений печени.
Пересмотренные критерии диагноза БШ Европейского эпидемиологического центра с американскими коллегами (2002).
I. Офтальмологические признаки присутствуют если имеется положительный ответ, по крайней мере, на один из следующих вопросов:
* Имеете ли вы ежеденевное, устойчивое ощущение сухости глаз в течение 3 месяцев?
* Имеете ли вы рецидивирующее ощущение «песка» или «соринки» в глазах?
* Используете ли вы заменители слез более чем 3 раза в сутки?
II. Стоматологические признаки присутствуют, если имеется положительный ответ, по крайней мере, на один из следующих вопросов:
* Имеете ли вы ежедневное ощущение сухости рта в течение >3 месяцев?
* Имеете ли вы рецидивирующую или постоянную припухлость слюнных желез ?
* Часто ли вы употребляете жидкость для смачивания сухой пищи?
III. Объективные признаки офтальмологического поражения определяются как положительные при наличии, как минимум, одного из следующих тестов:
* Тест Ширмера, выполненный без анестезии (=5 мм за 5 минут)
* Бенгальская роза или другие офтальмологические окраски (>4 согласно Bijsterveld’s количественной оценке).
IV. Гистопатология
* Очаговый лимфоцитарный сиалоаденит в малых слюнных железах, оцененный экспертом гистопатологом с количеством фокусов = или >1, определяемым как количество лимфоидных фокусов, содержащих 50 лимфоцитов и > в 4 мм2 ткани железы
V. Объективные признаки поражения слюнных желез определяются как положительный результат, по крайней мере, одним из следующих диагностических тестов:
* Нестимулированная общая саливация (= или <1,5 мл за 15 минут)
* Сиалография околоушных слюнных желез диффузных сиалоэктазов (точечных, полости или деструктивный образец) без признаков обструкции в главных протоках.
* Сцинтиграфия слюнных желез, показывающая задержку поглощения, сниженную концентрацию и/или сниженную экскрецию индикатора.
VI. Наличие аутоантител к Ro/SS–A или La/SS–B антигенам, или оба в сыворотке.
Классификация БШ и СШ. У больного без какого–либо связанного заболевания БШ может быть определена при наличии любых 4 из 6 диагностических критериев и обязательного присутствия V или VI критерия или при наличии 3 из 4 объективных критериев (III, IV, V, VI). У больного с потенциально связанным заболеванием (для примера, другое хорошо определяемое соединительнотканое заболевание), наличие I или II плюс любые два из критериев III, IV, V могут рассматриваться, как указывающие на наличие СШ.
Критерии исключения:
• лучевая терапия области головы и шеи
• гепатит С
• ВИЧ–инфекция
• предшествующая лимфома или саркоидоз
• трансплантант против хозяина заболевание
• использование антихоленергических препаратов.
Сравнительная характеристика наиболее широко используемых критериев в диагностике БШ/CШ представлена на схеме 1.
Критерии диагноза БШ отечественные и Японской ревматологической ассоциации базируются на обязательном выявлении 2 объективных признаков поражения слюнных желез с использованием сиалографического метода диагностики, подкрепленных морфологическим исследованием. Отечественные и Американские критерии диагностики БШ требуют обязательного наличия признаков аутоиммунного заболевания (обнаружение РФ, АНФ, Ro/La антител) в отличие от Европейских и Японских критериев. Современные Американские критерии используют в диагностике поражения слюнных желез сиалометрию и биопсию малых слюнных желез с увеличением числа фокусов инфильтрации 2+ и более, что позволяет снизить число ложно+ результатов, но увеличивает число ложно– результатов [1]. Использование сиалографии позволяет исключить этот пробел в диагностике стоматологических проявлений при БШ/СШ. Разработанные Европейские критерии диагностики БШ брали в основу субьективные признаки (опросник) офтальмологических и стоматологических проявлений заболевания и не требовали доказательств аутоиммунного происхождения заболевания. В пересмотренных совместно с Американскими коллегами Европейских критериях необходимо либо наличие морфологического признака поражения слюнных желез (фокус 1+), либо наличие антиядерных Ro/La антител. Следует отметить, что диагностика, основанная на обнаружении одного фокуса инфильтрации (50 клеток в 4 мм2 ткани), допускает большое число ложно+ результатов и приводит к гипердиагностике БШ [1,16]. Этим объясняется наличие различных состояний в критериях исключения, а также сохраняющаяся возможность постановки диагноза пожилым пациентам с «сухим синдромом» без признаков аутоиммунных нарушений. Критерии Японской ревматологической ассоциации и отечественные критерии четко верифицируют БШ в выраженной и поздней стадии, но позволяют поставить только вероятную БШ при начальных проявлениях заболевания. Отечественные критерии позволяют без трудностей исключить состояния, внесенные в Европейские критерии как критерии исключения. БШ/СШ следует заподозрить у лиц со стойким увеличением СОЭ, гипергаммаглобулинемией, криоглобулинемией и при обнаружении РФ/АНФ. В таких случаях необходимо провести специальное стоматологическое и офтальмологическое обследование. Около трети больных в дебюте заболевания и даже после нескольких лет течения могут не предьявлять стоматологических и офтальмологических жалоб, даже при наличии паренхиматозного сиалоаденита на сиалограмме и сухого кератоконъюнктивита при офтальмологическом обследовании, выявляемых с помощью объективных тестов. Особенно это необходимо учитывать в педиатрической практике, так как только спустя несколько лет течения заболевания дети с объективно верифицированной БШ начинают предьявлять стоматологические и офтальмологические жалобы. БШ/СШ в детском возрасте диагностируется с помощью отечественных и Японских критериев, но не диагностируется при использовании Европейских критериев заболевания. Этим объясняется редкое обнаружение БШ у детей при использовании Европейских, Американских критериев диагностики и более частое выявление БШ в педиатрической практике в России и Японии [3].
В поликлинических условиях в ревматологической практике целесообразно учитывать наличие в анамнезе или при обследовании следующих клинико–лабораторных проявлений: 1) артралгии, реже неэрозивный артрит мелких суставов кистей, утренняя скованность до 30 минут; 2) рецидивирующий сиалоаденит или постепенное увеличение слюнных желез; 3) сухость слизистой оболочки полости рта (носоглотки) и быстрое развитие множественного, преимущественно пришеечного кариеса; 4) рецидивирующий хронический конъюнктивит; 5) синдром Рейно или рецидивирующая пурпура; 6) стойкое увеличение СОЭ; 7) гипергаммаглобулинемия; 8) высокие титры РФ. Хотя ни один из признаков не является строго специфичным для СШ/БШ, наличие 4 и более признаков позволяет в 80–90% случаев заподозрить и в дальнейшем подтвердить с помощью специальных методов исследования диагноз БШ или СШ.
Лабораторные исследования
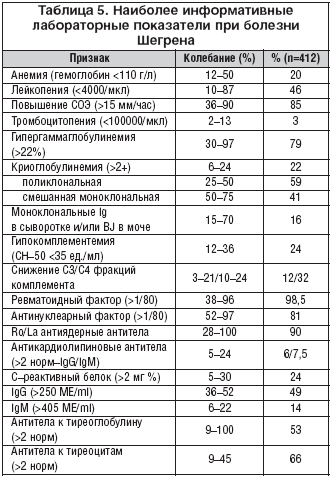
Наиболее часстыми нарушениями при БШ (табл. 5) являются увеличение СОЭ, лейкопения, гипергаммаглобулинемия (60–90%), наличие антинуклеарного и ревматоидного факторов, антител к растворимым ядерным антигенам Ro/SS–A, La/SS–B (60–100%). При лабораторном обследовании выявляется умеренная железодефицитная анемия (20–40%), реже аутоиммунная гемолитическая анемия и тромбоцитопения. Крайне редко встречается апластическая анемия. Лейкопения обнаруживается у большинства больных, лейкопоэз при этом не угнетен. У части больных (5–10%) наблюдается эозинофилия, лимфоцитоз, моноцитоз; частота последних двух значительно возрастает при развитии хронического лимфолейкоза и В–клеточных НХЛ маргинальной зоны лимфоузлов. У трети больных в крови обнаруживаются криоглобулины, которые в 40% случаях являются смешанными моноклональными криоглобулинами (СМК II типа). Моноклональные иммуноглобулины, преимущественно IgM?, реже IgG?, IgA? и крайне редко IgM?, IgG? в сыворотке крови и легкие цепи иммуноглобулинов в моче (белок Бенс–Джонса) обнаруживаются у 15–20% больных, что требует проведения дифференциальной диагностики между БШ с моноклональной секрецией и с уже развившимися различными вариантами ЛПЗ. Как правило, при БШ выявляется следовая моноклональная секреция, обнаружение высоких уровней моноклональных Ig и развитие синдрома гипервязкости требуют исключения макроглобулинемии Вальденстрема, первичного амилоидоза, множественной миеломы и плазмоцитомы. Гипокомплементемия, снижение С3, С4 фракций с повышением показателей острофазового ответа являются прогностически неблагоприятными признаками и обнаруживаются преимущественно у больных с генерализованными формами васкулита, лимфомами и при развитии вторичной инфекции. Наличие гипопротеинемии с дефицитом тех или иных поликлональных иммуноглобулинов, исчезновение моноклональной секреции в крови и обнаружение белка Бенс–Джонса в моче у больных с клиническими признаками криоглобулинемического васкулита и симптомами ЛПЗ (лихорадка с профузными потами, значительное снижение массы тела за короткий промежуток времени) характеризует развитие высокоагрессивных крупноклеточных НХЛ у больных БШ. Наличие моноклональных иммуноглобулинов, СМК в крови и белка Бенс–Джонса в моче является лабораторным предвестником развития НХЛ при БШ. У 50–60% больных с моноклональной секрецией после 10–15 лет течения БШ развиваются лимфомы, тогда как у половины больных удается диагностировать лимфому одновременно с обнаружением моноклональной секреции. Гипертрансаминаземия, повышенная активность щелочной фосфатазы, положительные антимитохондриальные антитела в дебюте заболе-вания, как правило, являются проявлениями первичного билиарного цирроза печени в сочетании с СШ. Появление этих признаков после длительного течения БШ может быть следствием поражения печени при этом заболевании (хронический аутоиммунный холангит, холестатический холангит, гепатит). В редких случаях повышенная активность щелочной фосфатазы связана с развитием остеомаляции при поражении почек [3,12,16].
Антитела к тиреоглобулину, микросомальной фракции щитовидной железы и тиреоцитам выявляются у 60% больных БШ, тогда как функциональные нарушения щитовидной железы встречаются у 20–25% больных [10].
Признаки гиперкоагуляции по данным коагулограммы выявляются у многих больных БШ, однако тяжелые проявления наблюдаются только у больных с генерализованным васкулитом и II типом криоглобулинемии. Рецидивирующие тромбозы глубоких вен голеней, илеофеморальные тромбозы, а также тромбоэмболии сосудов легких, почек и головного мозга при отсутствии антикардиолипиновых антител нередко осложняют течение заболевания. У больных БШ с тромбоцитопенией при отсутствии антител к тромбоцитам необходимо проводить обследование для исключения ЛПЗ и миелодиспластического синдрома (стернальная пункция, иммуноморфологическое исследование клеток периферической крови и трепанобиоптатов) [3,4].
Для выявления снижения слезовыделения используют тест Ширмера – снижение слезовыделения после стимуляции нашатырным спиртом (<10 мм/5 мин.). Наличие сухого кератоконъюнктивита подтверждается окрашиванием эпителия конъюнктивы и роговицы бенгальским розовым и флюоресцеином, что позволяет выявить поверхностные эрозии, очаги дистрофии эпителия, а также уменьшение времени разрыва слезной пленки на роговице <10 с при биомикроскопии [5,8,10].
Для диагностики паренхиматозного сиаладенита используют сиалографию – рентгеноконтрастное исследование слюнных желез с целью выявления анатомических изменений. При БШ обнаруживается выход контрастного вещества в паренхиму желез за пределы протоков (обнаружение полостей >1 мм в диаметре при контрастировании йодлиполом или другими рентгеноконтрастными препаратами). Важным методом диагностики сиалоаденита в рамках БШ/СШ является биопсия малых слюнных желез: обнаружение 100 и более клеток в 4 мм2 поля зрения в среднем (при просмотре не менее 4 малых слюнных желез). О наличии объективных признаков ксеростомии свидетельствует снижение стимулированной секреции слюны <2,5 мл/5 мин. при выполнении сиалометрии. Тест может не использоваться как диагностический критерий, но необходим для оценки степени снижения саливации, для дифференциальной диагностики и контроля за проводимой терапией [6,7,12].
Ультразвуковое исследование (УЗИ) и магнитно–резонансная томография (МРТ) используются в диагностике поражений слюнных/слезных желез при БШ/СШ. УЗИ слюнных желез может быть выполнено у больных, у которых по тем или иным причинам невозможно провести сиалографию с целью объективизации патологических изменений. УЗИ исследование должно более широко использоваться при динамическом контроле за состоянием слюнных желез при БШ/СШ, так как позволяет контролировать изменения, происходящие не только в паренхиме, но и визуализировать состояние внутрижелезистых лимфоузлов (в отличие от сиалографии). МРТ является лучшим методом, позволяющим диагностировать развитие опухолевого поражения в слезных и слюнных железах. Учитывая высокую частоту развития опухолевого поражения в больших слюнных и слезных железах, УЗИ и МРТ исследования необходимы при этих заболеваниях. При подозрении на развитие опухолевого поражения при УЗИ и МРТ в больших слюнных и слезных железах биопсия желез должна быть выполнена с целью гистологического подтверждения диагноза. Следует отметить, что изменения в слюнных/слезных железах, получаемые при проведении УЗИ и МРТ на стадии раннего развития опухолевого поражения, неотличимы от интенсивного лимфоидного инфильтрата при БШ/СШ. Учитывая высокую чувствительность методов, они менее информативны по сравнению с сиалографией в дифференциальной диагностике поражений слюнных желез при различных состояниях, так как минимальные изменения паренхимы желез, аналогичные изменениям, наблюдаемым при БШ/СШ, будут выявляться при других состояниях (сахарный диабет, различные варианты ксеростомии и.т.д.). Допплеровская ультрасонография должна использоваться для уточнения характера поражения внутренних органов: наличие внутрибрюшной лимфоаденопатии, гепатоспленомегалии, панкреатита, тиреоидита, желчекаменной и мочекаменной болезни [12].
Компьютерная томография с высоким разрешением используется для диагностики поражений легких и органов брюшной полости при БШ/СШ, обязательно в случаях развития ЛПЗ при этих заболеваниях [4].
Рентгенография органов грудной клетки – обязательное исследование для верификации поражений органов дыхания и серозных оболочек, а также дифференциальной диагностики с саркоидозом, опухолями грудной клетки и для исключения инфекционных процессов.
Сцинтиграфия с Ga–67 выполняется при подозрении на развитие опухолевого поражения в больших слюнных железах, лимфоузлах и легких.
Сцинтиграфия с пертехнататом технеция применяется для уточнения характера поражения щитовидной железы и костей (при подозрении на наличие ЛПЗ, болезни Педжета и остеомаляции).
Эзофагогастродуоденоскопия используется у больных с выраженной и тяжелой ксеростомией с целью верификации тяжести поражений слизистой пищевода, желудка, тонкого кишечника, а также при наличии анемии, стойких гастралгий и синдроме мальабсорбции для исключения развития опухолевого поражения желудка.
Нейромиография, метод вызванных потенциалов, электроэнцефалография, аудиограмма, ЯМР томография головного мозга используются для верификации поражений периферической и центральной нервной системы, реже для подтверждения развития опухолевого поражения.
Эхокардиография сердца применяется для диагностики перикардита, миокардита и развития первичной/вторичной легочной гипертензии. Биопсия ткани (околоушных слюнных и слезных желез, лимфоузлов, костного мозга, легких, почек, кожи, печени) – при подозрении на развитие ЛПЗ, верификации морфологического характера гломерулонефрита и васкулита, а также билиарных поражениях печени.
Для диагностики остеопороза целесообразно использовать метод биэнергетической рентгеновской абсорбциометрии, с помощью которой определяют МПКТ. Исследование МПКТ целесообразно проводить у женщин больных БШ/СШ с ранним прекращением менструального цикла (возраст<40 лет) по различным причинам (дисфункция яичников, после интенсивной терапии высокими дозами ГКС, лечения ЛПЗ и выраженными функциональными нарушениями щитовидной железы).
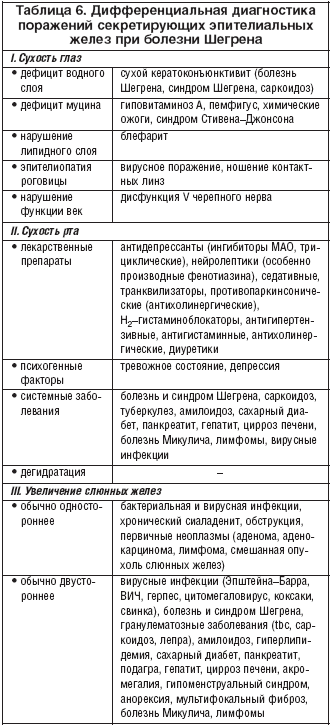
Дифференциальная диагностика
Снижение секреции слезных и слюнных желез может быть следствием многих причин (табл. 6). Синдром «сухого глаза» выявляется у 14% населения и имеет различный генез, но только у 2–4% он является следствием развития сухого конъюнктивита/кератоконъюнктивита в рамках БШ. Диффузная отечность верхних век с увеличением пальпебральной части слезных желез, псевдотумор орбит позволяют предположить развитие MALT–лимфомы слезных желез при БШ, мультифокальный фиброз или наличие саркоидоза с поражением слезных и слюнных желез. Одновременное увеличение околоушных слюнных и слезных желез с парезом лицевого нерва наблюдается у больных саркоидозом (синдром Хеерфордта). Поражение лицевого нерва встречается у 50% больных с саркоидозом с поражением слюнных/слезных желез и крайне редко наблюдается при БШ. Биопсия околоушных желез и в некоторых случаях экстирпация «псевдотумора» орбиты или слезной железы с морфологическим и иммуногистохимическим исследованием позволяет провести дифференциальную диагностику поражений слюнных желез при БШ, НХЛ, саркоидозе и мультифокальном фиброзе. Отличить различные заболевания, протекающие с поражением слюнных или слезных желез, от БШ позволяют отсутствие при них содружественного поражения экзокринных желез, характерных сиалографических изменений, нетипичный характер внежелезистых проявлений, особенности изменений лабораторных показателей и морфологической картины в биоптатах малых и больших слюнных желез.
При генерализованной лимфаденопатии, обнаружении моноклональных иммуноглобулинов и белка Бенс–Джонса в моче необходимо тщательное обследование для исключения ЛПЗ. Результаты сцинтиграфии с Ga–67 (значительное накопление радиофармпрепарата в лимфатических узлах, увеличенных слюнных и слезных железах, легких) указывают на необходимость проведения биопсии пораженного органа. Пункционная биопсия лимфатических узлов, слюнных/слезных желез и легких может быть информативна при крупноклеточных лимфомах, но редко позволяет диагностировать лимфомы MALT–типа [2,3,4,10,12,15,16].
Фокусы инфильтрации в легких могут быть следствием метастазов в легкие при ЛПЗ, редко развиваются первичные лимфомы легких MALT–типа. Исследование миелограмм, трепанобиоптатов костного мозга, иммунофенотипическое исследование клеток периферической крови позволяет диагностировать миелодиспластический синдром, лимфопролиферативные и миелопролиферативные заболевания у больных БШ [4].
Больные БШ находятся под наблюдением ревматолога, стоматолога и офтальмолога. Высокая частота поражения органов желудочно–кишечного тракта (80%), риск развития новообразований желудка при БШ обусловливают необходимость диспансерного наблюдения больных гастроэнтерологом. Как правило, неоплазмы желудка развиваются после длительного течения у больных с поздней стадией БШ и эндоскопической картиной диффузного атрофического гастрита. Появление выраженного синдрома желудочной диспепсии (тяжесть и дискомфорт в эпигастрии после еды, отрыжка воздухом, тошнота, снижение аппетита), а также болевого синдрома в эпигастральной области являются показаниями для проведения эндоскопического обследования. При наличии генерализованной лимфаденопатии, значительного увеличения околоушных слюнных желез, обнаружении неаутоиммунного характера моноклональной секреции в сыворотке и моче больных БШ требуется привлечение челюстно–лицевых хирургов и онкогематологов для исключения развития лимфопролиферативных заболеваний. В зависимости от клинических проявлений заболевания необходимо привлечение узких специалистов: отоларинголога, гинеколога, пульмонолога, психоневролога и невропатолога – для более четкой оценки тех или иных объективных признаков поражения соответствующих органов и систем.
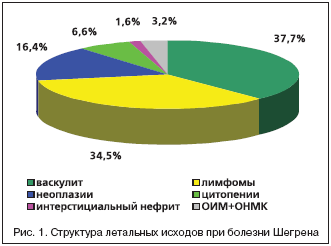
При длительном течении БШ наблюдается прогрессирование стоматологических признаков болезни, а также развитие лимфом в слюнных железах у 13,8% больных. Параллельно нарастанию ксеростомии прогрессирует поражение желудочно–кишечного тракта, интерстициальные изменения в легких, тубулоинтерстициальное поражение почек с развитием хронической почечной недостаточности, увеличивается частота поражения периферической нервной системы. БШ характеризуется медленным прогрессированием железистых и внежелезистых проявлений заболевания (за исключением больных с деструктивными формами васкулита). СМК является прогностически неблагоприятным проявлением БШ: 20–летняя выживаемость больных БШ со СМК составляет 41,9% по сравнению с 81,3% больных, не имеющих СМК. СМК ассоциируется с язвенно–некротической формой деструктивного васкулита и развитием лимфом. Независимыми факторами риска летального исхода при БШ являются генерализованная лимфаденопатия, спленомегалия, криоглобулинемическая пурпура, полиневропатия, значительное увеличение околоушных желез, анемия, криоглобулинемия, тромбоцитопения, лейкопения и снижение С3/С4 фракций комплемента. Структура причин летальных исходов (n=61) при БШ представлена на рисунке 1. Средний возраст на момент летального исхода составил 57,1 г. Генерализованный васкулит (37,7%), НХЛ (34,5%), неоплазии (преимущественно рак желудка, 16,4%) и аутоиммунные панцитопении (6,6%) составили основу летальных исходов при этом заболевании в нашем исследовании [3,4].
В заключение следует отметить, что для объективной оценки клинико–лабораторных проявлений и степени прогрессирования БШ в научные разработки необходимо включать больных, удовлетворяющих жестким критериям аутоиммунного заболевания, что позволит исключить пациентов со сходным симптомокомплексом сухости рта и глаз. При длительном проспективном исследовании у больных БШ отмечается неуклонная прогрессия железистых и внежелезистых признаков с развитием лимфом и жизненноугрожающих проявлений заболевания, что диктует необходимость более ранней диагностики и начала патогенетически обоснованной терапии сразу после постановки диагноза.


Литература
1. Васильев В.И., Симонова М.В., Сафонова Т.Н. Критерии диагноза болезни и синдрома Шегрена. В кн. Избранные лекции по клинической ревматологии. Насонова В.А., Бунчук Н.В. (ред.), Москва, Медгиз, 2001: 112–132.
2. Васильев В.И., Пробатова Н.А., Тупицин Н.Н. и соавт. MALT–лимфомы при болезни Шегрена. Тер.архив 2006; 1: 45–49.
3. Васильев В.И. Болезнь Шегрена: клинико–лабораторные, иммуноморфологические проявления и прогноз. Дисс.док.мед.наук. Москва, 2007: 1–343.
4. Васильев В.И., Пробатова Н.А., Тупицын Н.Н. и соавт. Лимфопролиферативные заболевания при болезни Шегрена. Онкогематология. 2007; 3: 16–26.
5. Сафонова Т.Н. Лечение сухого кератоконъюнктивита при синдроме и болезни Шегрена. Дис.канд.мед.наук.Москва,1993.
6. Симонова М.В. Болезнь и синдром Шегрена: клиника, диагностика, лечение поражения слюнных желез и полости рта. Дис.канд.мед.наук. Москва, 1982.
7. Ромачева И.Ф., Юдин Л.А., Афанасьев В.В., Мороз А.Н. Заболевания и повреждения слюнных желез. Москва.Медицина.1987:1–237.
8. Юдина Ю.В. Диагностика, клиника и лечение поражений органа зрения при синдроме Сьегрена. Дис.канд.мед.наук.Москва.1975.
9. Bloch K., Buchanan W., Wohl M., Bunim J. Sjogren’s syndrome: a clinical, pathological and serological study of sixty–two cases. Medicine (Baltimore), 1965, 44: 187–231.
10. Eriksson P, Jonsson R. (eds.). State of the art lectures on Sjogren’s syndrome. Hygiea, 1999, 108, part 1.
11. Hansen A., Lipsky P.E., Dorner T. B cells in Sjogren’s syndrome: indications for disturbed selection in ectopic lymphoid tissue. Arthritis Research& Therapy.2007,9:218–230.
12. Jonsson R., Haga H–J., Gordon T. Sjogren’s syndrome. In Arthritis and Allied Conditions. A Textbook of Rheumatology, Koopman W.J., ed.14th, Lippincot Williams&Wilkins, Philadelphia, 2001: 1736–1759.
13. Kassan S.S., Moutsopoulos H.M. Clinical manifestations and early diagnosis of Sjogren syndrome. Arch.Intern.Med., 2004; 164: 1275–1284
14. Nasonova V.A., Vasiljev V.I. Sjogren–Syndrom und Sjogren–Krankheit in der Rheumatologie. Klini Pathologie.Experement, 1981; 36, 6: 199–203.
15. Ramos–Casals M., Tzioufas A., Font J. Primary Sjogren’s syndrome: new clinical and therapeutic concepts. Ann.Rheum.Dis. 2005; 64, 1: 347–354.
16. Talal N., Moutsopoulos H., Kassan S. (eds.). Sjogren’s syndrome. Clinical and immunological aspects. Berlin, Springer–Verlag, 1987, 1–299.












