Актуальность
Воспалительные заболевания половых органов играют ведущую роль в структуре заболеваемости женщин [1]. Возбудителями воспалительных заболеваний могут быть бактерии, вирусы, грибы и другие патогены. Инфекции, вызванные микобактериями и патогенными грибами, резко возросли за последние несколько десятилетий. Вульвовагинальный кандидоз (ВВК) остается одной из наиболее частых причин обращения женщин за медицинской помощью. Частота заболевания не имеет тенденции к снижению и остается в пределах 30–45% в структуре инфекционных поражений вульвы и влагалища [2–4]. ВВК в острой и особенно в хронической рецидивирующей форме значительно влияет на качество жизни женщин [5]. Возбудителем ВВК являются дрожжеподобные грибы рода Candida [6]. Большинство исследователей связывают учащение заболеваемости с действием предрасполагающих факторов: длительным и бесконтрольным приемом антибиотиков, кортикостероидов, оральных контрацептивов, цитостатиков, наличием тяжелых инфекционных заболеваний, эндокринных нарушений, иммунодефицитных состояний и пр. [7].Основной целью лечения ВВК является эрадикация возбудителя. Для этого используют местные и системные антимикотические средства [8–10]. Противогрибковые препараты оказывают свое действие, изменяя проницаемость мембраны грибковой клетки. Азолы составляют самый большой класс антимикотических препаратов, используемых в клинике. Они подразделены на два класса на основе их химической структуры: имидазолы и триазолы. В настоящее время во все клинические рекомендации для лечения ВВК включен клотримазол, представитель класса азолов — синтетических антимикотических препаратов, которые были открыты в 1960-е гг. и не утратили своего значения до настоящего времени [11]. Препарат оказывает в числе прочего и антимикробное действие в отношении грамположительных микроорганизмов и анаэробов. Основной механизм действия клотримазола в отношении грибов основан на подавлении энзиматического превращения ланостерола в эргостерол (эссенциальный компонент клеточной мембраны гриба). Клотримазол проникает внутрь грибковой клетки и нарушает синтез эргостерина, входящего в состав клеточной мембраны грибов, что изменяет ее проницаемость и вызывает последующий лизис клетки, а в фунгицидных концентрациях взаимодействует с митохондриальными и пероксидазными ферментами, в результате чего увеличивается концентрация перекиси водорода до токсического уровня, что также способствует разрушению грибковых клеток [12, 13]. Основными преимуществами клотримазола перед иными антимикотиками считаются: эффективное воздействие на патогенные формы грибов и сопутствующую бактериальную флору — грамположительную (Streptococcus spp., Staphylococcus spp.) и анаэробы (Bacteroides spp., Gardnerella vaginalis); подавление размножения бактерий семейства Corynebacteriaceae и грамположительных кокков; трихомонадоцидное действие; минимальное количество противопоказаний к использованию и побочных эффектов; экономическая доступность препарата; отсутствие влияния на лактобактерии влагалища. Весьма значительным преимуществом местных средств считают их безопасность, высокие концентрации антимикотиков, создаваемые на поверхности слизистой оболочки, и меньшую вероятность развития устойчивости. Считается, что местные противогрибковые средства быстрее купируют симптомы заболевания (в основном за счет мазевой основы), более безопасны, т. к. практически не оказывают системного действия.
Недавнее исследование, проведенное с целью определения чувствительности штаммов C. albicans, выявило их высокую чувствительность к препаратам азолового ряда. Чувствительность к клотримазолу наблюдалась чаще — в 97,8% случаев (95% ДИ 77,71–98,68), к кетоконазолу — в 80,0% (95% ДИ 61,04–91,19) и к флюконазолу — в 73,9% (95% ДИ 40,92–76,51) [14]. Следует отметить высокий профиль безопасности, что обусловлено местным применением препаратов. Согласно клиническим рекомендациям, разработанным и утвержденным Российским обществом дерматовенерологов и косметологов в 2016 г., для лечения урогенитального кандидоза у женщин рекомендовано в качестве локальной терапии применять клотримазол как в свечах, так и в виде крема [15]. По рекомендациям СDC (Sexually Transmitted Diseases Treatment Guidelines) [16] по лечению ВВК, клотримазол 2% достаточно применять интравагинально в течение 3 дней, что, безусловно, формирует высокую приверженность пациенток лечению. С увеличением концентрации препарата отмечается большая эффективность, более быстрое купирование симптомов, снижение числа рецидивов.
Клиническое наблюдение
Пролечены 37 небеременных женщин в возрасте от 18 до 36 лет (средний возраст 25,4±3,4 года) с острым ВВК. Характеристика группы пациенток представлена в таблице 1.

В группу лечения включали женщин репродуктивного возраста от 18 до 45 лет с наличием острого ВВК; было получено информированное согласие пациенток на лечение. Из группы исключали пациенток: кормящих грудью, с повышенной чувствительностью к клотримазолу или другим компонентам препарата, особенно к цетостеариловому спирту, в период менструации. Всем женщинам, согласно приказу Минздрава России от 12.11.2012 № 572н, проведено клинико-лабораторное, общесоматическое, гинекологическое обследование, исследование микрофлоры влагалищного содержимого микроскопическим методом (окраска по Граму), ультразвуковое исследование органов малого таза, по показаниям — кольпоскопия. Для исключения заболеваний, передающихся половым путем, выполнена полимеразная цепная реакция. Диагноз ВВК устанавливали на основании стандартных критериев: характерных клинических признаков в сочетании с выявлением почкующихся дрожжевых клеток и/или псевдомицелия при микроскопии окрашенных по Граму мазков.
Протоколом исследования были определены сроки клинико-лабораторного обследования женщин на 7-е и 14-е сут после начала лечения. Критериями эффективности терапии было отсутствие жалоб, разрешение клинических симптомов, отсутствие лабораторных признаков вагинита.
Все пациентки при первичном обращении предъявляли жалобы на белые или желтовато-белые творожистые густые или сливкообразные выделения из половых путей, усиливающиеся перед менструацией: зуд, жжение кожи и слизистых оболочек аногенитальной области беспокоили 31 (83,8%) пациентку; дискомфорт в области наружных половых органов — 14 (37,8%); болезненность во время половых контактов (диспареуния) — 7 (18,9%); зуд, жжение, болезненность при мочеиспускании (дизурия) — 6 (16,2%).
Среди соматических заболеваний отмечалось преобладание болезней желудочно-кишечного тракта. При анализе гинекологического анамнеза у обследуемых выявлена высокая частота воспалительных заболеваний, патологии шейки матки и вагинитов.
При гинекологическом осмотре выявлены: гиперемия и отечность в области вульвы, влагалища и белые, желтовато-белые творожистые вагинальные выделения, адгезированные на слизистой оболочке вульвы, в заднем и боковых сводах влагалища, у всех обследованных; трещины кожных покровов и слизистых оболочек в области вульвы, задней спайки и перианальной области у 13 (35,1%), эктопия шейки матки обнаружена у 11 (29,7%) пациенток.
Обращает на себя внимание, что 12 (32,4%) пациенток — каждая третья — связывали развитие заболевания с антибиотикотерапией различных экстрагенитальных инфекций, 6 (16,2%) — c применением гормональных контрацептивов.
Клотримазол 2% интравагинально применяли в течение 6 последовательных дней, 1 р./сут вечером перед сном вводили содержимое заполненного аппликатора (примерно 5 г) как можно глубже во влагалище, в положении лежа на спине со слегка согнутыми ногами.
Результаты и обсуждение
Улучшение состояния большинство пациенток отметили уже на 3–4-й день от начала лечения: уменьшилось количество выделений, а также зуд, жжение в области гениталий. Анализ результатов клинико-микробиологического обследования, проведенного через 7 дней после завершения лечения, позволил диагностировать клиническое выздоровление у 32 (86,5%) пациенток, а на 14-е сут — у 35 (94,6%) (табл. 2). На 14-е сут у 34 (91,9%) пациенток дрожжевые клетки и псевдомицелий при микроскопии мазков со слизистых оболочек влагалища и цервикального канала не обнаружены. Ни у одной пациентки не зафиксированы побочные эффекты, отказ от применения препарата.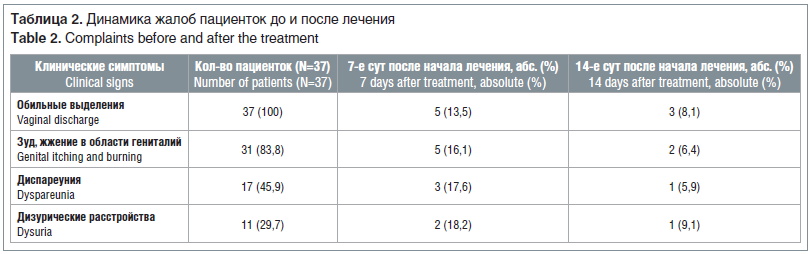
Эффективность препарата подтверждена и в ряде других исследований, опубликованных в последнее время [17, 18].
Острый ВВК является весьма распространенным заболеванием у женщин репродуктивного возраста. Основной целью лечения является эрадикация возбудителя при помощи местных и системных антимикотических средств. В данном исследовании представлены результаты лечения 37 женщин репродуктивного возраста. В качестве антимикотического средства использовали препарат клотримазол 2% интравагинально. Частота клинического излечения при обследовании через 14 дней от начала терапии составила 94,6%, что сопоставимо с результатами других исследований. По данным исследования И.О. Боровикова и соавт., применение клотримазола 2% крема при рецидивирующем ВВК приводило к клиническому излечению при обследовании через 14 дней от начала терапии в 87,2% cлучаев, частота микологического излечения составила 89,4% [17]. Среди препаратов, используемых для лечения ВВК, по данным последнего метаанализа, клотримазол был эффективен по сравнению с плацебо у пролеченных пациентов (ОР=2,99, 95% ДИ 1,61–5,55) [19]. Можно рекомендовать применение клотримазола 2% интравагинального (например, Клотримазол 2% крем для интравагинального применения компании «Эспарма ГмбХ») для лечения острого ВВК.
Заключение
Таким образом, в результате проведенного исследования выявлено, что у женщин с острым ВВК интравагинальное введение клотримазола 2% обеспечивает высокие показатели клинического излечения. При этом преимуществами препарата являются быстрое купирование симптомов кандидоза, более высокий профиль безопасности (благодаря местному применению снижается вероятность развития системных побочных эффектов), удобство применения, воздействие на сопутствующую патогенную микрофлору, которая несет угрозу рецидивов ВВК. Побочных действий и нежелательных явлений не выявлено.Сведения об авторе:
Волков Валерий Георгиевич — д.м.н., профессор, заведующий кафедрой акушерства и гинекологии, ORCID iD 0000-0002-7274-3837.
ФГБОУ ВО «Тульский государственный университет». 300012, Россия, г. Тула, пр. Ленина, д. 92.
Контактная информация: Волков Валерий Георгиевич, e-mail: valvol@yandex.ru.
Прозрачность финансовой деятельности: автор не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 23.04.2019.
About the author:
Valeriy G. Volkov — MD, PhD, Professor, Head of the Department of Obstetrics and Gynecology, ORCID iD 0000-0002-7274-3837.
Tula State University. 300012, 92, Lenin Ave., Tula, Russia.
Contact information: Valeriy G. Volkov, e-mail: valvol@yandex.ru. Financial Disclosure: author has no financial or property interest in any material or method mentioned. There is no conflict of interests. Received 23.04.2019.








.gif)



