–Т–≤–µ–і–µ–љ–Є–µ
–Р–Њ—А—В–∞–ї—М–љ—Л–є —Б—В–µ–љ–Њ–Ј (–Р–°) вАФ –Њ–і–љ–Њ –Є–Ј –љ–∞–Є–±–Њ–ї–µ–µ —З–∞—Б—В—Л—Е —Б–µ—А–і–µ—З–љ–Њ-—Б–Њ—Б—Г–і–Є—Б—В—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є –≤ –Љ–Є—А–µ [1]. –•–Њ—В—П —Д–∞–Ї—В–Њ—А—Л —А–Є—Б–Ї–∞ –Р–° —Б—Е–Њ–ґ–Є —Б —Д–∞–Ї—В–Њ—А–∞–Љ–Є —А–Є—Б–Ї–∞ –∞—В–µ—А–Њ—Б–Ї–ї–µ—А–Њ–Ј–∞, –њ—А–Њ–≤–µ–і–µ–љ–љ—Л–µ —А–∞–љ–µ–µ —А–∞–љ–і–Њ–Љ–Є–Ј–Є—А–Њ–≤–∞–љ–љ—Л–µ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–µ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –њ–Њ–Ї–∞–Ј–∞–ї–Є —Б–њ–Њ—А–љ–Њ–µ –≤–ї–Є—П–љ–Є–µ —Б—В–∞—В–Є–љ–Њ–≤ –Є –Є–љ–≥–Є–±–Є—В–Њ—А–Њ–≤ —А–µ–љ–Є–љ-–∞–љ–≥–Є–Њ—В–µ–љ–Ј–Є–љ-–∞–ї—М–і–Њ—Б—В–µ—А–Њ–љ–Њ–≤–Њ–є —Б–Є—Б—В–µ–Љ—Л –љ–∞ –њ—А–Њ–≥—А–µ—Б—Б–Є—А–Њ–≤–∞–љ–Є–µ –Р–° [2вАУ4]. –Ґ–∞–Ї–Є–Љ –Њ–±—А–∞–Ј–Њ–Љ, —Б–Њ–≤—А–µ–Љ–µ–љ–љ–Њ–µ –ї–µ—З–µ–љ–Є–µ —Б–≤–Њ–і–Є—В—Б—П –Ї –≤—Л–ґ–Є–і–∞—В–µ–ї—М–љ–Њ–Љ—Г –њ–Њ–і—Е–Њ–і—Г, –њ–Њ–Ї–∞ —А–∞–Ј–≤–Є—В–Є–µ —В—П–ґ–µ–ї–Њ–≥–Њ –Р–° –љ–µ —Б—В–∞–љ–µ—В –њ–Њ–≤–Њ–і–Њ–Љ –і–ї—П —Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Њ–≥–Њ –Є–ї–Є —В—А–∞–љ—Б–Ї–∞—В–µ—В–µ—А–љ–Њ–≥–Њ –њ—А–Њ—В–µ–Ј–Є—А–Њ–≤–∞–љ–Є—П –Ї–ї–∞–њ–∞–љ–∞ [5]. –° —Г–≤–µ–ї–Є—З–µ–љ–Є–µ–Љ –њ—А–Њ–і–Њ–ї–ґ–Є—В–µ–ї—М–љ–Њ—Б—В–Є –ґ–Є–Ј–љ–Є –Є —Б—В–∞—А–µ–љ–Є–µ–Љ –љ–∞—Б–µ–ї–µ–љ–Є—П –Р–° —Б—В–∞–ї –Њ–і–љ–Є–Љ –Є–Ј —Б–∞–Љ—Л—Е —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–љ—Л—Е –њ–Њ—А–Њ–Ї–Њ–≤ —Б–µ—А–і—Ж–∞. –†–∞–љ–љ—П—П –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–∞ –Є –ї–µ—З–µ–љ–Є–µ –Р–° –Є–Љ–µ—О—В –њ–µ—А–≤–Њ—Б—В–µ–њ–µ–љ–љ–Њ–µ –Ј–љ–∞—З–µ–љ–Є–µ, –њ–Њ—Б–Ї–Њ–ї—М–Ї—Г —Б–Є–Љ–њ—В–Њ–Љ–∞—В–Є—З–µ—Б–Ї–∞—П —В—П–ґ–µ–ї–∞—П —Д–Њ—А–Љ–∞ –њ–Њ—А–Њ–Ї–∞ –±–µ–Ј –ї–µ—З–µ–љ–Є—П –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –≤ –±–Њ–ї—М—И–Є–љ—Б—В–≤–µ —Б–ї—Г—З–∞–µ–≤ –њ—А–Є–≤–Њ–і–Є—В –Ї –ї–µ—В–∞–ї—М–љ–Њ–Љ—Г –Є—Б—Е–Њ–і—Г.
–Я–Њ—П–≤–ї–µ–љ–Є–µ —В–µ—Е–љ–Њ–ї–Њ–≥–Є–є —В—А–∞–љ—Б–Ї–∞—В–µ—В–µ—А–љ–Њ–є –Ј–∞–Љ–µ–љ—Л –∞–Њ—А—В–∞–ї—М–љ–Њ–≥–Њ –Ї–ї–∞–њ–∞–љ–∞ (–Р–Ъ) –Њ—В–Ї—А—Л–≤–∞–µ—В –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В–Є –і–ї—П –Њ–Ї–∞–Ј–∞–љ–Є—П –њ–Њ–Љ–Њ—Й–Є –њ–Њ–ґ–Є–ї—Л–Љ –њ–∞—Ж–Є–µ–љ—В–∞–Љ —Б —Н—В–Є–Љ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ–Љ, —Г –Ї–Њ—В–Њ—А—Л—Е —В—А–∞–і–Є—Ж–Є–Њ–љ–љ—Л–µ —Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Є–µ –њ—А–Њ—Ж–µ–і—Г—А—Л –љ–µ –Љ–Њ–≥—Г—В –±—Л—В—М –≤—Л–њ–Њ–ї–љ–µ–љ—Л –Є–ї–Є —Б–≤—П–Ј–∞–љ—Л —Б –≤—Л—Б–Њ–Ї–Є–Љ —А–Є—Б–Ї–Њ–Љ –ї–µ—В–∞–ї—М–љ–Њ–≥–Њ –Є—Б—Е–Њ–і–∞.
–Ю–±–љ–Њ–≤–ї–µ–љ–Є–µ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є–є –њ—А–Њ–Є—Б—Е–Њ–і–Є—В –Ї–∞–ґ–і—Л–µ 3 –≥–Њ–і–∞. –І—В–Њ —Н—В–Њ –і–∞–µ—В? –Т–Њ-–њ–µ—А–≤—Л—Е, –Ј–∞ —Н—В–Њ –≤—А–µ–Љ—П –Љ–Њ–≥—Г—В –њ–Њ—П–≤–Є—В—М—Б—П –Њ–±–љ–Њ–≤–ї–µ–љ–љ—Л–µ –і–∞–љ–љ—Л–µ –њ–Њ —Н–њ–Є–і–µ–Љ–Є–Њ–ї–Њ–≥–Є–Є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П; –≤–Њ-–≤—В–Њ—А—Л—Е, –∞–љ–∞–ї–Є–Ј–Є—А—Г—О—В—Б—П –Љ–µ–і–Є–Ї–∞–Љ–µ–љ—В–Њ–Ј–љ—Л–є –Є —Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Є–є –њ–Њ–і—Е–Њ–і—Л –Ї –≤–µ–і–µ–љ–Є—О –њ–∞—Ж–Є–µ–љ—В–∞, –Љ–µ—Б—В–Њ –Љ–∞–ї–Њ–Є–љ–≤–∞–Ј–Є–≤–љ—Л—Е –≤–Љ–µ—И–∞—В–µ–ї—М—Б—В–≤ –њ—А–Є –ї–µ—З–µ–љ–Є–Є –Р–°; –≤-—В—А–µ—В—М–Є—Е, –Њ—Б–≤–µ—Й–∞–µ—В—Б—П —А–Њ–ї—М –≤—Л—Б–Њ–Ї–Њ—В–µ—Е–љ–Њ–ї–Њ–≥–Є—З–љ—Л—Е –Љ–µ—В–Њ–і–Є–Ї (—В—А–µ—Е–Љ–µ—А–љ–∞—П —Н—Е–Њ–Ї–∞—А–і–Є–Њ–≥—А–∞—Д–Є—П (–≠—Е–Њ–Ъ–У), –Ї–Њ–Љ–њ—М—О—В–µ—А–љ–∞—П —В–Њ–Љ–Њ–≥—А–∞—Д–Є—П (–Ъ–Ґ) –Є –Љ–∞–≥–љ–Є—В–љ–Њ-—А–µ–Ј–Њ–љ–∞–љ—Б–љ–∞—П —В–Њ–Љ–Њ–≥—А–∞—Д–Є—П (–Ь–†–Ґ) —Б–µ—А–і—Ж–∞) –≤ –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–µ –Р–°; –≤-—З–µ—В–≤–µ—А—В—Л—Е, –њ–Њ–ї—Г—З–µ–љ—Л –љ–Њ–≤—Л–µ —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є–Є –њ–Њ –∞–љ—В–Є—В—А–Њ–Љ–±–Њ—В–Є—З–µ—Б–Ї–Њ–є —В–µ—А–∞–њ–Є–Є –њ—А–Є –Р–° –њ–Њ—Б–ї–µ —Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Є—Е –≤–Љ–µ—И–∞—В–µ–ї—М—Б—В–≤, –≤ —В–Њ–Љ —З–Є—Б–ї–µ –Љ–∞–ї–Њ–Є–љ–≤–∞–Ј–Є–≤–љ—Л—Е, –∞ —В–∞–Ї–ґ–µ –њ–Њ –±—А–Є–і–ґ-—В–µ—А–∞–њ–Є–Є –≤ –њ–µ—А–Є–Њ–њ–µ—А–∞—Ж–Є–Њ–љ–љ–Њ–Љ –њ–µ—А–Є–Њ–і–µ –Є –≤ –і–Њ–ї–≥–Њ—Б—А–Њ—З–љ–Њ–є –њ–µ—А—Б–њ–µ–Ї—В–Є–≤–µ; –≤-–њ—П—В—Л—Е, –њ—А–Њ–≤–Њ–і–Є—В—Б—П —Б—В—А–∞—В–Є—Д–Є–Ї–∞—Ж–Є—П —А–Є—Б–Ї–Њ–≤ –і–ї—П –Њ–њ—А–µ–і–µ–ї–µ–љ–Є—П —Б—А–Њ–Ї–Њ–≤ –≤–Љ–µ—И–∞—В–µ–ї—М—Б—В–≤–∞ –Є, —Б–Њ–±—Б—В–≤–µ–љ–љ–Њ, —Б–∞–Љ –≤—Л–±–Њ—А –ї–µ—З–µ–љ–Є—П: —В—А–∞–і–Є—Ж–Є–Њ–љ–љ–∞—П —Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–∞—П –Ї–Њ—А—А–µ–Ї—Ж–Є—П –Є–ї–Є —В—А–∞–љ—Б–Ї–∞—В–µ—В–µ—А–љ–∞—П –Љ–µ—В–Њ–і–Є–Ї–∞.
–≠–њ–Є–і–µ–Љ–Є–Њ–ї–Њ–≥–Є—П –Р–°
–Э–∞ —Б–µ–≥–Њ–і–љ—П—И–љ–Є–є –і–µ–љ—М, –Ї —Б–Њ–ґ–∞–ї–µ–љ–Є—О, –љ–µ—В –њ–Њ–ї–љ–Њ—Ж–µ–љ–љ—Л—Е —Б–≤–µ–і–µ–љ–Є–є –Њ —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–љ–Њ—Б—В–Є –Р–° –≤ –Љ–Є—А–µ. –Ґ–Њ—З–љ—Л–µ —Н–њ–Є–і–µ–Љ–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–µ –і–∞–љ–љ—Л–µ –Њ —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–љ–Њ—Б—В–Є –Р–° –≤ –†–Њ—Б—Б–Є–є—Б–Ї–Њ–є –§–µ–і–µ—А–∞—Ж–Є–Є –≤ –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П —В–∞–Ї–ґ–µ –Њ—В—Б—Г—В—Б—В–≤—Г—О—В. –Я–Њ –і–∞–љ–љ—Л–Љ J.J. Thaden et al. [6], –≤ 2010 –≥. –љ–∞—Б—З–Є—В—Л–≤–∞–ї–Њ—Б—М –Њ–Ї–Њ–ї–Њ 40 –Љ–ї–љ —З–µ–ї–Њ–≤–µ–Ї –≤ –≤–Њ–Ј—А–∞—Б—В–µ 65 –ї–µ—В –Є —Б—В–∞—А—И–µ —Б –Р–°, –Њ–ґ–Є–і–∞–µ—В—Б—П, —З—В–Њ –≤ 2030 –≥. —Н—В–Њ —З–Є—Б–ї–Њ —Б–Њ—Б—В–∞–≤–Є—В 72 –Љ–ї–љ. –Т –°–®–Р –≤ —В–Њ–є –Є–ї–Є –Є–љ–Њ–є —Д–Њ—А–Љ–µ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є –Ј–љ–∞—З–Є–Љ–Њ–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ –Ї–ї–∞–њ–∞–љ–Њ–≤ –Є–Љ–µ—О—В –Њ—В 4,2 –і–Њ 5,6 –Љ–ї–љ –≤–Ј—А–Њ—Б–ї—Л—Е [7]. –•–µ–ї—М—Б–Є–љ–Ї—Б–Ї–Њ–µ —Б–Ї—А–Є–љ–Є–љ–≥–Њ–≤–Њ–µ –≠—Е–Њ–Ъ–У-–Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ –њ—А–µ–і—Б—В–∞–≤–Є–ї–Њ –і–Њ–њ–Њ–ї–љ–Є—В–µ–ї—М–љ—Л–µ –і–Њ–Ї–∞–Ј–∞—В–µ–ї—М—Б—В–≤–∞ —Г–≤–µ–ї–Є—З–µ–љ–Є—П –Ї–∞–ї—М—Ж–Є—Д–Є–Ї–∞—Ж–Є–Є –Є –і–µ–≥–µ–љ–µ—А–∞—Ж–Є–Є –Р–Ъ —Б –≤–Њ–Ј—А–∞—Б—В–Њ–Љ [8]. –†–∞–Ј–ї–Є—З–љ–∞—П —Б—В–µ–њ–µ–љ—М –Ї–∞–ї—М—Ж–Є—Д–Є–Ї–∞—Ж–Є–Є –Р–Ъ –±—Л–ї–∞ –≤—Л—П–≤–ї–µ–љ–∞ —Г 75% –ї—О–і–µ–є –≤ –≤–Њ–Ј—А–∞—Б—В–µ 85вАУ86 –ї–µ—В. –†–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–љ–Њ—Б—В—М –Ї—А–Є—В–Є—З–µ—Б–Ї–Њ–≥–Њ —Б—В–µ–љ–Њ–Ј–∞ –Р–Ъ —Г–≤–µ–ї–Є—З–Є–≤–∞–ї–∞—Б—М —Б –≤–Њ–Ј—А–∞—Б—В–Њ–Љ вАФ –Њ—В 1вАУ2% —Г –ї–Є—Ж –≤ –≤–Њ–Ј—А–∞—Б—В–µ 75вАУ76 –ї–µ—В –і–Њ 6% –≤ –≤–Њ–Ј—А–∞—Б—В–µ 85вАУ86 –ї–µ—В. –Я–Њ —А–µ–Ј—Г–ї—М—В–∞—В–∞–Љ 11 911 –≠—Е–Њ–Ъ–У-–Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є –Р–° –±—Л–ї –і–Є–∞–≥–љ–Њ—Б—В–Є—А–Њ–≤–∞–љ —Г 0,4% –њ–∞—Ж–Є–µ–љ—В–Њ–≤ [7].
–Ъ–ї–∞—Б—Б–Є—Д–Є–Ї–∞—Ж–Є—П –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П
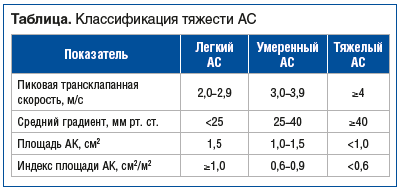
–Т —В–∞–±–ї–Є—Ж–µ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–∞ –Ї–ї–∞—Б—Б–Є—Д–Є–Ї–∞—Ж–Є—П —В—П–ґ–µ—Б—В–Є –Р–° –љ–∞ –Њ—Б–љ–Њ–≤–µ –і–∞–љ–љ—Л—Е –≤–љ—Г—В—А–Є—Б–µ—А–і–µ—З–љ–Њ–є –≥–µ–Љ–Њ–і–Є–љ–∞–Љ–Є–Ї–Є –Є –Њ—Б–Љ–Њ—В—А–∞ [9, 10]. –Т —А–Њ—Б—Б–Є–є—Б–Ї–Є—Е –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є—П—Е 2023 –≥.1 –њ–Њ–і—З–µ—А–Ї–Є–≤–∞–µ—В—Б—П, —З—В–Њ —В–∞–Ї—В–Є–Ї–∞ –≤–µ–і–µ–љ–Є—П –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б –Р–°, –∞ —Н—В–Њ –≤ –њ–µ—А–≤—Г—О –Њ—З–µ—А–µ–і—М –њ–Њ–Ї–∞–Ј–∞–љ–Є—П –Ї —Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Њ–є –Ї–Њ—А—А–µ–Ї—Ж–Є–Є, –±–∞–Ј–Є—А—Г–µ—В—Б—П –љ–∞ –њ—А–Є—Б—Г—В—Б—В–≤–Є–Є –Є–ї–Є –Њ—В—Б—Г—В—Б—В–≤–Є–Є –Ї–ї–Є–љ–Є–Ї–Њ-–Є–љ—Б—В—А—Г–Љ–µ–љ—В–∞–ї—М–љ—Л—Е —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤. –°—В–Њ–Є—В –Є–Љ–µ—В—М –≤ –≤–Є–і—Г, —З—В–Њ –і–∞–ґ–µ –њ—А–Є —Г–Љ–µ—А–µ–љ–љ–Њ–Љ —Б—В–µ–љ–Њ–Ј–µ, –Ї–Њ–≥–і–∞ –Љ–∞–Ї—Б–Є–Љ–∞–ї—М–љ–∞—П —Б–Ї–Њ—А–Њ—Б—В—М –Ї—А–Њ–≤–Њ—В–Њ–Ї–∞ –љ–µ –њ—А–µ–≤—Л—И–∞–µ—В 3,0 –Љ/—Б, –µ–ґ–µ–≥–Њ–і–љ–Њ –Њ—В–Љ–µ—З–∞–µ—В—Б—П —Г–≤–µ–ї–Є—З–µ–љ–Є–µ –Љ–∞–Ї—Б–Є–Љ–∞–ї—М–љ–Њ–є —Б–Ї–Њ—А–Њ—Б—В–Є –Ї—А–Њ–≤–Њ—В–Њ–Ї–∞ –љ–∞ 0,3 –Љ/—Б, —Б—А–µ–і–љ–µ–≥–Њ –≥—А–∞–і–Є–µ–љ—В–∞ –і–∞–≤–ї–µ–љ–Є—П –љ–∞ 7 –Љ–Љ —А—В. —Б—В. –Є —Г–Љ–µ–љ—М—И–µ–љ–Є–µ –њ–ї–Њ—Й–∞–і–Є –Њ—В–≤–µ—А—Б—В–Є—П –Р–Ъ –љ–∞ 0,1 —Б–Љ2.
–Ъ–ї–Є–љ–Є—З–µ—Б–Ї–∞—П –Ї–∞—А—В–Є–љ–∞ –Р–°
–Ф–ї–Є—В–µ–ї—М–љ–Њ–µ –≤—А–µ–Љ—П –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ –Љ–Њ–ґ–µ—В –њ—А–Њ—В–µ–Ї–∞—В—М –±–µ—Б—Б–Є–Љ–њ—В–Њ–Љ–љ–Њ –Є —З–∞—Б—В–Њ –Њ–±–љ–∞—А—Г–ґ–Є–≤–∞–µ—В—Б—П –њ—А–Є –њ—А–Њ–≤–µ–і–µ–љ–Є–Є –≠—Е–Њ–Ъ–У —Б–ї—Г—З–∞–є–љ–Њ. –Я–Њ—Б–Ї–Њ–ї—М–Ї—Г –љ–µ—В –њ–∞—В–Њ–≥–љ–Њ–Љ–Њ–љ–Є—З–љ—Л—Е —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤, —А–∞–љ–љ—П—П –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–∞ –Ј–∞—В—А—Г–і–љ–µ–љ–∞. –•–∞—А–∞–Ї—В–µ—А–љ—Л–Љ–Є —Б–Є–Љ–њ—В–Њ–Љ–∞–Љ–Є, –Њ—В—А–∞–ґ–∞—О—Й–Є–Љ–Є —В—П–ґ–µ—Б—В—М –њ–Њ—А–Њ–Ї–∞, —П–≤–ї—П—О—В—Б—П —Б—В–µ–љ–Њ–Ї–∞—А–і–Є—П –Є –Њ–±–Љ–Њ—А–Њ–Ї–Є, –љ–µ—А–µ–і–Ї–Њ –Њ–і—Л—И–Ї–∞, –љ–∞—А—Г—И–µ–љ–Є—П —А–Є—В–Љ–∞ —Б–µ—А–і—Ж–∞ –њ–Њ —В–Є–њ—Г –ґ–µ–ї—Г–і–Њ—З–Ї–Њ–≤–Њ–є —Н–Ї—Б—В—А–∞—Б–Є—Б—В–Њ–ї–Є–Є –Є —Д–Є–±—А–Є–ї–ї—П—Ж–Є–Є –њ—А–µ–і—Б–µ—А–і–Є–є (–§–Я). –Я—А–Њ–і–Њ–ї–ґ–Є—В–µ–ї—М–љ–Њ—Б—В—М –ґ–Є–Ј–љ–Є –њ–Њ—Б–ї–µ –њ–Њ—П–≤–ї–µ–љ–Є—П –≤—Л—И–µ—Г–Ї–∞–Ј–∞–љ–љ—Л—Е —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤ —Б–Њ—Б—В–∞–≤–ї—П–µ—В 2вАУ3 –≥–Њ–і–∞ [9, 11]. –Ш–Ј–≤–µ—Б—В–љ–Њ, —З—В–Њ –≤–љ–µ–Ј–∞–њ–љ–∞—П —Б–Љ–µ—А—В—М —Б–ї—Г—З–∞–µ—В—Б—П —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б —В—П–ґ–µ–ї—Л–Љ –Р–°. –£ –±–µ—Б—Б–Є–Љ–њ—В–Њ–Љ–љ—Л—Е –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б–Њ–≥–ї–∞—Б–љ–Њ –і–∞–љ–љ—Л–Љ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є –≤–љ–µ–Ј–∞–њ–љ–∞—П —Б–Љ–µ—А—В—М —Б–ї—Г—З–∞–µ—В—Б—П —А–µ–і–Ї–Њ: –Љ–µ–љ–µ–µ —З–µ–Љ —Г 1% –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б –і–Є–∞–≥–љ–Њ—Б—В–Є—А—Г–µ–Љ—Л–Љ –Р–° –≤ –≥–Њ–і.
–°–Њ–≥–ї–∞—Б–љ–Њ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–Љ —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є—П–Љ 2023 –≥.1 —Д–Є–Ј–Є–Ї–∞–ї—М–љ–Њ–µ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ –і–Њ–ї–ґ–љ–Њ –≤–Ї–ї—О—З–∞—В—М –њ–∞–ї—М–њ–∞—Ж–Є—О –∞—А—В–µ—А–Є–є —И–µ–Є (–≤—Л—П–≤–ї–µ–љ–Є–µ —Г—Б–Є–ї–µ–љ–љ–Њ–≥–Њ –њ—Г–ї—М—Б–∞ –љ–∞ —Б–Њ–љ–љ—Л—Е –∞—А—В–µ—А–Є—П—Е), –Є–Ј–Љ–µ—А–µ–љ–Є–µ –∞—А—В–µ—А–Є–∞–ї—М–љ–Њ–≥–Њ –і–∞–≤–ї–µ–љ–Є—П (–Р–Ф), –∞—Г—Б–Ї—Г–ї—М—В–∞—Ж–Є—О —Б–µ—А–і—Ж–∞ –Є —Б–Њ—Б—Г–і–Њ–≤ —И–µ–Є (–Њ–±–љ–∞—А—Г–ґ–µ–љ–Є–µ –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е —И—Г–Љ–Њ–≤ –Є –≤–µ—А–Є—Д–Є–Ї–∞—Ж–Є—П –і–Є–∞–≥–љ–Њ–Ј–∞).
–Ъ –Ї—А–Є—В–µ—А–Є—П–Љ –Р–°, –≤—Л—П–≤–ї—П–µ–Љ—Л–Љ –њ—А–Є –∞—Г—Б–Ї—Г–ї—М—В–∞—Ж–Є–Є, –Њ—В–љ–Њ—Б—П—В —Б–ї–µ–і—Г—О—Й–Є–µ:
- –≥—А—Г–±—Л–є —Б–Є—Б—В–Њ–ї–Є—З–µ—Б–Ї–Є–є —И—Г–Љ –Є–Ј–≥–љ–∞–љ–Є—П –љ–∞—А–∞—Б—В–∞—О—Й–µ-—Г–±—Л–≤–∞—О—Й–Є–є (—В–Є–њ–∞ –Ї—А–µ—Й–µ–љ–і–Њ-–і–µ–Ї—А–µ—Й–µ–љ–і–Њ);
-
–≥—А–Њ–Љ–Ї–Є–є –њ–Њ–Ј–і–љ–Є–є —Б–Є—Б—В–Њ–ї–Є—З–µ—Б–Ї–Є–є —И—Г–Љ, —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ—П—О—Й–Є–є—Б—П –љ–∞ —Б–Њ–љ–љ—Л–µ –∞—А—В–µ—А–Є–Є;
-
—А–∞–Ј–і–≤–Њ–µ–љ–Є–µ (–≤ —В–Њ–Љ —З–Є—Б–ї–µ –њ–∞—А–∞–і–Њ–Ї—Б–∞–ї—М–љ–Њ–µ) –≤—В–Њ—А–Њ–≥–Њ —В–Њ–љ–∞;
-
–Љ–µ–і–ї–µ–љ–љ—Л–є –Є –Љ–∞–ї—Л–є –њ—Г–ї—М—Б –љ–∞ —Б–Њ–љ–љ–Њ–є –∞—А—В–µ—А–Є–Є;
-
–Њ–і–љ–Њ–≤—А–µ–Љ–µ–љ–љ–Њ–µ —Г–Љ–µ–љ—М—И–µ–љ–Є–µ –Є–љ—В–µ–љ—Б–Є–≤–љ–Њ—Б—В–Є II —В–Њ–љ–∞ —Б–µ—А–і—Ж–∞.
–Ы–∞–±–Њ—А–∞—В–Њ—А–љ–∞—П –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–∞ –Р–°
–Т –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є—П—Е 2023 –≥. (–≤ –Њ—В–ї–Є—З–Є–µ –Њ—В —А–µ–і–∞–Ї—Ж–Є–Є 2020 –≥.) —Г–і–µ–ї—П–µ—В—Б—П –≤–љ–Є–Љ–∞–љ–Є–µ –ї–∞–±–Њ—А–∞—В–Њ—А–љ–Њ–є –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–µ –Р–°, –Ї–Њ—В–Њ—А–∞—П –≤–Ї–ї—О—З–∞–µ—В –≤ —Б–µ–±—П –Ї–∞–Ї —А—Г—В–Є–љ–љ—Л–µ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П (–Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–є –∞–љ–∞–ї–Є–Ј –Ї—А–Њ–≤–Є, –Њ–±—Й–Є–є –∞–љ–∞–ї–Є–Ј –Љ–Њ—З–Є, –±–Є–Њ—Е–Є–Љ–Є—З–µ—Б–Ї–Є–є –∞–љ–∞–ї–Є–Ј –Ї—А–Њ–≤–Є —Б –Њ—Ж–µ–љ–Ї–Њ–є –ї–Є–њ–Є–і–Њ–≥—А–∞–Љ–Љ—Л –Є –Ї–Њ–∞–≥—Г–ї–Њ–≥—А–∞–Љ–Љ—Л), —В–∞–Ї –Є –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ —Г—А–Њ–≤–љ—П N-—В–µ—А–Љ–Є–љ–∞–ї—М–љ–Њ–≥–Њ –Љ–Њ–Ј–≥–Њ–≤–Њ–≥–Њ –љ–∞—В—А–Є–є—Г—А–µ—В–Є—З–µ—Б–Ї–Њ–≥–Њ –њ—А–Њ–њ–µ–њ—В–Є–і–∞ (NT-proBNP) –≤ –Ї—А–Њ–≤–Є —Б —Ж–µ–ї—М—О —Б—В—А–∞—В–Є—Д–Є–Ї–∞—Ж–Є–Є —А–Є—Б–Ї–Њ–≤ –ї–µ—В–∞–ї—М–љ–Њ—Б—В–Є.
–Ш–љ—Б—В—А—Г–Љ–µ–љ—В–∞–ї—М–љ–∞—П –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–∞ –Р–°
–°–Њ–≥–ї–∞—Б–љ–Њ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–Љ —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є—П–Љ 2023 –≥. –≤—Л–і–µ–ї—П—О—В –љ–µ–Є–љ–≤–∞–Ј–Є–≤–љ—Л–µ –Є –Є–љ–≤–∞–Ј–Є–≤–љ—Л–µ –Љ–µ—В–Њ–і—Л –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є.
–Ъ –љ–µ–Є–љ–≤–∞–Ј–Є–≤–љ—Л–Љ –Љ–µ—В–Њ–і–∞–Љ, –Є—Б–њ–Њ–ї—М–Ј—Г–µ–Љ—Л–Љ —Г –≤—Б–µ—Е –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б —Г—Б—В–∞–љ–Њ–≤–ї–µ–љ–љ—Л–Љ –і–Є–∞–≥–љ–Њ–Ј–Њ–Љ –Р–° –Є–ї–Є –њ–Њ–і–Њ–Ј—А–µ–љ–Є–µ–Љ –љ–∞ –љ–µ–≥–Њ, –Њ—В–љ–Њ—Б—П—В—Б—П: –≠–ї–µ–Ї—В—А–Њ–Ї–∞—А–і–Є–Њ–≥—А–∞—Д–Є—П (–≠–Ъ–У) (—Б —Ж–µ–ї—М—О –≤—Л—П–≤–ї–µ–љ–Є—П –љ–∞—А—Г—И–µ–љ–Є–є —А–Є—В–Љ–∞ –Є –њ—А–Њ–≤–Њ–і–Є–Љ–Њ—Б—В–Є —Б–µ—А–і—Ж–∞, –Њ—Ж–µ–љ–Ї–Є –њ—А–Є–Ј–љ–∞–Ї–Њ–≤ –≥–Є–њ–µ—А—В—А–Њ—Д–Є–Є –Љ–Є–Њ–Ї–∞—А–і–∞ –ї–µ–≤–Њ–≥–Њ –ґ–µ–ї—Г–і–Њ—З–Ї–∞ (–Ы–Ц)).
–≠—Е–Њ–Ъ–У (—Б —Ж–µ–ї—М—О –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є –Р–°; –Њ—Ж–µ–љ–Ї–Є —В—П–ґ–µ—Б—В–Є –Р–°, —В–Њ–ї—Й–Є–љ—Л —Б—В–µ–љ–Ї–Є –Ы–Ц, —Д—Г–љ–Ї—Ж–Є–Є –Ы–Ц; –і–Є–љ–∞–Љ–Є—З–µ—Б–Ї–Њ–≥–Њ –љ–∞–±–ї—О–і–µ–љ–Є—П –Ј–∞ –∞—Б–Є–Љ–њ—В–Њ–Љ–љ—Л–Љ–Є –њ–∞—Ж–Є–µ–љ—В–∞–Љ–Є —Б —А–∞–љ–µ–µ –і–Є–∞–≥–љ–Њ—Б—В–Є—А–Њ–≤–∞–љ–љ—Л–Љ –Р–° (–±–µ–Ј –Є–Ј–Љ–µ–љ–µ–љ–Є–є —Б 2020 –≥.): –Ї–∞–ґ–і—Л–є –≥–Њ–і –і–ї—П —В—П–ґ–µ–ї–Њ–≥–Њ –Р–°, –Ї–∞–ґ–і—Л–µ 1вАУ2 –≥–Њ–і–∞ –і–ї—П —Г–Љ–µ—А–µ–љ–љ–Њ–≥–Њ –Р–°, –Ї–∞–ґ–і—Л–µ 3 –≥–Њ–і–∞ вАФ 5 –ї–µ—В –і–ї—П –ї–µ–≥–Ї–Њ–≥–Њ –Р–°; –Њ–њ—А–µ–і–µ–ї–µ–љ–Є–µ —Б—А–Њ–Ї–Њ–≤ –Њ–њ–µ—А–∞—В–Є–≤–љ–Њ–≥–Њ –ї–µ—З–µ–љ–Є—П).
–Ю—Ж–µ–љ–Ї–∞ –Р–° –њ—А–Њ–≤–Њ–і–Є—В—Б—П –Ї–Њ–Љ–њ–ї–µ–Ї—Б–љ–Њ –Є –≤–Ї–ї—О—З–∞–µ—В:
- –Є–Ј–Љ–µ—А–µ–љ–Є–µ —В—А–∞–љ—Б–Ї–ї–∞–њ–∞–љ–љ–Њ–≥–Њ –њ–Њ—В–Њ–Ї–∞;
- –Њ–њ—А–µ–і–µ–ї–µ–љ–Є–µ —Б—А–µ–і–љ–µ–≥–Њ —В—А–∞–љ—Б–Ї–ї–∞–њ–∞–љ–љ–Њ–≥–Њ –≥—А–∞–і–Є–µ–љ—В–∞ –і–∞–≤–ї–µ–љ–Є—П;
- —А–∞—Б—З–µ—В —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ–є –њ–ї–Њ—Й–∞–і–Є –Ї–ї–∞–њ–∞–љ–∞.
–Ґ–Њ—З–љ–Њ—Б—В—М –Є–Ј–Љ–µ—А–µ–љ–Є—П –і–∞–≤–ї–µ–љ–Є—П –Є –њ–Њ—В–Њ–Ї–∞ –Њ—Б–Њ–±–µ–љ–љ–Њ –≤–∞–ґ–љ–∞ –њ—А–Є —Б–љ–Є–ґ–µ–љ–љ–Њ–Љ —Б–µ—А–і–µ—З–љ–Њ–Љ –≤—Л–±—А–Њ—Б–µ –Є/–Є–ї–Є —Б–љ–Є–ґ–µ–љ–љ–Њ–Љ —В—А–∞–љ—Б–Ї–ї–∞–њ–∞–љ–љ–Њ–Љ –≥—А–∞–і–Є–µ–љ—В–µ –і–∞–≤–ї–µ–љ–Є—П.
-
–°—В—А–µ—Б—Б-–≠—Е–Њ–Ъ–У —Б –і–Њ–±—Г—В–∞–Љ–Є–љ–Њ–Љ (–і–ї—П –Њ—Ж–µ–љ–Ї–Є —В—П–ґ–µ—Б—В–Є –Р–° –Є ¬Ђ—Б–Њ–Ї—А–∞—В–Є—В–µ–ї—М–љ–Њ–є –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В–Є –Љ–Є–Њ–Ї–∞—А–і–∞¬ї –њ—А–Є –љ–Є–Ј–Ї–Њ–Љ –≥—А–∞–і–Є–µ–љ—В–µ / –љ–Є–Ј–Ї–Њ–є —Б–Ї–Њ—А–Њ—Б—В–Є –Ї—А–Њ–≤–Њ—В–Њ–Ї–∞ –њ—А–Є –љ–∞–ї–Є—З–Є–Є –і–Є—Б—Д—Г–љ–Ї—Ж–Є–Є –Ы–Ц (—Д—А–∞–Ї—Ж–Є—П –≤—Л–±—А–Њ—Б–∞ (–§–Т) –Ы–Ц –Љ–µ–љ–µ–µ 50%).
-
–І—А–µ—Б–њ–Є—Й–µ–≤–Њ–і–љ–∞—П –≠—Е–Њ–Ъ–У вАФ –љ–Њ–≤—Л–є –Љ–µ—В–Њ–і –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П, –њ—А–Њ–њ–Є—Б–∞–љ–љ—Л–є –≤ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є—П—Е 2023 –≥. (–і–ї—П –Њ—Ж–µ–љ–Ї–Є –Љ–µ—Е–∞–љ–Є–Ј–Љ–Њ–≤ –Є —В—П–ґ–µ—Б—В–Є –Р–° –њ—А–Є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ –Є–љ—Д–Њ—А–Љ–∞—В–Є–≤–љ–Њ–є –≤–Є–Ј—Г–∞–ї–Є–Ј–∞—Ж–Є–Є —В—А–∞–љ—Б—В–Њ—А–∞–Ї–∞–ї—М–љ–Њ–є –≠—Е–Њ–Ъ–У –Є –Є–љ—В—А–∞–Њ–њ–µ—А–∞—Ж–Є–Њ–љ–љ–Њ вАФ –і–ї—П –Њ—Ж–µ–љ–Ї–Є —А–µ–Ј—Г–ї—М—В–∞—В–Њ–≤ —А–µ–Ї–Њ–љ—Б—В—А—Г–Ї—В–Є–≤–љ–Њ–є –Њ–њ–µ—А–∞—Ж–Є–Є –љ–∞ –Ї–ї–∞–њ–∞–љ–µ).
-
–•–Њ–ї—В–µ—А–Њ–≤—Б–Ї–Њ–µ –Љ–Њ–љ–Є—В–Њ—А–Є—А–Њ–≤–∞–љ–Є–µ –≠–Ъ–У вАФ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ, —А–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞–љ–љ–Њ–µ –Ї –њ—А–Њ–≤–µ–і–µ–љ–Є—О –≤ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є—П—Е 2023 –≥. —Б —Ж–µ–ї—М—О –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є —Б–Њ–њ—Г—В—Б—В–≤—Г—О—Й–Є—Е –љ–∞—А—Г—И–µ–љ–Є–є —А–Є—В–Љ–∞ –Є/–Є–ї–Є –њ—А–Њ–≤–Њ–і–Є–Љ–Њ—Б—В–Є –њ—А–Є –Р–°, –∞ —В–∞–Ї–ґ–µ –≤ –њ–µ—А–Є–Њ–њ–µ—А–∞—Ж–Є–Њ–љ–љ–Њ–Љ –њ–µ—А–Є–Њ–і–µ.
-
–†–µ–љ—В–≥–µ–љ–Њ–≥—А–∞—Д–Є—П –Њ—А–≥–∞–љ–Њ–≤ –≥—А—Г–і–љ–Њ–є –Ї–ї–µ—В–Ї–Є (–≤—Б–µ–Љ –њ–∞—Ж–Є–µ–љ—В–∞–Љ —Б –њ–Њ–і–Њ–Ј—А–µ–љ–Є–µ–Љ –љ–∞ –Р–° –Є–ї–Є –њ—А–Є –і–Є–љ–∞–Љ–Є—З–µ—Б–Ї–Њ–Љ –љ–∞–±–ї—О–і–µ–љ–Є–Є —Б —А–∞–љ–µ–µ —Г—Б—В–∞–љ–Њ–≤–ї–µ–љ–љ—Л–Љ –Р–°, –і–ї—П –Є—Б–Ї–ї—О—З–µ–љ–Є—П –і—А—Г–≥–Є—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є —Б–µ—А–і—Ж–∞ –Є –Ї—А—Г–њ–љ—Л—Е —Б–Њ—Б—Г–і–Њ–≤, –∞ —В–∞–Ї–ґ–µ –≤–љ–µ—Б–µ—А–і–µ—З–љ–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є).
-
–Э–∞–≥—А—Г–Ј–Њ—З–љ—Л–µ —В–µ—Б—В—Л (–њ—А–Њ–≤–Њ–і—П—В—Б—П —В–Њ–ї—М–Ї–Њ –њ—А–Є –∞—Б–Є–Љ–њ—В–Њ–Љ–љ–Њ–Љ –Р–° –і–ї—П –≤—Л—П–≤–ї–µ–љ–Є—П —Б–њ—А–Њ–≤–Њ—Ж–Є—А–Њ–≤–∞–љ–љ—Л—Е –љ–∞–≥—А—Г–Ј–Ї–Њ–є —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤ –Є –љ–µ–∞–і–µ–Ї–≤–∞—В–љ–Њ–є —А–µ–∞–Ї—Ж–Є–Є –Р–Ф).
-
–Ь–∞–≥–љ–Є—В–љ–Њ-—А–µ–Ј–Њ–љ–∞–љ—Б–љ–∞—П —В–Њ–Љ–Њ–≥—А–∞—Д–Є—П —Б–µ—А–і—Ж–∞ (–≤—Л–њ–Њ–ї–љ—П–µ—В—Б—П –њ—А–Є –њ–Њ–і–Њ–Ј—А–µ–љ–Є–Є –љ–∞ –Р–° –Є –њ—А–Є –љ–µ–∞–і–µ–Ї–≤–∞—В–љ–Њ–Љ –Ї–∞—З–µ—Б—В–≤–µ –Є/–Є–ї–Є —Б–њ–Њ—А–љ—Л—Е —А–µ–Ј—Г–ї—М—В–∞—В–∞—Е –≠—Е–Њ–Ъ–У).
-
–Ъ–Њ–Љ–њ—М—О—В–µ—А–љ–∞—П —В–Њ–Љ–Њ–≥—А–∞—Д–Є—П (–≤—Л–њ–Њ–ї–љ—П–µ—В—Б—П –њ—А–Є –њ–Њ–і–Њ–Ј—А–µ–љ–Є–Є –љ–∞ –Р–° –і–ї—П –Њ—Ж–µ–љ–Ї–Є –≤—Л—А–∞–ґ–µ–љ–љ–Њ—Б—В–Є —Б—В–µ–љ–Њ–Ј–∞, —Б—В–µ–њ–µ–љ–Є —В—П–ґ–µ—Б—В–Є –Ї–∞–ї—М—Ж–Є–љ–Њ–Ј–∞ –Є –њ–ї–∞–љ–Є–Љ–µ—В—А–Є—З–µ—Б–Ї–Є—Е –Є–Ј–Љ–µ—А–µ–љ–Є–є, –≤–∞–ґ–љ—Л–є –Љ–µ—В–Њ–і –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є –њ—А–Є –њ—А–Њ–≤–µ–і–µ–љ–Є–Є —В—А–∞–љ—Б–Ї–∞—В–µ—В–µ—А–љ–Њ–є –Є–Љ–њ–ї–∞–љ—В–∞—Ж–Є–Є –Р–Ъ).
-
–Я–Њ–Ј–Є—В—А–Њ–љ–љ–Њ-—Н–Љ–Є—Б—Б–Є–Њ–љ–љ–∞—П —В–Њ–Љ–Њ–≥—А–∞—Д–Є—П —Б–µ—А–і—Ж–∞ –Є –Љ–∞–≥–Є—Б—В—А–∞–ї—М–љ—Л—Е —Б–Њ—Б—Г–і–Њ–≤ вАФ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ, –Ї–Њ—В–Њ—А–Њ–µ –≤–њ–µ—А–≤—Л–µ –њ—А–Њ–њ–Є—Б–∞–љ–Њ –≤ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є—П—Е 2023 –≥. –Х–≥–Њ —А–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞–љ–Њ –њ—А–Њ–≤–Њ–і–Є—В—М –њ—А–Є –Р–° —Б —Ж–µ–ї—М—О –њ–Њ–ї—Г—З–µ–љ–Є—П –Є–љ—Д–Њ—А–Љ–∞—Ж–Є–Є –Њ —Б—В—А—Г–Ї—В—Г—А–µ –Є —Д—Г–љ–Ї—Ж–Є–Є —Б–µ—А–і—Ж–∞, –Ї–Њ–≥–і–∞ —А–µ–Ј—Г–ї—М—В–∞—В—Л –≠—Е–Њ–Ъ–У –Є –Ь–†–Ґ –љ–µ—Г–±–µ–і–Є—В–µ–ї—М–љ—Л.
-
–£–ї—М—В—А–∞–Ј–≤—Г–Ї–Њ–≤–Њ–µ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ –Њ—А–≥–∞–љ–Њ–≤ –±—А—О—И–љ–Њ–є –њ–Њ–ї–Њ—Б—В–Є –њ–µ—А–µ–і –Њ–њ–µ—А–∞—Ж–Є–µ–є –љ–∞ –Р–Ъ —Б —Ж–µ–ї—М—О –і–Њ–Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –Є –њ–Њ–ї—Г—З–µ–љ–Є—П –Є–љ—Д–Њ—А–Љ–∞—Ж–Є–Є –Њ —Б–Њ–њ—Г—В—Б—В–≤—Г—О—Й–µ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є.
–Ъ –Є–љ–≤–∞–Ј–Є–≤–љ—Л–Љ –Љ–µ—В–Њ–і–∞–Љ –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є –Р–° –Њ—В–љ–Њ—Б—П—В—Б—П:
-
–Ь–°–Ъ–Ґ-–∞–љ–≥–Є–Њ–≥—А–∞—Д–Є—П –Ї–Њ—А–Њ–љ–∞—А–љ—Л—Е –∞—А—В–µ—А–Є–є (–∞–ї—М—В–µ—А–љ–∞—В–Є–≤–∞ –Ї–Њ—А–Њ–љ–∞—А–Њ–∞–љ–≥–Є–Њ–≥—А–∞—Д–Є–Є –њ–µ—А–µ–і –Њ–њ–µ—А–∞—В–Є–≤–љ—Л–Љ –≤–Љ–µ—И–∞—В–µ–ї—М—Б—В–≤–Њ–Љ –љ–∞ –Р–Ъ –њ—А–Є —В—П–ґ–µ–ї–Њ–Љ –њ–Њ—А–Њ–Ї–µ –Ї–ї–∞–њ–∞–љ–∞ –Є –љ–Є–Ј–Ї–Њ–є –≤–µ—А–Њ—П—В–љ–Њ—Б—В–Є –Є—И–µ–Љ–Є—З–µ—Б–Ї–Њ–є –±–Њ–ї–µ–Ј–љ–Є —Б–µ—А–і—Ж–∞ (–Ш–С–°), –∞ —В–∞–Ї–ґ–µ –њ—А–Є –љ–µ–≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В–Є –≤—Л–њ–Њ–ї–љ–µ–љ–Є—П —Б—В–∞–љ–і–∞—А—В–љ–Њ–є –Ї–Њ—А–Њ–љ–∞—А–Њ–∞–љ–≥–Є–Њ–≥—А–∞—Д–Є–Є).
-
–Ъ–Њ—А–Њ–љ–∞—А–Њ–∞–љ–≥–Є–Њ–≥—А–∞—Д–Є—П (–≤—Б–µ–Љ –њ–∞—Ж–Є–µ–љ—В–∞–Љ —Б –Р–° –і–ї—П –≤—Л—П–≤–ї–µ–љ–Є—П –≥–µ–Љ–Њ–і–Є–љ–∞–Љ–Є—З–µ—Б–Ї–Є –Ј–љ–∞—З–Є–Љ—Л—Е —Б—В–µ–љ–Њ–Ј–Њ–≤ –Ї–Њ—А–Њ–љ–∞—А–љ—Л—Е –∞—А—В–µ—А–Є–є –њ–µ—А–µ–і –њ—А–Њ—В–µ–Ј–Є—А–Њ–≤–∞–љ–Є–µ–Љ –Р–Ъ (—Б—В–∞–љ–і–∞—А—В–љ—Л–Љ, —В—А–∞–љ—Б–Ї–∞—В–µ—В–µ—А–љ—Л–Љ –Є–ї–Є –≥–Є–±—А–Є–і–љ—Л–Љ), –µ—Б–ї–Є –≤–Њ–Ј—А–∞—Б—В –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б—В–∞—А—И–µ 40 –ї–µ—В, –Є–Љ–µ—О—В –Љ–µ—Б—В–Њ –Ш–С–°, –њ—А–Є–Ј–љ–∞–Ї–Є –Є—И–µ–Љ–Є–Є –Љ–Є–Њ–Ї–∞—А–і–∞, —Б–љ–Є–ґ–µ–љ–Є–µ –§–Т –Ы–Ц).
-
–Ъ–∞—В–µ—В–µ—А–Є–Ј–∞—Ж–Є—П –њ—А–∞–≤—Л—Е –Ї–∞–Љ–µ—А —Б–µ—А–і—Ж–∞ (–Є–љ–і–Є–≤–Є–і—Г–∞–ї—М–љ–Њ –≤ —В–µ—Е —Б–ї—Г—З–∞—П—Е, –Ї–Њ–≥–і–∞ —А–µ–Ј—Г–ї—М—В–∞—В—Л –і–∞–љ–љ–Њ–≥–Њ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –Љ–Њ–≥—Г—В –њ–Њ–≤–ї–Є—П—В—М –љ–∞ —В–∞–Ї—В–Є–Ї—Г –ї–µ—З–µ–љ–Є—П).
–Ы–µ—З–µ–љ–Є–µ
–Ю—Б–љ–Њ–≤–љ—Л–Љ –Љ–µ—В–Њ–і–Њ–Љ –ї–µ—З–µ–љ–Є—П –Р–° —П–≤–ї—П–µ—В—Б—П —Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Є–є. –Т —В–Њ –ґ–µ –≤—А–µ–Љ—П —В—Й–∞—В–µ–ї—М–љ–∞—П –Њ—Ж–µ–љ–Ї–∞ —Д–∞–Ї—В–Њ—А–Њ–≤ —А–Є—Б–Ї–∞ —А–∞–Ј–≤–Є—В–Є—П –∞—В–µ—А–Њ—Б–Ї–ї–µ—А–Њ–Ј–∞ –Є –≤–ї–Є—П–љ–Є–µ –љ–∞ –љ–Є—Е –≤–∞–ґ–љ—Л –і–ї—П –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–Є —Б–Њ–њ—Г—В—Б—В–≤—Г—О—Й–µ–є –Ш–С–°.
–Ь–µ–і–Є–Ї–∞–Љ–µ–љ—В–Њ–Ј–љ–Њ–µ –ї–µ—З–µ–љ–Є–µ
-
–∞–љ—В–Є–±–Є–Њ—В–Є–Ї–Њ–њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–∞ –њ—А–Є –Р–° —А–µ–≤–Љ–∞—В–Є—З–µ—Б–Ї–Њ–≥–Њ –≥–µ–љ–µ–Ј–∞;
-
–њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–∞ –Є–љ—Д–µ–Ї—Ж–Є–Њ–љ–љ–Њ–≥–Њ —Н–љ–і–Њ–Ї–∞—А–і–Є—В–∞;
-
–ї–µ—З–µ–љ–Є–µ –∞—А—В–µ—А–Є–∞–ї—М–љ–Њ–є –≥–Є–њ–µ—А—В–µ–љ–Ј–Є–Є (–Р–У) (–њ—А–Є –Р–° —Г–Љ–µ—А–µ–љ–љ–Њ–є —Б—В–µ–њ–µ–љ–Є —В—П–ґ–µ—Б—В–Є –Є–ї–Є —Г –∞—Б–Є–Љ–њ—В–Њ–Љ–љ—Л—Е –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —В–µ—А–∞–њ–Є—П –њ–Њ–і–±–Є—А–∞–µ—В—Б—П –≤ —Б–Њ–Њ—В–≤–µ—В—Б—В–≤–Є–Є —Б –і–µ–є—Б—В–≤—Г—О—Й–Є–Љ–Є —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є—П–Љ–Є –њ–Њ –ї–µ—З–µ–љ–Є—О –Р–У —Б –Љ–µ–і–ї–µ–љ–љ–Њ–є —В–Є—В—А–∞—Ж–Є–µ–є –і–Њ–Ј—Л –њ–Њ–і –Ї–Њ–љ—В—А–Њ–ї–µ–Љ –Р–Ф. –Я—А–µ–њ–∞—А–∞—В—Л –≤—Л–±–Њ—А–∞ вАФ –Є–љ–≥–Є–±–Є—В–Њ—А—Л –Р–Я–§ / —Б–∞—А—В–∞–љ—Л);
-
–≥–Є–њ–Њ–ї–Є–њ–Є–і–µ–Љ–Є—З–µ—Б–Ї–∞—П —В–µ—А–∞–њ–Є—П (—Б —Ж–µ–ї—М—О –њ–µ—А–≤–Є—З–љ–Њ–є –Є –≤—В–Њ—А–Є—З–љ–Њ–є –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–Є –∞—В–µ—А–Њ—Б–Ї–ї–µ—А–Њ–Ј–∞, –Њ—Б–љ–Њ–≤—Л–≤–∞—П—Б—М –љ–∞ —Б—В–∞–љ–і–∞—А—В–љ—Л—Е —И–Ї–∞–ї–∞—Е —А–Є—Б–Ї–∞);
-
–ї–µ—З–µ–љ–Є–µ —Б–µ—А–і–µ—З–љ–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В–Є (–і–Є—Г—А–µ—В–Є–Ї–Є, ќ≤-–∞–і—А–µ–љ–Њ–±–ї–Њ–Ї–∞—В–Њ—А—Л, –Є–љ–≥–Є–±–Є—В–Њ—А—Л –Р–Я–§, —Б–µ—А–і–µ—З–љ—Л–µ –≥–ї–Є–Ї–Њ–Ј–Є–і—Л).
–І—В–Њ –љ–Њ–≤–Њ–≥–Њ –≤ –ї–µ—З–µ–љ–Є–Є –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –Р–°, —Б–Њ–≥–ї–∞—Б–љ–Њ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–Љ —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є—П–Љ 2023 –≥.?
–Т —А–∞–Ј–і–µ–ї–µ –Љ–µ–і–Є–Ї–∞–Љ–µ–љ—В–Њ–Ј–љ–Њ–≥–Њ –ї–µ—З–µ–љ–Є—П –≤—Л–і–µ–ї–µ–љ—Л —Б–ї–µ–і—Г—О—Й–Є–µ –≥—А—Г–њ–њ—Л –њ—А–µ–њ–∞—А–∞—В–Њ–≤:
- –і–∞–њ–∞–≥–ї–Є—Д–ї–Њ–Ј–Є–љ/—Н–Љ–њ–∞–≥–ї–Є—Д–ї–Њ–Ј–Є–љ (—А–µ–Ї–Њ–Љ–µ–љ–і—Г—О—В—Б—П –≤—Б–µ–Љ –њ–∞—Ж–Є–µ–љ—В–∞–Љ —Б —Б–Є–Љ–њ—В–Њ–Љ–љ–Њ–є —Б–µ—А–і–µ—З–љ–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В—М—О –Є —Б–љ–Є–ґ–µ–љ–љ–Њ–є –§–Т –Ы–Ц –љ–µ–Ј–∞–≤–Є—Б–Є–Љ–Њ –Њ—В –љ–∞–ї–Є—З–Є—П –Є–ї–Є –Њ—В—Б—Г—В—Б—В–≤–Є—П —Б–∞—Е–∞—А–љ–Њ–≥–Њ –і–Є–∞–±–µ—В–∞).
–Ґ–∞–Ї–ґ–µ –і–Њ–±–∞–≤–ї–µ–љ—Л –і–∞–љ–љ—Л–µ –Њ –њ—А–Є–Љ–µ–љ–µ–љ–Є–Є –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–Њ–≤ —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б –Р–° –њ—А–Є —А–∞–Ј–ї–Є—З–љ—Л—Е —Б–Є—В—Г–∞—Ж–Є—П—Е. –Т —З–∞—Б—В–љ–Њ—Б—В–Є, –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–љ–∞—П —В–µ—А–∞–њ–Є—П –њ–Њ–Ї–∞–Ј–∞–љ–∞ –≤—Б–µ–Љ –њ–∞—Ж–Є–µ–љ—В–∞–Љ —Б –Є–Љ–њ–ї–∞–љ—В–Є—А–Њ–≤–∞–љ–љ—Л–Љ–Є –±–Є–Њ–њ—А–Њ—В–µ–Ј–∞–Љ–Є, –∞ —В–∞–Ї–ґ–µ –њ–Њ—Б–ї–µ —В—А–∞–љ—Б–Ї–∞—В–µ—В–µ—А–љ–Њ–є –Є–Љ–њ–ї–∞–љ—В–∞—Ж–Є–Є –Р–Ъ (–Ґ–Ш–Р–Ъ) –њ—А–Є –љ–∞–ї–Є—З–Є–Є –і–Њ–њ–Њ–ї–љ–Є—В–µ–ї—М–љ—Л—Е –њ–Њ–Ї–∞–Ј–∞–љ–Є–є –Ї –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–љ–Њ–є —В–µ—А–∞–њ–Є–Є, —В–∞–Ї–Є—Е –Ї–∞–Ї –§–Я, –≤–µ–љ–Њ–Ј–љ—Л–µ —В—А–Њ–Љ–±–Њ–Ј—Л, –≥–Є–њ–µ—А–Ї–Њ–∞–≥—Г–ї—П—Ж–Є—П –Є —Е—А–Њ–љ–Є—З–µ—Б–Ї–∞—П —Б–µ—А–і–µ—З–љ–∞—П –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В—М —Б –љ–Є–Ј–Ї–Њ–є (<35%) –§–Т –Ы–Ц. –° —Ж–µ–ї—М—О –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–Є —В—А–Њ–Љ–±–Њ—В–Є—З–µ—Б–Ї–Є—Е –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є –≤ —Б–Њ—З–µ—В–∞–љ–Є–Є —Б –§–Я —А–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞–љ –њ—А–Є–µ–Љ –њ—А—П–Љ—Л—Е –Њ—А–∞–ї—М–љ—Л—Е –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–Њ–≤ (–Я–Ю–Р–Ъ), –∞ –љ–µ –∞–љ—В–∞–≥–Њ–љ–Є—Б—В–Њ–≤ –≤–Є—В–∞–Љ–Є–љ–∞ –Ъ (–Р–Т–Ъ). –Я–Ю–Р–Ъ —В–∞–Ї–ґ–µ —А–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞–љ—Л –њ–∞—Ж–Є–µ–љ—В–∞–Љ —Б –§–Я —З–µ—А–µ–Ј 3 –Љ–µ—Б. –њ–Њ—Б–ї–µ –њ–ї–∞—Б—В–Є–Ї–Є –Р–Ъ –±–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–Љ –њ—А–Њ—В–µ–Ј–Њ–Љ.
–Я–∞—Ж–Є–µ–љ—В–∞–Љ, –њ–µ—А–µ–љ–µ—Б—И–Є–Љ –Є–Љ–њ–ї–∞–љ—В–∞—Ж–Є—О –Љ–µ—Е–∞–љ–Є—З–µ—Б–Ї–Њ–≥–Њ –Ї–ї–∞–њ–∞–љ–∞, –њ–Њ–Ї–∞–Ј–∞–љ–∞ –њ–Њ–ґ–Є–Ј–љ–µ–љ–љ–∞—П –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–љ–∞—П —В–µ—А–∞–њ–Є—П –Р–Т–Ъ вАФ –≤–∞—А—Д–∞—А–Є–љ–Њ–Љ. –Т —Н—В–Њ–є —Б–Є—В—Г–∞—Ж–Є–Є –≤–∞—А—Д–∞—А–Є–љ –љ–∞–Ј–љ–∞—З–∞–µ—В—Б—П –њ–Њ–і —Б—В—А–Њ–≥–Є–Љ –Ї–Њ–љ—В—А–Њ–ї–µ–Љ –Ь–Э–Ю (—Ж–µ–ї–µ–≤—Л–µ –Ј–љ–∞—З–µ–љ–Є—П: –Њ—В 2 –і–Њ 3 –±–µ–Ј —Д–∞–Ї—В–Њ—А–Њ–≤ —А–Є—Б–Ї–∞ —В—А–Њ–Љ–±–Њ—Н–Љ–±–Њ–ї–Є—З–µ—Б–Ї–Є—Е –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є –Є 2,5вАУ3,5 –њ—А–Є –љ–∞–ї–Є—З–Є–Є >1 —Д–∞–Ї—В–Њ—А–∞ —А–Є—Б–Ї–∞).
–Р—Ж–µ—В–Є–ї—Б–∞–ї–Є—Ж–Є–ї–Њ–≤–∞—П –Ї–Є—Б–ї–Њ—В–∞ (–Р–°–Ъ) –≤ –і–Њ–Ј–µ 75вАУ100 –Љ–≥/—Б—Г—В –Є–ї–Є –≤–∞—А—Д–∞—А–Є–љ –≤ –Ї–∞—З–µ—Б—В–≤–µ –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–Њ–≤ —А–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞–љ—Л —В–∞–Ї–ґ–µ –њ–∞—Ж–Є–µ–љ—В–∞–Љ, –љ–µ –Є–Љ–µ—О—Й–Є–Љ –њ–Њ–Ї–∞–Ј–∞–љ–Є–є –Ї –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–љ–Њ–є —В–µ—А–∞–њ–Є–Є, –≤ –њ–µ—А–≤—Л–µ 3 –Љ–µ—Б. –њ–Њ—Б–ї–µ –њ—А–Њ—В–µ–Ј–Є—А–Њ–≤–∞–љ–Є—П –Р–Ъ. –Ъ—А–Њ–Љ–µ —В–Њ–≥–Њ, –Р–°–Ъ –Љ–Њ–ґ–µ—В –±—Л—В—М –і–Њ–±–∞–≤–ї–µ–љ–∞ –Ї –≤–∞—А—Д–∞—А–Є–љ—Г –њ—А–Є —А–∞–Ј–≤–Є—В–Є–Є —В—А–Њ–Љ–±–Њ—Н–Љ–±–Њ–ї–Є—З–µ—Б–Ї–Є—Е –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є, –љ–µ—Б–Љ–Њ—В—А—П –љ–∞ –њ–Њ–і–і–µ—А–ґ–∞–љ–Є–µ –љ–µ–Њ–±—Е–Њ–і–Є–Љ—Л—Е –Ј–љ–∞—З–µ–љ–Є–є –Ь–Э–Ю –Є–ї–Є –њ—А–Є –љ–∞–ї–Є—З–Є–Є —Б–Њ–њ—Г—В—Б—В–≤—Г—О—Й–µ–≥–Њ –∞—В–µ—А–Њ—Б–Ї–ї–µ—А–Њ–Ј–∞ –њ—А–Є —Г—Б–ї–Њ–≤–Є–Є –љ–Є–Ј–Ї–Є—Е —А–Є—Б–Ї–Њ–≤ –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є–є.
–Я–∞—Ж–Є–µ–љ—В–∞–Љ —Б –Љ–µ—Е–∞–љ–Є—З–µ—Б–Ї–Є–Љ –њ—А–Њ—В–µ–Ј–Њ–Љ –Р–Ъ —А–µ–Ї–Њ–Љ–µ–љ–і—Г–µ—В—Б—П –і–Њ–±–∞–≤–ї–µ–љ–Є–µ –љ–Є–Ј–Ї–Є—Е –і–Њ–Ј –Р–°–Ъ (75вАУ100 –Љ–≥/—Б—Г—В) –Ї –≤–∞—А—Д–∞—А–Є–љ—Г –њ–Њ—Б–ї–µ –∞–Њ—А—В–Њ–Ї–Њ—А–Њ–љ–∞—А–љ–Њ–≥–Њ —И—Г–љ—В–Є—А–Њ–≤–∞–љ–Є—П –≤ —В–µ—З–µ–љ–Є–µ 12 –Љ–µ—Б. –љ–∞—З–Є–љ–∞—П –Њ—В –і–∞—В—Л –Њ–њ–µ—А–∞—Ж–Є–Є. –Х—Б–ї–Є –њ–Њ—Б–ї–µ –њ–ї–∞—Б—В–Є–Ї–Є –Р–Ъ –Є–ї–Є –Ґ–Ш–Р–Ъ —Г –њ–∞—Ж–Є–µ–љ—В–∞ –љ–µ—В –њ–Њ–Ї–∞–Ј–∞–љ–Є–є –Ї –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–љ–Њ–є —В–µ—А–∞–њ–Є–Є, —А–µ–Ї–Њ–Љ–µ–љ–і—Г–µ—В—Б—П –љ–∞–Ј–љ–∞—З–Є—В—М –љ–Є–Ј–Ї–Є–µ –і–Њ–Ј—Л –Р–°–Ъ (75вАУ100 –Љ–≥).
–Ґ—А–Њ–є–љ–∞—П –∞–љ—В–Є—В—А–Њ–Љ–±–Њ—В–Є—З–µ—Б–Ї–∞—П —В–µ—А–∞–њ–Є—П (–Р–°–Ъ –≤ –і–Њ–Ј–µ 75вАУ100 –Љ–≥/—Б—Г—В, –Ї–ї–Њ–њ–Є–і–Њ–≥—А–µ–ї –≤ –і–Њ–Ј–µ 75 –Љ–≥/—Б—Г—В –Є –≤–∞—А—Д–∞—А–Є–љ) –і–Њ–ї–ґ–љ–∞ –њ—А–Њ–≤–Њ–і–Є—В—М—Б—П –≤ —В–µ—З–µ–љ–Є–µ 1 –љ–µ–і. —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б –Є–Љ–њ–ї–∞–љ—В–Є—А–Њ–≤–∞–љ–љ—Л–Љ–Є –Ї–Њ—А–Њ–љ–∞—А–љ—Л–Љ–Є —Б—В–µ–љ—В–∞–Љ–Є –Є –Љ–µ—Е–∞–љ–Є—З–µ—Б–Ї–Є–Љ –њ—А–Њ—В–µ–Ј–Њ–Љ –Р–Ъ –Є –≤—Л—Б–Њ–Ї–Є–Љ –≥–µ–Љ–Њ—А—А–∞–≥–Є—З–µ—Б–Ї–Є–Љ —А–Є—Б–Ї–Њ–Љ. –Я—А–Є –≤—Л—Б–Њ–Ї–Њ–Љ –Є—И–µ–Љ–Є—З–µ—Б–Ї–Њ–Љ —А–Є—Б–Ї–µ —В–∞–Ї–∞—П —В–µ—А–∞–њ–Є—П –і–Њ–ї–ґ–љ–∞ –±—Л—В—М –њ—А–Њ–і–ї–µ–љ–∞ –Њ—В 14 –і–Њ 30 –і–љ–µ–є. –Я–Њ—Б–ї–µ —Н—В–Њ–≥–Њ –њ—А–Њ–≤–Њ–і–Є—В—Б—П –Њ—В–Љ–µ–љ–∞ –Р–°–Ъ –Є –і–∞–ї–µ–µ –њ—А–Њ–і–Њ–ї–ґ–∞–µ—В—Б—П –Ї–Њ–Љ–±–Є–љ–Є—А–Њ–≤–∞–љ–љ–Њ–µ –ї–µ—З–µ–љ–Є–µ (–Ї–ї–Њ–њ–Є–і–Њ–≥—А–µ–ї –Є –≤–∞—А—Д–∞—А–Є–љ) –≤ —В–µ—З–µ–љ–Є–µ 6 –Љ–µ—Б. –њ—А–Є –≤—Л—Б–Њ–Ї–Є—Е –Є 12 –Љ–µ—Б. –њ—А–Є –љ–Є–Ј–Ї–Є—Е –≥–µ–Љ–Њ—А—А–∞–≥–Є—З–µ—Б–Ї–Є—Е —А–Є—Б–Ї–∞—Е —Б –њ–Њ—Б–ї–µ–і—Г—О—Й–Є–Љ –њ–µ—А–µ—Е–Њ–і–Њ–Љ –љ–∞ –Љ–Њ–љ–Њ—В–µ—А–∞–њ–Є—О –≤–∞—А—Д–∞—А–Є–љ–Њ–Љ –њ–Њ–ґ–Є–Ј–љ–µ–љ–љ–Њ.
–•–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Њ–µ –ї–µ—З–µ–љ–Є–µ–Т —Ж–µ–ї–Њ–Љ —Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–∞—П –Ї–Њ—А—А–µ–Ї—Ж–Є—П –њ–Њ—А–Њ–Ї–∞ –Р–Ъ —П–≤–ї—П–µ—В—Б—П –Њ—Б–љ–Њ–≤–љ—Л–Љ —Б–њ–Њ—Б–Њ–±–Њ–Љ –ї–µ—З–µ–љ–Є—П –і–∞–љ–љ–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є. –Т –Њ—В–ї–Є—З–Є–µ –Њ—В –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є–є 2020 –≥., –≤ —А–µ–і–∞–Ї—Ж–Є–Є 2023 –≥. –њ—А–Њ–≤–µ–і–µ–љ–Њ —А–∞–Ј–і–µ–ї–µ–љ–Є–µ –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –і–ї—П –њ—А–Њ—В–µ–Ј–Є—А–Њ–≤–∞–љ–Є—П –љ–∞ —Б–Є–Љ–њ—В–Њ–Љ–љ—Л—Е –Є –∞—Б–Є–Љ–њ—В–Њ–Љ–љ—Л—Е.
–°–Њ–≥–ї–∞—Б–љ–Њ –њ—А–µ–і–ї–∞–≥–∞–µ–Љ—Л–Љ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–Љ —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є—П–Љ 2023 –≥. —Г —Б–Є–Љ–њ—В–Њ–Љ–љ—Л—Е –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –њ–Њ–Ї–∞–Ј–∞–љ–Є—П–Љ–Є –Ї —Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Њ–Љ—Г –ї–µ—З–µ–љ–Є—О —П–≤–ї—П—О—В—Б—П:
-
—В—П–ґ–µ–ї—Л–є, –≤—Л—Б–Њ–Ї–Њ–≥—А–∞–і–Є–µ–љ—В–љ—Л–є –Р–° (—Б—А–µ–і–љ–Є–є –≥—А–∞–і–Є–µ–љ—В –±–Њ–ї–µ–µ 40 –Љ–Љ —А—В. —Б—В., —Б–Ї–Њ—А–Њ—Б—В—М –љ–∞ –Р–Ъ –±–Њ–ї–µ–µ 4 –Љ/—Б –Є –њ–ї–Њ—Й–∞–і—М –Р–Ъ –Љ–µ–љ–µ–µ 1 —Б–Љ2 –Є–ї–Є —А–∞—Б—З–µ—В–љ–∞—П –њ–ї–Њ—Й–∞–і—М –Р–Ъ –Љ–µ–љ–µ–µ 0,6 —Б–Љ2/–Љ2);
-
—В—П–ґ–µ–ї—Л–є –љ–Є–Ј–Ї–Њ–њ–Њ—В–Њ–Ї–Њ–≤—Л–є (Svi –Љ–µ–љ–µ–µ 35 –Љ–ї/–Љ2), –љ–Є–Ј–Ї–Њ–≥—А–∞–і–Є–µ–љ—В–љ—Л–є (–Љ–µ–љ–µ–µ 40 –Љ–Љ —А—В. —Б—В.) –Р–° —Б–Њ —Б–љ–Є–ґ–µ–љ–љ–Њ–є –§–Т –Ы–Ц (–Љ–µ–љ–µ–µ 50%) –Є –њ—А–Є–Ј–љ–∞–Ї–∞–Љ–Є —Б–Њ—Е—А–∞–љ–µ–љ–љ–Њ–≥–Њ —Б–Њ–Ї—А–∞—В–Є—В–µ–ї—М–љ–Њ–≥–Њ —А–µ–Ј–µ—А–≤–∞ –Љ–Є–Њ–Ї–∞—А–і–∞.
–Х—Б–ї–Є –њ—А–µ–і–њ–Њ–ї–∞–≥–∞–µ—В—Б—П, —З—В–Њ —В–∞–Ї–Њ–µ –ї–µ—З–µ–љ–Є–µ –љ–µ —Г–ї—Г—З—И–Є—В –Ї–∞—З–µ—Б—В–≤–Њ –ґ–Є–Ј–љ–Є –Є–ї–Є –љ–µ —Г–≤–µ–ї–Є—З–Є—В –Њ–ґ–Є–і–∞–µ–Љ—Г—О –њ—А–Њ–і–Њ–ї–ґ–Є—В–µ–ї—М–љ–Њ—Б—В—М –ґ–Є–Ј–љ–Є –±–Њ–ї–µ–µ —З–µ–Љ –љ–∞ 1 –≥–Њ–і —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б —В—П–ґ–µ–ї–Њ–є —Б–Њ–њ—Г—В—Б—В–≤—Г—О—Й–µ–є –њ–∞—В–Њ–ї–Њ–≥–Є–µ–є, —В–Њ —Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Њ–µ –≤–Љ–µ—И–∞—В–µ–ї—М—Б—В–≤–Њ –љ–µ —А–µ–Ї–Њ–Љ–µ–љ–і—Г–µ—В—Б—П.
–°–Њ–≥–ї–∞—Б–љ–Њ –њ—А–µ–і–ї–∞–≥–∞–µ–Љ—Л–Љ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–Љ —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є—П–Љ 2023 –≥. —Г –∞—Б–Є–Љ–њ—В–Њ–Љ–љ—Л—Е –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –≤—Л–і–µ–ї—П—О—В —Б–ї–µ–і—Г—О—Й–Є–µ –њ–Њ–Ї–∞–Ј–∞–љ–Є—П –Ї —Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Њ–Љ—Г –ї–µ—З–µ–љ–Є—О:
-
—В—П–ґ–µ–ї—Л–є –Р–° —Б–Њ —Б–љ–Є–ґ–µ–љ–љ–Њ–є –§–Т –Ы–Ц (<55%);
-
—В—П–ґ–µ–ї—Л–є –Р–° –Є –њ–Њ–ї–Њ–ґ–Є—В–µ–ї—М–љ—Л–є –љ–∞–≥—А—Г–Ј–Њ—З–љ—Л–є —В–µ—Б—В (–њ–Њ—П–≤–ї–µ–љ–Є–µ —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤ –њ—А–Є –љ–∞–≥—А—Г–Ј–Ї–µ –Є–ї–Є —Б–љ–Є–ґ–µ–љ–Є–µ –Р–Ф >20 –Љ–Љ —А—В. —Б—В. –њ—А–Є –љ–∞–≥—А—Г–Ј–Ї–µ).
-
–Т–Љ–µ—Б—В–µ —Б —В–µ–Љ –Њ–њ–µ—А–∞—В–Є–≤–љ–Њ–µ –ї–µ—З–µ–љ–Є–µ –Љ–Њ–ґ–µ—В –±—Л—В—М —А–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞–љ–Њ –Є –њ—А–Є —Б–Њ—Е—А–∞–љ–µ–љ–љ–Њ–є –§–Т –Ы–Ц —Г –∞—Б–Є–Љ–њ—В–Њ–Љ–љ—Л—Е –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –њ—А–Є —Б–Њ–±–ї—О–і–µ–љ–Є–Є —Б–ї–µ–і—Г—О—Й–Є—Е —Г—Б–ї–Њ–≤–Є–є:
-
–Ї—А–Є—В–Є—З–µ—Б–Ї–Є–є –Р–° (—Б—А–µ–і–љ–Є–є –≥—А–∞–і–Є–µ–љ—В –±–Њ–ї–µ–µ 60 –Љ–Љ —А—В. —Б—В. –Є–ї–Є —Б–Ї–Њ—А–Њ—Б—В—М –њ–Њ—В–Њ–Ї–∞ –љ–∞ –Р–Ъ –±–Њ–ї–µ–µ 5 –Љ/—Б);
-
—В—П–ґ–µ–ї—Л–є –Ї–∞–ї—М—Ж–Є–љ–Њ–Ј –Р–Ъ –Є–ї–Є —Г–≤–µ–ї–Є—З–µ–љ–Є–µ –Љ–∞–Ї—Б–Є–Љ–∞–ї—М–љ–Њ–є —Б–Ї–Њ—А–Њ—Б—В–Є –љ–∞ –Р–Ъ >0,3 –Љ/—Б –≤ –≥–Њ–і;
-
—Г—А–Њ–≤–µ–љ—М BNP/NTproBNP –±–Њ–ї–µ–µ —З–µ–Љ –≤ 3 —А–∞–Ј–∞ –≤—Л—И–µ –љ–Њ—А–Љ—Л.
–°—В—А–∞—В–µ–≥–Є—П –ї–µ—З–µ–љ–Є—П –Є –≤—Л–±–Њ—А —Б–њ–Њ—Б–Њ–±–∞ –≤–Љ–µ—И–∞—В–µ–ї—М—Б—В–≤–∞ –њ—А–Є —В—П–ґ–µ–ї–Њ–Љ –Р–° –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ—Л –љ–∞ —А–Є—Б—Г–љ–Ї–∞—Е 1, 2.
![–†–Є—Б. 1. –Т–µ–і–µ–љ–Є–µ –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б —В—П–ґ–µ–ї—Л–Љ –Р–° [12] –†–Є—Б. 1. –Т–µ–і–µ–љ–Є–µ –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б —В—П–ґ–µ–ї—Л–Љ –Р–° [12]](/upload/medialibrary/04f/xrk8u4q0ambn2j2u9twclfg6f15hi1ow/2-2.png)
![–†–Є—Б. 2. –§–∞–Ї—В–Њ—А—Л, –≤–ї–Є—П—О—Й–Є–µ –љ–∞ —Б–њ–Њ—Б–Њ–± –≤–Љ–µ—И–∞—В–µ–ї—М—Б—В–≤–∞ –њ—А–Є –Р–° [13] –†–Є—Б. 2. –§–∞–Ї—В–Њ—А—Л, –≤–ї–Є—П—О—Й–Є–µ –љ–∞ —Б–њ–Њ—Б–Њ–± –≤–Љ–µ—И–∞—В–µ–ї—М—Б—В–≤–∞ –њ—А–Є –Р–° [13]](/upload/medialibrary/1fb/uo15fi679jpowxf4dlk9ak0lhndc0lhu/2-3.png)
–Я—А–Њ—В–µ–Ј–Є—А–Њ–≤–∞–љ–Є–µ –Р–Ъ
–£ –≤–Ј—А–Њ—Б–ї—Л—Е –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б —В—П–ґ–µ–ї—Л–Љ —Б–Є–Љ–њ—В–Њ–Љ–љ—Л–Љ –Ї–∞–ї—М—Ж–Є–љ–Є—А–Њ–≤–∞–љ–љ—Л–Љ –Р–° –њ—А–Њ—В–µ–Ј–Є—А–Њ–≤–∞–љ–Є–µ –Р–Ъ (–Я–Р–Ъ) —П–≤–ї—П–µ—В—Б—П –µ–і–Є–љ—Б—В–≤–µ–љ–љ—Л–Љ —Н—Д—Д–µ–Ї—В–Є–≤–љ—Л–Љ –ї–µ—З–µ–љ–Є–µ–Љ. –Я—А–Є —Н—В–Њ–Љ –Љ–Њ–ї–Њ–і—Л–Љ –њ–∞—Ж–Є–µ–љ—В–∞–Љ —Б –≤—А–Њ–ґ–і–µ–љ–љ—Л–Љ –Є–ї–Є —А–µ–≤–Љ–∞—В–Є—З–µ—Б–Ї–Є–Љ –Р–° –і–Њ–њ—Г—Б—В–Є–Љ–Њ –≤—Л–њ–Њ–ї–љ–µ–љ–Є–µ –≤–∞–ї—М–≤—Г–ї–Њ—В–Њ–Љ–Є–Є.
–°–Њ–≥–ї–∞—Б–љ–Њ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–Љ —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є—П–Љ 2023 –≥. –њ—А–Є –≤—Л–±–Њ—А–µ —В–Є–њ–∞ –Є—Б–Ї—Г—Б—Б—В–≤–µ–љ–љ–Њ–≥–Њ –Ї–ї–∞–њ–∞–љ–∞ —Б–µ—А–і—Ж–∞ —Б—В–Њ–Є—В —Г—З–Є—В—Л–≤–∞—В—М: –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В–Є –њ—А–Њ–і–ї–µ–љ–љ–Њ–є –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–љ–Њ–є —В–µ—А–∞–њ–Є–Є, –њ—А–µ–і–њ–Њ–ї–∞–≥–∞–µ–Љ—Г—О –њ—А–Њ–і–Њ–ї–ґ–Є—В–µ–ї—М–љ–Њ—Б—В—М –ґ–Є–Ј–љ–Є –њ–∞—Ж–Є–µ–љ—В–∞, –љ–∞–ї–Є—З–Є–µ —Б–Њ–њ—Г—В—Б—В–≤—Г—О—Й–Є—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є, –њ–ї–∞–љ–Є—А–Њ–≤–∞–љ–Є–µ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є.
–Я—А–Њ—В–µ–Ј–Є—А–Њ–≤–∞–љ–Є–µ –Љ–µ—Е–∞–љ–Є—З–µ—Б–Ї–Є–Љ –њ—А–Њ—В–µ–Ј–Њ–Љ –њ–Њ–Ї–∞–Ј–∞–љ–Њ –≤ —Б–ї–µ–і—Г—О—Й–Є—Е —Б–Є—В—Г–∞—Ж–Є—П—Е:
-
–Њ—В—Б—Г—В—Б—В–≤—Г—О—В –њ—А–Њ—В–Є–≤–Њ–њ–Њ–Ї–∞–Ј–∞–љ–Є—П –Ї –і–ї–Є—В–µ–ї—М–љ–Њ–є –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–љ–Њ–є —В–µ—А–∞–њ–Є–Є –ї–Є–±–Њ –њ–∞—Ж–Є–µ–љ—В—Л —Г–ґ–µ –њ–Њ–ї—Г—З–∞—О—В –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В—Л –≤ —Б–≤—П–Ј–Є —Б –љ–∞–ї–Є—З–Є–µ–Љ —А–Є—Б–Ї–Њ–≤ —В—А–Њ–Љ–±–Њ–Ј–∞ (–§–Я, –њ—А–µ–і—И–µ—Б—В–≤—Г—О—Й–Є–µ —В—А–Њ–Љ–±–Њ—Н–Љ–±–Њ–ї–Є—З–µ—Б–Ї–Є–µ –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є—П, –∞–љ—В–Є—Д–Њ—Б—Д–Њ–ї–Є–њ–Є–і–љ—Л–є —Б–Є–љ–і—А–Њ–Љ);
-
—Г –њ–∞—Ж–Є–µ–љ—В–∞ —Г–ґ–µ –Є–Љ–µ–µ—В—Б—П –Љ–µ—Е–∞–љ–Є—З–µ—Б–Ї–Є–є –Ї–ї–∞–њ–∞–љ —Б –і—А—Г–≥–Њ–є –ї–Њ–Ї–∞–ї–Є–Ј–∞—Ж–Є–µ–є;
-
—Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б—В–∞—А—И–µ 65 –ї–µ—В, –Ї–Њ–≥–і–∞ –њ—А–Њ–і–Њ–ї–ґ–Є—В–µ–ї—М–љ–Њ—Б—В—М –ґ–Є–Ј–љ–Є –њ—А–µ–і–њ–Њ–ї–∞–≥–∞–µ—В—Б—П –±–Њ–ї—М—И–µ —Б—А–Њ–Ї–∞ —Б–ї—Г–ґ–±—Л –±–Є–Њ–њ—А–Њ—В–µ–Ј–∞;
-
–њ—А–Є —Б–Њ–њ—Г—В—Б—В–≤—Г—О—Й–µ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є, —Б–њ–Њ—Б–Њ–±—Б—В–≤—Г—О—Й–µ–є –±—Л—Б—В—А–Њ–є –і–µ–≥—А–∞–і–∞—Ж–Є–Є –±–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–≥–Њ –њ—А–Њ—В–µ–Ј–∞ (–≥–Є–њ–µ—А–њ–∞—А–∞—В–Є—А–µ–Њ–Ј, –≥–µ–Љ–Њ–і–Є–∞–ї–Є–Ј).
–Я—А–Њ—В–µ–Ј–Є—А–Њ–≤–∞–љ–Є–µ –±–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–Љ –њ—А–Њ—В–µ–Ј–Њ–Љ –њ–Њ–Ї–∞–Ј–∞–љ–Њ:
-
–њ—А–Є –љ–∞–ї–Є—З–Є–Є –њ—А–Њ—В–Є–≤–Њ–њ–Њ–Ї–∞–Ј–∞–љ–Є–є –Ї –і–ї–Є—В–µ–ї—М–љ–Њ–є –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–љ–Њ–є —В–µ—А–∞–њ–Є–Є –ї–Є–±–Њ –Ї–Њ–≥–і–∞ –љ–µ—В —Г–≤–µ—А–µ–љ–љ–Њ—Б—В–Є –≤ —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ–є –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–љ–Њ–є —В–µ—А–∞–њ–Є–Є –Є–ї–Є –Њ–љ–∞ –њ—А–Њ—В–Є–≤–Њ–њ–Њ–Ї–∞–Ј–∞–љ–∞;
-
–њ–∞—Ж–Є–µ–љ—В–∞–Љ —Б—В–∞—А—И–µ 70 –ї–µ—В –Є–ї–Є —Б –Њ–ґ–Є–і–∞–µ–Љ–Њ–є –њ—А–Њ–і–Њ–ї–ґ–Є—В–µ–ї—М–љ–Њ—Б—В—М—О –ґ–Є–Ј–љ–Є –Љ–µ–љ—М—И–µ, —З–µ–Љ —Б—А–Њ–Ї —Б–ї—Г–ґ–±—Л –њ—А–Њ—В–µ–Ј–∞;
-
–њ—А–Є —В—А–Њ–Љ–±–Њ–Ј–µ –Љ–µ—Е–∞–љ–Є—З–µ—Б–Ї–Њ–≥–Њ –њ—А–Њ—В–µ–Ј–∞, –љ–µ—Б–Љ–Њ—В—А—П –љ–∞ –Ї–Њ—А—А–µ–Ї—В–љ—Г—О –і–ї–Є—В–µ–ї—М–љ—Г—О –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–љ—Г—О —В–µ—А–∞–њ–Є—О;
-
–њ—А–Є –њ–ї–∞–љ–Є—А–Њ–≤–∞–љ–Є–Є –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є;
-
–њ–∞—Ж–Є–µ–љ—В–∞–Љ –Љ–Њ–ї–Њ–ґ–µ 75 –ї–µ—В, –Ї–Њ—В–Њ—А—Л–Љ –љ–µ –њ–Њ–Ї–∞–Ј–∞–љ–∞ –Ґ–Ш–Р–Ъ –Є–ї–Є —Г –Ї–Њ—В–Њ—А—Л—Е –љ–Є–Ј–Ї–Є–є —А–Є—Б–Ї —Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Њ–≥–Њ –≤–Љ–µ—И–∞—В–µ–ї—М—Б—В–≤–∞ (STS-31 PROM/EuroSCORE II –Љ–µ–љ–µ–µ 4%).
–Ъ–∞—В–µ—В–µ—А–љ–∞—П –±–∞–ї–ї–Њ–љ–љ–∞—П –∞–Њ—А—В–∞–ї—М–љ–∞—П –≤–∞–ї—М–≤—Г–ї–Њ–њ–ї–∞—Б—В–Є–Ї–∞ (–Ъ–С–Р–Т) –≤ –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П —А–∞—Б—Б–Љ–∞—В—А–Є–≤–∞–µ—В—Б—П –≤ –Њ—Б–љ–Њ–≤–љ–Њ–Љ –њ—А–Є –ї–µ—З–µ–љ–Є–Є –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –Љ–Њ–ї–Њ–і–Њ–≥–Њ –≤–Њ–Ј—А–∞—Б—В–∞ (–њ–Њ–і—А–Њ—Б—В–Ї–Є, —О–љ–Њ—И–Є). –£ –≤–Њ–Ј—А–∞—Б—В–љ—Л—Е –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Н—В–Њ—В –≤–∞—А–Є–∞–љ—В –ї–µ—З–µ–љ–Є—П —Б—В–Њ–Є—В —А–∞—Б—Б–Љ–∞—В—А–Є–≤–∞—В—М –Ї–∞–Ї –≤–∞—А–Є–∞–љ—В —Н—В–∞–њ–љ–Њ–є –Њ–њ–µ—А–∞—Ж–Є–Є –њ–µ—А–µ–і –Я–Р–Ъ –Є–ї–Є –Ґ–Ш–Р–Ъ, –∞ —В–∞–Ї–ґ–µ –Ї–∞–Ї –њ–∞–ї–ї–Є–∞—В–Є–≤–љ—Г—О –њ–Њ–Љ–Њ—Й—М, –Ї–Њ–≥–і–∞ —Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Њ–µ –≤–Љ–µ—И–∞—В–µ–ї—М—Б—В–≤–Њ –њ—А–Њ—В–Є–≤–Њ–њ–Њ–Ї–∞–Ј–∞–љ–Њ, –ї–Є–±–Њ –Ї–∞–Ї –±—А–Є–і–ґ-—В–µ—А–∞–њ–Є—О –њ–µ—А–µ–і –Я–Р–Ъ –Є–ї–Є –Ґ–Ш–Р–Ъ –≤ —Б–ї—Г—З–∞—П—Е, –Ї–Њ–≥–і–∞ –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ –љ–µ–Љ–µ–і–ї–µ–љ–љ–Њ–µ –Њ–Ї–∞–Ј–∞–љ–Є–µ –њ–Њ–Љ–Њ—Й–Є –њ–∞—Ж–Є–µ–љ—В—Г. –≠—В–Њ –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ–Њ —В–µ–Љ, —З—В–Њ –њ–ї–Њ—Й–∞–і—М –Ї–ї–∞–њ–∞–љ–∞ –њ–Њ—Б–ї–µ –Ъ–С–Р–Т —А–µ–і–Ї–Њ –њ—А–µ–≤—Л—И–∞–µ—В 1 —Б–Љ2, –∞ —А–∞–љ–љ–Є–µ –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є—П –≤—Б—В—А–µ—З–∞—О—В—Б—П —Б —З–∞—Б—В–Њ—В–Њ–є –±–Њ–ї–µ–µ —З–µ–Љ 10% [14], –њ—А–Є —Н—В–Њ–Љ —Г –±–Њ–ї—М—И–Є–љ—Б—В–≤–∞ –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —А–µ—Б—В–µ–љ–Њ–Ј –Є –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–µ —Г—Е—Г–і—И–µ–љ–Є–µ –љ–∞–±–ї—О–і–∞—О—В—Б—П –≤ —В–µ—З–µ–љ–Є–µ 6вАУ12 –Љ–µ—Б. –њ–Њ—Б–ї–µ –≤–Љ–µ—И–∞—В–µ–ї—М—Б—В–≤–∞.
–Ы–µ—З–µ–љ–Є–µ —Б—В–µ–љ–Њ–Ј–∞ –Р–Ъ –њ—А–µ—В–µ—А–њ–µ–ї–Њ —А–∞–і–Є–Ї–∞–ї—М–љ—Л–µ –Є–Ј–Љ–µ–љ–µ–љ–Є—П —Б –њ–Њ—П–≤–ї–µ–љ–Є–µ–Љ —В—А–∞–љ—Б–Ї–∞—В–µ—В–µ—А–љ–Њ–є –µ–≥–Њ –Ј–∞–Љ–µ–љ—Л. –Ю–і–љ–∞–Ї–Њ –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ –і–∞–љ–љ–Њ–є –Љ–µ—В–Њ–і–Є–Ї–Є —В–Њ–ґ–µ –Є–Љ–µ–µ—В —Б–≤–Њ–Є –Њ–≥—А–∞–љ–Є—З–µ–љ–Є—П. –Т—Л–±–Њ—А –Љ–µ–ґ–і—Г —Б—В–∞–љ–і–∞—А—В–љ—Л–Љ –Ї–∞—А–і–Є–Њ—Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Є–Љ –Є —В—А–∞–љ—Б–Ї–∞—В–µ—В–µ—А–љ—Л–Љ –≤–Љ–µ—И–∞—В–µ–ї—М—Б—В–≤–Њ–Љ —А–µ–Ї–Њ–Љ–µ–љ–і—Г–µ—В—Б—П –њ—А–Њ–≤–Њ–і–Є—В—М –Љ—Г–ї—М—В–Є–і–Є—Б—Ж–Є–њ–ї–Є–љ–∞—А–љ–Њ–є –Ї–Њ–Љ–∞–љ–і–Њ–є, –Њ—Б–љ–Њ–≤—Л–≤–∞—П—Б—М –љ–∞ –Њ—Ж–µ–љ–Ї–µ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е, –∞–љ–∞—В–Њ–Љ–Є—З–µ—Б–Ї–Є—Е, —Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Є—Е —Д–∞–Ї—В–Њ—А–Њ–≤, —Г—З–Є—В—Л–≤–∞—П —А–Є—Б–Ї–Є –Є –њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–∞ –Є–љ–і–Є–≤–Є–і—Г–∞–ї—М–љ–Њ —Г –Ї–∞–ґ–і–Њ–≥–Њ –Ї–Њ–љ–Ї—А–µ—В–љ–Њ–≥–Њ –њ–∞—Ж–Є–µ–љ—В–∞. –Ґ–Ш–Р–Ъ —А–µ–Ї–Њ–Љ–µ–љ–і—Г–µ—В—Б—П –њ—А–Њ–≤–Њ–і–Є—В—М –≤ –Ї–∞—А–і–Є–Њ—Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Є—Е –Њ—В–і–µ–ї–µ–љ–Є—П—Е –Љ—Г–ї—М—В–Є–і–Є—Б—Ж–Є–њ–ї–Є–љ–∞—А–љ–Њ–є –Ї–Њ–Љ–∞–љ–і–Њ–є.
–°–Њ–≥–ї–∞—Б–љ–Њ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–Љ —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є—П–Љ 2023 –≥. –≤—Л–і–µ–ї—П—О—В —Б–ї–µ–і—Г—О—Й–Є–µ –њ–Њ–Ї–∞–Ј–∞–љ–Є—П –Ї –Ґ–Ш–Р–Ъ:
-
–њ–∞—Ж–Є–µ–љ—В—Л —Б—В–∞—А—И–µ 75 –ї–µ—В –Є–ї–Є —Б –≤—Л—Б–Њ–Ї–Є–Љ —А–Є—Б–Ї–Њ–Љ –≤–Љ–µ—И–∞—В–µ–ї—М—Б—В–≤–∞ (STS-PROM/EuroSCORE II –±–Њ–ї–µ–µ 8%) –ї–Є–±–Њ –љ–µ –њ–Њ–і—Е–Њ–і—П—Й–Є–µ –і–ї—П –≤—Л–њ–Њ–ї–љ–µ–љ–Є—П –Њ—В–Ї—А—Л—В–Њ–≥–Њ –Ї–∞—А–і–Є–Њ—Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Њ–≥–Њ –ї–µ—З–µ–љ–Є—П;
-
—В—П–ґ–µ–ї—Л–є –Р–° –Є –Њ–ґ–Є–і–∞–µ–Љ–∞—П –њ—А–Њ–і–Њ–ї–ґ–Є—В–µ–ї—М–љ–Њ—Б—В—М –ґ–Є–Ј–љ–Є –њ–∞—Ж–Є–µ–љ—В–∞ –±–Њ–ї—М—И–µ –Њ–і–љ–Њ–≥–Њ –≥–Њ–і–∞, –њ—А–Є —Н—В–Њ–Љ –Њ–ґ–Є–і–∞–µ—В—Б—П —Г–ї—Г—З—И–µ–љ–Є–µ –Ї–∞—З–µ—Б—В–≤–∞ –ґ–Є–Ј–љ–Є –њ–∞—Ж–Є–µ–љ—В–∞;
-
–њ–∞—Ж–Є–µ–љ—В—Л –≤—Л—Б–Њ–Ї–Њ–≥–Њ —А–Є—Б–Ї–∞ —Б —В—П–ґ–µ–ї—Л–Љ —Б–Є–Љ–њ—В–Њ–Љ–љ—Л–Љ –Р–°, —Г –Ї–Њ—В–Њ—А—Л—Е, —Б —Г—З–µ—В–Њ–Љ –Є–љ–і–Є–≤–Є–і—Г–∞–ї—М–љ—Л—Е —А–Є—Б–Ї–Њ–≤, –Ґ–Ш–Р–Ъ –њ—А–Є–Ј–љ–∞–љ–∞ –Љ–µ—В–Њ–і–Њ–Љ –≤—Л–±–Њ—А–∞;
-
–≤ —Б–ї—Г—З–∞–µ, –Ї–Њ–≥–і–∞ –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ —В—А–∞–љ—Б—Д–µ–Љ–Њ—А–∞–ї—М–љ–Њ–≥–Њ –і–Њ—Б—В—Г–њ–∞ –і–ї—П –њ—А–Њ–≤–µ–і–µ–љ–Є—П –Ґ–Ш–Р–Ъ –љ–µ–≤–Њ–Ј–Љ–Њ–ґ–љ–Њ, —А–µ–Ї–Њ–Љ–µ–љ–і—Г–µ—В—Б—П –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞—В—М –њ–Њ–і–Ї–ї—О—З–Є—З–љ—Л–є, —Б–Њ–љ–љ—Л–є, —В—А–∞–љ—Б–Ї–∞–≤–∞–ї—М–љ—Л–є –Є–ї–Є —В—А–∞–љ—Б–∞–њ–Є–Ї–∞–ї—М–љ—Л–є –і–Њ—Б—В—Г–њ;
-
–њ–∞—Ж–Є–µ–љ—В—Л –њ–Њ—Б–ї–µ —А–∞–љ–µ–µ —Г—Б—В–∞–љ–Њ–≤–ї–µ–љ–љ–Њ–≥–Њ –±–Є–Њ–њ—А–Њ—В–µ–Ј–∞ –Љ–µ—В–Њ–і–Њ–Љ ¬Ђ–Ї–ї–∞–њ–∞–љ-–≤-–Ї–ї–∞–њ–∞–љ¬ї.
–Т –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є—П—Е 2023 –≥. —В–∞–Ї–ґ–µ –њ—А–Њ–њ–Є—Б–∞–љ–Њ, –Ї–Њ–≥–і–∞ –љ–µ —Б—В–Њ–Є—В –њ—А–Є–Љ–µ–љ—П—В—М –Ґ–Ш–Р–Ъ, –∞ –Є–Љ–µ–љ–љ–Њ: –µ—Б–ї–Є —Д–Є–±—А–Њ–Ј–љ–Њ–µ –Ї–Њ–ї—М—Ж–Њ –Р–Ъ –љ–µ —Б–Њ–Њ—В–≤–µ—В—Б—В–≤—Г–µ—В —В–Є–њ—Г –њ—А–Њ—В–µ–Ј–∞, –Є–Љ–µ—О—В—Б—П –∞–Ї—В–Є–≤–љ—Л–є –Є–љ—Д–µ–Ї—Ж–Є–Њ–љ–љ—Л–є —Н–љ–і–Њ–Ї–∞—А–і–Є—В, —В—А–Њ–Љ–± –≤ –Ы–Ц, –њ–Њ–≤—Л—И–µ–љ–љ—Л–є —А–Є—Б–Ї –Њ–±—Б—В—А—Г–Ї—Ж–Є–Є –Ї–Њ—А–Њ–љ–∞—А–љ—Л—Е –∞—А—В–µ—А–Є–є, –≤—Л—А–∞–ґ–µ–љ–љ—Л–є –∞—В–µ—А–Њ–Љ–∞—В–Њ–Ј –≤–Њ—Б—Е–Њ–і—П—Й–µ–є –∞–Њ—А—В—Л —Б —Д–ї–Њ—В–Є—А—Г—О—Й–Є–Љ–Є —В—А–Њ–Љ–±–∞–Љ–Є –Є –њ–Њ–≤—Л—И–µ–љ–љ—Л–є —А–Є—Б–Ї —Н–Љ–±–Њ–ї–Є–Є, –µ—Б–ї–Є –Є–Љ–µ—О—В—Б—П –∞–љ–∞—В–Њ–Љ–Є—З–µ—Б–Ї–Є–µ –Њ—Б–Њ–±–µ–љ–љ–Њ—Б—В–Є, –Ї–Њ—В–Њ—А—Л–µ –њ—А–µ–њ—П—В—Б—В–≤—Г—О—В –њ—А–Њ–≤–µ–і–µ–љ–Є—О –Ґ–Ш–Р–Ъ (–љ–∞–њ—А–Є–Љ–µ—А, –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–∞—П –Є–Ј–≤–Є—В–Њ—Б—В—М –Є–ї–Є —В—П–ґ–µ–ї—Л–є —Б—В–µ–љ–Њ–Ј –±–µ–і—А–µ–љ–љ—Л—Е, –њ–Њ–і–≤–Ј–і–Њ—И–љ—Л—Е –∞—А—В–µ—А–Є–є, –±—А—О—И–љ–Њ–є –∞–Њ—А—В—Л), –њ—А–Є –і–≤—Г—Б—В–≤–Њ—А—З–∞—В–Њ–Љ –Р–Ъ, —Г–Љ–µ—А–µ–љ–љ–Њ–Љ –Ї–∞–ї—М—Ж–Є–љ–Њ–Ј–µ –Ї–ї–∞–њ–∞–љ–∞, –Ш–С–°, –Ї–Њ—В–Њ—А–∞—П —В—А–µ–±—Г–µ—В —А–µ–≤–∞—Б–Ї—Г–ї—П—А–Є–Ј–∞—Ж–Є–Є, –§–Т –Ы–Ц <20%, –њ—А–Є —В—П–ґ–µ–ї–Њ–Љ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–Є –ї–µ–≥–Ї–Є—Е, –њ—А–µ–њ—П—В—Б—В–≤—Г—О—Й–µ–Љ –≤—Л–і–µ–ї–µ–љ–Є—О –≤–µ—А—Е—Г—И–Ї–Є —Б–µ—А–і—Ж–∞, –∞ —В–∞–Ї–ґ–µ –њ—А–Є –љ–∞–ї–Є—З–Є–Є —Б–Њ–њ—Г—В—Б—В–≤—Г—О—Й–µ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є, —Б—В–∞–≤—П—Й–µ–є –њ–Њ–і —Б–Њ–Љ–љ–µ–љ–Є–µ –Њ–ґ–Є–і–∞–µ–Љ—Г—О –њ–Њ–ї—М–Ј—Г –Њ—В —Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Њ–є –Ї–Њ—А—А–µ–Ї—Ж–Є–Є –њ–Њ—А–Њ–Ї–∞.
–Я—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–∞ –Є –і–Є—Б–њ–∞–љ—Б–µ—А–љ–Њ–µ –љ–∞–±–ї—О–і–µ–љ–Є–µ
–Т –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є—П—Е 2023 –≥. –≤—Б–µ–Љ –њ–∞—Ж–Є–µ–љ—В–∞–Љ —Б –Р–°, –∞ —В–∞–Ї–ґ–µ –њ–Њ—Б–ї–µ –њ—А–Њ—В–µ–Ј–Є—А–Њ–≤–∞–љ–Є—П –Р–Ъ —А–µ–Ї–Њ–Љ–µ–љ–і—Г–µ—В—Б—П –њ–Њ–ґ–Є–Ј–љ–µ–љ–љ–Њ–µ –љ–∞–±–ї—О–і–µ–љ–Є–µ —Г –Ї–∞—А–і–Є–Њ–ї–Њ–≥–∞, –≤ —Б–ї—Г—З–∞–µ –Њ—В—Б—Г—В—Б—В–≤–Є—П –Ї–∞—А–і–Є–Њ–ї–Њ–≥–∞ вАФ —Г –≤—А–∞—З–∞-—В–µ—А–∞–њ–µ–≤—В–∞ –Є–ї–Є –≤—А–∞—З–∞ –Њ–±—Й–µ–є –њ—А–∞–Ї—В–Є–Ї–Є.
–£ –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б –≤—Л—А–∞–ґ–µ–љ–љ—Л–Љ/—В—П–ґ–µ–ї—Л–Љ –њ—А–Є–Њ–±—А–µ—В–µ–љ–љ—Л–Љ –Ї–ї–∞–њ–∞–љ–љ—Л–Љ –њ–Њ—А–Њ–Ї–Њ–Љ —Б–µ—А–і—Ж–∞ –Њ—Б–Љ–Њ—В—А –Ї–∞—А–і–Є–Њ–ї–Њ–≥–Њ–Љ (–≤—А–∞—З–Њ–Љ-—В–µ—А–∞–њ–µ–≤—В–Њ–Љ –≤ —Б–ї—Г—З–∞–µ –Њ—В—Б—Г—В—Б—В–≤–Є—П –Ї–∞—А–і–Є–Њ–ї–Њ–≥–∞) –Є –≤—Л–њ–Њ–ї–љ–µ–љ–Є–µ –≠—Е–Њ–Ъ–У –њ—А–Њ–≤–Њ–і—П—В—Б—П 2 —А–∞–Ј–∞ –≤ –≥–Њ–і, —Г –Њ—Б—В–∞–ї—М–љ—Л—Е вАФ –µ–ґ–µ–≥–Њ–і–љ–Њ. –Я–Њ—Б–ї–µ –Њ–њ–µ—А–∞—Ж–Є–Є –њ–µ—А–≤—Л–є –∞–Љ–±—Г–ї–∞—В–Њ—А–љ—Л–є –Њ—Б–Љ–Њ—В—А –Ї–∞—А–і–Є–Њ–ї–Њ–≥–Њ–Љ –і–Њ–ї–ґ–µ–љ –±—Л—В—М –Њ—Б—Г—Й–µ—Б—В–≤–ї–µ–љ —З–µ—А–µ–Ј 2вАУ4 –љ–µ–і. –њ–Њ—Б–ї–µ –≤—Л–њ–Є—Б–Ї–Є –Є–Ј —Б—В–∞—Ж–Є–Њ–љ–∞—А–∞ —Б –≤—Л–њ–Њ–ї–љ–µ–љ–Є–µ–Љ –≠—Е–Њ–Ъ–У –і–ї—П —А–∞–љ–љ–µ–є –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є.
–Ч–∞–Ї–ї—О—З–µ–љ–Є–µ
–Р–Њ—А—В–∞–ї—М–љ—Л–є —Б—В–µ–љ–Њ–Ј —П–≤–ї—П–µ—В—Б—П —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–љ—Л–Љ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ–Љ, –Є –Њ–ґ–Є–і–∞–µ—В—Б—П, —З—В–Њ –µ–≥–Њ —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–љ–Њ—Б—В—М –±—Г–і–µ—В —Г–≤–µ–ї–Є—З–Є–≤–∞—В—М—Б—П –њ–Њ –Љ–µ—А–µ —Б—В–∞—А–µ–љ–Є—П –љ–∞—Б–µ–ї–µ–љ–Є—П. –£ –±–Њ–ї—М—И–Є–љ—Б—В–≤–∞ –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –Љ–Њ–ї–Њ–ґ–µ 70 –ї–µ—В –Њ—Б–љ–Њ–≤–љ–Њ–є –њ—А–Є—З–Є–љ–Њ–є —Б—В–µ–љ–Њ–Ј–∞ –Р–Ъ —П–≤–ї—П–µ—В—Б—П –і–≤—Г—Б—В–≤–Њ—А—З–∞—В—Л–є –Р–Ъ, –∞ —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б—В–∞—А—И–µ 70 –ї–µ—В вАФ –і–µ–≥–µ–љ–µ—А–∞—В–Є–≤–љ—Л–µ –Є–Ј–Љ–µ–љ–µ–љ–Є—П —В—А–µ—Е—Б—В–≤–Њ—А—З–∞—В–Њ–≥–Њ –Р–Ъ. –Я–Њ–Љ–Є–Љ–Њ —Б—В–∞—А–µ–љ–Є—П, –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–µ —Д–∞–Ї—В–Њ—А—Л —А–Є—Б–Ї–∞ —А–∞–Ј–≤–Є—В–Є—П –Р–° —Б—Е–Њ–і–љ—Л —Б —Д–∞–Ї—В–Њ—А–∞–Љ–Є —А–Є—Б–Ї–∞ —А–∞–Ј–≤–Є—В–Є—П –∞—В–µ—А–Њ—Б–Ї–ї–µ—А–Њ–Ј–∞ –Є –≤–Ї–ї—О—З–∞—О—В –Р–У, –≥–Є–њ–µ—А–ї–Є–њ–Є–і–µ–Љ–Є—О –Є —Б–∞—Е–∞—А–љ—Л–є –і–Є–∞–±–µ—В. –Ы–µ–Ї–∞—А—Б—В–≤–µ–љ–љ–∞—П —В–µ—А–∞–њ–Є—П –і–ї—П –Ї–Њ—А—А–µ–Ї—Ж–Є–Є –Њ—Б–љ–Њ–≤–љ—Л—Е —Б–µ—А–і–µ—З–љ–Њ-—Б–Њ—Б—Г–і–Є—Б—В—Л—Е —Д–∞–Ї—В–Њ—А–Њ–≤ —А–Є—Б–Ї–∞ –Є —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤ –љ–µ –Є–Ј–Љ–µ–љ—П–µ—В –љ–µ–±–ї–∞–≥–Њ–њ—А–Є—П—В–љ–Њ–≥–Њ –њ—А–Њ–≥–љ–Њ–Ј–∞ —В—П–ґ–µ–ї–Њ–≥–Њ –Р–°, –Є –µ–і–Є–љ—Б—В–≤–µ–љ–љ–Њ–є —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ–є —В–µ—А–∞–њ–Є–µ–є —П–≤–ї—П–µ—В—Б—П –Я–Р–Ъ. –Ґ–Ш–Р–Ъ –њ–Њ—П–≤–Є–ї–∞—Б—М –Ї–∞–Ї –∞–ї—М—В–µ—А–љ–∞—В–Є–≤–∞ –Ї–ї–∞—Б—Б–Є—З–µ—Б–Ї–Њ–є —Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Њ–є –Я–Р–Ъ —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б–Њ —Б—В–µ–љ–Њ–Ј–Њ–Љ —В—А–µ—Е—Б—В–≤–Њ—А—З–∞—В–Њ–≥–Њ –Р–Ъ –Є —Б–Њ —Б—А–µ–і–љ–Є–Љ, –≤—Л—Б–Њ–Ї–Є–Љ –Є–ї–Є –Ј–∞–њ—А–µ–і–µ–ї—М–љ—Л–Љ —А–Є—Б–Ї–Њ–Љ –Њ–њ–µ—А–∞—Ж–Є–Є –љ–∞ –Њ—В–Ї—А—Л—В–Њ–Љ —Б–µ—А–і—Ж–µ. –Ґ—А–∞–љ—Б–Ї–∞—В–µ—В–µ—А–љ—Л–µ —Б–µ—А–і–µ—З–љ—Л–µ –Ї–ї–∞–њ–∞–љ—Л —Б–ї—Г–ґ–∞—В –і–Њ 5 –ї–µ—В, –і–∞–љ–љ—Л–µ –Њ –±–Њ–ї–µ–µ –і–ї–Є—В–µ–ї—М–љ–Њ–Љ —Б—А–Њ–Ї–µ –і–µ–є—Б—В–≤–Є—П –µ—Й–µ –љ–µ –њ–Њ–ї—Г—З–µ–љ—Л.
–Я—А–Њ–і–Њ–ї–ґ–∞—О—В—Б—П –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П, –Є–Ј—Г—З–∞—О—Й–Є–µ —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В—М –Ґ–Ш–Р–Ъ –≤ –≥—А—Г–њ–њ–∞—Е –љ–Є–Ј–Ї–Њ–≥–Њ —А–Є—Б–Ї–∞ —Б —В—П–ґ–µ–ї—Л–Љ –Р–°, —Г –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б —Г–Љ–µ—А–µ–љ–љ—Л–Љ –Р–° –Є —Б–љ–Є–ґ–µ–љ–љ–Њ–є –§–Т –Ы–Ц (<50%), –∞ —В–∞–Ї–ґ–µ —Б —В—П–ґ–µ–ї—Л–Љ –Р–° –≤—Б–ї–µ–і—Б—В–≤–Є–µ —Б—В–µ–љ–Њ–Ј–∞ –і–≤—Г—Б—В–≤–Њ—А—З–∞—В–Њ–≥–Њ –Ї–ї–∞–њ–∞–љ–∞ –∞–Њ—А—В—Л. –Т–Њ–Ј–Љ–Њ–ґ–љ–Њ, —З—В–Њ —Б–ї–µ–і—Г—О—Й–Є–µ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–µ —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є–Є –±—Г–і—Г—В –Њ–њ–Є—А–∞—В—М—Б—П –љ–∞ —А–µ–Ј—Г–ї—М—В–∞—В—Л —В–∞–Ї–Є—Е –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–є.
1–Ъ–ї–Є–љ–Є—З–µ—Б–Ї–Є–µ —А–µ–Ї–Њ–Љ–µ–љ–і–∞—Ж–Є–Є. –Р–Њ—А—В–∞–ї—М–љ—Л–ЄћЖ —Б—В–µ–љ–Њ–Ј. 2023 (–њ–Њ–і–∞–љ–Њ –љ–∞ —Г—В–≤–µ—А–ґ–і–µ–љ–Є–µ 2023 –≥.). (–≠–ї–µ–Ї—В—А–Њ–љ–љ—Л–ЄћЖ —А–µ—Б—Г—А—Б.) URL: https://portalcr.minzdrav.gov.ru/viewCR/1649 (–і–∞—В–∞ –Њ–±—А–∞—Й–µ–љ–Є—П: 15.03.2024).








.gif)



