–Ь–∞–Ј—М –Я–Р–†–Ш–Э-–Я–Ю–°¬Ѓ (¬Ђ–£–†–°–Р–§–Р–†–Ь –Р—А—Ж–љ–∞–є–Љ–Є—В—В–µ–ї—М –У–Љ–±–•¬ї, –У–µ—А–Љ–∞–љ–Є—П) –љ–∞—Е–Њ–і–Є—В—Б—П –≤ –Њ–±—А–∞—Й–µ–љ–Є–Є –љ–∞ –µ–≤—А–Њ–њ–µ–є—Б–Ї–Њ–Љ —А—Л–љ–Ї–µ —Б 2011 –≥., –∞ –∞–љ–∞–ї–Њ–≥–Є—З–љ—Л–є –њ—А–µ–њ–∞—А–∞—В –У–Х–Я–Р–†–Ш–Э-–Я–Ю–° вАФ —Б 1974 –≥. –Ш—Б—Б–ї–µ–і–Њ–≤–∞—В–µ–ї–Є –Є –њ–Њ—В—А–µ–±–Є—В–µ–ї–Є –Њ—В–Љ–µ—З–∞—О—В –Њ—З–µ–љ—М —Е–Њ—А–Њ—И—Г—О –њ–µ—А–µ–љ–Њ—Б–Є–Љ–Њ—Б—В—М –њ—А–µ–њ–∞—А–∞—В–∞ –Є –Њ—В—Б—Г—В—Б—В–≤–Є–µ –Ј–љ–∞—З–Є—В–µ–ї—М–љ—Л—Е –љ–µ–ґ–µ–ї–∞—В–µ–ї—М–љ—Л—Е —П–≤–ї–µ–љ–Є–є. –Э–∞ —А–Њ—Б—Б–Є–є—Б–Ї–Њ–Љ —Д–∞—А–Љ–∞—Ж–µ–≤—В–Є—З–µ—Б–Ї–Њ–Љ —А—Л–љ–Ї–µ –Љ–∞–Ј—М –Я–Р–†–Ш–Э-–Я–Ю–°¬Ѓ –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–∞ —Б –Ї–Њ–љ—Ж–∞ 2017 –≥.
–Я–Р–†–Ш–Э-–Я–Ю–°¬Ѓ –њ—А–µ–і—Б—В–∞–≤–ї—П–µ—В —Б–Њ–±–Њ–є —Б—В–µ—А–Є–ї—М–љ—Г—О –≥–ї–∞–Ј–љ—Г—О –Љ–∞–Ј—М, –≤ 1 –≥ –Ї–Њ—В–Њ—А–Њ–є —Б–Њ–і–µ—А–ґ–Є—В—Б—П 1300 –Ь–Х –≥–µ–њ–∞—А–Є–љ–∞ –ґ–Є–≤–Њ—В–љ–Њ–≥–Њ –њ—А–Њ–Є—Б—Е–Њ–ґ–і–µ–љ–Є—П. –Ф–Њ–њ–Њ–ї–љ–Є—В–µ–ї—М–љ–Њ —Б–Њ–і–µ—А–ґ–Є—В —Б—В–∞–љ–і–∞—А—В–љ—Л–µ –Є–љ–≥—А–µ–і–Є–µ–љ—В—Л –≥–ї–∞–Ј–љ—Л—Е –Љ–∞–Ј–µ–є: –ґ–Є–і–Ї–Є–є –њ–∞—А–∞—Д–Є–љ, –ї–∞–љ–Њ–ї–Є–љ –Є –±–µ–ї—Л–є –≤–∞–Ј–µ–ї–Є–љ (–љ–µ —Б–Њ–і–µ—А–ґ–Є—В –≤–Њ–і—Л –Є –Ї–Њ–љ—Б–µ—А–≤–∞–љ—В–Њ–≤). –Я—А–µ–њ–∞—А–∞—В —А–∞—Б—Д–∞—Б–Њ–≤–∞–љ –њ–Њ 5 –≥ –Љ–∞–Ј–Є –≤ –∞–ї—О–Љ–Є–љ–Є–µ–≤—Л–µ —В—Г–±—Л.
–° —Г—З–µ—В–Њ–Љ —В–Њ–≥–Њ, —З—В–Њ –Љ–∞–Ј–Є –Ј–∞–і–µ—А–ґ–Є–≤–∞—О—В—Б—П –≤ –Ї–Њ–љ—К—О–љ–Ї—В–Є–≤–∞–ї—М–љ–Њ–є –њ–Њ–ї–Њ—Б—В–Є 6вАУ8 —З, –≤ —В–Њ –≤—А–µ–Љ—П –Ї–∞–Ї –≥–µ–ї–Є вАФ 1вАУ2 —З, –∞ –Ї–∞–њ–ї–Є вАФ –≤—Б–µ–≥–Њ 30 –Љ–Є–љ [2], –њ—А–µ–њ–∞—А–∞—В –Я–Р–†–Ш–Э-–Я–Ю–°¬Ѓ —Г–і–Њ–±–љ–Њ –њ—А–Є–Љ–µ–љ—П—В—М 1 —А./—Б—Г—В –љ–∞ –љ–Њ—З—М, –≤–≤–Њ–і—П –њ–Њ–ї–Њ—Б–Ї—Г ~0,5 —Б–Љ –≤ –Ї–Њ–љ—К—О–љ–Ї—В–Є–≤–∞–ї—М–љ—Г—О –њ–Њ–ї–Њ—Б—В—М. –Я–Њ—Б–ї–µ –љ–µ—Б–Ї–Њ–ї—М–Ї–Є—Е –Љ–µ–і–ї–µ–љ–љ—Л—Е –Љ–Њ—А–≥–∞–љ–Є–є –Љ–∞–Ј—М —А–∞–≤–љ–Њ–Љ–µ—А–љ–Њ —А–∞—Б–њ—А–µ–і–µ–ї—П–µ—В—Б—П –њ–Њ –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–Є –≥–ї–∞–Ј–∞. –°–ї–µ–і—Г–µ—В –Њ—В–Љ–µ—В–Є—В—М, —З—В–Њ –≤–Њ –≤—А–µ–Љ—П —Б–љ–∞ –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ —Б–љ–Є–ґ–∞–µ—В—Б—П —Б–ї–µ–Ј–Њ–њ—А–Њ–і—Г–Ї—Ж–Є—П, –њ–Њ—Н—В–Њ–Љ—Г —В—А–µ–±—Г–µ—В—Б—П –љ–µ–њ—А–µ—А—Л–≤–љ–∞—П –Ј–∞—Й–Є—В–∞ —Н–њ–Є—В–µ–ї–Є—П —А–Њ–≥–Њ–≤–Є—Ж—Л –Є –Ї–Њ–љ—К—О–љ–Ї—В–Є–≤—Л –Њ—В –≤—Л—Б—Л—Е–∞–љ–Є—П [3]. –У–µ–њ–∞—А–Є–љ –Њ–±–ї–∞–і–∞–µ—В –Љ—Г—Ж–Є–љ–Њ–њ–Њ–і–Њ–±–љ–Њ–є —Б—В—А—Г–Ї—В—Г—А–Њ–є, —З—В–Њ –Њ–±–µ—Б–њ–µ—З–Є–≤–∞–µ—В –µ–≥–Њ –±–Є–Њ–∞–і–≥–µ–Ј–Є–≤–љ—Л–µ —Б–≤–Њ–є—Б—В–≤–∞, —Б–Њ—Е—А–∞–љ–µ–љ–Є–µ –µ–≥–Њ –њ–ї–µ–љ–Ї–Є –Є –ї–µ–≥–Ї–Њ—Б—В—М —А–∞—Б–њ—А–µ–і–µ–ї–µ–љ–Є—П –Љ–∞–Ј–Є –њ–Њ –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–Є —А–Њ–≥–Њ–≤–Є—Ж—Л –Є –Ї–Њ–љ—К—О–љ–Ї—В–Є–≤—Л [2].
–Ь–∞–Ј—М –Я–Р–†–Ш–Э-–Я–Ю–°¬Ѓ –Љ–Њ–ґ–µ—В –њ—А–Є–Љ–µ–љ—П—В—М—Б—П –і–ї—П —Г—Е–Њ–і–∞ –Ј–∞ –Ї–Њ–ґ–µ–є –≤–Њ–Ї—А—Г–≥ –≥–ї–∞–Ј. –Я—А–Є –≤–Њ–Ј—А–∞—Б—В–љ–Њ–є —Б—Г—Е–Њ—Б—В–Є –Ї–Њ–ґ–Є, –µ–µ –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ—Л—Е –Є–Ј–Љ–µ–љ–µ–љ–Є—П—Е, –њ–Њ—П–≤–ї–µ–љ–Є–Є –Ј—Г–і–∞, –ґ–ґ–µ–љ–Є—П, –њ–Њ–Ї—А–∞—Б–љ–µ–љ–Є—П, —В—А–µ—Й–Є–љ –≤ —Г–≥–Њ–ї–Ї–∞—Е –≥–ї–∞–Ј –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ –≥–ї–∞–Ј–љ–Њ–є –Љ–∞–Ј–Є —Б –Љ—Г—Ж–Є–љ–Њ–њ–Њ–і–Њ–±–љ—Л–Љ–Є —Б–≤–Њ–є—Б—В–≤–∞–Љ–Є –≤—Л–Ј—Л–≤–∞–µ—В –Њ–±–ї–µ–≥—З–µ–љ–Є–µ —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П.
–Я–∞—Ж–Є–µ–љ—В—Л, –њ—А–Є–љ–Є–Љ–∞–≤—И–Є–µ —Г—З–∞—Б—В–Є–µ –≤ –љ–∞—И–µ–Љ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–Є (30 —З–µ–ї–Њ–≤–µ–Ї (60 –≥–ї–∞–Ј), –Є–Ј –љ–Є—Е –ґ–µ–љ—Й–Є–љ вАФ 27, –Љ—Г–ґ—З–Є–љ вАФ 3), –њ—А–Њ—Е–Њ–і–Є–ї–Є –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ –Є –љ–∞–±–ї—О–і–µ–љ–Є–µ –њ–Њ –µ–і–Є–љ–Њ–є –њ—А–Њ–≥—А–∞–Љ–Љ–µ, –Ї–Њ—В–Њ—А–∞—П –≤–Ї–ї—О—З–∞–ї–∞: —Б–±–Њ—А –ґ–∞–ї–Њ–± –Є –∞–љ–∞–Љ–љ–µ–Ј–∞, —А–µ—Д—А–∞–Ї—В–Њ- –Є –≤–Є–Ј–Њ–Љ–µ—В—А–Є—О, —В–Њ–љ–Њ–Љ–µ—В—А–Є—О, –±–Є–Њ–Љ–Є–Ї—А–Њ—Б–Ї–Њ–њ–Є—О, –Њ–Ї—А–∞—И–Є–≤–∞–љ–Є–µ –њ–µ—А–µ–і–љ–µ–≥–Њ –Њ—В—А–µ–Ј–Ї–∞ –≥–ї–∞–Ј–∞ —Д–ї—О–Њ—А–µ—Б—Ж–µ–Є–љ–Њ–Љ –Є –ї–Є—Б—Б–∞–Љ–Є–љ–Њ–≤—Л–Љ –Ј–µ–ї–µ–љ—Л–Љ, –Њ–њ—А–µ–і–µ–ї–µ–љ–Є–µ –Є–љ–≤–∞–Ј–Є–≤–љ–Њ–≥–Њ –≤—А–µ–Љ–µ–љ–Є —А–∞–Ј—А—Л–≤–∞ —Б–ї–µ–Ј–љ–Њ–є –њ–ї–µ–љ–Ї–Є –Є –њ—А–Њ–≤–µ–і–µ–љ–Є–µ —В–µ—Б—В–∞ –®–Є—А–Љ–µ—А–∞. –Ф–∞–љ–љ—Л–µ –≤–љ–Њ—Б–Є–ї–Є –≤ –Ї–∞—А—В—Г –њ–∞—Ж–Є–µ–љ—В–∞.
–£ –≤—Б–µ—Е –Є—Б—Б–ї–µ–і—Г–µ–Љ—Л—Е –Є–Љ–µ–ї –Љ–µ—Б—В–Њ –°–°–У —Б–ї–∞–±–Њ–є –Є —Б—А–µ–і–љ–µ–є —Б—В–µ–њ–µ–љ–Є –≤—Л—А–∞–ґ–µ–љ–љ–Њ—Б—В–Є. –Ф–ї—П —Г—В–Њ—З–љ–µ–љ–Є—П –і–Є–∞–≥–љ–Њ–Ј–∞ –њ–∞—Ж–Є–µ–љ—В—Л –Њ—В–≤–µ—В–Є–ї–Є –љ–∞ –≤–Њ–њ—А–Њ—Б—Л –∞–љ–Ї–µ—В—Л –Ь–∞–Ї–Ь–Њ–љ–љ–Є—Б–∞ –Њ —Б–Є–Љ–њ—В–Њ–Љ–∞—Е —Б—Г—Е–Њ—Б—В–Є –≥–ї–∞–Ј (—А–Є—Б. 1) [4, 5].

–Т–Њ–Ј—А–∞—Б—В –Њ–±—Б–ї–µ–і—Г–µ–Љ—Л—Е –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б–Њ—Б—В–∞–≤–ї—П–ї 22вАУ88 –ї–µ—В. –Т —Б–Њ–Њ—В–≤–µ—В—Б—В–≤–Є–Є —Б –≤–Њ–Ј—А–∞—Б—В–Њ–Љ –њ–∞—Ж–Є–µ–љ—В—Л –±—Л–ї–Є —А–∞—Б–њ—А–µ–і–µ–ї–µ–љ—Л –≤ 4 –≥—А—Г–њ–њ—Л:
1-—П вАФ 22вАУ28 –ї–µ—В вАФ 4 —З–µ–ї–Њ–≤–µ–Ї–∞ (8 –≥–ї–∞–Ј);
2-—П вАФ 35вАУ43 –≥–Њ–і–∞ вАФ 5 —З–µ–ї–Њ–≤–µ–Ї (10 –≥–ї–∞–Ј);
3-—П вАФ 47вАУ57 –ї–µ—В вАФ 6 —З–µ–ї–Њ–≤–µ–Ї (12 –≥–ї–∞–Ј);
4-—П вАФ 61вАУ88 –ї–µ—В вАФ 15 —З–µ–ї–Њ–≤–µ–Ї (30 –≥–ї–∞–Ј).
–Я—А–µ–і—Б—В–∞–≤–ї–µ–љ–Њ —Г—Б–ї–Њ–≤–љ–Њ–µ –і–µ–ї–µ–љ–Є–µ –љ–∞ –≥—А—Г–њ–њ—Л –і–ї—П –≤—Л—П–≤–ї–µ–љ–Є—П (—Г—В–Њ—З–љ–µ–љ–Є—П) –њ—А–Є—З–Є–љ—Л ¬Ђ—Б—Г—Е–Њ–≥–Њ –≥–ї–∞–Ј–∞¬ї.
–Т 1-—О –Є 2-—О –≥—А—Г–њ–њ—Л –±—Л–ї–Є –≤–Ї–ї—О—З–µ–љ—Л –Љ–Њ–ї–Њ–і—Л–µ –њ–∞—Ж–Є–µ–љ—В—Л, –њ—А–Є—З–Є–љ–∞–Љ–Є ¬Ђ—Б—Г—Е–Њ–≥–Њ –≥–ї–∞–Ј–∞¬ї —Г –Ї–Њ—В–Њ—А—Л—Е –≤ –Њ—Б–љ–Њ–≤–љ–Њ–Љ —П–≤–ї—П—О—В—Б—П –≤–љ–µ—И–љ–Є–µ —Д–∞–Ї—В–Њ—А—Л. –Ъ –љ–Є–Љ –Њ—В–љ–Њ—Б—П—В—Б—П –і–ї–Є—В–µ–ї—М–љ–∞—П —Б–Є—Б—В–µ–Љ–∞—В–Є—З–µ—Б–Ї–∞—П —А–∞–±–Њ—В–∞ –Ј–∞ –Ї–Њ–Љ–њ—М—О—В–µ—А–Њ–Љ, –њ–Њ—Б—В–Њ—П–љ–љ–Њ–µ –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ –Љ–Њ–±–Є–ї—М–љ—Л—Е —В–µ–ї–µ—Д–Њ–љ–Њ–≤, —Б–Љ–∞—А—В—Д–Њ–љ–Њ–≤, –њ–ї–∞–љ—И–µ—В–Њ–≤; —А–∞–±–Њ—В–∞ –≤ –Њ—Д–Є—Б–љ—Л—Е –њ–Њ–Љ–µ—Й–µ–љ–Є—П—Е —Б —Б—Г—Е–Є–Љ –≤–Њ–Ј–і—Г—Е–Њ–Љ –Є –Ї–Њ–љ–і–Є—Ж–Є–Њ–љ–µ—А–∞–Љ–Є; –љ–Њ—И–µ–љ–Є–µ –Ї–Њ–љ—В–∞–Ї—В–љ—Л—Е –ї–Є–љ–Ј.
–Т 3-—О –Є 4-—О –≥—А—Г–њ–њ—Л –±—Л–ї–Є –≤–Ї–ї—О—З–µ–љ—Л –њ–∞—Ж–Є–µ–љ—В—Л —Б—А–µ–і–љ–µ–≥–Њ –Є –њ–Њ–ґ–Є–ї–Њ–≥–Њ –≤–Њ–Ј—А–∞—Б—В–∞. –Я—А–µ–Њ–±–ї–∞–і–∞—О—Й–Є–µ –њ—А–Є—З–Є–љ—Л –°–°–У –≤ —Н—В–Є—Е –≥—А—Г–њ–њ–∞—Е —Б–≤—П–Ј–∞–љ—Л —Б —Б–Њ—Б—В–Њ—П–љ–Є–µ–Љ –Ј–і–Њ—А–Њ–≤—М—П —Б–∞–Љ–Њ–≥–Њ –њ–∞—Ж–Є–µ–љ—В–∞: –Є–љ–≤–Њ–ї—О—Ж–Є–Њ–љ–љ–Њ–µ —Б–љ–Є–ґ–µ–љ–Є–µ —Б–ї–µ–Ј–Њ–њ—А–Њ–і—Г–Ї—Ж–Є–Є, —Б–≤—П–Ј–∞–љ–љ–Њ–µ —Б –Љ–µ–љ–Њ–њ–∞—Г–Ј–Њ–є, —А–∞–Ј–ї–Є—З–љ—Л–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П (–≥–ї–∞—Г–Ї–Њ–Љ–∞, –∞—А—В–µ—А–Є–∞–ї—М–љ–∞—П –≥–Є–њ–µ—А—В–µ–љ–Ј–Є—П, —Б–∞—Е–∞—А–љ—Л–є –і–Є–∞–±–µ—В, –∞—А—В—А–Є—В—Л, –∞—А—В—А–Њ–Ј—Л –Є —В. –њ.) –Є –њ—А–Є–µ–Љ —Б–Њ–Њ—В–≤–µ—В—Б—В–≤—Г—О—Й–Є—Е –Љ–µ–і–Є–Ї–∞–Љ–µ–љ—В–Њ–≤. –Ъ—А–Њ–Љ–µ —В–Њ–≥–Њ, –њ–∞—Ж–Є–µ–љ—В—Л 3-–є –≥—А—Г–њ–њ—Л вАФ –∞–Ї—В–Є–≤–љ—Л–µ, —А–∞–±–Њ—В–∞—О—Й–Є–µ –ї—О–і–Є, –≤ –Њ—Б–љ–Њ–≤–љ–Њ–Љ –Њ—Д–Є—Б–љ—Л–µ —А–∞–±–Њ—В–љ–Є–Ї–Є, —Г –Ї–Њ—В–Њ—А—Л—Е –Є–Љ–µ—О—В—Б—П —Б–≤—П–Ј–∞–љ–љ—Л–µ —Б —Г—Б–ї–Њ–≤–Є—П–Љ–Є —В—А—Г–і–∞ –њ—А–Є—З–Є–љ—Л —Б—Г—Е–Њ—Б—В–Є –≥–ї–∞–Ј, —В—А–Њ–µ –Є–Ј –љ–Є—Е вАФ –љ–Њ—Б–Є—В–µ–ї–Є –Ї–Њ–љ—В–∞–Ї—В–љ—Л—Е –ї–Є–љ–Ј.
–Я—А–Є–≤–µ–і–µ–Љ –љ–µ—Б–Ї–Њ–ї—М–Ї–Њ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е –њ—А–Є–Љ–µ—А–Њ–≤.
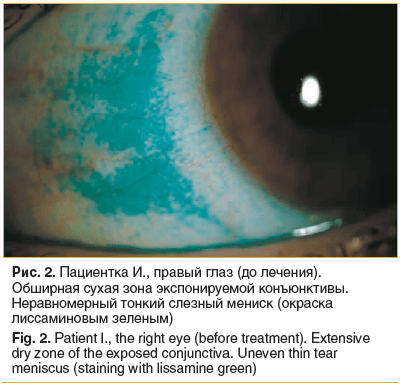
–Я–∞—Ж–Є–µ–љ—В–Ї–∞ –Ш., 23 –≥–Њ–і–∞, —Б—В—Г–і–µ–љ—В–Ї–∞ –Љ–µ–і–Є—Ж–Є–љ—Б–Ї–Њ–≥–Њ —Г–љ–Є–≤–µ—А—Б–Є—В–µ—В–∞, –∞–Ї—В–Є–≤–љ—Л–є –њ–Њ–ї—М–Ј–Њ–≤–∞—В–µ–ї—М —Н–ї–µ–Ї—В—А–Њ–љ–љ—Л—Е –≥–∞–і–ґ–µ—В–Њ–≤. –° 18 –ї–µ—В –љ–∞–±–ї—О–і–∞–µ—В—Б—П —Г –Њ—Д—В–∞–ї—М–Љ–Њ–ї–Њ–≥–∞ —Б –і–Є–∞–≥–љ–Њ–Ј–Њ–Љ ¬Ђ—Б–Є–љ–і—А–Њ–Љ ¬Ђ—Б—Г—Е–Њ–≥–Њ –≥–ї–∞–Ј–∞¬ї, —Н–Љ–Љ–µ—В—А–Њ–њ–Є—П¬ї, –Ї–Њ–љ—В–∞–Ї—В–љ—Л–µ –ї–Є–љ–Ј—Л –љ–µ –љ–Њ—Б–Є—В. –†–µ–≥—Г–ї—П—А–љ–Њ –њ–Њ–ї—М–Ј–Њ–≤–∞–ї–∞—Б—М —Г–≤–ї–∞–ґ–љ—П—О—Й–Є–Љ–Є —Б—А–µ–і—Б—В–≤–∞–Љ–Є вАФ –Ї–∞–њ–ї—П–Љ–Є –Є –≥–µ–ї–µ–Љ –і–Њ 5 —А./—Б—Г—В, –Њ—В–Љ–µ—З–∞–ї–∞ –љ–µ–Ј–љ–∞—З–Є—В–µ–ї—М–љ—Л–є –њ–Њ–ї–Њ–ґ–Є—В–µ–ї—М–љ—Л–є —Н—Д—Д–µ–Ї—В. –Ф–Њ –љ–∞—З–∞–ї–∞ –њ—А–Є–Љ–µ–љ–µ–љ–Є—П –Љ–∞–Ј–Є–Я–Р–†–Ш–Э-–Я–Ю–°¬Ѓ —Б—Г–±—К–µ–Ї—В–Є–≤–љ–Њ –Њ—Й—Г—Й–∞–ї–∞ —З—Г–≤—Б—В–≤–Њ —Б—Г—Е–Њ—Б—В–Є, –ґ–ґ–µ–љ–Є—П, –і–Є—Б–Ї–Њ–Љ—Д–Њ—А—В–∞ –≤ –≥–ї–∞–Ј–∞—Е, –Њ–±—К–µ–Ї—В–Є–≤–љ–Њ –Њ—В–Љ–µ—З–∞–ї–Њ—Б—М –њ—А–Њ–Ї—А–∞—И–Є–≤–∞–љ–Є–µ: —Д–ї—О–Њ—А–µ—Б—Ж–µ–Є–љ–Њ–Љ вАФ —А–Њ–≥–Њ–≤–Є—Ж—Л –Є —Б–Ї–ї–∞–і–Њ–Ї –Ї–Њ–љ—К—О–љ–Ї—В–Є–≤—Л, –ї–Є—Б—Б–∞–Љ–Є–љ–Њ–≤—Л–Љ –Ј–µ–ї–µ–љ—Л–Љ вАФ —Б—Г—Е–Є—Е –Ј–Њ–љ –Ї–Њ–љ—К—О–љ–Ї—В–Є–≤—Л (—А–Є—Б. 2). –І–µ—А–µ–Ј 1 –љ–µ–і. –њ–Њ—Б–ї–µ –њ—А–Є–Љ–µ–љ–µ–љ–Є—П –њ—А–µ–њ–∞—А–∞—В–∞ –µ–ґ–µ–і–љ–µ–≤–љ–Њ –Њ–і–љ–Њ–Ї—А–∞—В–љ–Њ –љ–∞ –љ–Њ—З—М —Б—Г–±—К–µ–Ї—В–Є–≤–љ—Л–µ –Є –Њ–±—К–µ–Ї—В–Є–≤–љ—Л–µ –њ—А–Є–Ј–љ–∞–Ї–Є –љ–µ—Б–Ї–Њ–ї—М–Ї–Њ —Г–Љ–µ–љ—М—И–Є–ї–Є—Б—М. –І–µ—А–µ–Ј 1 –Љ–µ—Б. –ґ–∞–ї–Њ–±—Л –њ—А–Њ—И–ї–Є, —Б–Њ—Б—В–Њ—П–љ–Є–µ —А–Њ–≥–Њ–≤–Є—Ж—Л –Є –Ї–Њ–љ—К—О–љ–Ї—В–Є–≤—Л –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ —Г–ї—Г—З—И–Є–ї–Њ—Б—М. –†–µ–Ј—Г–ї—М—В–∞—В –Њ–њ—А–Њ—Б–∞ –і–∞–љ–љ–Њ–є –њ–∞—Ж–Є–µ–љ—В–Ї–Є –њ–Њ –∞–љ–Ї–µ—В–µ –Ь–∞–Ї–Ь–Њ–љ–љ–Є—Б–∞ вАФ 13 –±–∞–ї–ї–Њ–≤, —З—В–Њ —Е–∞—А–∞–Ї—В–µ—А–љ–Њ –і–ї—П –њ–Њ–≥—А–∞–љ–Є—З–љ–Њ–≥–Њ —Б–Њ—Б—В–Њ—П–љ–Є—П. –Т—А–µ–Љ—П —А–∞–Ј—А—Л–≤–∞ —Б–ї–µ–Ј–љ–Њ–є –њ–ї–µ–љ–Ї–Є –і–Њ –ї–µ—З–µ–љ–Є—П —Б–Њ—Б—В–∞–≤–ї—П–ї–Њ 5вАУ6 —Б, –њ–Њ –Њ–Ї–Њ–љ—З–∞–љ–Є–Є –ї–µ—З–µ–љ–Є—П вАФ 8вАУ9 —Б. –†–µ–Ј—Г–ї—М—В–∞—В —В–µ—Б—В–∞ –®–Є—А–Љ–µ—А–∞ –і–Њ –Є –њ–Њ –Њ–Ї–Њ–љ—З–∞–љ–Є–Є –ї–µ—З–µ–љ–Є—П вАФ –Њ–Ї–Њ–ї–Њ 6вАУ7 –Љ–Љ. –Я–∞—Ж–Є–µ–љ—В–Ї–∞ –Њ—В–Љ–µ—З–∞–ї–∞ –і–ї–Є—В–µ–ї—М–љ—Г—О —А–µ–Љ–Є—Б—Б–Є—О: –Њ–Ї–Њ–ї–Њ 3-—Е –Љ–µ—Б. –љ–µ –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–ї–∞ –љ–Є–Ї–∞–Ї–Є—Е —Г–≤–ї–∞–ґ–љ—П—О—Й–Є—Е —Б—А–µ–і—Б—В–≤, –њ—А–Є —Н—В–Њ–Љ –ґ–∞–ї–Њ–± –љ–µ –≤–Њ–Ј–љ–Є–Ї–∞–ї–Њ. –Ю–і–љ–∞–Ї–Њ –њ—А–Є —Г—Б–Є–ї–µ–љ–Є–Є –Ј—А–Є—В–µ–ї—М–љ–Њ–є –љ–∞–≥—А—Г–Ј–Ї–Є –≤–Њ –≤—А–µ–Љ—П —Б–µ—Б—Б–Є–Є –ґ–∞–ї–Њ–±—Л –њ–Њ—П–≤–Є–ї–Є—Б—М —Б–љ–Њ–≤–∞, –љ–Њ —Г–ґ–µ —Б –Љ–µ–љ—М—И–µ–є –Є–љ—В–µ–љ—Б–Є–≤–љ–Њ—Б—В—М—О, –≤ —Б–≤—П–Ј–Є —Б —З–µ–Љ —Б—В–∞–ї–∞ –≤–љ–Њ–≤—М –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞—В—М –њ—А–µ–њ–∞—А–∞—В –Я–Р–†–Ш–Э-–Я–Ю–°¬Ѓ.
–Я–∞—Ж–Є–µ–љ—В–Ї–∞ –Ъ., 52 –≥–Њ–і–∞. –С—Г—Е–≥–∞–ї—В–µ—А, —А–∞–±–Њ—В–∞–µ—В –њ–Њ —Б–њ–µ—Ж–Є–∞–ї—М–љ–Њ—Б—В–Є –≤ –Ї—А—Г–њ–љ–Њ–Љ –≥–Њ—Б—Г–і–∞—А—Б—В–≤–µ–љ–љ–Њ–Љ —Г—З—А–µ–ґ–і–µ–љ–Є–Є, –Ј–∞ –Ї–Њ–Љ–њ—М—О—В–µ—А–Њ–Љ –њ–Њ —А–∞–±–Њ—В–µ –њ—А–Њ–≤–Њ–і–Є—В –Љ–љ–Њ–≥–Њ –≤—А–µ–Љ–µ–љ–Є. –Э–Њ—Б–Є—В –Љ—П–≥–Ї–Є–µ –Ї–Њ–љ—В–∞–Ї—В–љ—Л–µ –ї–Є–љ–Ј—Л –≤ —В–µ—З–µ–љ–Є–µ 17 –ї–µ—В, –≤ –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П вАФ —Б–Є–ї–Є–Ї–Њ–љ-–≥–Є–і—А–Њ–≥–µ–ї–µ–≤—Л–µ –ї–Є–љ–Ј—Л 2-–љ–µ–і–µ–ї—М–љ–Њ–є –Ј–∞–Љ–µ–љ—Л. –Ц–∞–ї—Г–µ—В—Б—П –љ–∞ –ґ–ґ–µ–љ–Є–µ –≤ –≥–ї–∞–Ј–∞—Е, –Ј—Г–і –≤–µ–Ї (–Њ—Б–Њ–±–µ–љ–љ–Њ –љ–Є–ґ–љ–µ–≥–Њ), —Г—Б–Є–ї–Є–≤–∞—О—Й–Є–µ—Б—П –Ї –Ї–Њ–љ—Ж—Г –і–љ—П. –Я–Њ—П–≤–ї–µ–љ–Є–µ —З—Г–≤—Б—В–≤–∞ —Б—Г—Е–Њ—Б—В–Є –≤ –≥–ї–∞–Ј–∞—Е –Ї –Ї–Њ–љ—Ж—Г —Б—А–Њ–Ї–∞ –љ–Њ—И–µ–љ–Є—П –ї–Є–љ–Ј. –°–ї–µ–Ј–Њ–Ј–∞–Љ–µ–љ–Є—В–µ–ї–Є –Є—Б–њ–Њ–ї—М–Ј—Г–µ—В –љ–µ—А–µ–≥—Г–ї—П—А–љ–Њ. –Я—А–Є –Њ—Б–Љ–Њ—В—А–µ –≤—Л—П–≤–ї–µ–љ—Л —Б–ї–∞–±–∞—П –≥–Є–њ–µ—А–µ–Љ–Є—П –Ї–Њ–љ—К—О–љ–Ї—В–Є–≤—Л, –њ–∞—А–∞–ї–ї–µ–ї—М–љ—Л–µ –ї–Є–Љ–±—Г —Б–Ї–ї–∞–і–Ї–Є –Ї–Њ–љ—К—О–љ–Ї—В–Є–≤—Л (—А–Є—Б. 3). –Т—А–µ–Љ—П —А–∞–Ј—А—Л–≤–∞ —Б–ї–µ–Ј–љ–Њ–є –њ–ї–µ–љ–Ї–Є —Б–Њ—Б—В–∞–≤–ї—П–ї–Њ 8вАУ9 —Б, —В–µ—Б—В –®–Є—А–Љ–µ—А–∞ вАФ 7вАУ10 –Љ–Љ (–≤–Њ –≤—Б–µ –і–љ–Є –Њ—Б–Љ–Њ—В—А–Њ–≤). –†–µ–Ј—Г–ї—М—В–∞—В –Њ–њ—А–Њ—Б–∞ –њ–Њ –∞–љ–Ї–µ—В–µ –Ь–∞–Ї–Ь–Њ–љ–љ–Є—Б–∞ вАФ 18 –±–∞–ї–ї–Њ–≤ вАФ —Б—А–µ–і–љ—П—П —Б—В–µ–њ–µ–љ—М —Б—Г—Е–Њ—Б—В–Є, –њ—А–Є–±–ї–Є–ґ–∞—О—Й–∞—П—Б—П –Ї –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–є (>20 –±–∞–ї–ї–Њ–≤). –Ъ—А–Њ–Љ–µ —В–Њ–≥–Њ, –њ—А–Є –њ–µ—А–≤–Є—З–љ–Њ–Љ –Њ—Б–Љ–Њ—В—А–µ –Њ–±–љ–∞—А—Г–ґ–µ–љ–∞ —Н–њ–Є—В–µ–ї–Є–Њ–њ–∞—В–Є—П –Ї—А–∞—П –љ–Є–ґ–љ–µ–≥–Њ –≤–µ–Ї–∞ (—А–Є—Б. 4). –Э–∞–Ј–љ–∞—З–µ–љ–∞ –Љ–∞–Ј—М –Я–Р–†–Ш–Э-–Я–Ю–°¬Ѓ –њ–Њ –Њ–±—Й–µ–є —Б—Е–µ–Љ–µ. –Т —А–µ–Ј—Г–ї—М—В–∞—В–µ –ї–µ—З–µ–љ–Є—П —Г–Љ–µ–љ—М—И–Є–ї–Є—Б—М —Б—Г–±—К–µ–Ї—В–Є–≤–љ—Л–µ –Њ—Й—Г—Й–µ–љ–Є—П: –Ј—Г–і, —Б—Г—Е–Њ—Б—В—М, –ґ–ґ–µ–љ–Є–µ, —Н–њ–Є—В–µ–ї–Є–Њ–њ–∞—В–Є—П вАФ –Њ—Б—В–∞–ї–Є—Б—М —В–Њ—З–µ—З–љ—Л–µ –Ј–Њ–љ—Л –Њ–Ї—А–∞—И–Є–≤–∞–љ–Є—П –њ–Њ –Ї—А–∞—О –љ–Є–ґ–љ–µ–≥–Њ –≤–µ–Ї–∞. –Я–∞—Ж–Є–µ–љ—В–Ї–µ –±—Л–ї–Њ —А–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞–љ–Њ —Б–Љ–µ–љ–Є—В—М –Ї–Њ–љ—В–∞–Ї—В–љ—Л–µ –ї–Є–љ–Ј—Л —Б 2-–љ–µ–і–µ–ї—М–љ–Њ–є –Ј–∞–Љ–µ–љ–Њ–є –љ–∞ –ї–Є–љ–Ј—Л –µ–ґ–µ–і–љ–µ–≤–љ–Њ–є –Ј–∞–Љ–µ–љ—Л (–і–ї—П —Г—Б—В—А–∞–љ–µ–љ–Є—П –љ–µ–≥–∞—В–Є–≤–љ–Њ–≥–Њ –і–µ–є—Б—В–≤–Є—П —А–∞—Б—В–≤–Њ—А–∞ –њ–Њ —Г—Е–Њ–і—Г –Ј–∞ –Ї–Њ–љ—В–∞–Ї—В–љ—Л–Љ–Є –ї–Є–љ–Ј–∞–Љ–Є), —А–µ–≥—Г–ї—П—А–љ–Њ –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞—В—М —Б–ї–µ–Ј–Њ–Ј–∞–Љ–µ–љ–Є—В–µ–ї–Є –Є –Њ—А–≥–∞–љ–Є–Ј–Њ–≤–∞—В—М —Б–≤–Њ—О —А–∞–±–Њ—В—Г –Ј–∞ –Ї–Њ–Љ–њ—М—О—В–µ—А–Њ–Љ (—З–µ—А–µ–і–Њ–≤–∞—В—М –Є–љ—В–µ–љ—Б–Є–≤–љ—Г—О —А–∞–±–Њ—В—Г —Б –Њ—В–і—Л—Е–Њ–Љ –Є–ї–Є –і–µ–ї–∞—В—М –њ–µ—А–µ—А—Л–≤—Л, –њ–µ—А–µ–Ї–ї—О—З–∞—В—М—Б—П –љ–∞ –і—А—Г–≥—Г—О –і–µ—П—В–µ–ї—М–љ–Њ—Б—В—М, –Ї–Њ–љ—В—А–Њ–ї–Є—А–Њ–≤–∞—В—М –Љ–Њ—А–≥–∞–љ–Є–µ, —Г–≤–µ–ї–Є—З–Є–≤–∞—П –µ–≥–Њ —З–∞—Б—В–Њ—В—Г, –Њ—Б–Њ–±–µ–љ–љ–Њ –њ—А–Є —А–∞–±–Њ—В–µ –Ј–∞ –Ї–Њ–Љ–њ—М—О—В–µ—А–Њ–Љ, –њ—А–∞–≤–Є–ї—М–љ–Њ –Њ–±—Г—Б—В—А–Њ–Є—В—М —А–∞–±–Њ—З–µ–µ –Љ–µ—Б—В–Њ).


–Ю—В–і–µ–ї—М–љ–Њ —Б–ї–µ–і—Г–µ—В —А–∞—Б—Б–Ї–∞–Ј–∞—В—М –Њ –њ—А–Є–Љ–µ–љ–µ–љ–Є–Є –Љ–∞–Ј–Є
–Я–Р–†–Ш–Э-–Я–Ю–°¬Ѓ —Г –±–Њ–ї—М–љ–Њ–є –Х., 41 –≥–Њ–і, —Б—В—А–∞–і–∞—О—Й–µ–є –њ—Г–Ј—Л—А—З–∞—В–Ї–Њ–є. –Ф–Є–∞–≥–љ–Њ–Ј –њ—Г–Ј—Л—А—З–∞—В–Ї–Є –±—Л–ї –њ–Њ—Б—В–∞–≤–ї–µ–љ –≤–µ—Б–љ–Њ–є 2017 –≥. –С–Њ–ї—М–љ–∞—П –њ—А–Њ—И–ї–∞ –љ–µ—Б–Ї–Њ–ї—М–Ї–Њ –Ї—Г—А—Б–Њ–≤ –ї–µ—З–µ–љ–Є—П –≤ –і–µ—А–Љ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–є –Ї–ї–Є–љ–Є–Ї–µ. –Я–Њ—Б—В—Г–њ–Є–ї–∞ –≤ –У–Ъ–С вДЦ 15 —Б –і–Є–∞–≥–љ–Њ–Ј–Њ–Љ ¬Ђ–≥–љ–Њ–є–љ–∞—П —П–Ј–≤–∞ —А–Њ–≥–Њ–≤–Є—Ж—Л –ї–µ–≤–Њ–≥–Њ –≥–ї–∞–Ј–∞ –Є –Њ—Б—В—А—Л–є –Є–љ—Д–Є–ї—М—В—А–∞—В–Є–≤–љ—Л–є –Ї–µ—А–∞—В–Є—В –њ—А–∞–≤–Њ–≥–Њ –≥–ї–∞–Ј–∞¬ї. –Э–µ—Б–Љ–Њ—В—А—П –љ–∞ –њ—А–Њ–≤–Њ–і–Є–Љ–Њ–µ –ї–µ—З–µ–љ–Є–µ, –њ—А–Њ–Є–Ј–Њ—И–ї–∞ –њ–µ—А—Д–Њ—А–∞—Ж–Є—П —П–Ј–≤—Л —А–Њ–≥–Њ–≤–Є—Ж—Л –ї–µ–≤–Њ–≥–Њ –≥–ї–∞–Ј–∞, –Є —А–∞–Ј–≤–Є–ї—Б—П —Н–љ–і–Њ—Д—В–∞–ї—М–Љ–Є—В. –Ы–µ–≤—Л–є –≥–ї–∞–Ј –њ—А–Є—И–ї–Њ—Б—М —Г–і–∞–ї–Є—В—М. –Ш–љ—Д–Є–ї—М—В—А–∞—В –њ—А–∞–≤–Њ–≥–Њ –≥–ї–∞–Ј–∞ –љ–∞—Е–Њ–і–Є–ї—Б—П –≤ —Б—В–∞–і–Є–Є —А–∞—Б—Б–∞—Б—Л–≤–∞–љ–Є—П –Є —А—Г–±—Ж–µ–≤–∞–љ–Є—П. –С–Њ–ї—М–љ—Г—О –≤—Л–њ–Є—Б–∞–ї–Є –љ–∞ –∞–Љ–±—Г–ї–∞—В–Њ—А–љ–Њ–µ –ї–µ—З–µ–љ–Є–µ, –≤—Б–µ –≤—А–µ–Љ—П –ї–µ—З–µ–љ–Є—П —Б –Љ–Њ–Љ–µ–љ—В–∞ –њ–Њ—Б—В–∞–љ–Њ–≤–Ї–Є –і–Є–∞–≥–љ–Њ–Ј–∞ ¬Ђ–њ–µ–Љ—Д–Є–≥—Г—Б¬ї –Њ–љ–∞ –њ–Њ–ї—Г—З–∞–ї–∞ –ї–µ—З–µ–±–љ—Г—О –і–Њ–Ј—Г –њ—А–µ–і–љ–Є–Ј–Њ–ї–Њ–љ–∞. –Т –∞–≤–≥—Г—Б—В–µ 2017 –≥. –±–Њ–ї—М–љ–∞—П –≤–љ–Њ–≤—М –њ–Њ—Б—В—Г–њ–Є–ї–∞ –≤ –≥–ї–∞–Ј–љ—Г—О –Ї–ї–Є–љ–Є–Ї—Г —Б –і–Є–∞–≥–љ–Њ–Ј–Њ–Љ ¬Ђ—П–Ј–≤–∞ —А–Њ–≥–Њ–≤–Є—Ж—Л –њ—А–∞–≤–Њ–≥–Њ –≥–ї–∞–Ј–∞¬ї, –њ–Њ –њ–Њ–≤–Њ–і—Г –Ї–Њ—В–Њ—А–Њ–є –њ—А–Њ—Е–Њ–і–Є–ї–∞ —Б–Њ–Њ—В–≤–µ—В—Б—В–≤—Г—О—Й–µ–µ –ї–µ—З–µ–љ–Є–µ –≤ —В–µ—З–µ–љ–Є–µ 2-—Е –љ–µ–і. –ѓ–Ј–≤–µ–љ–љ—Л–є –і–µ—Д–µ–Ї—В —З–∞—Б—В–Є—З–љ–Њ —Н–њ–Є—В–µ–ї–Є–Ј–Є—А–Њ–≤–∞–ї—Б—П. –Т —Б–≤—П–Ј–Є —Б –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ—Б—В—М—О –ї–µ—З–µ–љ–Є—П –≤ –і–µ—А–Љ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–є –Ї–ї–Є–љ–Є–Ї–µ –±–Њ–ї—М–љ–∞—П –±—Л–ї–∞ –≤—Л–њ–Є—Б–∞–љ–∞ –љ–∞ –∞–Љ–±—Г–ї–∞—В–Њ—А–љ–Њ–µ –ї–µ—З–µ–љ–Є–µ —Г –Њ—Д—В–∞–ї—М–Љ–Њ–ї–Њ–≥–∞. –Т —Б–µ–љ—В—П–±—А–µ 2017 –≥. –њ—А–Є –∞–Љ–±—Г–ї–∞—В–Њ—А–љ–Њ–Љ –Њ–±—А–∞—Й–µ–љ–Є–Є –њ—А–∞–≤—Л–є –≥–ї–∞–Ј –±–Њ–ї—М–љ–Њ–є –≤—Л–≥–ї—П–і–µ–ї —Б–ї–µ–і—Г—О—Й–Є–Љ –Њ–±—А–∞–Ј–Њ–Љ (—А–Є—Б. 5, 6). –Т —В–µ—З–µ–љ–Є–µ 3-—Е –љ–µ–і. –±–Њ–ї—М–љ–∞—П –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–ї–∞ –Љ–µ—Б—В–љ–Њ –∞–љ—В–Є–±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Л–µ, —Б—В–Є–Љ—Г–ї–Є—А—Г—О—Й–Є–µ —А–µ–≥–µ–љ–µ—А–∞—Ж–Є—О, —Г–≤–ї–∞–ґ–љ—П—О—Й–Є–µ –Є —А–∞—Б—И–Є—А—П—О—Й–Є–µ –Ј—А–∞—З–Њ–Ї –њ—А–µ–њ–∞—А–∞—В—Л. –Ю—Б—В—А–Њ—В–∞ –Ј—А–µ–љ–Є—П –њ—А–∞–≤–Њ–≥–Њ –≥–ї–∞–Ј–∞ —Б–Њ—Б—В–∞–≤–ї—П–ї–∞ 0,1вАУ0,15. –Т —Б–≤—П–Ј–Є —Б –Њ—В—Б—Г—В—Б—В–≤–Є–µ–Љ –њ–Њ–ї–Њ–ґ–Є—В–µ–ї—М–љ–Њ–є –і–Є–љ–∞–Љ–Є–Ї–Є: —Б–Њ—Е—А–∞–љ–µ–љ–Є–µ–Љ —А—Л—Е–ї–Њ–≥–Њ –Є–љ—Д–Є–ї—М—В—А–∞—В–∞ (–љ–∞–ї–Њ–ґ–µ–љ–Є—П –љ–µ–Ї—А–Њ—В–Є—З–µ—Б–Ї–Є—Е –Љ–∞—Б—Б –љ–∞ –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–Є —А–Њ–≥–Њ–≤–Є—Ж—Л), –Є–љ—В–µ–љ—Б–Є–≤–љ–Њ –њ—А–Њ–Ї—А–∞—И–Є–≤–∞—О—Й–µ–≥–Њ—Б—П —Д–ї—О–Њ—А–µ—Б—Ж–µ–Є–љ–Њ–Љ, –±–Њ–ї—М–љ–Њ–є –љ–∞–Ј–љ–∞—З–µ–љ–∞ –Љ–∞–Ј—М
–Я–Р–†–Ш–Э-–Я–Ю–°¬Ѓ 1 —А./—Б—Г—В –љ–∞ –љ–Њ—З—М. –Т—Б–µ —Н—В–Њ –≤—А–µ–Љ—П –±–Њ–ї—М–љ–∞—П –љ–∞—Е–Њ–і–Є–ї–∞—Б—М –љ–∞ –њ–Њ–і–і–µ—А–ґ–Є–≤–∞—О—Й–µ–є –і–Њ–Ј–µ –њ—А–µ–і–љ–Є–Ј–Њ–ї–Њ–љ–∞ вАФ 17,5 –Љ–≥ (3,5 —В–∞–±–ї–µ—В–Ї–Є).


–І–µ—А–µ–Ј 2 –љ–µ–і. –њ—А–Є–Љ–µ–љ–µ–љ–Є—П –Љ–∞–Ј–Є –Я–Р–†–Ш–Э-–Я–Ю–°¬Ѓ –≤ –Ї–Њ–Љ–њ–ї–µ–Ї—Б–љ–Њ–Љ –ї–µ—З–µ–љ–Є–Є —Б—В–∞–ї–Њ –Ј–∞–Љ–µ—В–љ–Њ –Њ—З–Є—Й–µ–љ–Є–µ –Ј–Њ–љ—Л –њ–Њ—А–∞–ґ–µ–љ–Є—П –Њ—В –љ–µ–Ї—А–Њ—В–Є—З–µ—Б–Ї–Є—Е –Љ–∞—Б—Б, —Г–ї—Г—З—И–Є–ї–Њ—Б—М —Б–Њ—Б—В–Њ—П–љ–Є–µ –Њ–Ї—А—Г–ґ–∞—О—Й–µ–є —А–Њ–≥–Њ–≤–Є—Ж—Л, —Г—Б–Є–ї–Є–ї–∞—Б—М –≤–∞—Б–Ї—Г–ї—П—А–Є–Ј–∞—Ж–Є—П –≤ –љ–Є–ґ–љ–µ–Љ –Њ—В–і–µ–ї–µ (—А–Є—Б. 7, 8). –Ю—Б—В—А–Њ—В–∞ –Ј—А–µ–љ–Є—П —Б–Њ—Б—В–∞–≤–Є–ї–∞ 0,2. –С–Њ–ї—М–љ–∞—П —Б—В–∞–ї–∞ –ї—Г—З—И–µ –Њ—А–Є–µ–љ—В–Є—А–Њ–≤–∞—В—М—Б—П –Є —Б–≤–Њ–±–Њ–і–љ–µ–є –њ–µ—А–µ–і–≤–Є–≥–∞—В—М—Б—П.


–Ъ —Б–Њ–ґ–∞–ї–µ–љ–Є—О, —Г –і–∞–љ–љ–Њ–є –±–Њ–ї—М–љ–Њ–є —А–∞–Ј–≤–Є–ї—Б—П –Њ—Б—В—А—Л–є –≥–љ–Њ–є–љ—Л–є –Ї–Њ–љ—К—О–љ–Ї—В–Є–≤–Є—В –њ—А–∞–≤–Њ–≥–Њ –≥–ї–∞–Ј–∞, –µ–є –љ–∞–Ј–љ–∞—З–Є–ї–Є –Љ–Њ–Ї—Б–Є—Д–ї–Њ–Ї—Б–∞—Ж–Є–љ 0,5% 3 —А./—Б—Г—В, –Њ—Б—В–∞–≤–Є–ї–Є —Б–ї–µ–Ј–Њ–Ј–∞–Љ–µ–љ–Є—В–µ–ї—М –≤ –Ї–∞–њ–ї—П—Е –•–Є–ї–Њ–њ–∞—А–Є–љ 3 —А./—Б—Г—В. –І–µ—А–µ–Ј 7 –і–љ–µ–є –ї–µ—З–µ–љ–Є—П –±–Њ–ї—М–љ–∞—П –Њ—В–Љ–µ—В–Є–ї–∞ —Г—Е—Г–і—И–µ–љ–Є–µ –Ј—А–µ–љ–Є—П, –њ—А–Є –Њ—Б–Љ–Њ—В—А–µ –Њ–±–љ–∞—А—Г–ґ–µ–љ—Л –њ—А–Њ—Б–∞—З–Є–≤–∞–љ–Є–µ –≤–ї–∞–≥–Є –њ–µ—А–µ–і–љ–µ–є –Ї–∞–Љ–µ—А—Л —З–µ—А–µ–Ј –Ј–Њ–љ—Г –Є—Б—В–Њ–љ—З–µ–љ–Є—П, –Њ–±–Љ–µ–ї–µ–љ–Є–µ –њ–µ—А–µ–і–љ–µ–є –Ї–∞–Љ–µ—А—Л. –С–Њ–ї—М–љ–∞—П –±—Л–ї–∞ –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–Є—А–Њ–≤–∞–љ–∞, –µ–є –±—Л–ї–∞ –њ—А–Њ–≤–µ–і–µ–љ–∞ —Б–Ї–≤–Њ–Ј–љ–∞—П –Ї–µ—А–∞—В–Њ–њ–ї–∞—Б—В–Є–Ї–∞.
–Ю–±–Њ–±—Й–∞—П –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–љ—Л–є –Љ–∞—В–µ—А–Є–∞–ї, —Б–ї–µ–і—Г–µ—В –Њ—В–Љ–µ—В–Є—В—М, —З—В–Њ –≥–µ–њ–∞—А–Є–љ–Њ—Б–Њ–і–µ—А–ґ–∞—Й–µ–µ —Б—А–µ–і—Б—В–≤–Њ –Я–Р–†–Ш–Э-–Я–Ю–°¬Ѓ –Њ–Ї–∞–Ј—Л–≤–∞–µ—В –±–ї–∞–≥–Њ–њ—А–Є—П—В–љ–Њ–µ —Б–Љ–∞–Ј—Л–≤–∞—О—Й–µ–µ –Є —Г–≤–ї–∞–ґ–љ—П—О—Й–µ–µ –і–µ–є—Б—В–≤–Є–µ –љ–∞ –≥–ї–∞–Ј–љ—Г—О –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В—М, –њ–Њ–ї–Њ–ґ–Є—В–µ–ї—М–љ—Л–є —Н—Д—Д–µ–Ї—В –Љ–∞–Ј–Є –љ–∞–±–ї—О–і–∞–ї—Б—П —Г–ґ–µ —З–µ—А–µ–Ј 1 –љ–µ–і. –њ—А–Є–Љ–µ–љ–µ–љ–Є—П, –∞ –Ј–∞–Ї—А–µ–њ–ї—П–ї—Б—П –Є —Г—Б–Є–ї–Є–≤–∞–ї—Б—П –≤ —В–µ—З–µ–љ–Є–µ –і–∞–ї—М–љ–µ–є—И–Є—Е 3 –љ–µ–і. –Т —А–µ–Ј—Г–ї—М—В–∞—В–µ –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є—П –Љ–∞–Ј–Є –Я–Р–†–Ш–Э-–Я–Ю–°¬Ѓ –≤ —В–µ—З–µ–љ–Є–µ 1 –Љ–µ—Б. —Г –≤—Б–µ—Е –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –Є—Б—З–µ–Ј–∞–ї–Є –Є–ї–Є –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ –Њ—Б–ї–∞–±–µ–≤–∞–ї–Є —Б–Є–Љ–њ—В–Њ–Љ—Л (–ґ–∞–ї–Њ–±—Л), –∞ –њ—А–Є –±–Є–Њ–Љ–Є–Ї—А–Њ—Б–Ї–Њ–њ–Є–Є –Њ—В–Љ–µ—З–∞–ї–Њ—Б—М –Є—Б—З–µ–Ј–љ–Њ–≤–µ–љ–Є–µ –Є–ї–Є –Њ—Б–ї–∞–±–ї–µ–љ–Є–µ –њ—А–Њ–Ї—А–∞—И–Є–≤–∞–љ–Є—П —А–Њ–≥–Њ–≤–Є—Ж—Л –Є –Ї–Њ–љ—К—О–љ–Ї—В–Є–≤—Л [1]. –Т—А–µ–Љ—П —А–∞–Ј—А—Л–≤–∞ —Б–ї–µ–Ј–љ–Њ–є –њ–ї–µ–љ–Ї–Є –Є —В–µ—Б—В –®–Є—А–Љ–µ—А–∞ –Є–Љ–µ–ї–Є –љ–µ–Ї—Г—О —В–µ–љ–і–µ–љ—Ж–Є—О –Ї –њ–Њ–ї–Њ–ґ–Є—В–µ–ї—М–љ–Њ–є –і–Є–љ–∞–Љ–Є–Ї–µ, –љ–Њ –Њ–љ–Є –љ–µ —П–≤–ї—П—О—В—Б—П –њ–Њ–Ї–∞–Ј–∞—В–µ–ї—М–љ—Л–Љ–Є –Є –і–Њ—Б—В–Њ–≤–µ—А–љ—Л–Љ–Є. –Ь–∞–Ј—М –Я–Р–†–Ш–Э-–Я–Ю–°¬Ѓ –Љ–Њ–ґ–љ–Њ –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞—В—М –і–ї—П —Б–Љ–∞–Ј—Л–≤–∞–љ–Є—П —Б —Ж–µ–ї—М—О —Г–≤–ї–∞–ґ–љ–µ–љ–Є—П –Ї–Њ–ґ–Є –≤–µ–Ї –Є —Г–≥–Њ–ї–Ї–Њ–≤ –≥–ї–∞–Ј. –Я–Њ–ї–Њ–ґ–Є—В–µ–ї—М–љ–∞—П –і–Є–љ–∞–Љ–Є–Ї–∞ –њ–Њ–Ї–∞–Ј–∞—В–µ–ї–µ–є, –Њ—Б–Њ–±–µ–љ–љ–Њ —Б—Г–±—К–µ–Ї—В–Є–≤–љ—Л—Е, –Њ—В–Љ–µ—З–∞–ї–∞—Б—М –љ–µ–Ј–∞–≤–Є—Б–Є–Љ–Њ –Њ—В –≤–Њ–Ј—А–∞—Б—В–∞ –њ–∞—Ж–Є–µ–љ—В–∞.
–Т–Њ–Ј–Љ–Њ–ґ–љ–Њ —В–∞–Ї–ґ–µ –≤ –љ–µ–Ї–Њ—В–Њ—А—Л—Е —Б–ї—Г—З–∞—П—Е –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ –Љ–∞–Ј–Є —Г –±–Њ–ї—М–љ—Л—Е —Б —В–Њ—А–њ–Є–і–љ—Л–Љ —В–µ—З–µ–љ–Є–µ–Љ —П–Ј–≤ —А–Њ–≥–Њ–≤–Є—Ж—Л —Б —Ж–µ–ї—М—О –Њ—З–Є—Й–µ–љ–Є—П –µ–µ –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–Є –Њ—В –љ–µ–Ї—А–Њ—В–Є—З–µ—Б–Ї–Є—Е –Љ–∞—Б—Б, –њ—А–Є —Н—В–Њ–Љ –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ —Г—З–Є—В—Л–≤–∞—В—М –Њ–±—Й–µ–µ —Б–Њ—Б—В–Њ—П–љ–Є–µ –±–Њ–ї—М–љ–Њ–≥–Њ –Є —Б–Њ–њ—Г—В—Б—В–≤—Г—О—Й–µ–µ –ї–µ—З–µ–љ–Є–µ.












