–Я–Њ –і–∞–љ–љ—Л–Љ –Т–Ю–Ч, –µ–ґ–µ–≥–Њ–і–љ–Њ –≤ –Љ–Є—А–µ —Г–Љ–Є—А–∞—О—В –Њ—В –Ю–Ъ–Ш –Є –Є—Е –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є –±–Њ–ї–µ–µ 5 –Љ–ї–љ –і–µ—В–µ–є. –Э–µ –Љ–µ–љ–µ–µ –∞–Ї—В—Г–∞–ї—М–љ–∞ —Н—В–∞ –њ—А–Њ–±–ї–µ–Љ–∞ –Є –і–ї—П –†–Њ—Б—Б–Є–є—Б–Ї–Њ–є –§–µ–і–µ—А–∞—Ж–Є–Є. –Я–Њ –і–∞–љ–љ—Л–Љ –§–µ–і–µ—А–∞–ї—М–љ–Њ–≥–Њ —Ж–µ–љ—В—А–∞ –У–Њ—Б—Б–∞–љ—Н–њ–Є–і–љ–∞–і–Ј–Њ—А–∞, –≤ 2009 –≥. –≤ –†–Њ—Б—Б–Є–Є –љ–∞ –і–Њ–ї—О –і–µ—В—Б–Ї–Њ–≥–Њ –љ–∞—Б–µ–ї–µ–љ–Є—П –њ—А–Є—Е–Њ–і–Є—В—Б—П –±–Њ–ї–µ–µ 60% —Н–њ–Є–Ј–Њ–і–Њ–≤ –Є–љ—Д–µ–Ї—Ж–Є–Њ–љ–љ–Њ–є –і–Є–∞—А–µ–Є.
–Р–Ї—В—Г–∞–ї—М–љ–Њ—Б—В—М –њ—А–Њ–±–ї–µ–Љ—Л –Њ—Б—В—А–Њ–є –і–Є–∞—А–µ–Є –Њ–њ—А–µ–і–µ–ї—П–µ—В—Б—П –µ—Й–µ –Є —В–µ–Љ –Њ–±—Б—В–Њ—П—В–µ–ї—М—Б—В–≤–Њ–Љ, —З—В–Њ –±–Њ–ї—М—И–Є–љ—Б—В–≤–Њ —В–∞–Ї–Є—Е –±–Њ–ї—М–љ—Л—Е (–њ–Њ —А–µ–Ј—Г–ї—М—В–∞—В–∞–Љ –Њ–њ—А–Њ—Б–Њ–≤) –њ—А–µ–і–њ–Њ—З–Є—В–∞—О—В –ї–µ—З–Є—В—М—Б—П —Б–∞–Љ–Њ—Б—В–Њ—П—В–µ–ї—М–љ–Њ.
–Т –њ–∞—В–Њ–≥–µ–љ–µ–Ј–µ —А–∞–Ј–≤–Є—В–Є—П –Ї–Є—И–µ—З–љ–Њ–є –Є–љ—Д–µ–Ї—Ж–Є–Є –Њ—Б–Њ–±–Њ–µ –Љ–µ—Б—В–Њ –Ј–∞–љ–Є–Љ–∞–µ—В –љ–∞—А—Г—И–µ–љ–Є–µ –љ–Њ—А–Љ–∞–ї—М–љ–Њ–є –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л –Ї–Є—И–µ—З–љ–Є–Ї–∞, —А–µ–≥–Є—Б—В—А–Є—А—Г–µ–Љ–Њ–µ —Г 95–97% –±–Њ–ї—М–љ—Л—Е. –ѓ–≤–ї—П—П—Б—М –Њ–і–љ–Њ–є –Є–Ј –Љ–Њ—Й–љ–µ–є—И–Є—Е –µ—Б—В–µ—Б—В–≤–µ–љ–љ—Л—Е –Ј–∞—Й–Є—В–љ—Л—Е —Б–Є—Б—В–µ–Љ –Њ—А–≥–∞–љ–Є–Ј–Љ–∞, –љ–Њ—А–Љ–∞–ї—М–љ–∞—П –Љ–Є–Ї—А–Њ–±–Є–Њ—В–∞ –Ї–Є—И–µ—З–љ–Є–Ї–∞ —В–∞–Ї–ґ–µ –≤—Л–њ–Њ–ї–љ—П–µ—В —А—П–і –і—А—Г–≥–Є—Е, –љ–µ –Љ–µ–љ–µ–µ –≤–∞–ґ–љ—Л—Е, —Д—Г–љ–Ї—Ж–Є–є, —В–∞–Ї–Є—Е –Ї–∞–Ї —В—А–Њ—Д–Є—З–µ—Б–Ї–∞—П –Є —Н–љ–µ—А–≥–µ—В–Є—З–µ—Б–Ї–∞—П, —Б—В–Є–Љ—Г–ї—П—Ж–Є–Є –њ–µ—А–Є—Б—В–∞–ї—М—В–Є–Ї–Є –Ї–Є—И–µ—З–љ–Є–Ї–∞, —Г—З–∞—Б—В–Є–µ –≤ –і–Є—Д—Д–µ—А–µ–љ—Ж–Є—А–Њ–≤–Ї–µ –Є —А–µ–≥–µ–љ–µ—А–∞—Ж–Є–Є —В–Ї–∞–љ–µ–є, –і–µ—В–Њ–Ї—Б–Є–Ї–∞—Ж–Є—П –Є –≤—Л–≤–µ–і–µ–љ–Є–µ —Н–љ–і–Њ– –Є —Н–Ї–Ј–Њ–≥–µ–љ–љ—Л—Е —П–і–Њ–≤–Є—В—Л—Е —Б–Њ–µ–і–Є–љ–µ–љ–Є–є, —А–∞–Ј—А—Г—И–µ–љ–Є–µ –Љ—Г—В–∞–≥–µ–љ–Њ–≤, –∞–Ї—В–Є–≤–∞—Ж–Є—П –і–µ–є—Б—В–≤–Є—П –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л—Е –≤–µ—Й–µ—Б—В–≤, –њ–Њ–і–і–µ—А–ґ–∞–љ–Є–µ –Є–Њ–љ–љ–Њ–≥–Њ –≥–Њ–Љ–µ–Њ—Б—В–∞–Ј–∞, –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ —Б–Є–≥–љ–∞–ї—М–љ—Л—Е –Љ–Њ–ї–µ–Ї—Г–ї (–љ–µ–є—А–Њ—В—А–∞–љ—Б–Љ–Є—В—В–µ—А–Њ–≤), —Б—В–Є–Љ—Г–ї—П—Ж–Є—П –Љ–µ—Б—В–љ–Њ–≥–Њ –Є —Б–Є—Б—В–µ–Љ–љ–Њ–≥–Њ –Є–Љ–Љ—Г–љ–Є—В–µ—В–∞, –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є—П –Є–Љ–Љ—Г–љ–Њ–≥–ї–Њ–±—Г–ї–Є–љ–Њ–≤, –Њ–±–µ—Б–њ–µ—З–µ–љ–Є–µ —Ж–Є—В–Њ–њ—А–Њ—В–µ–Ї—Ж–Є–Є –Є –Ї–Њ–ї–Њ–љ–Є–Ј–∞—Ж–Є–Њ–љ–љ–Њ–є —А–µ–Ј–Є—Б—В–µ–љ—В–љ–Њ—Б—В–Є, —Г—З–∞—Б—В–Є–µ –≤ –њ—А–Њ—Ж–µ—Б—Б–∞—Е –њ–Њ–ї–Њ—Б—В–љ–Њ–≥–Њ –њ–Є—Й–µ–≤–∞—А–µ–љ–Є—П, —Б–Є–љ—В–µ–Ј–µ –≤–Є—В–∞–Љ–Є–љ–Њ–≤ –Т, –Ъ –Є –Њ–±–Љ–µ–љ–µ –≤–µ—Й–µ—Б—В–≤, –Є –і—А.
–Т —В–Њ –ґ–µ –≤—А–µ–Љ—П –Ї–Њ–ї–Є—З–µ—Б—В–≤–µ–љ–љ–Њ –Є –Ї–∞—З–µ—Б—В–≤–µ–љ–љ–Њ –Є–Ј–Љ–µ–љ–µ–љ–љ–∞—П –Љ–Є–Ї—А–Њ–±–Є–Њ—В–∞ –Ї–Є—И–µ—З–љ–Є–Ї–∞ —Б—В–∞–љ–Њ–≤–Є—В—Б—П –Є—Б—В–Њ—З–љ–Є–Ї–Њ–Љ –Є–љ—В–Њ–Ї—Б–Є–Ї–∞—Ж–Є–Є –Є —Б–µ–љ—Б–Є–±–Є–ї–Є–Ј–∞—Ж–Є–Є, –њ–Њ—В–µ–љ—Ж–Є—А—Г–µ—В –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–µ –њ—А–Њ—Ж–µ—Б—Б—Л –≤ –Ї–Є—И–µ—З–љ–Є–Ї–µ, —Б–љ–Є–ґ–∞–µ—В —В–µ–Љ–њ—Л —А–µ–њ–∞—А–∞—В–Є–≤–љ—Л—Е –њ—А–Њ—Ж–µ—Б—Б–Њ–≤, –њ—А–µ–і—Б—В–∞–≤–ї—П–µ—В —Б–Њ–±–Њ–є –Њ–і–љ–Њ –Є–Ј –Ї–ї—О—З–µ–≤—Л—Е –Ј–≤–µ–љ—М–µ–≤ —Б–ї–Њ–ґ–љ–Њ–є —Ж–µ–њ–Є —Е—А–Њ–љ–Є–Ј–∞—Ж–Є–Є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є –ґ–µ–ї—Г–і–Њ—З–љ–Њ––Ї–Є—И–µ—З–љ–Њ–≥–Њ —В—А–∞–Ї—В–∞ (–Ц–Ъ–Ґ) –Є –і—А. –Я—А–Њ–≤–µ–і–µ–љ–љ—Л–µ —А–∞–љ–µ–µ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –њ–Њ–Ї–∞–Ј–∞–ї–Є, —З—В–Њ —А–∞–Ј–≤–Є–≤–∞—О—Й–Є–є—Б—П –њ—А–Є –Ю–Ъ–Ш –і–Є—Б–±–∞–Ї—В–µ—А–Є–Њ–Ј —Г—В—П–ґ–µ–ї—П–µ—В –Є—Е —В–µ—З–µ–љ–Є–µ, —Б–њ–Њ—Б–Њ–±—Б—В–≤—Г—П —Е—А–Њ–љ–Є–Ј–∞—Ж–Є–Є –њ—А–Њ—Ж–µ—Б—Б–∞ –Є —Д–Њ—А–Љ–Є—А–Њ–≤–∞–љ–Є—О —Г–њ–Њ—А–љ—Л—Е –і–Є–∞—А–µ–є, —Б–љ–Є–ґ–∞–µ—В —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В—М –њ—А–Њ–≤–Њ–і–Є–Љ–Њ–є —В–µ—А–∞–њ–Є–Є. –Ш–Ј–≤–µ—Б—В–љ–Њ, —З—В–Њ —Г –і–µ—В–µ–є —Б –Ю–Ъ–Ш, —Г—Б–њ–µ—И–љ–Њ –ї–µ—З–µ–љ–љ—Л—Е –њ–Њ –њ–Њ–≤–Њ–і—Г —В–Њ–Ї—Б–Є–Ї–Њ–Ј–∞ –Є —Н–Ї—Б–Є–Ї–Њ–Ј–∞, –љ–µ –Њ—В–Љ–µ—З–∞–µ—В—Б—П –љ–Њ—А–Љ–∞–ї–Є–Ј–∞—Ж–Є—П –і–Є—Б–±–Є–Њ—В–Є—З–µ—Б–Ї–Є—Е —А–µ–∞–Ї—Ж–Є–є, —З—В–Њ –њ—А–Є–≤–Њ–і–Є—В –Ї –і–Є—Б—В—А–Њ—Д–Є–Є, –њ–Њ–≤—Л—И–µ–љ–Є—О —З–∞—Б—В–Њ—В—Л –ї–µ—В–∞–ї—М–љ—Л—Е –Є—Б—Е–Њ–і–Њ–≤ –Њ—В –њ–Њ–≤—В–Њ—А–љ—Л—Е –Ю–Ъ–Ш –Є–ї–Є –Ю–†–Ч.
–Ь–µ–ґ–і—Г —В–µ–Љ –≤ —А–∞–±–Њ—В–∞—Е, –њ–Њ—Б–≤—П—Й–µ–љ–љ—Л—Е –і–Є—Б–±–∞–Ї—В–µ—А–Є–Њ–Ј—Г –њ—А–Є –Ю–Ъ–Ш —Г –і–µ—В–µ–є, —А–µ—З—М –Є–і–µ—В –њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ –Њ–± –Њ—Б—В—А–Њ–Љ –њ–µ—А–Є–Њ–і–µ –±–Њ–ї–µ–Ј–љ–Є. –Т —Н—В–Њ–є —Б–≤—П–Ј–Є –Њ—Б–Њ–±–Њ–µ –Љ–µ—Б—В–Њ –≤ –Ї–Њ–Љ–њ–ї–µ–Ї—Б–љ–Њ–є —В–µ—А–∞–њ–Є–Є –Ю–Ъ–Ш –Ј–∞–љ–Є–Љ–∞–µ—В —Б–≤–Њ–µ–≤—А–µ–Љ–µ–љ–љ–∞—П –Є —Н—Д—Д–µ–Ї—В–Є–≤–љ–∞—П –Ї–Њ—А—А–µ–Ї—Ж–Є—П –і–Є—Б–±–Є–Њ—В–Є—З–µ—Б–Ї–Є—Е –љ–∞—А—Г—И–µ–љ–Є–є. –Ф–ї—П —Н—В–Њ–≥–Њ —В—А–∞–і–Є—Ж–Є–Њ–љ–љ–Њ –Є—Б–њ–Њ–ї—М–Ј—Г—О—В –њ—А–Њ–±–Є–Њ—В–Є—З–µ—Б–Ї–Є–µ –Є –њ—А–µ–±–Є–Њ—В–Є—З–µ—Б–Ї–Є–µ –њ—А–µ–њ–∞—А–∞—В—Л. –Я–µ—А–≤—Л–µ –њ—А–µ–і—Б—В–∞–≤–ї—П—О—В —Б–Њ–±–Њ–є –ґ–Є–≤—Л–µ –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ—Л (—А–∞–Ј–ї–Є—З–љ—Л–µ –≤–Є–і—Л –ї–∞–Ї—В–Њ– –Є –±–Є—Д–Є–і–Њ–±–∞–Ї—В–µ—А–Є–є, Enterococcus faecium), –≤—В–Њ—А—Л–µ – –љ–µ–њ–µ—А–µ–≤–∞—А–Є–≤–∞–µ–Љ—Л–µ –њ–Є—Й–µ–≤—Л–µ –Є–љ–≥—А–µ–і–Є–µ–љ—В—Л, –Њ–Ї–∞–Ј—Л–≤–∞—О—Й–Є–µ –Є–Ј–±–Є—А–∞—В–µ–ї—М–љ–Њ–µ –≤–ї–Є—П–љ–Є–µ –љ–∞ —А–Њ—Б—В –Є/–Є–ї–Є –∞–Ї—В–Є–≤–љ–Њ—Б—В—М –Њ–≥—А–∞–љ–Є—З–µ–љ–љ–Њ–≥–Њ —З–Є—Б–ї–∞ –±–∞–Ї—В–µ—А–Є–є –≤ –Ї–Є—И–µ—З–љ–Є–Ї–µ.
–Ю–і–љ–∞–Ї–Њ —Н—Д—Д–µ–Ї—В–Є–≤–љ—Л–Љ –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ –њ—А–Њ–±–Є–Њ—В–Є–Ї–Њ–≤ –≤ –Њ—Б—В—А–Њ–Љ –њ–µ—А–Є–Њ–і–µ –Ю–Ъ–Ш –њ—А–Є–Ј–љ–∞–љ–Њ —В–Њ–ї—М–Ї–Њ –≤ –Њ—В–љ–Њ—И–µ–љ–Є–Є —А–Њ—В–∞–≤–Є—А—Г—Б–љ–Њ–є –Є–љ—Д–µ–Ї—Ж–Є–Є. –Э–µ—В –Њ–і–љ–Њ–Ј–љ–∞—З–љ–Њ–≥–Њ –Љ–љ–µ–љ–Є—П –Њ–± –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–Є –њ—А–Њ–±–Є–Њ—В–Є–Ї–Њ–≤ –њ—А–Є –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Л—Е –Ї–Є—И–µ—З–љ—Л—Е –Є–љ—Д–µ–Ї—Ж–Є—П—Е. –Т –і–∞–љ–љ–Њ–є —Б–Є—В—Г–∞—Ж–Є–Є –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ –њ—А–µ–±–Є–Њ—В–Є–Ї–Њ–≤ —П–≤–ї—П–µ—В—Б—П –±–Њ–ї–µ–µ –њ—А–µ–і–њ–Њ—З—В–Є—В–µ–ї—М–љ—Л–Љ, —В–∞–Ї –Ї–∞–Ї —Б–Њ–Ј–і–∞–µ—В —Г—Б–ї–Њ–≤–Є—П –і–ї—П —Б–Ї–Њ—А–µ–є—И–µ–≥–Њ –≤–Њ—Б—Б—В–∞–љ–Њ–≤–ї–µ–љ–Є—П –±–∞–ї–∞–љ—Б–∞ —Б–Њ–±—Б—В–≤–µ–љ–љ–Њ–є –Њ–±–ї–Є–≥–∞—В–љ–Њ–є –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л. –Э–∞ —Б–µ–≥–Њ–і–љ—П—И–љ–Є–є –і–µ–љ—М —Б—Г—Й–µ—Б—В–≤—Г–µ—В –±–Њ–ї—М—И–Њ–µ –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ –њ—А–µ–±–Є–Њ—В–Є—З–µ—Б–Ї–Є—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤, –њ–Є—Й–µ–≤—Л—Е –і–Њ–±–∞–≤–Њ–Ї, –њ—А–Њ–і—Г–Ї—В–Њ–≤, –Њ–±–Њ–≥–∞—Й–µ–љ–љ—Л—Е –њ—А–µ–±–Є–Њ—В–Є–Ї–∞–Љ–Є. –Ю–і–љ–Є–Љ–Є –Є–Ј –љ–∞–Є–±–Њ–ї–µ–µ —Н—Д—Д–µ–Ї—В–Є–≤–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ —Б –њ—А–µ–±–Є–Њ—В–Є—З–µ—Б–Ї–Є–Љ —Н—Д—Д–µ–Ї—В–Њ–Љ, –њ—А–Є–Љ–µ–љ—П–µ–Љ—Л—Е –і–ї—П –Ї–Њ—А—А–µ–Ї—Ж–Є–Є –і–Є—Б–±–Є–Њ–Ј–∞, —П–≤–ї—П—О—В—Б—П –њ—А–µ–њ–∞—А–∞—В—Л –ї–∞–Ї—В—Г–ї–Њ–Ј—Л.
–Ы–∞–Ї—В—Г–ї–Њ–Ј–∞ – –і–Є—Б–∞—Е–∞—А–Є–і, —Б–Њ—Б—В–Њ—П—Й–Є–є –Є–Ј –≥–∞–ї–∞–Ї—В–Њ–Ј—Л –Є —Д—А—Г–Ї—В–Њ–Ј—Л, –≤ –Љ–Њ–ї–Њ–Ї–µ (–ґ–µ–љ—Б–Ї–Њ–Љ –Є–ї–Є –Ї–Њ—А–Њ–≤—М–µ–Љ) –Њ—В—Б—Г—В—Б—В–≤—Г–µ—В, –Њ–і–љ–∞–Ї–Њ –≤ –љ–µ–±–Њ–ї—М—И–Є—Е –Ї–Њ–ї–Є—З–µ—Б—В–≤–∞—Е –Љ–Њ–ґ–µ—В –Њ–±—А–∞–Ј–Њ–≤—Л–≤–∞—В—М—Б—П –њ—А–Є –љ–∞–≥—А–µ–≤–∞–љ–Є–Є –Љ–Њ–ї–Њ–Ї–∞ –і–Њ —В–µ–Љ–њ–µ—А–∞—В—Г—А—Л –Ї–Є–њ–µ–љ–Є—П. –Ы–∞–Ї—В—Г–ї–Њ–Ј–∞ –љ–µ –њ–µ—А–µ–≤–∞—А–Є–≤–∞–µ—В—Б—П —Д–µ—А–Љ–µ–љ—В–∞–Љ–Є –Ц–Ъ–Ґ, —Д–µ—А–Љ–µ–љ—В–Є—А—Г–µ—В—Б—П –ї–∞–Ї—В–Њ– –Є –±–Є—Д–Є–і–Њ–±–∞–Ї—В–µ—А–Є—П–Љ–Є –Є —Б–ї—Г–ґ–Є—В –Є–Љ —Б—Г–±—Б—В—А–∞—В–Њ–Љ –і–ї—П —Н–љ–µ—А–≥–µ—В–Є—З–µ—Б–Ї–Њ–≥–Њ –Є –њ–ї–∞—Б—В–Є—З–µ—Б–Ї–Њ–≥–Њ –Њ–±–Љ–µ–љ–∞, –Ј–∞ —Б—З–µ—В —З–µ–≥–Њ —Б–њ–Њ—Б–Њ–±—Б—В–≤—Г–µ—В –Є—Е —А–Њ—Б—В—Г –Є –љ–Њ—А–Љ–∞–ї–Є–Ј–∞—Ж–Є–Є —Б–Њ—Б—В–∞–≤–∞ –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л, —Г–≤–µ–ї–Є—З–µ–љ–Є—О –Њ–±—К–µ–Љ–∞ –±–Є–Њ–Љ–∞—Б—Б—Л –Є –Ї–∞–ї–Њ–≤—Л—Е –Љ–∞—Б—Б, —З—В–Њ –Њ–њ—А–µ–і–µ–ї—П–µ—В –µ–µ —Б–ї–∞–±–Є—В–µ–ї—М–љ—Л–є —Н—Д—Д–µ–Ї—В. –Я–Њ–Љ–Є–Љ–Њ —Н—В–Њ–≥–Њ, –њ–Њ–Ї–∞–Ј–∞–љ—Л –∞–љ—В–Є–Ї–∞–љ–і–Є–і–Њ–Ј–љ–∞—П –∞–Ї—В–Є–≤–љ–Њ—Б—В—М –ї–∞–Ї—В—Г–ї–Њ–Ј—Л –Є –µ–µ —Г–≥–љ–µ—В–∞—О—Й–Є–є —Н—Д—Д–µ–Ї—В –≤ –Њ—В–љ–Њ—И–µ–љ–Є–Є —Б–∞–ї—М–Љ–Њ–љ–µ–ї–ї.
–Э–∞–Є–±–Њ–ї–µ–µ –Є–Ј–≤–µ—Б—В–љ—Л–Љ –њ—А–µ–њ–∞—А–∞—В–Њ–Љ –ї–∞–Ї—В—Г–ї–Њ–Ј—Л —П–≤–ї—П–µ—В—Б—П –Ф—О—Д–∞–ї–∞–Ї. –Т —Б—В–∞–љ–і–∞—А—В–љ—Л—Е –і–Њ–Ј–∞—Е –Њ–љ —И–Є—А–Њ–Ї–Њ –Є—Б–њ–Њ–ї—М–Ј—Г–µ—В—Б—П –Ї–∞–Ї —Б–ї–∞–±–Є—В–µ–ї—М–љ–Њ–µ —Б—А–µ–і—Б—В–≤–Њ, –њ—А–Є —Н—В–Њ–Љ –≤–Њ–Ј—А–∞—Б—В–∞–µ—В –Њ–±—К–µ–Љ –Ї–∞–ї–Њ–≤—Л—Е –Љ–∞—Б—Б –Ј–∞ —Б—З–µ—В –≤—Л—Б–Њ–Ї–Є—Е –∞–і—Б–Њ—А–±—Ж–Є–Њ–љ–љ—Л—Е —Б–≤–Њ–є—Б—В–≤ –њ—А–µ–њ–∞—А–∞—В–∞ –Є —Г—Б–Ї–Њ—А—П–µ—В—Б—П –Ї–Є—И–µ—З–љ—Л–є —В—А–∞–љ–Ј–Є—В. –Я—А–µ–±–Є–Њ—В–Є—З–µ—Б–Ї–Є–є —Н—Д—Д–µ–Ї—В –њ—А–Є —В–∞–Ї–Њ–є –і–Њ–Ј–Є—А–Њ–≤–Ї–µ –љ–µ–Ј–љ–∞—З–Є—В–µ–ї–µ–љ.
–° –њ—А–µ–±–Є–Њ—В–Є—З–µ—Б–Ї–Њ–є —Ж–µ–ї—М—О –і–µ—В—П–Љ –ї–∞–Ї—В—Г–ї–Њ–Ј–∞ –љ–∞–Ј–љ–∞—З–∞–µ—В—Б—П –≤ –љ–Є–Ј–Ї–Є—Е –і–Њ–Ј–∞—Е (–њ–Њ 1,5–2,5 –Љ–ї 2 —А./—Б—Г—В. –≤ —В–µ—З–µ–љ–Є–µ 3–6 –љ–µ–і.). –Ф–Њ–Ј–∞ –ї–∞–Ї—В—Г–ї–Њ–Ј—Л –њ–Њ–і–±–Є—А–∞–µ—В—Б—П –Є–љ–і–Є–≤–Є–і—Г–∞–ї—М–љ–Њ —Б —В–µ–Љ, —З—В–Њ–±—Л –љ–µ –≤—Л–Ј—Л–≤–∞—В—М —Б–ї–∞–±–Є—В–µ–ї—М–љ–Њ–≥–Њ —Н—Д—Д–µ–Ї—В–∞.
–Э–µ—А–µ–і–Ї–Њ –њ–µ—А–µ–љ–µ—Б–µ–љ–љ–∞—П –Ю–Ъ–Ш –њ—А–Є–≤–Њ–і–Є—В –Ї —Н–Ї–Ј–Њ–Ї—А–Є–љ–љ–Њ–є –і–Є—Б—Д—Г–љ–Ї—Ж–Є–Є –њ–Њ–і–ґ–µ–ї—Г–і–Њ—З–љ–Њ–є –ґ–µ–ї–µ–Ј—Л (–Я–Ц), –Ї–Њ—В–Њ—А–∞—П –Љ–Њ–ґ–µ—В –±—Л—В—М —Б–ї–µ–і—Б—В–≤–Є–µ–Љ —Б–љ–Є–ґ–µ–љ–Є—П –≤—Л—А–∞–±–Њ—В–Ї–Є —Д–µ—А–Љ–µ–љ—В–Њ–≤ –Я–Ц. –Э–µ—А–µ–і–Ї–Њ —Д–µ—А–Љ–µ–љ—В–љ–∞—П –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В—М –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ–∞ –љ–∞—А—Г—И–µ–љ–Є–µ–Љ –∞–Ї—В–Є–≤–∞—Ж–Є–Є —Д–µ—А–Љ–µ–љ—В–Њ–≤ –≤ —В–Њ–љ–Ї–Њ–Љ –Ї–Є—И–µ—З–љ–Є–Ї–µ. –Т—Б–ї–µ–і—Б—В–≤–Є–µ –љ–∞—А—Г—И–µ–љ–Є—П —Д—Г–љ–Ї—Ж–Є–Є —Н–Ї–Ј–Њ–Ї—А–Є–љ–љ–Њ–≥–Њ –∞–њ–њ–∞—А–∞—В–∞ –Я–Ц, –њ—А–Є–≤–Њ–і—П—Й–µ–є –Ї –Љ–∞–ї—М–і–Є–≥–µ—Б—В–Є–Є, —З–∞—Б—В–Њ —А–∞–Ј–≤–Є–≤–∞–µ—В—Б—П –љ–∞—А—Г—И–µ–љ–Є–µ –≤—Б–∞—Б—Л–≤–∞–љ–Є—П –њ–Є—Й–µ–≤—Л—Е –≤–µ—Й–µ—Б—В–≤ (–Љ–∞–ї—М–∞–±—Б–Њ—А–±—Ж–Є—П). –Ш–Ј–≤–µ—Б—В–љ–Њ, —З—В–Њ –Я–Ц –Њ–±–ї–∞–і–∞–µ—В –±–Њ–ї—М—И–Є–Љ–Є –Ї–Њ–Љ–њ–µ–љ—Б–∞—В–Њ—А–љ—Л–Љ–Є –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В—П–Љ–Є, –Є –љ–∞—А—Г—И–µ–љ–Є—П –њ–∞–љ–Ї—А–µ–∞—В–Є—З–µ—Б–Ї–Њ–є —Б–µ–Ї—А–µ—Ж–Є–Є –њ—А–Њ—П–≤–ї—П—О—В—Б—П –ї–Є—И—М –њ—А–Є –µ–µ —В—П–ґ–µ–ї–Њ–Љ –њ–Њ—А–∞–ґ–µ–љ–Є–Є. –°—В–µ–∞—В–Њ—А–µ—П –Є –Ї—А–µ–∞—В–Њ—А–µ—П —Г –≤–Ј—А–Њ—Б–ї—Л—Е —А–∞–Ј–≤–Є–≤–∞—О—В—Б—П –≤ —В–µ—Е —Б–ї—Г—З–∞—П—Е, –Ї–Њ–≥–і–∞ —Б–µ–Ї—А–µ—Ж–Є—П –њ–∞–љ–Ї—А–µ–∞—В–Є—З–µ—Б–Ї–Њ–є –ї–Є–њ–∞–Ј—Л –Є —В—А–Є–њ—Б–Є–љ–∞ —Б–љ–Є–ґ–∞–µ—В—Б—П –±–Њ–ї–µ–µ —З–µ–Љ –љ–∞ 90%. –°—А–µ–і–Є –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е –њ—А–Њ—П–≤–ї–µ–љ–Є–є –≤–љ–µ—И–љ–µ—Б–µ–Ї—А–µ—В–Њ—А–љ–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В–Є –Я–Ц —Г –і–µ—В–µ–є –Њ—В–Љ–µ—З–∞—О—В—Б—П: –њ–Њ–љ–Њ—Б, –Љ–µ—В–µ–Њ—А–Є–Ј–Љ, –±–Њ–ї–Є –≤ –ґ–Є–≤–Њ—В–µ, —Б—В–µ–∞—В–Њ—А–µ—П, —В–Њ—И–љ–Њ—В–∞, –њ–µ—А–Є–Њ–і–Є—З–µ—Б–Ї–Є —А–≤–Њ—В–∞, –љ–µ—А–µ–і–Ї–Њ – —Б–љ–Є–ґ–µ–љ–Є–µ –∞–њ–њ–µ—В–Є—В–∞, –Њ–±—Й–∞—П —Б–ї–∞–±–Њ—Б—В—М, –њ–Њ—Е—Г–і–∞–љ–Є–µ, —Б–љ–Є–ґ–µ–љ–Є–µ —Д–Є–Ј–Є—З–µ—Б–Ї–Њ–є –∞–Ї—В–Є–≤–љ–Њ—Б—В–Є, –Њ—В—Б—В–∞–≤–∞–љ–Є–µ –≤ —А–Њ—Б—В–µ (–њ—А–Є —В—П–ґ–µ–ї—Л—Е —Д–Њ—А–Љ–∞—Е).
–Т –Њ—Б–љ–Њ–≤–µ –≤–љ–µ—И–љ–µ—Б–µ–Ї—А–µ—В–Њ—А–љ–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В–Є –Я–Ц –ї–µ–ґ–∞—В —Б–ї–µ–і—Г—О—Й–Є–µ –Љ–µ—Е–∞–љ–Є–Ј–Љ—Л [3]:
• –љ–µ–Ј—А–µ–ї–Њ—Б—В—М –Я–Ц;
• –і–µ—Б—В—А—Г–Ї—Ж–Є—П –∞—Ж–Є–љ–∞—А–љ—Л—Е –Ї–ї–µ—В–Њ–Ї (—Б–љ–Є–ґ–∞–µ—В—Б—П —Б–Є–љ—В–µ–Ј —Д–µ—А–Љ–µ–љ—В–Њ–≤);
• –Њ–±—Б—В—А—Г–Ї—Ж–Є—П –њ–∞–љ–Ї—А–µ–∞—В–Є—З–µ—Б–Ї–Њ–≥–Њ –њ—А–Њ—В–Њ–Ї–∞, –љ–∞—А—Г—И–∞—О—Й–∞—П –њ–Њ—Б—В—Г–њ–ї–µ–љ–Є–µ –њ–∞–љ–Ї—А–µ–∞—В–Є—З–µ—Б–Ї–Њ–≥–Њ —Б–Њ–Ї–∞ –≤ 12––њ–µ—А—Б—В–љ—Г—О –Ї–Є—И–Ї—Г;
• —Г–Љ–µ–љ—М—И–µ–љ–Є–µ —Б–µ–Ї—А–µ—Ж–Є–Є –±–Є–Ї–∞—А–±–Њ–љ–∞—В–Њ–≤ —Н–њ–Є—В–µ–ї–Є–µ–Љ –њ—А–Њ—В–Њ–Ї–Њ–≤ –Я–Ц, –≤ —А–µ–Ј—Г–ї—М—В–∞—В–µ —З–µ–≥–Њ –њ—А–Њ–Є—Б—Е–Њ–і–Є—В —Б–љ–Є–ґ–µ–љ–Є–µ —А–Э 12––њ–µ—А—Б—В–љ–Њ–є –Ї–Є—И–Ї–Є –і–Њ 4,0 –Є –љ–Є–ґ–µ, –і–µ–љ–∞—В—Г—А–∞—Ж–Є—П –њ–∞–љ–Ї—А–µ–∞—В–Є—З–µ—Б–Ї–Є—Е —Д–µ—А–Љ–µ–љ—В–Њ–≤ –Є –њ—А–µ—Ж–Є–њ–Є—В–∞—Ж–Є—П –ґ–µ–ї—З–љ—Л—Е –Ї–Є—Б–ї–Њ—В;
• –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В—М –∞–Ї—В–Є–≤–∞—Ж–Є–Є —Д–µ—А–Љ–µ–љ—В–Њ–≤ –≤—Б–ї–µ–і—Б—В–≤–Є–µ –і–µ—Д–Є—Ж–Є—В–∞ —Н–љ—В–µ—А–Њ–Ї–Є–љ–∞–Ј—Л –Є –ґ–µ–ї—З–Є;
• –і–Є—Б–Ї–Є–љ–µ–Ј–Є—П 12––њ–µ—А—Б—В–љ–Њ–є –Є —В–Њ–љ–Ї–Њ–є –Ї–Є—И–Ї–Є, –≤—Б–ї–µ–і—Б—В–≤–Є–µ —З–µ–≥–Њ –љ–∞–±–ї—О–і–∞–µ—В—Б—П –љ–∞—А—Г—И–µ–љ–Є–µ —Б–Љ–µ—И–Є–≤–∞–љ–Є—П —Д–µ—А–Љ–µ–љ—В–Њ–≤ —Б –њ–Є—Й–µ–≤—Л–Љ —Е–Є–Љ—Г—Б–Њ–Љ;
• –љ–∞—А—Г—И–µ–љ–Є–µ –Ї–Є—И–µ—З–љ–Њ–≥–Њ –Љ–Є–Ї—А–Њ–±–Є–Њ—Ж–µ–љ–Њ–Ј–∞ (–Є–љ–∞–Ї—В–Є–≤–∞—Ж–Є—П –Є —А–∞–Ј—А—Г—И–µ–љ–Є–µ —Д–µ—А–Љ–µ–љ—В–Њ–≤);
• –≥–Є–њ–Њ–∞–ї—М–±—Г–Љ–Є–љ–µ–Љ–Є—П –≤—Б–ї–µ–і—Б—В–≤–Є–µ –і–µ—Д–Є—Ж–Є—В–∞ –±–µ–ї–Ї–∞ –≤ –њ–Є—Й–µ (–љ–∞—А—Г—И–µ–љ–Є–µ —Б–Є–љ—В–µ–Ј–∞ —Д–µ—А–Љ–µ–љ—В–Њ–≤).
–Я—А–Є –≤—Л—П–≤–ї–µ–љ–Є–Є —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤, —Б–≤–Є–і–µ—В–µ–ї—М—Б—В–≤—Г—О—Й–Є—Е –Њ–± —Н–Ї–Ј–Њ–Ї—А–Є–љ–љ–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В–Є –Я–Ц, –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ —А–∞–љ–Њ, –і–Њ —А–∞–Ј–≤–Є—В–Є—П –Љ–∞–ї—М–∞–±—Б–Њ—А–±—Ж–Є–Є, –љ–∞—З–∞—В—М –Ј–∞–Љ–µ—Б—В–Є—В–µ–ї—М–љ—Г—О —В–µ—А–∞–њ–Є—О –њ–∞–љ–Ї—А–µ–∞—В–Є—З–µ—Б–Ї–Є–Љ–Є —Д–µ—А–Љ–µ–љ—В–∞–Љ–Є –≤ –Ј–∞–≤–Є—Б–Є–Љ–Њ—Б—В–Є –Њ—В —Б—В–µ–њ–µ–љ–Є —Н–Ї–Ј–Њ–Ї—А–Є–љ–љ–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В–Є –Я–Ц. –Ы–µ—З–µ–љ–Є–µ –њ–∞–љ–Ї—А–µ–∞—В–Є—З–µ—Б–Ї–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В–Є –њ—А–µ–ґ–і–µ –≤—Б–µ–≥–Њ –љ–∞–њ—А–∞–≤–ї–µ–љ–Њ –љ–∞ –ї–Є–Ї–≤–Є–і–∞—Ж–Є—О –љ–∞—А—Г—И–µ–љ–Є–є –њ–µ—А–µ–≤–∞—А–Є–≤–∞–љ–Є—П –ґ–Є—А–Њ–≤, –±–µ–ї–Ї–Њ–≤ –Є —Г–≥–ї–µ–≤–Њ–і–Њ–≤ –Є –≤–Ї–ї—О—З–∞–µ—В –љ–∞–Ј–љ–∞—З–µ–љ–Є–µ —Б–њ–µ—Ж–Є–∞–ї—М–љ–Њ–є –≤—Л—Б–Њ–Ї–Њ–Ї–∞–ї–Њ—А–Є–є–љ–Њ–є –і–Є–µ—В—Л –Є –Ј–∞–Љ–µ—Б—В–Є—В–µ–ї—М–љ—Г—О —В–µ—А–∞–њ–Є—О —Д–µ—А–Љ–µ–љ—В–∞–Љ–Є. –Ш—Б–њ–Њ–ї—М–Ј—Г—П —Н—В–Є –Љ–µ—В–Њ–і—Л –ї–µ—З–µ–љ–Є—П, –Љ–Њ–ґ–љ–Њ —Г–Љ–µ–љ—М—И–Є—В—М –Є–ї–Є –ї–Є–Ї–≤–Є–і–Є—А–Њ–≤–∞—В—М –њ—А–Њ—П–≤–ї–µ–љ–Є—П –Љ–∞–ї—М–і–Є–≥–µ—Б—В–Є–Є –Є –Љ–∞–ї—М–∞–±—Б–Њ—А–±—Ж–Є–Є, —В–∞–Ї –Ї–∞–Ї –њ–∞–љ–Ї—А–µ–∞—В–Є—З–µ—Б–Ї–Є–µ —Н–љ–Ј–Є–Љ—Л –Є–≥—А–∞—О—В –Ї–ї—О—З–µ–≤—Г—О —А–Њ–ї—М –≤ –Ї–Є—И–µ—З–љ–Њ–Љ –њ–Њ–ї–Њ—Б—В–љ–Њ–Љ –њ–Є—Й–µ–≤–∞—А–µ–љ–Є–Є –±–ї–∞–≥–Њ–і–∞—А—П –љ–∞–ї–Є—З–Є—О –≤ –љ–Є—Е –ї–Є–њ–∞–Ј—Л, –∞–Љ–Є–ї–∞–Ј—Л –Є –њ—А–Њ—В–µ–∞–Ј—Л.
–Ю—В —В–Њ–≥–Њ, –љ–∞—Б–Ї–Њ–ї—М–Ї–Њ —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ –Њ—Б—Г—Й–µ—Б—В–≤–ї—П–µ—В—Б—П –≥–Є–і—А–Њ–ї–Є–Ј –љ—Г—В—А–Є–µ–љ—В–Њ–≤, –Ј–∞–≤–Є—Б—П—В –Є—Е –і–∞–ї—М–љ–µ–є—И–µ–µ —А–∞—Б—Й–µ–њ–ї–µ–љ–Є–µ, –≤—Б–∞—Б—Л–≤–∞–љ–Є–µ –Є —В—А–∞–љ—Б–њ–Њ—А—В. –Э–∞–Є–±–Њ–ї–µ–µ —В—А—Г–і–љ–Њ–є –Ј–∞–і–∞—З–µ–є —П–≤–ї—П–µ—В—Б—П –ї–Є–Ї–≤–Є–і–∞—Ж–Є—П —Б—В–µ–∞—В–Њ—А–µ–Є. –Э–µ–Ї–Њ—В–Њ—А—Л–µ —В—А–∞–і–Є—Ж–Є–Њ–љ–љ–Њ –Є—Б–њ–Њ–ї—М–Ј—Г–µ–Љ—Л–µ –њ–µ–і–Є–∞—В—А–∞–Љ–Є —Д–µ—А–Љ–µ–љ—В–љ—Л–µ –њ—А–µ–њ–∞—А–∞—В—Л –Њ–±–ї–∞–і–∞—О—В –Њ–њ—А–µ–і–µ–ї–µ–љ–љ—Л–Љ–Є —В–µ—Е–љ–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–Љ–Є –Є —Д–∞—А–Љ–∞–Ї–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–Љ–Є –љ–µ–і–Њ—Б—В–∞—В–Ї–∞–Љ–Є, –∞ —В–∞–Ї–ґ–µ –љ–Є–Ј–Ї–Њ–є –∞–Ї—В–Є–≤–љ–Њ—Б—В—М—О –≤ 12––њ–µ—А—Б—В–љ–Њ–є –Ї–Є—И–Ї–µ. –Я—А–µ–њ–∞—А–∞—В—Л –і–ї—П –Ј–∞–Љ–µ—Б—В–Є—В–µ–ї—М–љ–Њ–є —В–µ—А–∞–њ–Є–Є –≤–љ–µ—И–љ–µ—Б–µ–Ї—А–µ—В–Њ—А–љ–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В–Є –Я–Ц —Г –і–µ—В–µ–є –і–Њ–ї–ґ–љ—Л [2–4]:
• –Є–Љ–µ—В—М –≤ —Б–≤–Њ–µ–Љ —Б–Њ—Б—В–∞–≤–µ –ї–Є–њ–∞–Ј—Г, —А–∞—Б—Й–µ–њ–ї—П—О—Й—Г—О –ї–Є–њ–Є–і—Л –Є –Њ–±–µ—Б–њ–µ—З–Є–≤–∞—О—Й—Г—О —Н–љ–µ—А–≥–µ—В–Є—З–µ—Б–Ї–Є–є –±–∞–ї–∞–љ—Б –Њ—А–≥–∞–љ–Є–Ј–Љ–∞;
• –±—Л—В—М —Г—Б—В–Њ–є—З–Є–≤—Л–Љ–Є –Ї —Б–Њ–ї—П–љ–Њ–є –Ї–Є—Б–ї–Њ—В–µ (–њ–∞–љ–Ї—А–µ–∞—В–Є—З–µ—Б–Ї–∞—П –ї–Є–њ–∞–Ј–∞ –љ–µ—Г—Б—В–Њ–є—З–Є–≤–∞ –≤ –Ї–Є—Б–ї–Њ–є —Б—А–µ–і–µ);
• –±—Л—Б—В—А–Њ —Б–Љ–µ—И–Є–≤–∞—В—М—Б—П —Б —Е–Є–Љ—Г—Б–Њ–Љ –Є —В—А–∞–љ—Б–њ–Њ—А—В–Є—А–Њ–≤–∞—В—М—Б—П –≤ 12––њ–µ—А—Б—В–љ—Г—О –Ї–Є—И–Ї—Г (–њ—А–Њ—Ж–µ—Б—Б —А–∞—Б—Й–µ–њ–ї–µ–љ–Є—П –ї–Є–њ–Є–і–Њ–≤ –Њ—Б—Г—Й–µ—Б—В–≤–ї—П–µ—В—Б—П –≤ 12––њ–µ—А—Б—В–љ–Њ–є –Ї–Є—И–Ї–µ –≤ —В–µ—З–µ–љ–Є–µ 1–1,5 —З);
• –Њ–±–ї–∞–і–∞—В—М –Љ–∞–Ї—Б–Є–Љ—Г–Љ–Њ–Љ –і–µ–є—Б—В–≤–Є—П –њ—А–Є —А–Э 5–7;
• –Є–Љ–µ—В—М —Е–Њ—А–Њ—И—Г—О –њ–µ—А–µ–љ–Њ—Б–Є–Љ–Њ—Б—В—М;
• –љ–µ –Є–Љ–µ—В—М —В–Њ–Ї—Б–Є—З–љ–Њ—Б—В–Є.
–Я—А–µ–њ–∞—А–∞—В—Л –њ–∞–љ–Ї—А–µ–∞—В–Є—З–µ—Б–Ї–Є—Е —Д–µ—А–Љ–µ–љ—В–Њ–≤ —Б–њ–Њ—Б–Њ–±—Б—В–≤—Г—О—В –њ–µ—А–µ–≤–∞—А–Є–≤–∞–љ–Є—О –±–µ–ї–Ї–Њ–≤, –ґ–Є—А–Њ–≤ –Є —Г–≥–ї–µ–≤–Њ–і–Њ–≤ –Є –љ–∞–Ј–љ–∞—З–∞—О—В—Б—П –≤ –Ї–∞—З–µ—Б—В–≤–µ –Ј–∞–Љ–µ—Б—В–Є—В–µ–ї—М–љ–Њ–є —В–µ—А–∞–њ–Є–Є –њ—А–Є –≤–љ–µ—И–љ–µ—Б–µ–Ї—А–µ—В–Њ—А–љ–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В–Є –Я–Ц. –Э–µ—Б–Љ–Њ—В—А—П –љ–∞ —В–Њ, —З—В–Њ –≤ –∞—А—Б–µ–љ–∞–ї–µ –≤—А–∞—З–∞ –≤ –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П –Є–Љ–µ–µ—В—Б—П –Љ–љ–Њ–≥–Њ —Д–µ—А–Љ–µ–љ—В–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ –Я–Ц, –љ–µ –≤—Б–µ–≥–і–∞ –Љ–Њ–ґ–љ–Њ –Њ–±–µ—Б–њ–µ—З–Є—В—М –∞–і–µ–Ї–≤–∞—В–љ—Г—О –Ј–∞–Љ–µ—Б—В–Є—В–µ–ї—М–љ—Г—О —В–µ—А–∞–њ–Є—О, –Њ—Б–Њ–±–µ–љ–љ–Њ —Г –±–Њ–ї—М–љ—Л—Е —Б —Е—А–Њ–љ–Є—З–µ—Б–Ї–Њ–є –њ–∞–љ–Ї—А–µ–∞—В–Є—З–µ—Б–Ї–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В—М—О [4]. –Э–∞–Ј–љ–∞—З–∞—П —В–Њ—В –Є–ї–Є –Є–љ–Њ–є –њ—А–µ–њ–∞—А–∞—В, –≤—А–∞—З –њ—А–µ–ґ–і–µ –≤—Б–µ–≥–Њ –і–Њ–ї–ґ–µ–љ —Г—З–Є—В—Л–≤–∞—В—М –µ–≥–Њ —Б–Њ—Б—В–∞–≤ –Є –Є–Љ–µ—В—М —Б–≤–µ–і–µ–љ–Є—П –Њ–± –∞–Ї—В–Є–≤–љ–Њ—Б—В–Є –µ–≥–Њ –Ї–Њ–Љ–њ–Њ–љ–µ–љ—В–Њ–≤.
–Т –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П –≤ –†–Њ—Б—Б–Є–є—Б–Ї–Њ–є –§–µ–і–µ—А–∞—Ж–Є–Є –Ј–∞—А–µ–≥–Є—Б—В—А–Є—А–Њ–≤–∞–љ–Њ –±–Њ–ї—М—И–Њ–µ –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ —Д–µ—А–Љ–µ–љ—В–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ –≤ –≤–Є–і–µ –Љ–Є–Ї—А–Њ—В–∞–±–ї–µ—В–Њ–Ї, –Ї–∞–њ—Б—Г–ї, –і—А–∞–ґ–µ, —В–∞–±–ї–µ—В–Њ–Ї, –њ–Њ—А–Њ—И–Ї–Њ–≤, –≥—А–∞–љ—Г–ї, –≤—Л–±–Њ—А –Ї–Њ—В–Њ—А—Л—Е –і–ї—П –ї–µ—З–µ–љ–Є—П –Ї–Њ–љ–Ї—А–µ—В–љ–Њ–≥–Њ —А–µ–±–µ–љ–Ї–∞ –њ—А–µ–і—Б—В–∞–≤–ї—П–µ—В –Њ–њ—А–µ–і–µ–ї–µ–љ–љ—Л–µ —В—А—Г–і–љ–Њ—Б—В–Є.
–¶–µ–ї—М—О –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П —П–≤–Є–ї–Њ—Б—М –Є–Ј—Г—З–µ–љ–Є–µ —В–µ—А–∞–њ–µ–≤—В–Є—З–µ—Б–Ї–Њ–є —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В–Є –Є –њ–µ—А–µ–љ–Њ—Б–Є–Љ–Њ—Б—В–Є –њ–∞–љ–Ї—А–µ–∞—В–Є–љ–∞ (–Ъ—А–µ–Њ–љ) —Г –і–µ—В–µ–є —Б –љ–∞—А—Г—И–µ–љ–Є—П–Љ–Є –њ–Є—Й–µ–≤–∞—А–µ–љ–Є—П –љ–∞ —Д–Њ–љ–µ –Њ—В–љ–Њ—Б–Є—В–µ–ї—М–љ–Њ–є —Н–Ї–Ј–Њ–Ї—А–Є–љ–љ–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В–Є –Я–Ц, –≤–Њ–Ј–љ–Є–Ї—И–µ–є –≤—Б–ї–µ–і—Б—В–≤–Є–µ –Ю–Ъ–Ш, –Є –ї–∞–Ї—В—Г–ї–Њ–Ј—Л —Б –њ—А–µ–±–Є–Њ—В–Є—З–µ—Б–Ї–Њ–є —Ж–µ–ї—М—О.
–Ь–∞—В–µ—А–Є–∞–ї—Л –Є –Љ–µ—В–Њ–і—Л
–Я–Њ–і –љ–∞—И–Є–Љ –љ–∞–±–ї—О–і–µ–љ–Є–µ–Љ –±—Л–ї–Є 60 –і–µ—В–µ–є, –±–Њ–ї—М–љ—Л—Е –Ю–Ъ–Ш, –≤ –≤–Њ–Ј—А–∞—Б—В–µ –Њ—В 6 –Љ–µ—Б. –і–Њ 6 –ї–µ—В, –љ–∞—Е–Њ–і–Є–≤—И–Є—Е—Б—П –љ–∞ —Б—В–∞—Ж–Є–Њ–љ–∞—А–љ–Њ–Љ –ї–µ—З–µ–љ–Є–Є –≤ –Ф–Ш–С –≥. –Ъ—А–∞—Б–љ–Њ–і–∞—А–∞. –° —Г—З–µ—В–Њ–Љ —А–∞–Ј–ї–Є—З–Є–є –≤ –Ї–Њ–Љ–њ–ї–µ–Ї—Б–љ–Њ–є —В–µ—А–∞–њ–Є–Є –Њ—Б—В—А–Њ–є –і–Є–∞—А–µ–Є –≤—Б–µ –љ–∞–±–ї—О–і–∞–≤—И–Є–µ—Б—П –±–Њ–ї—М–љ—Л–µ –±—Л–ї–Є —А–∞—Б–њ—А–µ–і–µ–ї–µ–љ—Л –Љ–µ—В–Њ–і–Њ–Љ —Б–ї—Г—З–∞–є–љ–Њ–є –≤—Л–±–Њ—А–Ї–Є –љ–∞ 3 –≥—А—Г–њ–њ—Л.
–Т –Њ—Б–љ–Њ–≤–љ—Г—О –≥—А—Г–њ–њ—Г –Р –±—Л–ї–Є –≤–Ї–ї—О—З–µ–љ—Л 20 –і–µ—В–µ–є, –Ї–Њ—В–Њ—А—Л–µ –љ–∞ —Д–Њ–љ–µ —В—А–∞–і–Є—Ж–Є–Њ–љ–љ–Њ–є —В–µ—А–∞–њ–Є–Є –Ю–Ъ–Ш, –≤–Ї–ї—О—З–∞–≤—И–µ–є –і–Є–µ—В—Г, –њ–µ—А–Њ—А–∞–ї—М–љ—Г—О —А–µ–≥–Є–і—А–∞—В–∞—Ж–Є—О, —Б–Њ—А–±–µ–љ—В–љ—Л–µ –њ—А–µ–њ–∞—А–∞—В—Л (–љ–µ–Њ—Б–Љ–µ–Ї—В–Є–љ, —Н–љ—В–µ—А–Њ—Б–≥–µ–ї—М), –њ–Њ–ї—Г—З–∞–ї–Є –ї–∞–Ї—В—Г–ї–Њ–Ј—Г –≤ –њ—А–µ–±–Є–Њ—В–Є—З–µ—Б–Ї–Њ–є –і–Њ–Ј–Є—А–Њ–≤–Ї–µ (1,5–3 –Љ–ї). –Ю—Б–љ–Њ–≤–љ—Г—О –≥—А—Г–њ–њ—Г –Т —Б–Њ—Б—В–∞–≤–Є–ї–Є 20 –њ–∞—Ж–Є–µ–љ—В–Њ–≤, –њ–Њ–ї—Г—З–∞–≤—И–Є—Е –њ–∞–љ–Ї—А–µ–∞—В–Є–љ –Є –ї–∞–Ї—В—Г–ї–Њ–Ј—Г –≤ –њ—А–µ–±–Є–Њ—В–Є—З–µ—Б–Ї–Њ–є –і–Њ–Ј–Є—А–Њ–≤–Ї–µ. –Т –≥—А—Г–њ–њ—Г —Б—А–∞–≤–љ–µ–љ–Є—П –≤–Њ—И–ї–Є 20 –і–µ—В–µ–є, –Ї–Њ—В–Њ—А—Л–Љ –±—Л–ї–Є –љ–∞–Ј–љ–∞—З–µ–љ—Л –і–Є–µ—В–∞, –њ–µ—А–Њ—А–∞–ї—М–љ–∞—П —А–µ–≥–Є–і—А–∞—В–∞—Ж–Є—П, —Б–Њ—А–±–µ–љ—В–љ—Л–µ –њ—А–µ–њ–∞—А–∞—В—Л (–љ–µ–Њ—Б–Љ–µ–Ї—В–Є–љ, —Н–љ—В–µ—А–Њ—Б–≥–µ–ї—М). –°—А–µ–і–љ—П—П –њ—А–Њ–і–Њ–ї–ґ–Є—В–µ–ї—М–љ–Њ—Б—В—М –Ї—Г—А—Б–∞ –њ—А–Є–µ–Љ–∞ –ї–∞–Ї—В—Г–ї–Њ–Ј—Л –Є –њ–∞–љ–Ї—А–µ–∞—В–Є–љ–∞ —Б–Њ—Б—В–∞–≤–Є–ї–∞ 12±2 –і–љ—П.
–Ф–Є–∞–≥–љ–Њ–Ј –Є –Њ—Ж–µ–љ–Ї—Г —Б—В–µ–њ–µ–љ–Є —В—П–ґ–µ—Б—В–Є —В–µ—З–µ–љ–Є—П –Ю–Ъ–Ш —Г—Б—В–∞–љ–∞–≤–ї–Є–≤–∞–ї–Є –љ–∞ –Њ—Б–љ–Њ–≤–∞–љ–Є–Є —Г—В–≤–µ—А–ґ–і–µ–љ–љ–Њ–≥–Њ –Ь–Є–љ–Ј–і—А–∞–≤–Њ–Љ –†–§ –њ–Њ—Б–Њ–±–Є—П –і–ї—П –≤—А–∞—З–µ–є «–Ф–Є–∞–≥–љ–Њ—Б—В–Є–Ї–∞ –Є –ї–µ—З–µ–љ–Є–µ –Ю–Ъ–Ш —Г –і–µ—В–µ–є» [–Ь–Є–ї—О—В–Є–љ–∞ –Ы.–Э., –У–Њ—А–µ–ї–Њ–≤ –Р.–Т., –Т–Њ—А–Њ—В—Л–љ—Ж–µ–≤–∞ –Э.–Т., –Ь., 1999].
–Р–љ–∞–ї–Є–Ј –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е –љ–∞–±–ї—О–і–µ–љ–Є–є –њ–Њ–Ј–≤–Њ–ї–Є–ї —Г—Б—В–∞–љ–Њ–≤–Є—В—М, —З—В–Њ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ –њ—А–Њ—В–µ–Ї–∞–ї–Њ –њ—А–µ–Є–Љ—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ –њ–Њ —В–Є–њ—Г –≤–Њ–і—П–љ–Є—Б—В–Њ–є –і–Є–∞—А–µ–Є, –≤ —Д–Њ—А–Љ–µ –≥–∞—Б—В—А–Њ—Н–љ—В–µ—А–Є—В–∞ – —Г 68,3% –і–µ—В–µ–є, —Н–љ—В–µ—А–Є—В–∞ – —Г 28,3%. –Ґ–µ—З–µ–љ–Є–µ –Ю–Ъ–Ш —Г –≤—Б–µ—Е –і–µ—В–µ–є –±—Л–ї–Њ –≥–ї–∞–і–Ї–Є–Љ, –ї–µ–≥–Ї–Є–µ —Д–Њ—А–Љ—Л –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П —А–µ–≥–Є—Б—В—А–Є—А–Њ–≤–∞–ї–Є —Г 45% –±–Њ–ї—М–љ—Л—Е, —Б—А–µ–і–љ–µ—В—П–ґ–µ–ї—Л–µ —Д–Њ—А–Љ—Л –Ю–Ъ–Ш – —Г 55%. –С–Њ–ї—М—И–Є–љ—Б—В–≤–Њ –±–Њ–ї—М–љ—Л—Е (70%) –≥–Њ—Б–њ–Є—В–∞–ї–Є–Ј–Є—А–Њ–≤–∞–ї–Є—Б—М –≤ —Б—В–∞—Ж–Є–Њ–љ–∞—А –≤ –њ–µ—А–≤—Л–µ 2 –і–љ—П –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П, –ї–Є—И—М 2 —А–µ–±–µ–љ–Ї–∞ – –≤ –њ–Њ–Ј–і–љ–Є–µ —Б—А–Њ–Ї–Є. –Э–∞—З–∞–ї–Њ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П —Г 91,7% –і–µ—В–µ–є –±—Л–ї–Њ –Њ—Б—В—А—Л–Љ. –£ 23,3% –±–Њ–ї—М–љ—Л—Е –њ–µ—А–≤—Л–Љ —Б–Є–Љ–њ—В–Њ–Љ–Њ–Љ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П —Б—В–∞–ї–Њ –њ–Њ—П–≤–ї–µ–љ–Є–µ –ґ–Є–і–Ї–Њ–≥–Њ —Б—В—Г–ї–∞, —Г 16,6% – —А–≤–Њ—В—Л, –∞ —Г 60,0% – —Б–Њ—З–µ—В–∞–љ–Є–µ —Н—В–Є—Е —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤. –£ 26,6% –±–Њ–ї—М–љ—Л—Е –Њ—В–Љ–µ—З–µ–љ–Њ –њ–Њ–≤—Л—И–µ–љ–Є–µ —В–µ–Љ–њ–µ—А–∞—В—Г—А–∞ –і–Њ —Б—Г–±—Д–µ–±—А–Є–ї—М–љ—Л—Е —Ж–Є—Д—А, –∞ —Г 5% – –≤—Л—И–µ 39,5–Њ–°. –Ф–µ—В–Є –ґ–∞–ї–Њ–≤–∞–ї–Є—Б—М –љ–∞ —Б–љ–Є–ґ–µ–љ–Є–µ –∞–њ–њ–µ—В–Є—В–∞, —Б–ї–∞–±–Њ—Б—В—М, –≤—П–ї–Њ—Б—В—М, –≤ 36,7% —Б–ї—Г—З–∞–µ–≤ – –љ–∞ –±–Њ–ї–Є –≤ –ґ–Є–≤–Њ—В–µ –Є —Г—А—З–∞–љ–Є–µ. –І–∞—Б—В–Њ—В–∞ —Б—В—Г–ї–∞ —Г–ґ–µ –≤ –њ–µ—А–≤—Л–µ —Б—Г—В–Ї–Є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –±—Л–ї–∞ –Њ—В 4–6 (—Г 55%) –і–Њ 10–12 —А–∞–Ј (—Г 23,3%). –Т –±–Њ–ї—М—И–Є–љ—Б—В–≤–µ —Б–ї—Г—З–∞–µ–≤ —Б—В—Г–ї –±—Л–ї –ґ–Є–і–Ї–Є–є, –±–µ–Ј –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –њ—А–Є–Љ–µ—Б–µ–є. –Ъ–∞–Ї –≤–Є–і–љ–Њ –Є–Ј —В–∞–±–ї–Є—Ж—Л 1, —Б—А–∞–≤–љ–Є–≤–∞–µ–Љ—Л–µ –≥—А—Г–њ–њ—Л –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –±—Л–ї–Є –њ–Њ–ї–љ–Њ—Б—В—М—О —Б–Њ–њ–Њ—Б—В–∞–≤–Є–Љ—Л.
–Ф–ї—П –Њ—Ж–µ–љ–Ї–Є —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В–Є –Є–Ј—Г—З–∞–µ–Љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ —Б —Ж–µ–ї—М—О –≤–Њ—Б—Б—В–∞–љ–Њ–≤–ї–µ–љ–Є—П –Љ–Є–Ї—А–Њ—Н–Ї–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –љ–∞—А—Г—И–µ–љ–Є–є –Ї–Є—И–µ—З–љ–Є–Ї–∞ —Г 30 –і–µ—В–µ–є (–њ–Њ 10 –њ–∞—Ж–Є–µ–љ—В–Њ–≤ –≤ –Ї–∞–ґ–і–Њ–є –Є–Ј –≥—А—Г–њ–њ) –±—Л–ї–Њ –њ—А–Њ–≤–µ–і–µ–љ–Њ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л —В–Њ–ї—Б—В–Њ–є –Ї–Є—И–Ї–Є –њ–Њ –Љ–µ—В–Њ–і–Є–Ї–µ –†.–Т. –≠–њ—И—В–µ–є–љ––Ы–Є—В–≤–∞–Ї –Є –§.–Ы. –Т–Є–ї—М—И–∞–љ—Б–Ї–Њ–є. –Ш—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –њ—А–Њ–≤–µ–і–µ–љ—Л –≤ –і–Є–љ–∞–Љ–Є–Ї–µ – –і–Њ –љ–∞—З–∞–ї–∞ –њ—А–Є–µ–Љ–∞ –њ—А–µ–њ–∞—А–∞—В–Њ–≤ –Є –њ–Њ—Б–ї–µ –µ–≥–Њ –Њ–Ї–Њ–љ—З–∞–љ–Є—П.
–Ю–±—А–∞–±–Њ—В–Ї–∞ —Ж–Є—Д—А–Њ–≤–Њ–≥–Њ –Љ–∞—В–µ—А–Є–∞–ї–∞ —А–µ–Ј—Г–ї—М—В–∞—В–Њ–≤ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –њ—А–Њ–≤–Њ–і–Є–ї–∞—Б—М —Б –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ–Љ –њ–∞—А–∞–Љ–µ—В—А–Є—З–µ—Б–Ї–Є—Е –Є –љ–µ–њ–∞—А–∞–Љ–µ—В—А–Є—З–µ—Б–Ї–Є—Е –Љ–µ—В–Њ–і–Њ–≤ –≤ —Б–Њ–Њ—В–≤–µ—В—Б—В–≤–Є–Є —Б –Њ–±—Й–µ–њ—А–Є–Ј–љ–∞–љ–љ—Л–Љ–Є –Љ–µ—В–Њ–і–∞–Љ–Є —Б—В–∞—В–Є—Б—В–Є–Ї–Є –њ—А–Є –њ–Њ–Љ–Њ—Й–Є –њ–∞–Ї–µ—В–∞ –њ—А–Є–Ї–ї–∞–і–љ—Л—Е –њ—А–Њ–≥—А–∞–Љ–Љ Statistica 6,0 (StatSoft, USA). –Т—Л—З–Є—Б–ї—П–ї–Є —Б–ї–µ–і—Г—О—Й–Є–µ –≤–µ–ї–Є—З–Є–љ—Л: —Б—А–µ–і–љ—О—О –∞—А–Є—Д–Љ–µ—В–Є—З–µ—Б–Ї—Г—О (–Ь); —Б—А–µ–і–љ—О—О –Њ—И–Є–±–Ї—Г —Б—А–µ–і–љ–µ–є –≤–µ–ї–Є—З–Є–љ—Л (m) (–Њ—И–Є–±–Ї—Г —А–µ–њ—А–µ–Ј–µ–љ—В–∞—В–Є–≤–љ–Њ—Б—В–Є). –Ф–Њ—Б—В–Њ–≤–µ—А–љ–Њ—Б—В—М —А–∞–Ј–ї–Є—З–Є–є (—А) —А–µ–Ј—Г–ї—М—В–∞—В–Њ–≤ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –Њ—Ж–µ–љ–Є–≤–∞–ї–Є –њ–Њ –Ї—А–Є—В–µ—А–Є—О –°—В—К—О–і–µ–љ—В–∞. –†–∞–Ј–ї–Є—З–Є–µ —А–∞—Б—Ж–µ–љ–Є–≤–∞–ї–Є –Ї–∞–Ї –і–Њ—Б—В–Њ–≤–µ—А–љ–Њ–µ –њ—А–Є —А<0,05.
–†–µ–Ј—Г–ї—М—В–∞—В—Л –Є –Є—Е –Њ–±—Б—Г–ґ–і–µ–љ–Є–µ
–°–Њ–њ–Њ—Б—В–∞–≤–ї–µ–љ–Є–µ –і–Є–љ–∞–Љ–Є–Ї–Є –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤ –Ю–Ъ–Ш –њ–Њ–Ј–≤–Њ–ї–Є–ї–Њ —Г—Б—В–∞–љ–Њ–≤–Є—В—М, —З—В–Њ –≤–Ї–ї—О—З–µ–љ–Є–µ –≤ —В–µ—А–∞–њ–Є—О –Њ—Б–љ–Њ–≤–љ–Њ–є –≥—А—Г–њ–њ—Л –і–µ—В–µ–є –њ–∞–љ–Ї—А–µ–∞—В–Є–љ–∞ –Є –ї–∞–Ї—В—Г–ї–Њ–Ј—Л —Б –њ–µ—А–≤—Л—Е –і–љ–µ–є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П —Б–Њ–њ—А–Њ–≤–Њ–ґ–і–∞–ї–Њ—Б—М –±–Њ–ї–µ–µ –±—Л—Б—В—А—Л–Љ –Ї—Г–њ–Є—А–Њ–≤–∞–љ–Є–µ–Љ –≥–∞—Б—В—А–Њ–Є–љ—В–µ—Б—В–Є–љ–∞–ї—М–љ—Л—Е —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤.
–Э–∞–Є–±–Њ–ї–µ–µ –≤—Л—А–∞–ґ–µ–љ–љ—Л–є –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–є —Н—Д—Д–µ–Ї—В –љ–∞–±–ї—О–і–∞–ї—Б—П –≤ –≥—А—Г–њ–њ–µ –њ–∞—Ж–Є–µ–љ—В–Њ–≤, –њ–Њ–ї—Г—З–∞–≤—И–Є—Е —Б–Њ—З–µ—В–∞–љ–Є–µ –ї–∞–Ї—В—Г–ї–Њ–Ј—Л —Б –њ–∞–љ–Ї—А–µ–∞—В–Є–љ–Њ–Љ (–Њ—Б–љ–Њ–≤–љ–∞—П –≥—А—Г–њ–њ–∞ –Т). –Ф–ї–Є—В–µ–ї—М–љ–Њ—Б—В—М –і–Є–∞—А–µ–Є —Г –±–Њ–ї—М–љ—Л—Е –≤ –і–∞–љ–љ–Њ–є –≥—А—Г–њ–њ–µ –±—Л–ї–∞ –і–Њ—Б—В–Њ–≤–µ—А–љ–Њ –Љ–µ–љ—М—И–µ (4,24±0,21 —Б—Г—В.), —З–µ–Љ –≤ –Њ—Б–љ–Њ–≤–љ–Њ–є –≥—А—Г–њ–њ–µ –Р (5,6±0,48 —Б—Г—В.) –Є –≤ –≥—А—Г–њ–њ–µ —Б—А–∞–≤–љ–µ–љ–Є—П (6,2±0,52 —Б—Г—В.) (—А<0,01). –£ –±–Њ–ї—М–љ—Л—Е, –њ–Њ–ї—Г—З–∞–≤—И–Є—Е –њ—А–µ–±–Є–Њ—В–Є—З–µ—Б–Ї–Є–є –њ—А–µ–њ–∞—А–∞—В, –љ–∞–±–ї—О–і–∞–ї–Є —В–∞–Ї–ґ–µ –±–Њ–ї–µ–µ –±—Л—Б—В—А–Њ–µ –њ—А–µ–Ї—А–∞—Й–µ–љ–Є–µ –Љ–µ—В–µ–Њ—А–Є–Ј–Љ–∞: 4,4±0,32 —Б—Г—В. –≤ –≥—А—Г–њ–њ–µ –Р, 3,8±0,46 —Б—Г—В. – –≤ –≥—А—Г–њ–њ–µ –Т –≤ —Б—А–∞–≤–љ–µ–љ–Є–Є —Б 5,1±0,42 —Б—Г—В. –≤ –≥—А—Г–њ–њ–µ –њ–Њ–ї—Г—З–∞–≤—И–Є—Е —В–Њ–ї—М–Ї–Њ —Н–љ—В–µ—А–Њ—Б–Њ—А–±–µ–љ—В—Л. –Э–∞–Љ–Є –љ–µ –±—Л–ї–Њ –≤—Л—П–≤–ї–µ–љ–Њ –≤–ї–Є—П–љ–Є—П –ї–∞–Ї—В—Г–ї–Њ–Ј—Л –Є –њ–∞–љ–Ї—А–µ–∞—В–Є–љ–∞ –љ–∞ —Б—А–Њ–Ї–Є –Ї—Г–њ–Є—А–Њ–≤–∞–љ–Є—П —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤ –Є–љ—Д–µ–Ї—Ж–Є–Њ–љ–љ–Њ–≥–Њ —В–Њ–Ї—Б–Є–Ї–Њ–Ј–∞ –Є —А–≤–Њ—В—Л.
–Э–µ–Њ–±—Е–Њ–і–Є–Љ–Њ –Њ—В–Љ–µ—В–Є—В—М —Е–Њ—А–Њ—И—Г—О –њ–µ—А–µ–љ–Њ—Б–Є–Љ–Њ—Б—В—М –ї–∞–Ї—В—Г–ї–Њ–Ј—Л –Є –њ–∞–љ–Ї—А–µ–∞—В–Є–љ–∞, –∞ —В–∞–Ї–ґ–µ –Њ—В—Б—Г—В—Б—В–≤–Є–µ –Ї–∞–Ї–Є—Е––ї–Є–±–Њ –љ–µ–≥–∞—В–Є–≤–љ—Л—Е –њ–Њ–±–Њ—З–љ—Л—Е —А–µ–∞–Ї—Ж–Є–є, –≤ —В–Њ–Љ —З–Є—Б–ї–µ –∞–ї–ї–µ—А–≥–Є—З–µ—Б–Ї–Є—Е.
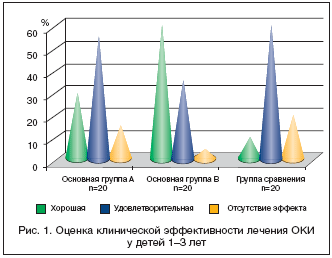
–Я—А–Є –Ї–Њ–Љ–њ–ї–µ–Ї—Б–љ–Њ–є –Њ—Ж–µ–љ–Ї–µ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В–Є —В–µ—А–∞–њ–Є–Є —Г—Б—В–∞–љ–Њ–≤–ї–µ–љ–Њ, —З—В–Њ –љ–∞–Є–±–Њ–ї—М—И–∞—П —З–∞—Б—В–Њ—В–∞ «—Е–Њ—А–Њ—И–µ–≥–Њ» —Н—Д—Д–µ–Ї—В–∞ –Њ—В –ї–µ—З–µ–љ–Є—П –љ–∞–±–ї—О–і–∞–ї–∞—Б—М –≤ –≥—А—Г–њ–њ–µ –±–Њ–ї—М–љ—Л—Е, –њ–Њ–ї—Г—З–∞–≤—И–Є—Е –њ–∞–љ–Ї—А–µ–∞—В–Є–љ —Б–Њ–≤–Љ–µ—Б—В–љ–Њ —Б –ї–∞–Ї—В—Г–ї–Њ–Ј–Њ–є (—А–Є—Б. 1).
–Т —В–Њ –ґ–µ –≤—А–µ–Љ—П –њ—А–Є –≤–Ї–ї—О—З–µ–љ–Є–Є —В–Њ–ї—М–Ї–Њ –ї–∞–Ї—В—Г–ї–Њ–Ј—Л –≤ —В—А–∞–і–Є—Ж–Є–Њ–љ–љ—Г—О —В–µ—А–∞–њ–Є—О –±—Л–ї–Њ –Њ—В–Љ–µ—З–µ–љ–Њ –њ–Њ–≤—Л—И–µ–љ–Є–µ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В–Є –љ–∞ 20%. –Ю—В—Б—Г—В—Б—В–≤–Є–µ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–≥–Њ —Н—Д—Д–µ–Ї—В–∞ –Њ—В –њ—А–Њ–≤–Њ–і–Є–Љ–Њ–≥–Њ –ї–µ—З–µ–љ–Є—П –Ї –Ї–Њ–љ—Ж—Г 3–—Е —Б—Г—В. —А–µ–ґ–µ –≤—Б–µ–≥–Њ –љ–∞–±–ї—О–і–∞–ї–Њ—Б—М –≤ –≥—А—Г–њ–њ–µ –њ–Њ–ї—Г—З–∞–≤—И–Є—Е –ї–∞–Ї—В—Г–ї–Њ–Ј—Г + –њ–∞–љ–Ї—А–µ–∞—В–Є–љ (—Г 1 –±–Њ–ї—М–љ–Њ–≥–Њ). –Т –≥—А—Г–њ–њ–µ —Б—А–∞–≤–љ–µ–љ–Є—П –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ —В–∞–Ї–Є—Е –і–µ—В–µ–є –±—Л–ї–Њ –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ –±–Њ–ї—М—И–µ – 4.
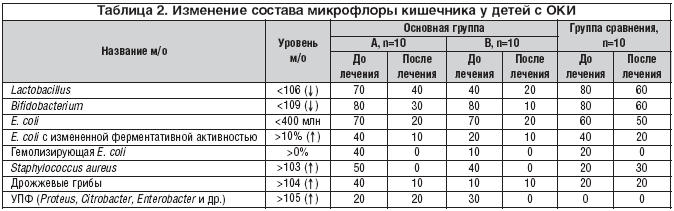
–°—А–∞–≤–љ–Є—В–µ–ї—М–љ–∞—П –Њ—Ж–µ–љ–Ї–∞ —Б–Њ—Б—В–Њ—П–љ–Є—П –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л —В–Њ–ї—Б—В–Њ–є –Ї–Є—И–Ї–Є –љ–∞ —Д–Њ–љ–µ —В–µ—А–∞–њ–Є–Є –±—Л–ї–∞ –њ—А–Њ–≤–µ–і–µ–љ–∞ —Г 30 –±–Њ–ї—М–љ—Л—Е – –њ–Њ 10 –≤ –Ї–∞–ґ–і–Њ–є –Є–Ј –≥—А—Г–њ–њ. –С—Л–ї–Њ —Г—Б—В–∞–љ–Њ–≤–ї–µ–љ–Њ, —З—В–Њ –≤ –Њ—Б—В—А–Њ–Љ –њ–µ—А–Є–Њ–і–µ –Ї–Є—И–µ—З–љ–Њ–є –Є–љ—Д–µ–Ї—Ж–Є–Є —Г 100% –±–Њ–ї—М–љ—Л—Е —А–∞–Ј–≤–Є–≤–∞—О—В—Б—П –і–Є—Б–±–Є–Њ—В–Є—З–µ—Б–Ї–Є–µ –љ–∞—А—Г—И–µ–љ–Є—П —А–∞–Ј–ї–Є—З–љ–Њ–є —Б—В–µ–њ–µ–љ–Є, —Е–∞—А–∞–Ї—В–µ—А–Є–Ј—Г—О—Й–Є–µ—Б—П —Б–љ–Є–ґ–µ–љ–Є–µ–Љ —Г—А–Њ–≤–љ—П –ї–∞–Ї—В–Њ–±–∞–Ї—В–µ—А–Є–є (—Г 63,3% –і–µ—В–µ–є), –±–Є—Д–Є–і–Њ–±–∞–Ї—В–µ—А–Є–є (—Г 80%), –љ–Њ—А–Љ–∞–ї—М–љ–Њ–є –Ї–Є—И–µ—З–љ–Њ–є –њ–∞–ї–Њ—З–Ї–Є (—Г 66,7%), –њ–Њ–≤—Л—И–µ–љ–Є–µ–Љ —Г—А–Њ–≤–љ—П –Ї–Є—И–µ—З–љ–Њ–є –њ–∞–ї–Њ—З–Ї–Є —Б –Є–Ј–Љ–µ–љ–µ–љ–љ–Њ–є —Д–µ—А–Љ–µ–љ—В–∞—В–Є–≤–љ–Њ–є –∞–Ї—В–Є–≤–љ–Њ—Б—В—М—О (—Г 33,3%), –≥–µ–Љ–Њ–ї–Є–Ј–Є—А—Г—О—Й–µ–є E. coli (—Г 23,3%), —А–Њ—Б—В–Њ–Љ –Ї–Њ–ї–Є—З–µ—Б—В–≤–∞ —Г—Б–ї–Њ–≤–љ–Њ––њ–∞—В–Њ–≥–µ–љ–љ—Л—Е –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ–Њ–≤ (—Г 16,7%), –Ј–Њ–ї–Њ—В–Є—Б—В–Њ–≥–Њ —Б—В–∞—Д–Є–ї–Њ–Ї–Њ–Ї–Ї–∞ (—Г 36,7%) –Є –і—А–Њ–ґ–ґ–µ–≤—Л—Е –≥—А–Є–±–Њ–≤ (—Г 23,3%).
–Ъ–∞–Ї –≤–Є–і–љ–Њ –Є–Ј –і–∞–љ–љ—Л—Е —В–∞–±–ї–Є—Ж—Л 2, —Е–∞—А–∞–Ї—В–µ—А –і–Є—Б–±–Є–Њ—В–Є—З–µ—Б–Ї–Є—Е –љ–∞—А—Г—И–µ–љ–Є–є –і–Њ –љ–∞—З–∞–ї–∞ –ї–µ—З–µ–љ–Є—П —Б—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ –љ–µ —А–∞–Ј–ї–Є—З–∞–ї—Б—П –Љ–µ–ґ–і—Г –≥—А—Г–њ–њ–∞–Љ–Є (–µ–і–Є–љ—Б—В–≤–µ–љ–љ—Л–Љ –Њ—В–ї–Є—З–Є–µ–Љ –±—Л–ї–Њ –≤ 2 —А–∞–Ј–∞ –±–Њ–ї—М—И–µ–µ –Ї–Њ–ї–Є—З–µ—Б—В–≤–Њ –і–µ—В–µ–є —Б–Њ —Б–љ–Є–ґ–µ–љ–љ—Л–Љ —Г—А–Њ–≤–љ–µ–Љ –ї–∞–Ї—В–Њ–±–∞–Ї—В–µ—А–Є–є –≤ –≥—А—Г–њ–њ–µ –°—В–Є–Љ–±–Є—Д–Є–і + –±–Є—Д–Є–і—Г–Љ–±–∞–Ї—В–µ—А–Є–љ).
–Ш—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ –ї–∞–Ї—В—Г–ї–Њ–Ј—Л –њ—А–Є –Ю–Ъ–Ш —Б–њ–Њ—Б–Њ–±—Б—В–≤–Њ–≤–∞–ї–Њ —Г–ї—Г—З—И–µ–љ–Є—О –Љ–Є–Ї—А–Њ—Н–Ї–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–≥–Њ –њ–µ–є–Ј–∞–ґ–∞, –≤ —В–Њ–Љ —З–Є—Б–ї–µ –≤–Њ—Б—Б—В–∞–љ–Њ–≤–ї–µ–љ–Є—О –љ–Њ—А–Љ–∞–ї—М–љ–Њ–≥–Њ —Г—А–Њ–≤–љ—П –±–Є—Д–Є–і–Њ–±–∞–Ї—В–µ—А–Є–є —Г 50% –±–Њ–ї—М–љ—Л—Е, –љ–Њ—А–Љ–∞–ї—М–љ–Њ–є –Ї–Є—И–µ—З–љ–Њ–є –њ–∞–ї–Њ—З–Ї–Є – —Г 50%. –Я–Њ–ї–Њ–ґ–Є—В–µ–ї—М–љ—Л–µ –Є–Ј–Љ–µ–љ–µ–љ–Є—П —Б–Њ—Б—В–∞–≤–∞ –Њ–±–ї–Є–≥–∞—В–љ–Њ–є –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л —Б–њ–Њ—Б–Њ–±—Б—В–≤–Њ–≤–∞–ї–Є —Н–ї–Є–Љ–Є–љ–∞—Ж–Є–Є E. coli —Б –Є–Ј–Љ–µ–љ–µ–љ–љ–Њ–є —Д–µ—А–Љ–µ–љ—В–∞—В–Є–≤–љ–Њ–є –∞–Ї—В–Є–≤–љ–Њ—Б—В—М—О —Г 30% –њ–∞—Ж–Є–µ–љ—В–Њ–≤, Staphylococcus aureus – —Г –≤—Б–µ—Е –±–Њ–ї—М–љ—Л—Е —Н—В–Њ–є –≥—А—Г–њ–њ—Л, —Б–љ–Є–ґ–µ–љ–Є—О —Г—А–Њ–≤–љ—П –і—А–Њ–ґ–ґ–µ–≤—Л—Е –≥—А–Є–±–Њ–≤ – —Г 30%.
–Х—Й–µ –±–Њ–ї—М—И–Є–є —Н—Д—Д–µ–Ї—В –±—Л–ї –і–Њ—Б—В–Є–≥–љ—Г—В –њ—А–Є —Б–Њ–≤–Љ–µ—Б—В–љ–Њ–Љ –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–Є –њ–∞–љ–Ї—А–µ–∞—В–Є–љ–∞ –Є –ї–∞–Ї—В—Г–ї–Њ–Ј—Л: –і–µ—Д–Є—Ж–Є—В –±–Є—Д–Є–і–Њ–±–∞–Ї—В–µ—А–Є–є –±—Л–ї –ї–Є–Ї–≤–Є–і–Є—А–Њ–≤–∞–љ —Г 70% –±–Њ–ї—М–љ—Л—Е, –љ–Њ—А–Љ–∞–ї–Є–Ј–∞—Ж–Є—П —Г—А–Њ–≤–љ—П E. coli –і–Њ—Б—В–Є–≥–љ—Г—В–∞ —Г 50%, –Њ—В–Љ–µ—З–∞–ї–∞—Б—М —В–∞–Ї–ґ–µ –њ–Њ–ї–љ–∞—П —Н–ї–Є–Љ–Є–љ–∞—Ж–Є—П —Г—Б–ї–Њ–≤–љ–Њ––њ–∞—В–Њ–≥–µ–љ–љ—Л—Е –±–∞–Ї—В–µ—А–Є–є (–Ї–ї–µ–±—Б–Є–µ–ї–ї–∞, —Ж–Є—В—А–Њ–±–∞–Ї—В–µ—А) –Є St. aureus.
–Э–∞–Є–Љ–µ–љ—М—И–Є–µ –њ–Њ–ї–Њ–ґ–Є—В–µ–ї—М–љ—Л–µ –Є–Ј–Љ–µ–љ–µ–љ–Є—П —Б–Њ—Б—В–∞–≤–∞ –Љ–Є–Ї—А–Њ—Д–ї–Њ—А—Л —В–Њ–ї—Б—В–Њ–є –Ї–Є—И–Ї–Є –љ–∞–±–ї—О–і–∞–ї–Є—Б—М –≤ –≥—А—Г–њ–њ–µ –њ–∞—Ж–Є–µ–љ—В–Њ–≤, –њ–Њ–ї—Г—З–∞–≤—И–Є—Е —В–Њ–ї—М–Ї–Њ —В—А–∞–і–Є—Ж–Є–Њ–љ–љ—Г—О —В–µ—А–∞–њ–Є—О: —Г 60% –і–µ—В–µ–є —Б–Њ—Е—А–∞–љ—П–ї—Б—П –і–µ—Д–Є—Ж–Є—В –ї–∞–Ї—В–Њ– –Є –±–Є—Д–Є–і–Њ–±–∞–Ї—В–µ—А–Є–є, –љ–µ –Є–Ј–Љ–µ–љ—П–ї—Б—П —Г—А–Њ–≤–µ–љ—М –љ–Њ—А–Љ–∞–ї—М–љ–Њ–є –Ї–Є—И–µ—З–љ–Њ–є –њ–∞–ї–Њ—З–Ї–Є, —Б —В–Њ–є –ґ–µ —З–∞—Б—В–Њ—В–Њ–є –Њ–±–љ–∞—А—Г–ґ–Є–≤–∞–ї–Є—Б—М –і—А–Њ–ґ–ґ–µ–≤—Л–µ –≥—А–Є–±—Л –Є St. aureus.
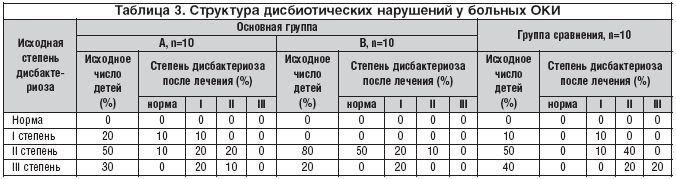
–Я—А–Є –∞–љ–∞–ї–Є–Ј–µ —Б—В—А—Г–Ї—В—Г—А—Л –і–Є—Б–±–Є–Њ—В–Є—З–µ—Б–Ї–Є—Е –љ–∞—А—Г—И–µ–љ–Є–є –њ–Њ —Б—В–µ–њ–µ–љ–Є –Є—Е –≤—Л—А–∞–ґ–µ–љ–љ–Њ—Б—В–Є (–≤ —Б–Њ–Њ—В–≤–µ—В—Б—В–≤–Є–Є —Б –Њ—В—А–∞—Б–ї–µ–≤—Л–Љ —Б—В–∞–љ–і–∞—А—В–Њ–Љ «–Я—А–Њ—В–Њ–Ї–Њ–ї –≤–µ–і–µ–љ–Є—П –±–Њ–ї—М–љ—Л—Е. –Ф–Є—Б–±–∞–Ї—В–µ—А–Є–Њ–Ј –Ї–Є—И–µ—З–љ–Є–Ї–∞» (—Г—В–≤–µ—А–ґ–і–µ–љ –њ—А–Є–Ї–∞–Ј–Њ–Љ вДЦ 231 –Ь–Є–љ–Ј–і—А–∞–≤–∞ –†–§ –Њ—В 9.06.2003)) –±—Л–ї–Њ —Г—Б—В–∞–љ–Њ–≤–ї–µ–љ–Њ, —З—В–Њ –Њ–љ–Є –≤ –Њ—Б—В—А–Њ–Љ –њ–µ—А–Є–Њ–і–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –≤ —Б—А–∞–≤–љ–Є–≤–∞–µ–Љ—Л—Е –≥—А—Г–њ–њ–∞—Е —Б—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ –љ–µ —А–∞–Ј–ї–Є—З–∞–ї–Є—Б—М (—В–∞–±–ї. 3).
–Я—А–µ–Њ–±–ї–∞–і–∞–ї–Є II –Є III —Б—В–µ–њ–µ–љ–Є –і–Є—Б–±–∞–Ї—В–µ—А–Є–Њ–Ј–∞. –Э–∞ —Д–Њ–љ–µ —В–µ—А–∞–њ–Є–Є –ї–∞–Ї—В—Г–ї–Њ–Ј–Њ–є —Б –њ–µ—А–≤—Л—Е –і–љ–µ–є –Ю–Ъ–Ш –≤–Њ—Б—Б—В–∞–љ–Њ–≤–ї–µ–љ–Є–µ –љ–Њ—А–Љ–Њ—Д–ї–Њ—А—Л –Њ—В–Љ–µ—З–µ–љ–Њ —Г 20% –±–Њ–ї—М–љ—Л—Е, –∞ –≤ –Ї–Њ–Љ–њ–ї–µ–Ї—Б–µ —Б –њ–∞–љ–Ї—А–µ–∞—В–Є–љ–Њ–Љ – —Г 50%.
–°—А–µ–і–Є –њ–Њ–ї—Г—З–∞–≤—И–Є—Е –ї–∞–Ї—В—Г–ї–Њ–Ј—Г –њ–Њ—Б–ї–µ –Њ–Ї–Њ–љ—З–∞–љ–Є—П –ї–µ—З–µ–љ–Є—П –љ–µ –±—Л–ї–Њ –≤—Л—П–≤–ї–µ–љ–Њ –љ–Є –Њ–і–љ–Њ–≥–Њ –њ–∞—Ж–Є–µ–љ—В–∞ —Б III —Б—В–µ–њ–µ–љ—М—О –і–Є—Б–±–∞–Ї—В–µ—А–Є–Њ–Ј–∞. –Т —В–Њ –ґ–µ –≤—А–µ–Љ—П –њ—А–Є –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–Є –±–Є—Д–Є–і—Г–Љ–±–∞–Ї—В–µ—А–Є–љ–∞ –≤ –≤–Є–і–µ –Љ–Њ–љ–Њ—В–µ—А–∞–њ–Є–Є –њ—А–Є –Ю–Ъ–Ш –≤—Л—А–∞–ґ–µ–љ–љ–Њ—Б—В—М –Љ–Є–Ї—А–Њ—Н–Ї–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –љ–∞—А—Г—И–µ–љ–Є–є –љ–µ –Є–Ј–Љ–µ–љ—П–ї–∞—Б—М: –і–Є—Б–±–∞–Ї—В–µ—А–Є–Њ–Ј III —Б—В–µ–њ–µ–љ–Є –±—Л–ї –Њ—В–Љ–µ—З–µ–љ —Г 20% –і–µ—В–µ–є, II —Б—В–µ–њ–µ–љ–Є – —Г 60%, –љ–µ –±—Л–ї–Њ –Ј–∞—Д–Є–Ї—Б–Є—А–Њ–≤–∞–љ–Њ –љ–Є –Њ–і–љ–Њ–≥–Њ —Б–ї—Г—З–∞—П –≤–Њ—Б—Б—В–∞–љ–Њ–≤–ї–µ–љ–Є—П —Н—Г–±–Є–Њ–Ј–∞.
–Т—Л–≤–Њ–і—Л
1. –Т–Ї–ї—О—З–µ–љ–Є–µ –≤ –Ї–Њ–Љ–њ–ї–µ–Ї—Б–љ—Г—О —В–µ—А–∞–њ–Є—О –Ю–Ъ–Ш —Г –і–µ—В–µ–є 1–12 –ї–µ—В –ї–∞–Ї—В—Г–ї–Њ–Ј—Л –≤ –њ—А–µ–±–Є–Њ—В–Є—З–µ—Б–Ї–Њ–є –і–Њ–Ј–Є—А–Њ–≤–Ї–µ –≤ —Б–Њ—З–µ—В–∞–љ–Є–Є —Б –њ–∞–љ–Ї—А–µ–∞—В–Є–љ–Њ–Љ –≤ –≤–Њ–Ј—А–∞—Б—В–љ—Л—Е –і–Њ–Ј–Є—А–Њ–≤–Ї–∞—Е –Ї—Г—А—Б–Њ–Љ –љ–µ –Љ–µ–љ–µ–µ 14 –і–љ–µ–є –њ–Њ–≤—Л—И–∞–µ—В —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В—М —В–µ—А–∞–њ–Є–Є –Є —Б–њ–Њ—Б–Њ–±—Б—В–≤—Г–µ—В —Б–Њ–Ї—А–∞—Й–µ–љ–Є—О –і–ї–Є—В–µ–ї—М–љ–Њ—Б—В–Є –і–Є–∞—А–µ–є–љ–Њ–≥–Њ —Б–Є–љ–і—А–Њ–Љ–∞ –Є –Љ–µ—В–µ–Њ—А–Є–Ј–Љ–∞.
2. –Ш—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ –ї–∞–Ї—В—Г–ї–Њ–Ј—Л –≤ –Њ—Б—В—А–Њ–Љ –њ–µ—А–Є–Њ–і–µ –Ю–Ъ–Ш —Г –і–µ—В–µ–є –Ї–∞–Ї –≤ –≤–Є–і–µ –Љ–Њ–љ–Њ—В–µ—А–∞–њ–Є–Є, —В–∞–Ї –Є –≤ —Б–Њ—З–µ—В–∞–љ–Є–Є —Б –њ–∞–љ–Ї—А–µ–∞—В–Є–љ–Њ–Љ –Њ–Ї–∞–Ј—Л–≤–∞–µ—В –њ–Њ–ї–Њ–ґ–Є—В–µ–ї—М–љ–Њ–µ –≤–ї–Є—П–љ–Є–µ –љ–∞ —Б–Њ—Б—В–Њ—П–љ–Є–µ –Љ–Є–Ї—А–Њ—Н–Ї–Њ–ї–Њ–≥–Є–Є —В–Њ–ї—Б—В–Њ–є –Ї–Є—И–Ї–Є, –Њ–±–µ—Б–њ–µ—З–Є–≤–∞—П –≤–Њ—Б—Б—В–∞–љ–Њ–≤–ї–µ–љ–Є–µ –љ–Њ—А–Љ–∞–ї—М–љ–Њ–≥–Њ —Г—А–Њ–≤–љ—П –±–Є—Д–Є–і–Њ–±–∞–Ї—В–µ—А–Є–є, –њ–Њ–≤—Л—И–µ–љ–Є–µ —Г—А–Њ–≤–љ—П –љ–Њ—А–Љ–∞–ї—М–љ–Њ–є –Ї–Є—И–µ—З–љ–Њ–є –њ–∞–ї–Њ—З–Ї–Є, –∞ —В–∞–Ї–ґ–µ —Н–ї–Є–Љ–Є–љ–∞—Ж–Є—О —Г—Б–ї–Њ–≤–љ–Њ––њ–∞—В–Њ–≥–µ–љ–љ—Л—Е –Љ–Є–Ї—А–Њ–Њ—А–≥–∞–љ–Є–Ј–Љ–Њ–≤. –Ф–ї—П –Њ–±–µ—Б–њ–µ—З–µ–љ–Є—П –њ–Њ–ї–љ–Њ—Ж–µ–љ–љ–Њ–≥–Њ –≤–Њ—Б—Б—В–∞–љ–Њ–≤–ї–µ–љ–Є—П –Љ–Є–Ї—А–Њ—Н–Ї–Њ–ї–Њ–≥–Є–Є –Ї–Є—И–µ—З–љ–Є–Ї–∞ –љ–∞–Є–±–Њ–ї–µ–µ —Ж–µ–ї–µ—Б–Њ–Њ–±—А–∞–Ј–љ–Њ —Б–Њ–≤–Љ–µ—Б—В–љ–Њ–µ –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ –ї–∞–Ї—В—Г–ї–Њ–Ј—Л –Є –њ–∞–љ–Ї—А–µ–∞—В–Є–љ–∞.
4. –Ф–ї—П –њ–Њ–≤—Л—И–µ–љ–Є—П —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ—Б—В–Є –Ї–Њ—А—А–Є–≥–Є—А—Г—О—Й–µ–≥–Њ –±–Є–Њ—Ж–µ–љ–Њ–Ј –њ–Њ—В–µ–љ—Ж–Є–∞–ї–∞ –Љ–Њ–љ–Њ—В–µ—А–∞–њ–Є–Є –ї–∞–Ї—В—Г–ї–Њ–Ј–Њ–є –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ —Г–і–ї–Є–љ–µ–љ–Є–µ –Ї—Г—А—Б–∞ –њ—А–Є–Љ–µ–љ–µ–љ–Є—П –њ—А–µ–њ–∞—А–∞—В–∞ –і–Њ 30 –і–љ–µ–є.

–Ы–Є—В–µ—А–∞—В—Г—А–∞
1. –У–Њ—А–µ–ї–Њ–≤ –Р.–Т. –Ш–Ј—Г—З–µ–љ–Є–µ –Њ—Б—В—А—Л—Е –Ї–Є—И–µ—З–љ—Л—Е –Є–љ—Д–µ–Ї—Ж–Є–є —Г –і–µ—В–µ–є / –У–Њ—А–µ–ї–Њ–≤ –Р.–Т., –Ь–Є–ї—О—В–Є–љ–∞ –Ы.–Ъ., –Т–Њ—А–Њ—В—Л–љ—Ж–µ–≤–∞ –Э.–Т., –Ъ–∞–љ—И–Є–љ–∞ –Ю.–Р., –Р–є–Ј–µ–љ–±–µ—А–≥ –Т.–Ы. // –≠–њ–Є–і–µ–Љ–Є–Њ–ї–Њ–≥–Є—П –Є –Є–љ—Д–µ–Ї—Ж–Є–Њ–љ–љ—Л–µ –±–Њ–ї–µ–Ј–љ–Є. 1999. вДЦ 2. –°. 41–45.
2. –Ч–∞–є—Ж–µ–≤–∞ –Ш.–Р. –≠—В–Є–Њ—В—А–Њ–њ–љ–∞—П —В–µ—А–∞–њ–Є—П –Њ—Б—В—А—Л—Е –Ї–Є—И–µ—З–љ—Л—Е –Є–љ—Д–µ–Ї—Ж–Є–є —Г –і–µ—В–µ–є / –Ч–∞–є—Ж–µ–≤–∞ –Ш.–Р., –¶–µ–Ї–∞ –Ѓ.–°., –Ф–Њ—А–Њ–≥–Њ–є–Ї–Є–љ –Ф.–Ы. –£—З–µ–±–љ–Њ––Љ–µ—В–Њ–і–Є—З–µ—Б–Ї–Њ–µ –њ–Њ—Б–Њ–±–Є–µ. –°–∞—А–∞—В–Њ–≤, 2001. –°. 6.
3. –У–Њ—А–µ–ї–Њ–≤ –Р.–Т. –Ф–Є–∞–≥–љ–Њ—Б—В–Є–Ї–∞ –Є –Ї–Њ–Љ–њ–ї–µ–Ї—Б–љ–∞—П —В–µ—А–∞–њ–Є—П –Њ—Б—В—А—Л—Е –Ї–Є—И–µ—З–љ—Л—Е –Є–љ—Д–µ–Ї—Ж–Є–є —Г –і–µ—В–µ–є / –У–Њ—А–µ–ї–Њ–≤ –Р.–Т., –Ь–Є–ї—О—В–Є–љ–∞ –Ы.–Ъ., –Т–Њ—А–Њ—В—Л–љ—Ж–µ–≤–∞ –Э.–Т. –£—З–µ–±–љ–Њ––Љ–µ—В–Њ–і–Є—З–µ—Б–Ї–Њ–µ –њ–Њ—Б–Њ–±–Є–µ. –Ь., 1999. –°. 44.
4. –£—З–∞–є–Ї–Є–љ –Т.–§. –†—Г–Ї–Њ–≤–Њ–і—Б—В–≤–Њ –њ–Њ –Є–љ—Д–µ–Ї—Ж–Є–Њ–љ–љ—Л–Љ –±–Њ–ї–µ–Ј–љ—П–Љ —Г –і–µ—В–µ–є. –Ь.: –У–≠–Ю–Ґ–Р–†––Ь–µ–і–Є—Ж–Є–љ–∞, 2001. –°. 46.
5. –®–∞–±–∞–ї–Њ–≤ –Э.–Я. –Ф–µ—В—Б–Ї–Є–µ –±–Њ–ї–µ–Ј–љ–Є. –°–Я–±.: –Я–Є—В–µ—А, 2000. –°. 463.
6. –Т–Њ—А–Њ–±—М–µ–≤ –Р.–Р. –Ф–Є—Б–±–∞–Ї—В–µ—А–Є–Њ–Ј—Л —Г –і–µ—В–µ–є / –Т–Њ—А–Њ–±—М–µ–≤ –Р.–Р., –Я–∞–Ї –°.–У. –£—З–µ–±–љ–Њ––Љ–µ—В–Њ–і–Є—З–µ—Б–Ї–Њ–µ –њ–Њ—Б–Њ–±–Є–µ. –Ь., 1998. –°. 34–35.
7. –®—Г–ї—М–і—П–Ї–Њ–≤ –Р.–Р. –Ф–Є—Б–±–∞–Ї—В–µ—А–Є–Њ–Ј –Ї–Є—И–µ—З–љ–Є–Ї–∞ / –®—Г–ї—М–і—П–Ї–Њ–≤ –Р.–Р., –Х—А–µ–Љ–Є–љ –Т.–Ш. –£—З–µ–±–љ–Њ––Љ–µ—В–Њ–і–Є—З–µ—Б–Ї–Њ–µ –њ–Њ—Б–Њ–±–Є–µ. –°–∞—А–∞—В–Њ–≤, 2000. –°. 21.
8. –†–∞–Ј–і—М—П–Ї–Њ–љ–Њ–≤–∞ –Ш.–Т. –Т–Є—А—Г—Б–љ—Л–µ –і–Є–∞—А–µ–Є —Г –і–µ—В–µ–є: –Њ—Б–Њ–±–µ–љ–љ–Њ—Б—В–Є –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–є –Ї–∞—А—В–Є–љ—Л –Є —В–∞–Ї—В–Є–Ї–∞ –і–Є–µ—В–Є—З–µ—Б–Ї–Њ–є –Ї–Њ—А—А–µ–Ї—Ж–Є–Є / –Ґ–Є—Е–Њ–Љ–Є—А–Њ–≤–∞ –Ю.–Т., –С–µ—Е—В–µ—А–µ–≤–∞ –Ь.–Ъ., –†–∞–Ј–і—М—П–Ї–Њ–љ–Њ–≤–∞ –Ш.–Т., –Э—Л—А–Ї–Њ–≤–∞ –Ю.–Ш. // –Т–Њ–њ—А–Њ—Б—Л —Б–Њ–≤—А–µ–Љ–µ–љ–љ–Њ–є –њ–µ–і–Є–∞—В—А–Є–Є. 2009.–Ґ. 8. вДЦ 1. –°. 98–103.
9. –Ъ–Њ—А–Њ–≤–Є–љ–∞ –Э.–Р. –Э–Њ–≤—Л–µ –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В–Є –њ—А–Є–Љ–µ–љ–µ–љ–Є—П —Д–µ—А–Љ–µ–љ—В–љ—Л—Е –њ—А–µ–њ–∞—А–∞—В–Њ–≤ —Г –і–µ—В–µ–є —Б —Б–Є–љ–і—А–Њ–Љ–Њ–Љ –Љ–∞–ї—М–і–Є–≥–µ—Б—В–Є–Є / –Ъ–Њ—А–Њ–≤–Є–љ–∞ –Э.–Р., –Ч–∞—Е–∞—А–Њ–≤–∞ –Ш.–Э., –Ч–∞–є–і–µ–љ–≤–∞—А–≥ –У.–Х., –Ъ–∞—В–∞–µ–≤–∞ –Ы.–Р., –Х—А–µ–Љ–µ–µ–≤–∞ –Р.–Т. // –Ґ—А—Г–і–љ—Л–є –њ–∞—Ж–Є–µ–љ—В. 2007. вДЦ 2. –°. 54–58.











