Введение
На сегодняшний день Национальный институт здоровья и клинического совершенствования (National Institute for Health and Care Excellence, NICE) Великобритании предлагает использовать следующую классификацию периодов COVID-19 [1]: острый COVID-19, характеризующийся симптомами и признаками самого COVID-19, сроком до 4 нед., от 4 до 12 нед. — продолжающийся симптоматический COVID-19, а непосредственно постковидный синдром (ПКС) — симптомокомплекс, который развивается во время или после новой коронавирусной инфекции (НКИ) COVID-19, продолжается более 12 нед. и не укладывается в альтернативный диагноз. Проявления ПКС разнообразны, в реальной клинической практике врачи разных специальностей сталкиваются с трудностями диагностики и верификации постковидных осложнений. Для удобства жалобы ПКС сгруппированы в определенные кластеры. Так, со стороны дыхательной системы — это жалобы на одышку, кашель; со стороны сердечно-сосудистой системы — это в первую очередь стеснение в груди, грудная боль, сердцебиение, а также общие симптомы — усталость или утомляемость, высокая температура; со стороны нервной системы — это психологические/психиатрические симптомы: часто встречаемые в популяции когнитивные нарушения («мозговой туман» или потеря концентрации, проблемы с памятью после перенесенной инфекции), головная боль, головокружение, нарушение сна и тревожно-депрессивные расстройства; со стороны желудочно-кишечного тракта — это боли в животе, тошнота, диарея, у пожилых людей встречаются снижение аппетита и анорексия; скелетно-мышечные симптомы — это артралгии, миалгии; со стороны ЛОР-органов — это тиннитус, ушная боль, боль в горле и довольно распространенные жалобы на потерю вкуса и запаха, а также дерматологические симптомы — кожная сыпь и васкулит. К основным факторам, способствующим обострению ПКС, относят чрезмерную физическую активность, инсоляцию, резкие перепады температуры в виде перегревания или переохлаждения, интеркуррентные инфекции, в меньшей степени — стрессы и другие психические перегрузки [1].
В исследовании M.S. Petersen et al. [2] отмечено, что в 53,1% случаев у опрошенных сохраняется как минимум 1 симптом в среднем через 125 дней: усталость (29,8%), потеря обоняния (24,3%) и вкуса (16,4%), артралгия (11,3%), при этом артралгия была одним из наиболее распространенных и длительных симптомов COVID-19. В работе S. Lopez-Leon et al. [3] оценивали ПКС спустя 3 меc. после острой НКИ, было выявлено 5 наиболее распространенных жалоб: усталость (58%), головная боль (44%), нарушение внимания (27%), выпадение волос (25%) и одышка (24%), при этом боль в суставах отмечал каждый пятый пациент с ПКС.
На сегодняшний день известно, что аутоиммунные и аутовоспалительные ревматические заболевания (РЗ) имеют особенности течения как в остром периоде НКИ, так и в постинфекционном. При этом развитие и течение ПКС, по данным литературы, варьирует от 25,9 до 67,9% [3]. Так, S. Batibay et al. [4] оценивали ПКС с помощью опроса и фиксировали жалобы, сохраняющиеся на протяжении 12 нед. после НКИ: среди 53 пациентов с иммуновоспалительными РЗ ПКС наблюдался у 36 (67,9%) пациентов. У 22 (41,5%) из них было 3 или более симптомов; у 14 (26,4%) — 1 или 2 симптома. Всего было зафиксировано более 30 различных симптомов, наиболее частые из которых — усталость и слабость [4]. По данным L. Jacobs et al. [5], при обследовании 230 пациентов с воспалительными заболеваниями суставов, позвоночника и системными заболеваниями соединительной ткани в течение 35–60 дней после выздоровления от НКИ наблюдали различные симптомы ПКС: слабость и усталость (55,0%), одышку (45,3%), незначительные или выраженные трудности при ходьбе (15,6%), подъеме по лестнице (29,9%) и быстрой ходьбе (45,6%).
По собственным данным, изложенным в публикации Е.С. Ароновой и соавт. [6], у половины (47,8%) из 32 пациентов с РА развился ПКС через 9,33±2,52 мес. после НКИ. Основными симптомами среди опрошенных были: снижение концентрации внимания, артралгия и нарушение сна (по 7 случаев из 23), слабость, утомляемость, ухудшение памяти, а также одышка при физической нагрузке (по 6 случаев из 23), колебания артериального давления (5 случаев), тахикардия (4 случая). Было выявлено, что в среднем каждый пациент отмечал 10 симптомов ПКС единовременно [6].
Таким образом, изучение ПКС среди пациентов с РЗ представляет особую значимость в прогнозировании отдаленных последствий заболевания. Большинство исследований проводилось на протяжении 3–6 мес. после НКИ: в этот промежуток времени выявлено существенное снижение качества жизни и работоспособности у пациентов. Однако остается малоизученной длительность ПКС среди пациентов с РЗ и частота развития постковидных осложнений у данной группы больных.
Цель исследования: изучить частоту возникновения и длительность ПКС у пациентов с РЗ, а также особенности течения РЗ в постковидном периоде.
Материал и методы
В исследование был включен 271 пациент (c РА — 186 (68,6%), с анкилозирующим спондилоартритом (СпА) — 46 (16,9%), с псориатическим артритом — 38 (14%)), лечившийся в двух временных инфекционных госпиталях г. Казани (ГАУЗ «РКБ МЗ РТ» и ГАУЗ «ГКБ № 7») и наблюдавшийся затем амбулаторно c апреля 2020 г. по сентябрь 2022 г. Исследование получило одобрение локального этического комитета при ФГБОУ ВО Казанский ГМУ Минздрава России (выписка из протокола № 5 от 24 мая 2022 г.). Все пациенты подписывали добровольное информированное согласие на участие в исследовании.
Критериями включения были: ранее установленный диагноз РЗ в соответствии с Клиническими рекомендациями по диагностике и лечению взрослых пациентов с РЗ1. Диагноз COVID-19 был выставлен в соответствии с Временными методическими рекомендациями по профилактике, диагностике и лечению НКИ2. Критерии невключения: беременность, отказ подписать информированное согласие на участие в исследовании, возраст менее 18 и более 95 лет.
Среди пациентов было 68 (25%) лиц мужского пола, 203 (75%) — женского. Средний возраст составил 56 [46; 65] лет. Средняя длительность течения РЗ составила 10,9 [5; 15] года.
Всем пациентам во время очного визита проводились клиническое обследование с определением активности основного заболевания, объективный осмотр, лабораторные и инструментальные диагностические исследования, включая проведение полимеразной цепной реакции на наличие РНК SARS-CoV-2.
Характер течения РЗ и наличие проявлений ПКС оценивали через 3, 6, 9 и 12 мес. после перенесенной НКИ. Для выявления клинических симптомов, характерных для ПКС, использовался опросник, включенный в углубленную диспансеризацию для граждан, перенесших COVID-19, согласно приказу Минздрава России от 01.07.2021 № 698н «Об утверждении Порядка направления граждан на прохождение углубленной диспансеризации, включая категории граждан, проходящих углубленную диспансеризацию в первоочередном порядке». Для выявления и оценки тяжести депрессии и тревоги использовалась Госпитальная шкала тревоги и депрессии (Hospital Anxiety and Depression Scale, HADS) [7], для оценки депрессии — шкала Гамильтона [8], для диагностики астенического состояния — Шкала астенического состояния (ШАС) [9], для исследования выраженности когнитивных нарушений — Краткая шкала оценки психического статуса (Mini mental State Examination, MMSE)3.
Математическая и статистическая обработка результатов проводилась с помощью программы IBM SPSS Statistics, Data Editor version 23. Для описания качественных номинальных признаков определяли их абсолютные и относительные частоты. Нормальность распределения подтверждали с помощью критериев Шапиро — Уилка и Колмогорова — Смирнова. Если распределение было нормальным, то результаты представлялись в виде М±SD, где M — среднее значение, SD — стандартное отклонение. В этом случае для сравнения групп по количественным признакам использовался параметрический метод с вычислением t-критерия Стьюдента для независимых групп (в предположении равенства дисперсий в группах). Если распределение отличалось от нормального, данные представлялись в виде медианы (Ме) и интерквартильного размаха [Q1; Q3], где Q1 — 25-й квартиль, Q3 — 75-й квартиль. В этом случае о достоверности межгрупповых различий судили по U-критерию Манна — Уитни, а при парных измерениях — критерию Уилкоксона. Различия считались статистически значимыми при p<0,05. Для выявления различий частот в динамике заболеваний и между разными нозологиями использовался критерий χ2. Если хотя бы в одной из сравниваемых групп число случаев было меньше 5, применяли точный критерий Фишера (двусторонний критерий). Если абсолютные частоты были меньше 10, но больше 5, использовали критерий χ2 с поправкой Йейтса на непрерывность.
Результаты исследования
На момент дебюта НКИ ремиссия РЗ была зафиксирована у 9 (3,3%) больных, низкая степень активности — у 58 (21,4%), умеренная степень — у 140 (51,6%), высокая степень — у 21 (7,7%), не было данных у 43 (15,8%) человек. Нестероидные противовоспалительные препараты до НКИ получали 182 (67,1%) пациента, базисную противовоспалительную терапию — 168 (62%) (метотрексат — 115 (42,4%), лефлуномид — 22 (8,1%), сульфасалазин — 22 (8,1%), гидроксихлорохин — 9 (3,3%), глюкокортикостероидные препараты — 93 (34,3%), биологические препараты и малые молекулы — 31 (11,4%): ритуксимаб — 10, секукинумаб — 5, абатацепт — 4; цертолизумаб пэгол, адалимумаб и апремиласт — по 2 человека; инфликсимаб, тоцилизумаб, барицитиниб, сарилумаб, тофацитиниб и нетакимаб — по 1 человеку).
Каждый второй пациент имел хоть одну сопутствующую патологию помимо РЗ. Наиболее распространенными были: гипертоническая болезнь — 161 (59,4%) случай, избыточная масса тела и ожирение — 84 (31%), хроническая сердечная недостаточность — 80 (29,5%), сахарный диабет — 33 (12,1%), постинфарктный кардиосклероз — 14 (5,1%), ишемическая болезнь сердца и нарушения ритма сердца — 12 (4,4%), онкология — 13 (4,8%), инсульт в анамнезе — 10 (3,7%) случаев.
Легкое течение НКИ зафиксировано у 121 (44,6%) пациента, средней степени тяжести и тяжелое течение — у 150 (55,3%). Лечение прошли амбулаторно 182 (67,1%) пациента, в стационаре — 89 (32,8%). Среди 150 пациентов, которым пневмонию верифицировали методом компьютерной томографии (КТ), распределение тяжести выглядело следующим образом: КТ1 — 95 (63,3%) больных, КТ2 — 40 (27%), КТ3 — 12 (8%), КТ4 — 2 (1,7%). Исход НКИ у всех пациентов — выздоровление.
При заполнении опросника углубленной диспансеризации через 3 мес. после перенесенной НКИ чаще всего пациенты жаловались на усиление болей в суставах — 65 (80,2%) больных. При динамическом наблюдении отмечено сохранение высокой частоты встречаемости суставного синдрома на протяжении 9 мес., снижение отмечено к 12-му месяцу у 42 (37,5%) пациентов. Второй по частоте встречаемости жалобой были усталость, и/или мышечные боли, и/или головные боли, и/или дизавтономия, и/или когнитивные нарушения, что расценивалось как функциональные нарушения регуляции деятельности внутренних органов (желудочно-кишечного тракта, печени, почек, мочевого пузыря, легких, сердца, желез внутренней и внешней секреции, кровеносных и лимфатических сосудов), и/или снижение памяти, умственной работоспособности и других познавательных функций мозга — 61 (75,3%) пациент. Подобные жалобы отметили и зафиксировали более половины опрошенных на протяжении 9 мес., тенденция к снижению зафиксирована к 12-му месяцу у 53 (47,3%) больных. Со стороны дыхательной и сердечно-сосудистой систем пациенты также отметили ухудшение, максимум которого приходился на 3-й месяц после перенесенной НКИ. Наиболее частыми жалобами были одышка, снижение переносимости физической нагрузки — 41 (50,6%) пациент. Со стороны сердечно-сосудистой системы, как правило, пациентов беспокоили боли в груди, сердцебиение и отеки на ногах — 30 (37%) больных.
Таким образом, скелетно-мышечные и астенические проявления ПКС беспокоили пациентов с РЗ чаще всего. Через 3 мес. после НКИ отмечено нарастание жалоб, характерных для ПКС. Спустя 9, 12 мес. частота жалоб, согласно опросу, начала снижаться (см. таблицу).

Выявлено, что такие проявления ПКС, как когнитивные нарушения, астения, тревога и депрессия, согласно опроснику HDRS, наблюдаются чаще у пациентов с РЗ через 3 мес. после перенесенной НКИ (рис. 1).
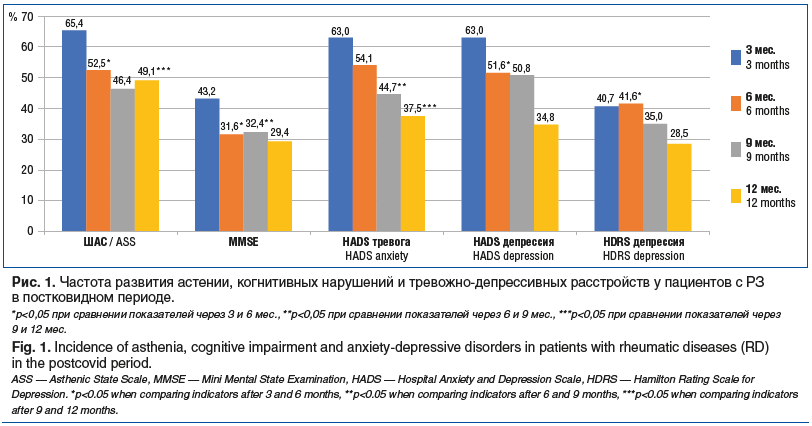
По результатам опросника MMSЕ когнитивные нарушения чаще встречались через 3 мес. после перенесенной НКИ (у 43,2% больных), в динамике зафиксировано сохранение жалоб на нарушение памяти, замедление мышления, снижение концентрации внимания через 6 и 9 мес. после перенесенной НКИ (31,6 и 32,4% больных соответственно (p<0,05)).
Тревога и депрессия максимальных своих значений достигали через 3 мес. после НКИ. К тому же половина опрошенных испытывали тревожно-депрессивные расстройства. Тенденция к снижению показателей, согласно опроснику HADS, отмечена через 12 мес. после перенесенной НКИ. Через год частота встречаемости тревоги и депрессии среди пациентов составляла 42 (37,5%) и 39 (34,8%) случаев соответственно. Для более точной оценки депрессивных расстройств в постковидном периоде у пациентов с РЗ использовалась шкала депрессии Гамильтона, согласно которой было установлено, что на протяжении полугода частота выявления депрессивных расстройств у пациентов оставалась на одном и том же уровне: на 3-й месяц — 33 (40,7%) пациента, на 6-й месяц — 50 (41,6%) (р>0,05), тенденция к снижению была отмечена лишь через 9 мес. после выздоровления у 40 (35,0%) пациентов.
Во время каждого очного визита и опроса пациенты предъявляли жалобы на повышенную истощаемость, раздражительность, расстройства сна, физическую слабость, что нашло подтверждение в результатах теста-опросника ШАС по Л.Д. Малковой, наиболее часто астения выявлялась на 3-й месяц после перенесенной НКИ — у 53 (65,4%) опрошенных. Также отмечено, что на протяжении года астения встречалась почти у половины (55 (49,1%)) опрошенных пациентов с РЗ.
По данным литературы, встречаемость ПКС была выше у женщин, чем у мужчин (23,6% против 20,7% случаев) и лиц в возрасте 35–49 лет (26,8%) [6]. В нашем исследовании получены следующие результаты анкетирования с учетом гендерных различий: согласно опроснику MMSE чаще встречались легкие когнитивные нарушения вне зависимости от пола, при этом среди женщин данная патология встречалась чаще: на 3-й месяц 29,3% против 27,7%, на 6-й месяц 21,6% против 16,6%. Стоит отметить, что умеренные когнитивные нарушения фиксировались гораздо реже. Так, на 3-й месяц среди женщин и мужчин они были выявлены у 9 (15%) и 2 (11,1%) человек, на 6-й месяц — у 10 (13,0%) и 3 (10,0%) соответственно.
Согласно опроснику HADS у мужчин чаще встречались субклинические проявления тревоги и депрессии. Через 3 и 6 мес. тревога выявлена у 7 (38,8%) и 11 (36,6%) мужчин соответственно, депрессия — у 6 (33,3%) и 3 (10,2%) соответственно. Пациенты отмечали беспокойство, выраженную утомляемость, медлительность и напряжение время от времени в течение полугода после перенесенной НКИ. По сравнению с мужчинами среди лиц женского пола чаще встречались клинически выраженные тревога и депрессия. Через 3 и 6 мес. клинически выраженная тревога выявлена у 21 (36,2%) и 17 (23%) женщин, депрессия — у 24 (41,3%) и 23 (31,0%) соответственно. По наблюдениям среди симптомов тревоги и депрессии лица женского пола чаще отмечали беспокойные мысли, внезапное чувство паники и внутреннее напряжение или дрожь. Данная симптоматика сохранялась на протяжении полугода от перенесенной НКИ.
По шкале Гамильтона через 3 и 6 мес. после НКИ среди мужчин депрессивное расстройство легкой степени тяжести было выявлено у 4 (22,2%) и 6 (20%) соответственно, средней степени тяжести — у 1 (5,5%) и 1 (3,3%) соответственно. Среди женщин через 3 и 6 мес. после перенесенной НКИ распределение выглядело следующим образом; депрессивное расстройство легкой степени тяжести — у 13 (22,4%) и 16 (21,6%) соответственно, средней степени тяжести — у 2 (3,4%) и 2 (2,7%) соответственно. Депрессивные расстройства не были связаны с тяжестью перенесенной НКИ. По итогам анкетирования депрессивных расстройств тяжелой степени у наших пациентов выявлено не было.
При разделении пациентов с РЗ на группы с РА и СпА и последующей оценкой частоты и характера течения ПКС было выявлено, что такие жалобы, как одышка и снижение переносимости физической нагрузки и/или хронический кашель, достоверно чаще встречались у пациентов с РА (30 (50,8%) против 11 (47,8%), р<0,05) через 3 и 6 мес. после НКИ, а также усталость, и/или мышечные боли, и/или головная боль, и/или дизавтономия, и/или когнитивные нарушения через 3, 6, 9 мес. после НКИ. Выпадение волос или появление кожной сыпи достоверно чаще отмечали пациенты со СпА через 3 и 6 мес. после НКИ по сравнению с пациентами с РА (13 (56,5%) против 15 (25,4%), р<0,05 и 11 (26,8%) против 15 (17,8%), р<0,05 соответственно (рис. 2).
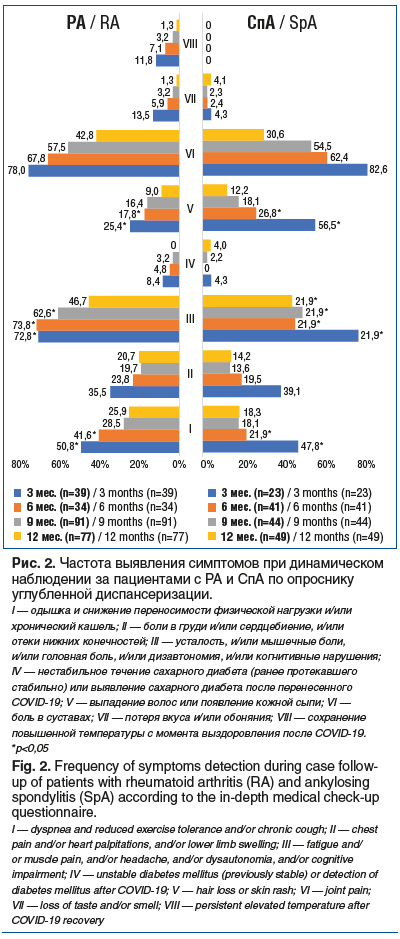
Согласно результатам анкетирования среди пациентов с РА через 3 и 6 мес. после НКИ легкие когнитивные нарушения были выявлены у 46 (79,3%) и 68 (85%) человек соответственно, умеренные когнитивные нарушения — у 12 (20,6%) и 6 (7,5%) соответственно. Через 3 мес. по результатам опросника ШАС по Л.Д. Малковой были получены следующие результаты: у 15 (25,8%) человек слабая астения, у 22 (38%) — умеренная астения, у 3 (5,1%) — выраженная астения. Пациенты с выраженной астенией перенесли НКИ в среднетяжелой форме (КТ2–3) и лечение в условиях инфекционного госпиталя. Через 6 мес. у 21 (26,2%) пациента выявлена слабая астения, у 18 (22,5%) — умеренная астения, у 2 (2,5%) — выраженная. У пациентов с РА, перенесших НКИ в среднетяжелой форме с КТ-верифицированной пневмонией, достоверно чаще фиксировались повышенный уровень тревоги и проявления когнитивных нарушений через 3 и 6 мес. (р<0,005).
Проанализировав активность РЗ у пациентов до, во время и после НКИ через 3, 6, 9 и 12 мес., мы установили, что максимальное количество пациентов с обострением РЗ было через 3 мес. после перенесенной НКИ (рис. 3).
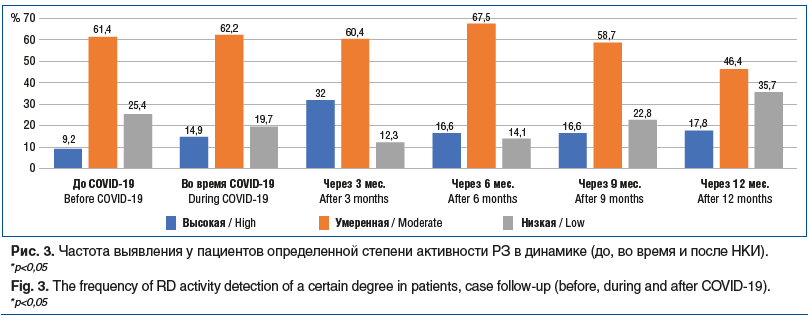
В динамике самой встречаемой жалобой являлась боль в суставах. Была выявлена следующая закономерность: при умеренной и высокой степени активности РЗ до НКИ пациенты отмечали усиление болей в суставах после перенесенной НКИ через 3 и 6 мес. (р<0,05). Также при умеренной и высокой степени активности отмечено усиление болей в груди через 3 мес. после выздоровления (р<0,032).
В исследовании 32 (39,5%) пациентам через 3 мес. после НКИ потребовалось усиление терапии, через 6 мес. — 25 (20,8%) пациентам, через 9 мес. — 29 (25,4%), через 12 мес. — 12 (10,7%). К терапии чаще всего добавляли глюкокортикостероиды до снижения активности РЗ и увеличивали дозу препаратов базисной терапии. Современный принцип «лечение до достижения цели» не теряет своей актуальности и на сегодняшний день остается важным аспектом ведения и курации пациентов с РЗ.
Обсуждение
Согласно полученным данным характерные для ПКС жалобы развились у 75,3% пациентов с РЗ. Полученные результаты были сопоставимы с данными исследования S. Batibay et al. [4], в котором из 53 опрошенных c РЗ у 67,9% развился ПКС, и, несмотря на то, что было выявлено более 30 симптомов, наиболее частыми были усталость и слабость.
Из скелетно-мышечных проявлений ПКС чаще всего (80,2% случаев) было отмечено усиление артралгий через 3 мес. после НКИ. Мы заметили, что в рамках описания симптомов ПКС клиницисты встретились с существенными затруднениями в разграничении артралгии и миалгии и обострения воспалительного заболевания суставов. Очевидно, при возникновении жалоб на стойко сохраняющуюся артралгию и миалгию необходимо провести комплексное обследование пациента с включением лабораторных и, при необходимости, инструментальных диагностических исследований.
На сегодняшний день нет четкого и общепринятого определения усталости и астенического синдрома. Мы в своем исследовании симптомами усталости считали подавляющее, изнуряющее и устойчивое чувство истощения, которое снижает способность функционировать и выполнять повседневную деятельность. Распространенность жалоб на усталость и астенические проявления при заболеваниях опорно-двигательного аппарата значительно различается по данным литературы — от 35 до 82% [10]. Многие опубликованные работы подчеркивают, что астения является одним из наиболее частых проявлений у пациентов, перенесших НКИ [11, 12]. Нами обнаружено длительное сохранение жалоб в рамках ПКС на усталость, мышечные боли на протяжении 9 мес. после НКИ более чем у половины (61,7%) опрошенных пациентов. Аналогичные данные получены в исследовании L. Jacobs et al. [5], где при наблюдении за 230 пациентами с воспалительными заболеваниями суставов и позвоночника слабость и усталость встречались в 55,0% случаев в рамках ПКС. К тому же среди лиц женского пола чаще наблюдались психосоциальные симптомы — утомляемость, беспокойство и дрожь.
Психические расстройства, особенно депрессия и тревога, наблюдаются у 2/3 больных с хроническими РЗ и хронической болью [13]. Несмотря на то, что о проблемах с психическим здоровьем сообщается недостаточно, люди с РЗ демонстрируют повышенные показатели тревожности (16%) и депрессии (33%) по сравнению с населением в целом. На сегодняшний день одной из целей лечения РЗ является минимизация уровня испытываемого психологического стресса; однако тревога и депрессия по-прежнему коррелируют со снижением качества жизни, связанного со здоровьем у людей с РЗ [14, 15]. В то же время усталость и астения являются распространенной и трудно поддающейся лечению проблемой при РЗ. У женщин на протяжении полугода после перенесенной НКИ тревожно-депрессивные расстройства и когнитивные нарушения наблюдались чаще по сравнению с мужчинами. Качество жизни у женщин существенно снижалось, что нарушало стабильность профессиональной и повседневной активности.
Выявлено закономерное увеличение активности основного РЗ и проявлений ПКС через 3 мес. после перенесенной НКИ (р<0,05), что сопоставимо с данными исследования, проведенного Е.С. Ароновой и соавт. [6], где выявлено, что усиление артралгии как симптома НКИ зафиксировано чаще у пациентов с более высокой активностью РА до инфицирования.
Пациенты с РА по сравнению с пациентами со СпА достоверно чаще предъявляли жалобы на снижение переносимости физической нагрузки, усталость и мышечные боли через 3 и 6 мес. после НКИ (р<0,05).
Выводы
У 75,3% пациентов с РЗ выявлены жалобы, характерные для ПКС, сохраняющиеся до года после перенесенной НКИ. Наиболее часто среди опрошенных встречалась артралгия — 80,2%. Второй по частоте встречаемости жалобой были астенические проявления (утомляемость, слабость).
Умеренная и высокая степени активности РЗ до НКИ обусловливали усиление болей в суставах через 3 и 6 мес. после НКИ.
Через 3 мес. после перенесенной НКИ у больных с РЗ установлено нарастание жалоб, характерных для ПКС, и повышение активности самого РЗ.
У женщин на протяжении 6 мес. после перенесенной НКИ тревожно-депрессивные расстройства, когнитивные нарушения и астенические проявления в рамках ПКС фиксировались чаще, чем у мужчин.
-
Федеральные клинические рекомендации Минздрава России по специальности «Ревматология» от 2013 г. с дополнениями от 2016 г. (Электронный ресурс.) URL: https://rheumatolog.su/science/ klinicheskie-rekomendacii/ (дата обращения: 22.02.2023).
-
Временные методические рекомендации Минздрава России «Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19)». Версия 15 (22.02.2022). (Электронный ресурс.). URL: https://static-0.minzdrav.gov.ru/system/attachments/attaches/000/059/392/original/%D0%92%D0%9C%D0%A0... (дата обращения: 22.02.2023).
-
Краткая шкала оценки психического статуса (MMSE). (Электронный ресурс.) URL: https://memini.ru/tests/23789/ (дата обращения: 23.01.2023).
Сведения об авторах:
Мухамадиева Венера Назиповна — аспирант кафедры госпитальной терапии ФГБОУ ВО Казанский ГМУ Минздрава России; 420012, Россия, г. Казань, ул. Бутлерова, д. 49; врач-ревматолог ГАУЗ «ГКБ № 7»; 420103, Россия, г. Казань, ул. Маршала Чуйкова, д. 54; ORCID iD 0000-0002-2731-104X.
Шамсутдинова Наиля Гумеровна — к.м.н., доцент кафедры госпитальной терапии ФГБОУ ВО Казанский ГМУ Минздрава России; Россия, г. Казань, ул. Бутлерова, д. 49; врач-ревматолог ГАУЗ «РКБ МЗ РТ»; 420064, Россия, г. Казань, Оренбургский тракт, д. 138; ORCID iD 0000-0001-7320-0861.
Абдракипов Рифкат Завдатович — врач-ревматолог ГАУЗ «РКБ МЗ РТ»; 420064, Россия, г. Казань, Оренбургский тракт, д. 138; ORCID iD 0000-0003-1140-3238.
Мухина Равия Гаязовна — врач-ревматолог ГАУЗ «ГКБ № 7»; 420103, Россия, г. Казань, ул. Маршала Чуйкова, д. 54.
Абдулганиева Диана Ильдаровна — д.м.н., профессор, заведующая кафедрой госпитальной терапии ФГБОУ ВО Казанский ГМУ Минздрава России; Россия, г. Казань, ул. Бутлерова, д. 49; врач-ревматолог ГАУЗ «РКБ МЗ РТ»; 420064, Россия, г. Казань, Оренбургский тракт, д. 138; ORCID iD 0000-0001-7069-2725.
Контактная информация: Мухамадиева Венера Назиповна, e-mail: venera.mukhamadieva@yandex.ru.
Источник финансирования: работа выполнена в рамках гранта президента РФ по поддержке ведущих научных школ РФ (тема «Разработка технологий здоровьесбережения пациентов с иммуновоспалительными заболеваниями в период пандемии COVID-19» (НШ-4321.2022.3).
Конфликт интересов отсутствует.
Статья поступила 30.03.2023.
Поступила после рецензирования 24.04.2023.
Принята в печать 22.05.2023.
About the authors:
Venera N. Mukhamadieva — postgraduate student of the Department of Hospital Therapy, Kazan State Medical University; 49, Butlerov str., Kazan, 420012, Russian Federation; rheumatologist of the City Clinical Hospital No. 7; 54, Marshal Chuikov str., Kazan, 420103, Russian Federation; ORCID iD 0000-0002-2731-104X.
Nailya G. Shamsutdinova — C. Sc. (Med.), Associate Professor of the Department of Hospital Therapy, Kazan State Medical University; 49, Butlerov str., Kazan, 420012, Russian Federation; rheumatologist of the Republican Clinical Hospital of the Ministry of Health of the Republic of Tatarstan; 138, Orenburg Tract, Kazan, 420064, Russian Federation; ORCID iD 0000-0001-7320-0861.
Rifkat Z. Abdrakipov — rheumatologist of the Republican Clinical Hospital of the Ministry of Health of the Republic of Tatarstan; 138, Orenburg Tract, Kazan, 420064, Russian Federation; ORCID iD 0000-0003-1140-3238.
Raviya G. Mukhina — rheumatologist of the City Clinical Hospital No. 7; 54, Marshal Chuikov str., Kazan, 420103, Russian Federation.
Diana I. Abdulganieva — Dr. Sc. (Med.), Professor, Head of the Department of Hospital Therapy, Kazan State Medical University; 49, Butlerov str., Kazan, 420012, Russian Federation; rheumatologist of the Republican Clinical Hospital of the Ministry of Health of the Republic of Tatarstan; 138, Orenburg Tract, Kazan, 420064, Russian Federation; ORCID iD 0000-0001-7320-0861.
Contact information: Venera N. Mukhamadieva, e-mail: venera.mukhamadieva@yandex.ru.
Financial Disclosure: this work has been supported by the Grant of the President of the Russian Federation for leading scientific schools of the Russian Federation (topic "Development of health protection technologies for patients with immunoinflammatory disorders during the COVID-19 pandemic" (НШ-4321.2022.3).
There is no conflict of interest.
Received 30.03.2023.
Revised 24.04.2023.
Accepted 22.05.2023.












