Печень взрослого человека весит около 1,5 кг. Она покрыта тонкой прочной соединительнотканной оболочкой – глиссоновой капсулой [1]. Большая часть печени располагается в правой стороне туловища. Печень проецируется на переднюю брюшную стенку надчревной области. Верхняя граница печени в норме начинается в 10-м межреберье справа по средней подмышечной линии. Отсюда она круто поднимается кверху и медиально. По правой сосковой линии граница печени может достигать в норме 4-го межреберья. Далее граница печени опускается влево, пересекает грудину несколько выше основания мечевидного отростка, верхняя граница печени доходит до середины расстояния между левой грудинной и левой сосковой линией.
Нижняя граница печени также начинается в 10-м межреберье справа, но идет наискосок и медиально, пересекает 9-й и 10-й реберные хрящи справа, идет по области над чревьем наискосок влево и вверх, пересекает реберную дугу на уровне 7-го левого реберного хряща и в 5-м межреберье соединяется с верхней границей [2]. Расположение нижней границы печени – одна из наиболее важных клинических характеристик ее размера. В норме она определяется ниже края реберной дуги справа, выступ должен быть не более чем 2 см.
Печень состоит из 2-х главных долей, правая доля значительно крупнее левой. Нижняя поверхность печени называется висцеральной и соприкасается с некоторыми частями ЖКТ и правой почкой. Верхняя поверхность печени гладкая, непосредственно прилежит к диафрагме. На нижней поверхности печени имеется короткая глубокая поперечная борозда – ворота печени.
Относительная массовая доля печени неодинакова в различные периоды жизни человека: у новорожденного печень занимает большую часть брюшной полости, а масса составляет 1:20 массы тела; у взрослого масса печени – 1:50 массы тела, а ее скелетотопия соответствует описанной выше [2].
Печень состоит из паренхимы, формируемой гепатоцитами, и соединительнотканной стромы. Гепатоциты – функциональные клетки печени, выполняющие не менее 500 различных функций – от накопительных (гликоген) до детоксицирующих (глюкуронид).
Уникальность печени как органа состоит еще и в том, что она является одновременно экзокринной и эндокринной железой. Эндокринный секрет поступает из печени непосредственно в кровоток, а экзокринный представляет собой желчь. Последняя поступает в печеночный проток, желчный пузырь, двенадцатиперстную кишку (ДПК). Общий желчный проток (ductus choledochus) открывается в ДПК, формируя фатеров сосок. За 1 сут в кишку поступает от 0,5 до 1 л желчи, динамика ее поступления определяется пищеварительной необходимостью. Если такой необходимости нет, желчь депонируется в желчном пузыре [2].
Желчь содержит желчные пигменты (билирубин), соли желчных кислот, белки, холестерин, кристаллоиды тканевой жидкости. Основная функция желчи заключается в эмульгировании пищевых жиров, что является подготовкой к ферментативному воздействию. В норме количество желчного пигмента – билирубина в крови невелико: его общее количество не должно превышать 20 мкмоль/л, а количество билирубина, определяемого прямой диазореакцией (метод Ендрашека), – не более 3,4 мкмоль/л [3]. Последний представляет собой глюкуронид билирубина. Так называемый «непрямой» билирубин – это желтый пигмент, связанный с белками крови, не прошедший детоксикацию в печени. Небольшое количество токсичного «непрямого» билирубина в крови не приводит к нарушению общего гомеостаза.
Заболевания печени неминуемо сказываются на состоянии кожи и ее придатков. При этом возникают симптомы, оценка которых даже при отсутствии специальных исследований позволяет поставить точный диагноз и направить лечебный процесс в нужном направлении. Одним из таких серьезных заболеваний является цирроз печени.
Необходимо различать 2 процесса, в исходе которых орган теряет большую часть специфических для него функций. Потеря этих функций происходит в результате гибели специализированных элементов органов, в данном случае гепатоцитов, и замещения их соединительной тканью. Эти 2 процесса – цирроз и фиброз.
Фиброз – процесс неактивный, представляющий собой рубцовые изменения в каком-либо органе; однажды возникнув, например, вследствие абсцесса, фиброз заполняет недостающую структуру органа, хотя и является в функциональном смысле несостоятельным. Опасности данный процесс не представляет, т. к. не является активным, не прогрессирует.
Цирроз – это активный процесс замещения функционально-специализированной ткани тканью соединительной, уже не выполняющей специализированных функций. Основная опасность цирроза – в его неуклонном прогрессировании, сопровождающемся гибелью функциональных элементов органа – гепатоцитов. Уникальность печени как органа состоит еще и в том, что она обладает выраженными регенераторными возможностями, способна восстановить часть утраченных долек. Именно эта способность к регенерации утрачивается при циррозе. Поврежденные гепатоциты регенерируют медленнее, чем происходит их замещение соединительной тканью.
Причины цирроза сводятся к действию ряда агентов, активность которых превосходит адаптационные возможности органа [4–6].
В основу патогенетической классификации цирроза печени положен принцип учета портальной гипертензии, развития цирроза в результате предшествующих некроза гепатоцитов, длительного застоя желчи. В соответствии с этой клинико-морфологической классификацией различают циррозы печени: портальный, постнекротический, билиарный, смешанный.
Портальный цирроз – наиболее часто встречающий вид цирроза печени (до 40% всех случаев). Свое название этот вид получил из-за часто развивающейся гипертензии в системе воротной вены печени. По клинической классификации ВОЗ, это цирроз микронодулярный, а его причинами часто бывают алкогольная интоксикация, жировой гепатоз, патологические состояния с белково-витаминной недостаточностью; могут иметь значение и инфекционные поражения, например, болезнь Боткина [7]. Еще один синоним портального цирроза – септальный, поскольку для него характерно образование соединительнотканных перегородок, фрагментирующих дольки печени. Из общеклинических симптомов для портального цирроза характерны слабость, потеря аппетита, боли в области правого подреберья, чередование запоров и поносов, вздутие живота. Печень пальпируется в 85% случаев, селезенка – в 40% случаев. Желтуха развивается в начале процесса только у 12% больных. Увеличение печени на ранних стадиях цирроза может никак не проявляться клинически, и о неблагополучии свидетельствует только увеличение размеров органа. Постепенно консистенция печени становится более плотной, ее поверхность – бугристой, а увеличение размера может смениться уменьшением. Спленомегалия появляется позднее, чем гепатомегалия [7].
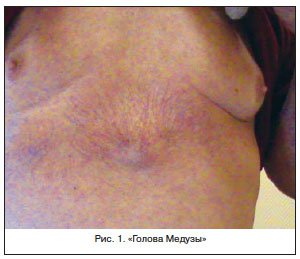
Очень быстро при портальном циррозе развиваются застойные явления в различных венозных бассейнах: на эзофагогастродуоденоскопии определяются варикозное расширение вен пищевода (из которых временами возможны кровотечения), вен передней брюшной стенки («голова Медузы», рис. 1), переполнение геморроидальных узлов [7]. Вследствие застоя происходит пропотевание жидкой части плазмы крови в брюшную полость, и формируется асцит, иногда достигающий значительных размеров. На нижних конечностях развиваются массивные отеки. Появление асцита всегда указывает на наличие печеночно-клеточной недостаточности. Ведь помимо застойных явлений выходу жидкости в ткани способствует нарушение синтеза альбумина. Этот момент в сочетании с задержкой натрия приводит к понижению внутрисосудистого коллоидно-осмотического давления. Задержка натрия обусловлена повышенным синтезом альдостерона и снижением его инактивации при циррозе.
Постнекротический цирроз составляет до 30% всех циррозов и по классификации ВОЗ соответствует макронодулярному циррозу. В большинстве случаев эта форма цирроза возникает в исходе вирусных гепатитов, вследствие чего он также получил название «постгепатитный». Другие причины этой формы цирроза – гепатотоксические яды. Под действием всех этих факторов происходит некроз паренхимы печени, а вслед за массивными некрозами наступает коллапс сохранившейся стромы. Коллабированная строма превращается в рубцы, между которыми сохраняются участки печеночной ткани. Поскольку регенераторная способность печени какое-то время сохраняется, между прослойками соединительной ткани образуются крупные узлы функционально все еще состоятельной печеночной паренхимы [7]. Но, к сожалению, для этой формы цирроза характерно быстрое прогрессирование заболевания, и признаки печеночно-клеточной недостаточности быстро выступают на первый план: боли в правом предреберье, диспептические расстройства. Желтуха развивается у большинства больных и протекает волнообразно. Часто присоединяются астено-вегетативные нарушения. Если для портального цирроза характерно медленное прогрессирование асцита, то при постнекротическом циррозе асцит имеет волнообразное течение и на ранних стадиях может даже какое-то время самостоятельно разрешаться [7, 8].
Билиарные циррозы составляют 5–10% всех циррозов печени. Различают первичный и вторичный билиарный цирроз. Первичный билиарный цирроз – воспалительное аутоиммунное заболевание междольковых и септальных желчных протоков. Желчные протоки постепенно разрушаются под воздействием вирусов, лекарств, других интоксикантов; это состояние ведет к дуктопении, персистирующему холестазу, прогрессирующей печеночной недостаточности. Таким образом, в основе первичного билиарного цирроза лежит внутрипеченочный холестаз. Этой формой цирроза чаще болеют женщины в возрасте 40–60 лет, интенсивный показатель составляет 4–15 случаев на 105 населения. Средняя продолжительность жизни пациентов с клиническими проявлениями – 7–10 лет [8]. Вторичный билиарный цирроз возникает при холангитах, врожденных дефектах строения желчных путей, при наличии различных длительно существующих препятствий для оттока желчи (камень, рубец, новообразование). Соединительная ткань развивается вокруг желчных канальцев и по периферии печеночных долек, вследствие чего возникают так называемые «ложные дольки». В основе вторичного билиарного цирроза лежит внепеченочный холестаз.
Общеклинические симптомы билиарного цирроза определяются холестазом. Характерны желтуха, кожный зуд, стеаторея, остеопороз, кровоточивость. В клинически выраженных случаях развивается портосистемная энцефалопатия [8].
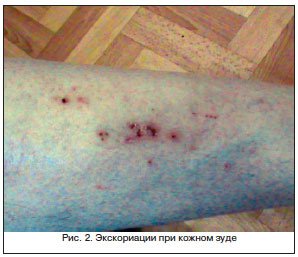
Кожный зуд хотя и может иметь место при любых поражениях печени, особенно мучителен именно при билиарном циррозе. Иногда его интенсивность можно сравнить с зудом при лимфоме кожи или при тяжелом течении атопического дерматита. Зуд доводит больного до исступления, иногда до суицида [8]. Отличительной особенностью кожного зуда при печеночной недостаточности является наличие только вторичных элементов – экскориаций (расчесов), в то время как первичные элементы всевозможных высыпаний, характерных для большинства зудящих дерматозов, отсутствуют (рис. 2). Нет папул, везикул, бугорков, лишь иногда встречаются уртикарии.
Функциональная характеристика цирроза печени любого происхождения включает следующие параметры [4, 9]:
1. Печеночно-клеточная недостаточность:
– компенсированная (только изменение показателей нагрузочных проб, уровень билирубина – <34 мкмоль/л, протромбиновое время (ПТВ) – 1–4 с, уровень альбумина – >35 г/л);
– субкомпенсированная (уровень билирубина – 35–50 мкмоль/л, уровень альбумина – 28–35 г/л, ПТВ – 4–6 с);
– декомпенсированная (уровень альбумина – <28 г/л, уровень билирубина – > 51 мкмоль/л, ПТВ – > 6 с).
2. Портальная гипертензия:
– умеренная;
– резко выраженная.
Для цирроза характерна внутрипеченочная форма портальной гипертензии.
3. Активность цирроза:
– неактивный;
– активный (степень умеренная, выраженная).
4. Асцит:
– нет;
– мягкий;
– напряженный.
5. Энцефалопатия:
– нет;
– легкая (1–2 степень);
– тяжелая (3–4 степень).
Гибель клеток и тканей со столь огромным функциональным набором (как уже было отмечено, не менее 500), каким обладает печеночная ткань, и определяет все разнообразие кожной симптоматики, проявляющейся у больного с циррозом печени.
Желтуха и кожный зуд являются неотъемлемыми симптомами цирроза печени. Оттенки желтизны могут варьировать в широких пределах – от бледно-желтого до желто-красного. Существует даже понятие «субиктеричность», когда желтушность субъективно едва угадывается; признак хорошо определяется на склерах. Желтуха становится заметной клинически при билирубинемии не менее 34–36 мкмоль/л (2–3 мг%) [1, 9].
Распределение желтизны по поверхности кожи может быть неравномерным, часто она более выражена на туловище и склерах, а на конечностях – в меньшей степени. В околопупочной зоне часто проецируется острая патология гепатобилиарной системы: при остром холецистопанкреатите здесь возможно появление геморрагий, а при разрыве общего желчного протока – резкое желтое окрашивание. Слабовыраженная желтуха бывает при атрофических формах цирроза.
К кардинальным симптомам цирроза – желтухе и кожному зуду часто присоединяются другие, имеющие значение не только для верификации диагноза, но и для клинической оценки функционального состояния печени, степени компенсации патологического процесса, а значит, и для прогноза.
В терапевтической истории болезни общая характеристика кожных покровов больного, как правило, не выносится в отдельный status localis. Это один из начальных этапов осмотра пациента. Для портального цирроза характерна темная пигментация кожи, в большей степени открытых ее участков, что связано с отложением в дерме меланина; в свою очередь эти отложения меланина обусловлены повышенным содержанием эстрогенов и стероидных гормонов. Отмечается так называемый землистый цвет лица.
При любой форме цирроза печени происходят изменения волосяного покрова. Из всех придатков кожи волосы, пожалуй, наиболее чувствительны к интоксикации. У больных циррозом печени часто можно обнаружить отсутствие волос в подмышечной области. Повышенное содержание эстрогенов ведет к тому, что даже у мужчин пропадают волосы в области бороды и усов, развивается гинекомастия [5].
Развитие эритемы ладоней – симптом, характерный не только для цирроза, но и для любого хронического заболевания печени. Вместе с тем при циррозе «печеночные ладони» являются неотъемлемой частью клинической картины. Кроме эритемы отмечается сглаженность thenar и hypothenar. Этот симптом может наблюдаться не только у больных с циррозом печени, но и при беременности, ревматоидном полиартрите, а также у здоровых подростков [5].
Клиническую картину цирроза печени часто дополняют различные новообразования. Все новообразования, возникающие на этом фоне, являются доброкачественными. Их условно можно разделить на сосудистые, «новообразования накопления» и гиперкератотические.
К сосудистым новообразованиям относятся всевозможные гемангиомы, в первую очередь звездчатые паукообразные гемангиомы, являющиеся едва ли не столь же характерным признаком поражения печени, как «печеночные ладони». Их еще называют «паучками». Они считаются прогностически неблагоприятным признаком. Локализуются эти «паучки» почти исключительно в области оттока верхней полой вены: на лбу, затылке, плечах, передней стенке грудной клетки. Морфологически звездчатые гемангиомы представляют собой точечные, по 1–3 мм, эктазии сосудов темно-красного, вишневого цвета. При витропрессии, слабом нажатии предметным стеклом, особенно при использовании дерматоскопа, можно обнаружить пульсацию центрального сосуда. Механизм их образования, по-видимому, обусловлен рядом медиаторов и гормонов, высвобождающихся в период гибели гепатоцитов. Гепарин является одним из таких гормонов. При гепатопатиях поражаются и артериолы, и венулы [10].
Дифференцировать сосудистые звездочки следует от ангиомоподобных элементов при болезни Рендю–Ослера–Вебера (телеангиэктазия наследственно геморрагическая), ангиокератом Фабри–Андерсона, Фордайса, паукообразных невусов. Последние представляют собой сосудистые невусы, существуют с раннего детства и не сопровождаются патологией внутренних органов. Столь же безобидна ангиокератома Фордайса, представляющая собой врожденную мальформацию сосудистой стенки. А вот ангиокератома Фабри–Андерсона требует пристального внимания, ибо является смертельным заболеванием [11].
Характерным для цирроза печени, но относительно редким симптомом является синюшный, малиновый или красный язык с выраженной атрофией слизистой и сосочков. Губы тоже становятся красными, как бы лакированными. Этот признак наблюдается при циррозах, но его часто трудно интерпретировать и отличить от других патологических состояний. Так, например, этот признак может быть единственным проявлением начинающегося красного плоского лишая. Кроме того, атрофией и «лакированностью» языка часто сопровождается кандидоз слизистой полости рта, его атрофическая форма. Цианотичность языка, хотя и без выраженной атрофии, может наблюдаться при митральных и смешанных пороках сердца, при которых цирроз печени – не редкость.
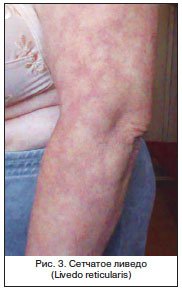
В целом сосудистая система сильно страдает при циррозе печени. У таких пациентов развиваются различные варианты ливедо (рис. 3) – своеобразного расширения сосудов кожи: по типу сетки – сетчатое ливедо (livedo reticularis), колец – кольцевидное ливедо (livedo annilaris), кроны дерева – древовидное ливедо (livedo racemosa) [12].
В тяжелых случаях, особенно на стадии постепенного перехода хронического активного гепатита в цирроз, у таких больных на коже туловища и конечностей появляются множественные геморрагии, и хотя это состояние носит название «печеночная пурпура», характер геморрагий варьирует от мелких петехий до экхимозов и вибицес. При обнаружении даже мелкоточечных кровоизлияний или кровоизлияний в склеру рекомендуется выполнить общеизвестные клинические приемы оценки состояния сосудистой стенки: «жгута», «щипка», проверить наличие симптома Румпеля–Лееде. Иногда сосудистая стенка страдает настолько, что выявляется геморрагический дермографизм [12]. Пациенты могут предъявлять жалобы на частые носовые кровотечения.
«Новообразования накопления» представлены ксантомами и ксантелазмами. Они представляют собой проявления функциональных нарушений липидного обмена. Специфическими для цирроза печени эти новообразования не являются и скорее указывают на предрасположенность к отложению липидов в тканях. Но поскольку нарушения липидного обмена являются непременным компонентом патогенеза цирроза печени, появление ксантом и ксантелазм уже представляет собой клиническую составляющую клинико-лабораторного синдрома дислипидемии. Своеобразные отложения липидов могут формироваться как на фоне гиперлипидемии, так и при нормолипидемическом состоянии. Наиболее частыми вариантами отложения в коже холестерина и липидов являются плоские ксантомы и ксантелазмы [13]. Они представляют собой узелки желтовато-белесоватого цвета размером от 1 до 5 мм округлой или овоидной формы. Отложение липидов происходит в верхних слоях дермы, где находится скопление пенистых клеток. Цитоплазмы этих клеток заполнены липидами. Обычно при диагностике стойкой дислипидемии имеют значение множественные плоские ксантомы.
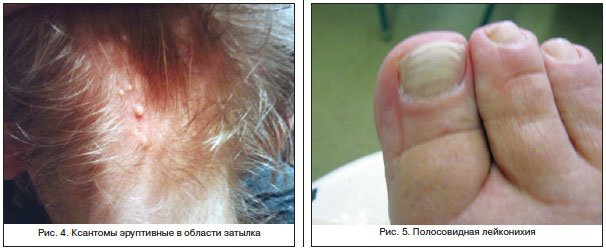
Кроме плоских встречаются также множественные эруптивные ксантомы (рис. 4), представляющие собой более крупные образования – узлы размером 5–8 мм, безболезненные, располагающиеся рассеянно по всему кожному покрову; наибольшее их количество обнаруживается на разгибательных поверхностях конечностей, спине, ягодицах. Часто эти узлы имеют воспалительный венчик вокруг основного элемента [14].
При проведении дифференциальной диагностики при множественных плоских и эруптивных ксантомах следует учитывать не только гиперлипидемические и дислипидемические состояния, но и нозологии, не имеющие прямого отношения к обмену липидов: это различные гематологические заболевания, зачастую тяжелые; состояния, угрожающие жизни (гистиоцитоз Х, лейкозы, миеломная болезнь и другие системные заболевания).
Более редкие типы ксантом – туберозные и сухожильные, они никак не коррелируют с циррозом печени.
Гиперкератотические новообразования на коже при циррозе печени могут быть представлены старческими кератомами. Это гиперкератотические новообразования коричневатого цвета размером 1–2 см, возвышающиеся над поверхностью кожи, плотноватые и шероховатые на ощупь. Локализуются они почти исключительно на коже туловища, иногда располагаются по линиям натяжения Лангера. Если этих новообразований немного, то они представляют собой самостоятельную нозологию и отражают лишь склонность кожи к появлению таких новообразований. Если в течение года или даже более короткого периода внезапно произошло массивное толчкообразное высыпание этих кератом в огромном количестве, то такое состояние может быть расценено как синдром Leser–Trelat [15], паранеоплазия, вызванная карциномой ЖКТ. Если же количество кератом медленно увеличивается в течение 3–4 лет, и в конечном итоге к ним присоединяются другие симптомы и кожный зуд, то необходимо обследование печени.
Специалисту можно о многом судить по изменениям состояния ногтей больного. Дело в том, что еще одним компонентом патогенеза цирроза печени является нарушение белкового обмена, в т. ч. и нарушение синтеза кератина. Часто у таких пациентов мы обнаруживаем изменения структуры и цвета ногтей. На эндогенный характер этих изменений указывают их симметричность и множественность. Например, единичные точечные белесоватые пятнышки на одном из ногтей кистей, постепенно продвигающиеся к свободному краю, не только не свидетельствуют о наличии серьезного заболевания, но даже не рассматриваются как патологическое состояние. Для учета симптома лейконихии (рис. 5) в качестве значимого признака необходимы симметричность, множественность изменений, а также большая площадь поражения. Наиболее типична для токсического (алкогольного) цирроза тотальная лейконихия – симптом хоть и редкий, но вместе с тем четко коррелирующий с тяжестью процесса [5].
Гораздо чаще встречаются неспецифические изменения структуры ногтей:
− онихорексис – трещины свободного края ногтя;
− онихошизис – расслоения ногтя параллельно горизонтальной поверхности;
− точечные углубления (симптом Розенау) по типу псориатических, но в меньшем количестве;
− продольные гребешки ногтей (по типу «реек крыши») – встречаются в норме у людей старческого возраста, а в молодом возрасте – при соответствующих тяжелых заболеваниях;
− гапалонихия (онихомаляция) – своеобразное размягчение ногтевой пластинки вследствие нарушений ее минерализации;
− койлонихия – вогнутые, «ложкообразные» ногти являются вариантом гапалонихии, но в сочетании с другими симптомами (субиктеричность склер, землистость лица, «лакированный язык») могут служить критерием выраженной интоксикации и, соответственно, прогностически неблагоприятным признаком.
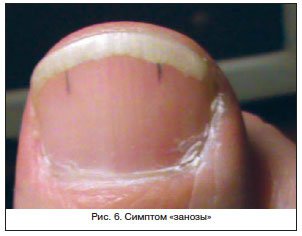
Патология сосудов ногтевого ложа – частое явление при токсическом гепатите с исходом в цирроз. Часто наблюдается симптом «занозы», splinter symptom – расширение капилляров ногтевого ложа и повышение их проницаемости, проявляющееся в виде тонкой короткой «ниточки», просвечивающей через ногтевую пластинку (рис. 6). Появление этого симптома – относительно раннее свидетельство неблагополучия печени, а при циррозе этот признак появляется регулярно.
Гипертрофические поражения ногтей, их чрезмерное уплотнение (склеронихия), гиппократовы ногти для цирроза печени не характерны.
Классическим признаком длительно пьющего человека всегда считалась эритема лица – симптом, описанный во многих художественных произведениях. Между тем сама по себе эритема лица, или розацеа, напрямую не коррелирует с тяжестью поражения печени, а лишь выдает факт злоупотребления алкоголем. Именно под действием алкоголя происходит расширение сосудов лица, которое в дальнейшем становится стойким. Однако считается, что крайняя степень розацеа – ринофима все же определенным образом коррелирует с тяжестью поражения печени и может служить ориентировочным симптомом сформировавшегося цирроза, дающим основание для целенаправленного поиска. Такими ориентировочными симптомами являются многие из описанных кожных изменений. Считается, что ринофима представляет собой завершающую инфильтративно-продуктивную стадию развития розацеа. Процесс может локализоваться в области не только носа (ринофима), но и подбородка (гнатофима), на ушах (отофима), веках (блефарофимоз) [15]. Из 4-х видов ринофимы (гландулярная, фиброзная, фиброангиоматозная, актиническая) для цирроза печени в большей степени характерна форма, связанная с инсоляцией, – актиническая. Но могут наблюдаться все перечисленные формы ринофимы.
Крапивница является неспецифическим синдромом и в целом для цирроза не характерна. Но она может быть одним из признаков активного вирусного гепатита. В далеко зашедших случаях цирротического поражения появление крапивницы обусловлено скорее токсическими влияниями [1, 16].
Таким образом, все описанные симптомы цирротического поражения печени можно разделить на 2 группы: безусловные и ориентировочные. К безусловным симптомам следует отнести комплекс «желтуха – кожный зуд – признаки портальной гипертензии». По отдельности ни один из симптомов не является безусловным, но указанный выше комплекс позволяет заподозрить именно цирроз.
Все остальные симптомы следует считать ориентировочными, при наличии которых показано углубленное и целенаправленное исследование печени. Следует также упомянуть о возможности появления 3-й группы симптомов, которые принято обозначать как «паранеопластический дерматоз», при трансформации цирроза в гепатоцеллюлярную карциному.
При первичном появлении желтухи пациенты обычно вначале обращаются к терапевту и инфекционисту, при сильном кожном зуде – к дерматологу, при появлении сосудистых и иных новообразований на коже – к косметологу. И если в первых 2-х случаях путь пациента, как правило, завершается установлением точного диагноза, то у косметолога этот путь зачастую обрывается на этапе удаления косметического эффекта. Таким образом, все специалисты, в т. ч. косметологи, играют важную роль в первичной ориентировочной диагностике заболевания печени.
Литература
1. Циркунов Л.П. Кожные симптомы в диагностике соматогенных заболеваний. М.: Знание-М, 2001. 368 с.
2. Привес М.Г., Лысенков Н.К., Бушкович В.И. Анатомия человека. 10-е изд. СПб.: Гиппократ, 1997. 704 с.
3. Клиническая оценка лабораторных тестов / пер. с англ. / под ред. Н.У. Тица. М.: Медицина, 1986. 480 с.
4. Садовникова И.И. Циррозы печени. Вопросы этиологии, патогенеза, клиники, диагностики, лечения // РМЖ. 2003. Т. 5. № 2.
5. Тишендорф Ф.В. Диагноз по внешним признакам. Атлас-справочник по клинической и дифференциальной диагностике / пер. с нем. М.: Мед. лит., 2008. 320 с.
6. Nam Y.H. et al. Liver cirrhosis as a delayed complication of Stevens-Johnson syndrome // Intern Med. 2011. Vol. 50 (16). Р. 1761–1763. Epub 2011 Aug 15.
7. Терапия / пер. с англ., перераб. и доп. / под ред. акад. РАМН А.Г. Чучалина. М.: ГЭОТАР-Медицина, 1999. 1026 с.
8. Pinheiro N.C. et al. Refractory pruritus in primary biliary cirrhosis // BMJ Case Rep. 2013 Nov. 14. 2 013. pii: bcr2013200634. doi: 10.1136/bcr-2013-200634.
9. Липперт Г. Международная система единиц (СИ) в медицине / пер. с нем. М.: Медицина, 1980. 208 с.
10. Silverio A.O. et al. Are the spider angiomas skin markers of hepatopulmonary syndrome? // Arq Gastroenterol. 2013 Jul-Sep. Vol. 50 (3). Р. 175–179. doi: 10.1590/S0004-28032013000200031.
11. Елькин В.Д., Митрюковский Л.С. Избранная дерматология. Редкие дерматозы и дерматологические синдромы. Справочник по диагностике и лечению дерматозов. Пермь, 2000. 699 с.
12. Патология кожи. В 2 т. Т 1. Общая патология кожи. / В.Г. Акимов, В.И. Альбанова, И.И. Богатырева и др. / под ред. В.Н. Мордовцева, Г.М. Цветковой. М.: Медицина. 1993. 336 с.
13. Рациональная фармакотерапия заболеваний органов пищеварения. Рук. для практикующих врачей / В.Т. Ивашкин, Т.Л. Лапина и др. / под общ. ред. В.Т. Ивашкина. М.: Литтерра, 2003. С. 389–464.
14. Справочник терапевта / под ред. Ф.И. Комарова. М.: Медицина. 1979. 656 с.
15. Потекаев Н.Н. Розацеа. М. – СПб.: ЗАО «Издательство БИНОМ», «Невский Диалект», 2000. 144 с.
16. Терапевтический справочник Вашингтонского университета (серия «Зарубежные практические руководства по медицине» № 1) / под ред. М. Вудди, А. Уэлан / пер. с англ. М.: Практика, 1995. 832 с.












