–Э–Ю –њ–Њ–і—А–∞–Ј–і–µ–ї—П–µ—В—Б—П –љ–∞ 7 –њ–Њ–і–≥—А—Г–њ–њ, –љ–∞–Є–±–Њ–ї–µ–µ —З–∞—Б—В–Њ –≤—Б—В—А–µ—З–∞—О—В—Б—П IвАУIV –њ–Њ–і–≥—А—Г–њ–њ—Л. –Ъ–∞–ґ–і–∞—П –њ–Њ–і–≥—А—Г–њ–њ–∞ (–Є–ї–Є —В–Є–њ) —Е–∞—А–∞–Ї—В–µ—А–Є–Ј—Г–µ—В—Б—П —Г–љ–Є–Ї–∞–ї—М–љ—Л–Љ–Є –≥–Є—Б—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–Љ–Є –Є –≥–µ–љ–µ—В–Є—З–µ—Б–Ї–Є–Љ–Є –і–∞–љ–љ—Л–Љ–Є [3].
–Т —Б–Њ–≤—А–µ–Љ–µ–љ–љ–Њ–є –ї–Є—В–µ—А–∞—В—Г—А–µ –Њ–њ–Є—Б–∞–љ—Л —Б–ї—Г—З–∞–Є —Г—Б–њ–µ—И–љ–Њ–≥–Њ —А–Њ–і–Њ—А–∞–Ј—А–µ—И–µ–љ–Є—П –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б –Э–Ю [4, 5], –Њ–і–љ–∞–Ї–Њ –≤—Б–µ –њ—А–∞–Ї—В–Є–Ї—Г—О—Й–Є–µ –≤—А–∞—З–Є –Њ—В–Љ–µ—З–∞—О—В —И–Є—А–Њ–Ї–Є–є —Б–њ–µ–Ї—В—А –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є –Њ—Б–љ–Њ–≤–љ–Њ–≥–Њ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –≤–Њ –≤—А–µ–Љ—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є, —В—А–µ–±—Г—О—Й–Є—Е –≤ —А—П–і–µ —Б–ї—Г—З–∞–µ–≤ –µ–µ –њ—А–µ—А—Л–≤–∞–љ–Є—П [6]. –Ъ–∞–Ї –Њ—В–µ—З–µ—Б—В–≤–µ–љ–љ–∞—П, —В–∞–Ї –Є –Ј–∞—А—Г–±–µ–ґ–љ–∞—П –Љ–µ–і–Є—Ж–Є–љ–∞ —Б—З–Є—В–∞—О—В –Э–Ю –њ—А–Њ—В–Є–≤–Њ–њ–Њ–Ї–∞–Ј–∞–љ–Є–µ–Љ –Ї –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є [7вАУ9], –Њ–і–љ–∞–Ї–Њ —А—П–і –∞–≤—В–Њ—А–Њ–≤ —А–µ–Ї–Њ–Љ–µ–љ–і—Г—О—В –≤—Л–±–Њ—А –Є–љ–і–Є–≤–Є–і—Г–∞–ї—М–љ—Л—Е —Б—Е–µ–Љ –љ–∞–±–ї—О–і–µ–љ–Є—П –ї–Є—И—М –њ—А–Є II (—Д–∞—В–∞–ї—М–љ–Њ–Љ) —В–Є–њ–µ –Э–Ю [10].
–Т –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–љ–Њ–Љ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–Љ –љ–∞–±–ї—О–і–µ–љ–Є–Є –Њ—В—А–∞–ґ–µ–љ—Л –Њ—Б–Њ–±–µ–љ–љ–Њ—Б—В–Є –≤–µ–і–µ–љ–Є—П —А–Њ–і–Њ–≤ —Г –њ–∞—Ж–Є–µ–љ—В–Ї–Є —Б –Э–Ю.
–Ъ–ї–Є–љ–Є—З–µ—Б–Ї–Є–є —Б–ї—Г—З–∞–є
–С–Њ–ї—М–љ–∞—П –†., 26 –ї–µ—В, –њ–Њ—Б—В—Г–њ–Є–ї–∞ –і–ї—П —А–Њ–і–Њ—А–∞–Ј—А–µ—И–µ–љ–Є—П –≤ –Ь–Ю–Э–Ш–Ш–Р–У 05.11.13 –≥. —Б –і–Є–∞–≥–љ–Њ–Ј–Њ–Љ: –С–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В—М 37вАУ38 –љ–µ–і. –У–Њ–ї–Њ–≤–љ–Њ–µ –њ—А–µ–і–ї–µ–ґ–∞–љ–Є–µ. –Э–µ–Ј–∞–≤–µ—А—И–µ–љ–љ—Л–є –Њ—Б—В–µ–Њ–≥–µ–љ–µ–Ј, —В–Є–њ II. –Ф–≤—Г—Е—Б—В–Њ—А–Њ–љ–љ–Є–є –Ї–Њ–Ї—Б–∞—А—В—А–Њ–Ј. –Я–Њ—П—Б–љ–Є—З–љ—Л–є —Б–Ї–Њ–ї–Є–Њ–Ј 2вАУ3 —Б—В. –Ъ–Њ—Б–Њ—Б—Г–ґ–µ–љ–љ—Л–є —В–∞–Ј. –°–Ї–µ–ї–µ—В–љ–∞—П –і–Є—Б–њ–ї–∞–Ј–Є—П. –°–Њ—Б—В–Њ—П–љ–Є–µ –њ–Њ—Б–ї–µ –Њ–њ–µ—А–∞—В–Є–≤–љ–Њ–≥–Њ –ї–µ—З–µ–љ–Є—П –њ–µ—А–µ–ї–Њ–Љ–Њ–≤ –±–µ–і—А–µ–љ–љ—Л—Е –Ї–Њ—Б—В–µ–є —Б –Є—Е –Њ—Б—В–µ–Њ—Б–Є–љ—В–µ–Ј–Њ–Љ (1997, 1998, 2001 –≥.). –Т–Њ–і—П–љ–Ї–∞ –±–µ—А–µ–Љ–µ–љ–љ—Л—Е. –§–µ—В–Њ–њ–ї–∞—Ж–µ–љ—В–∞—А–љ–∞—П –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В—М. –Т—А–Њ–ґ–і–µ–љ–љ—Л–є –њ–Њ—А–Њ–Ї —А–∞–Ј–≤–Є—В–Є—П –њ–ї–Њ–і–∞ вАУ —Б–Ї–µ–ї–µ—В–љ–∞—П –і–Є—Б–њ–ї–∞–Ј–Є—П. –Ь–Є–Њ–њ–∞—В–Є—П —Б—А–µ–і–љ–µ–є —Б—В–µ–њ–µ–љ–Є. –≠–Ї–Ј–Њ—Д—В–∞–ї—М–Љ. –Ъ–µ—А–∞—В–Њ–Ї–Њ–љ—Г—Б, –Љ–Є–Њ–њ–Є—З–µ—Б–Ї–Є–є –∞—Б—В–Є–≥–Љ–∞—В–Є–Ј–Љ.
–Э–∞—Б—В–Њ—П—Й–∞—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В—М –њ–µ—А–≤–∞—П. –Э–∞—Б—В—Г–њ–Є–ї–∞ —Б–њ–Њ–љ—В–∞–љ–љ–Њ. –Т –њ–µ—А–≤–Њ–Љ —В—А–Є–Љ–µ—Б—В—А–µ –≤ —Б—А–Њ–Ї–µ 7 –љ–µ–і. –њ—А–Њ–≤–Њ–і–Є–ї–Њ—Б—М —Б—В–∞—Ж–Є–Њ–љ–∞—А–љ–Њ–µ –ї–µ—З–µ–љ–Є–µ —Г–≥—А–Њ–Ј—Л –њ—А–µ—А—Л–≤–∞–љ–Є—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –њ–Њ –Љ–µ—Б—В—Г –ґ–Є—В–µ–ї—М—Б—В–≤–∞. –Я–Њ–ї—Г—З–∞–ї–∞ –і–Є–і—А–Њ–≥–µ—Б—В–µ—А–Њ–љ, —Б–≤–µ—З–Є —Б –њ–∞–њ–∞–≤–µ—А–Є–љ–Њ–Љ, —В—А–∞–љ–µ–Ї—Б–∞–Љ–Њ–≤—Г—О –Ї–Є—Б–ї–Њ—В—Г, —Б–µ–і–∞—В–Є–≤–љ—Г—О —В–µ—А–∞–њ–Є—О.
–Э–∞–±–ї—О–і–∞–ї–∞—Б—М –≤ –њ–Њ–ї–Є–Ї–ї–Є–љ–Є–Ї–µ –Ь–Ю–Э–Ш–Ш–Р–У —Б 12 –љ–µ–і. –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є, –≥–і–µ –њ—А–Є —Г–ї—М—В—А–∞–Ј–≤—Г–Ї–Њ–≤–Њ–Љ –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є–Є –≤–њ–µ—А–≤—Л–µ –≤—Л—П–≤–ї–µ–љ–∞ –њ–∞—В–Њ–ї–Њ–≥–Є—П —Г –њ–ї–Њ–і–∞ вАУ –∞–њ–ї–∞–Ј–Є—П –љ–Њ—Б–Њ–≤—Л—Е –Ї–Њ—Б—В–µ–є. –Т –і–∞–ї—М–љ–µ–є—И–µ–Љ, –љ–∞ —Б—А–Њ–Ї–µ 24 –љ–µ–і., –њ—А–Є –£–Ч–Ш –≤ –Ь–Ю–Э–Ш–Ш–Р–У —Г –њ–ї–Њ–і–∞ —Г—Б—В–∞–љ–Њ–≤–ї–µ–љ–∞ —Б–Ї–µ–ї–µ—В–љ–∞—П –і–Є—Б–њ–ї–∞–Ј–Є—П, –љ–µ–Ј–∞–≤–µ—А—И–µ–љ–љ—Л–є –Њ—Б—В–µ–Њ–≥–µ–љ–µ–Ј, —В–Є–њ II. –Т–Њ –≤—В–Њ—А–Њ–Љ —В—А–Є–Љ–µ—Б—В—А–µ –≤—Л—П–≤–ї–µ–љ –±–∞–Ї—В–µ—А–Є–∞–ї—М–љ—Л–є –≤–∞–≥–Є–љ–Њ–Ј, —Г—А–µ–∞–њ–ї–∞–Ј–Љ–Њ–Ј, –≤–Є—А—Г—Б –њ–∞–њ–Є–ї–ї–Њ–Љ—Л —З–µ–ї–Њ–≤–µ–Ї–∞ (–≤—Л—Б–Њ–Ї–Њ–≥–Њ –Њ–љ–Ї–Њ–≥–µ–љ–љ–Њ–≥–Њ —А–Є—Б–Ї–∞). –Я—А–Њ–≤–Њ–і–Є–ї–∞—Б—М —Б–∞–љ–∞—Ж–Є—П –≤–ї–∞–≥–∞–ї–Є—Й–∞ (–Љ–∞–Ї—А–Њ–ї–Є–і–љ—Л–µ –∞–љ—В–Є–±–Є–Њ—В–Є–Ї–Є, —Б–≤–µ—З–Є —Б —В–µ—А–љ–Є–і–∞–Ј–Њ–ї–Њ–Љ, –љ–µ–Њ–Љ–Є—Ж–Є–љ–Њ–Љ, –љ–Є—Б—В–∞—В–Є–љ–Њ–Љ –Є –њ—А–µ–і–љ–Є–Ј–∞–ї–Њ–љ–Њ–Љ). –Т —В—А–µ—В—М–µ–Љ —В—А–Є–Љ–µ—Б—В—А–µ –њ–Њ—П–≤–Є–ї–Є—Б—М –Њ—В–µ–Ї–Є –љ–Є–ґ–љ–Є—Е –Ї–Њ–љ–µ—З–љ–Њ—Б—В–µ–є, –Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ–љ—Л–µ –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В—М—О.
–Я–Њ—Б—В—Г–њ–Є–ї–∞ –і–ї—П —А–Њ–і–Њ—А–∞–Ј—А–µ—И–µ–љ–Є—П –≤ –Ь–Ю–Э–Ш–Ш–Р–У 05.11.13 –≥.
–Ю–±—К–µ–Ї—В–Є–≤–љ–Њ. –°–Њ—Б—В–Њ—П–љ–Є–µ —Г–і–Њ–≤–ї–µ—В–≤–Њ—А–Є—В–µ–ї—М–љ–Њ–µ. –Ц–∞–ї–Њ–± –љ–µ—В. –Ф–Є—Б–њ—А–Њ–њ–Њ—А—Ж–Є–Њ–љ–∞–ї—М–љ–∞—П –љ–Є–Ј–Ї–Њ—А–Њ—Б–ї–Њ—Б—В—М (—А–Њ—Б—В вАУ 130 —Б–Љ, –≤–µ—Б вАУ 58 –Ї–≥). –Ю—Б–∞–љ–Ї–∞ –≤—П–ї–∞—П, —Г—Б–Є–ї–µ–љ –≥—А—Г–і–љ–Њ–є –Ї–Є—Д–Њ–Ј –Є –њ–Њ—П—Б–љ–Є—З–љ—Л–є –ї–Њ—А–і–Њ–Ј (—А–Є—Б. 1).
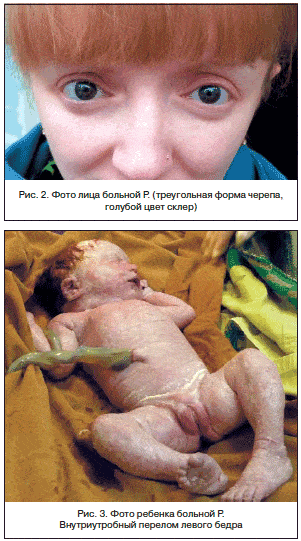
–Ю—Б—М –Ї–Њ–љ–µ—З–љ–Њ—Б—В–µ–є —А–Њ–≤–љ–∞—П. –°–љ–Є–ґ–µ–љ –Њ–±—Й–Є–є –Љ—Л—И–µ—З–љ—Л–є —В–Њ–љ—Г—Б. –£–Љ–µ—А–µ–љ–љ–Њ–µ –Њ–≥—А–∞–љ–Є—З–µ–љ–Є–µ —А–Њ—В–∞—Ж–Є–Є –ї–µ–≤–Њ–≥–Њ –±–µ–і—А–∞. –І–µ—А–µ–њ –Є–Љ–µ–µ—В —В—А–µ—Г–≥–Њ–ї—М–љ—Г—О —Д–Њ—А–Љ—Г, –љ–Є–ґ–љ—П—П —З–µ–ї—О—Б—В—М –љ–µ–і–Њ—А–∞–Ј–≤–Є—В–∞. –°–Ї–ї–µ—А—Л –Є–Љ–µ—О—В –≥–Њ–ї—Г–±–Њ–є –Њ—В—В–µ–љ–Њ–Ї (—А–Є—Б. 2).
–Т –ї–µ–≥–Ї–Є—Е —Б –Њ–±–µ–Є—Е —Б—В–Њ—А–Њ–љ –і—Л—Е–∞–љ–Є–µ –≤–µ–Ј–Є–Ї—Г–ї—П—А–љ–Њ–µ, —Е—А–Є–њ–Њ–≤ –љ–µ—В. –І–∞—Б—В–Њ—В–∞ –і—Л—Е–∞–љ–Є—П 16/–Љ–Є–љ. –Ґ–Њ–љ—Л —Б–µ—А–і—Ж–∞ —П—Б–љ—Л–µ, —А–Є—В–Љ–Є—З–љ—Л–µ. –®—Г–Љ–Њ–≤ –љ–µ—В. –І–∞—Б—В–Њ—В–∞ —Б–µ—А–і–µ—З–љ—Л—Е —Б–Њ–Ї—А–∞—Й–µ–љ–Є–є 72 —Г–і./–Љ–Є–љ. –Р–Ф 110/70 –Љ–Љ —А—В. —Б—В.
–Ъ–ї–Є–љ–Є—З–µ—Б–Ї–Є–є, –±–Є–Њ—Е–Є–Љ–Є—З–µ—Б–Ї–Є–є –∞–љ–∞–ї–Є–Ј—Л –Ї—А–Њ–≤–Є, –∞–љ–∞–ї–Є–Ј –Љ–Њ—З–Є, –≠–Ъ–У вАУ –±–µ–Ј –њ–∞—В–Њ–ї–Њ–≥–Є–Є.
–Ъ–Њ–љ—Б—Г–ї—М—В–Є—А–Њ–≤–∞–љ–∞ –≥–µ–љ–µ—В–Є–Ї–Њ–Љ. –Ю—В–Љ–µ—З–µ–љ–∞ —Б–њ–Њ—А–∞–і–Є—З–µ—Б–Ї–∞—П —Д–Њ—А–Љ–∞ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П (–Љ–ї–∞–і—И–∞—П —Б–µ—Б—В—А–∞, –Љ–∞—В—М –Є –Њ—В–µ—Ж –Ј–і–Њ—А–Њ–≤—Л).
–Я—А–Є —Г–ї—М—В—А–∞–Ј–≤—Г–Ї–Њ–≤–Њ–Љ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–Є –њ–ї–Њ–і–∞: –њ—А–µ–і–њ–Њ–ї–∞–≥–∞–µ–Љ–∞—П –Љ–∞—Б—Б–∞ 2300вАУ2500 –≥. –°–Є–љ–і—А–Њ–Љ –Ј–∞–і–µ—А–ґ–Ї–Є —А–Њ—Б—В–∞ –њ–ї–Њ–і–∞ 1вАУ2 —Б—В–µ–њ–µ–љ–Є (–Љ–Є–љ—Г—Б 2вАУ3 –љ–µ–і.). –Ю–±–љ–∞—А—Г–ґ–µ–љ—Л –њ–Њ—А–Њ–Ї–Є —А–∞–Ј–≤–Є—В–Є—П –њ–ї–Њ–і–∞: –љ–Є–ґ–љ–Є–µ –Ї–Њ–љ–µ—З–љ–Њ—Б—В–Є —Г–Ї–Њ—А–Њ—З–µ–љ—Л –љ–∞ 10 –љ–µ–і., –Ї–Њ—Б—В–Є —Б –Ї–∞–Љ–њ–Њ–Љ–µ–ї–Є–µ–є, –љ–µ–ї—М–Ј—П –Є—Б–Ї–ї—О—З–Є—В—М –њ–µ—А–µ–ї–Њ–Љ –±–µ–і—А–µ–љ–љ–Њ–є –Ї–Њ—Б—В–Є. –Ъ–Њ—Б—В–Є –≤–µ—А—Е–љ–Є—Е –Ї–Њ–љ–µ—З–љ–Њ—Б—В–µ–є —Г–Ї–Њ—А–Њ—З–µ–љ—Л –љ–∞ 6 –љ–µ–і., –љ–µ –Є—Б–Ї—А–Є–≤–ї–µ–љ—Л. –Ь–∞–ї–Њ–≤–Њ–і–Є–µ.
–Я—А–Є–љ–Є–Љ–∞—П –≤–Њ –≤–љ–Є–Љ–∞–љ–Є–µ –і–Њ–љ–Њ—И–µ–љ–љ—Л–є —Б—А–Њ–Ї –≥–µ—Б—В–∞—Ж–Є–Є —Г –њ–µ—А–≤–Њ–±–µ—А–µ–Љ–µ–љ–љ–Њ–є —Б —В—П–ґ–µ–ї–Њ–є –≤—А–Њ–ґ–і–µ–љ–љ–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є–µ–є –Ї–Њ—Б—В–љ–Њ–≥–Њ —Б–Ї–µ–ї–µ—В–∞ –Є –Ј—А–µ–љ–Є—П, –±—Л–ї–Њ —А–µ—И–µ–љ–Њ –њ—А–Њ–≤–µ—Б—В–Є —А–Њ–і–Њ—А–∞–Ј—А–µ—И–µ–љ–Є–µ –њ—Г—В–µ–Љ –Њ–њ–µ—А–∞—Ж–Є–Є –Ї–µ—Б–∞—А–µ–≤–∞ —Б–µ—З–µ–љ–Є—П –≤ –њ–ї–∞–љ–Њ–≤–Њ–Љ –њ–Њ—А—П–і–Ї–µ. –†–Њ–і—Л —З–µ—А–µ–Ј –µ—Б—В–µ—Б—В–≤–µ–љ–љ—Л–µ —А–Њ–і–Њ–≤—Л–µ –њ—Г—В–Є —Г –і–∞–љ–љ–Њ–є –њ–∞—Ж–Є–µ–љ—В–Ї–Є –љ–µ–≤–Њ–Ј–Љ–Њ–ґ–љ—Л.
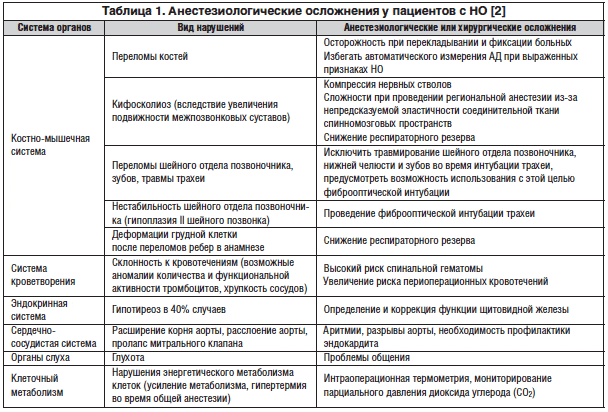
11.11.13 –≥. –њ—А–Њ–Є–Ј–≤–µ–і–µ–љ–Њ —З—А–µ–≤–Њ—Б–µ—З–µ–љ–Є–µ –њ–Њ –Я—Д–∞–љ–љ–µ–љ—И—В–Є–ї—О, –Ї–µ—Б–∞—А–µ–≤–Њ —Б–µ—З–µ–љ–Є–µ –≤ –љ–Є–ґ–љ–µ–Љ –Љ–∞—В–Њ—З–љ–Њ–Љ —Б–µ–≥–Љ–µ–љ—В–µ —А–∞–Ј—А–µ–Ј–Њ–Љ –њ–Њ –Ф–µ—А—Д–ї–µ—А—Г. –Я—А–Є–Љ–µ–љ—П–ї–∞—Б—М –Њ–±—Й–∞—П –∞–љ–µ—Б—В–µ–Ј–Є—П —Б –Ш–Т–Ы –њ–Њ —Б—В–∞–љ–і–∞—А—В–љ–Њ–є —Б—Е–µ–Љ–µ. –Ш–Ј –Њ—Б–Њ–±–µ–љ–љ–Њ—Б—В–µ–є: –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–∞ –Є–љ—В—Г–±–∞—Ж–Є–Њ–љ–љ–∞—П —В—А—Г–±–Ї–∞ –Љ–µ–љ—М—И–µ–≥–Њ, —З–µ–Љ –Њ–±—Л—З–љ–Њ, –і–Є–∞–Љ–µ—В—А–∞ (вДЦ 6). –Ш–Ј–≤–ї–µ—З–µ–љ–∞ –ґ–Є–≤–∞—П –і–Њ–љ–Њ—И–µ–љ–љ–∞—П –і–µ–≤–Њ—З–Ї–∞ –Љ–∞—Б—Б–Њ–є 2520 –≥, —А–Њ—Б—В–Њ–Љ 48 —Б–Љ, —Б –Њ—Ж–µ–љ–Ї–Њ–є –њ–Њ —И–Ї–∞–ї–µ –Р–њ–≥–∞—А 7 –Є 8 –±–∞–ї–ї–Њ–≤. –£ —А–µ–±–µ–љ–Ї–∞ –≤—Л—П–≤–ї–µ–љ –≤–љ—Г—В—А–Є—Г—В—А–Њ–±–љ—Л–є –њ–µ—А–µ–ї–Њ–Љ –ї–µ–≤–Њ–≥–Њ –±–µ–і—А–∞ (—А–Є—Б. 3).
–Т –њ–Њ—Б–ї–µ–Њ–њ–µ—А–∞—Ж–Є–Њ–љ–љ–Њ–Љ –њ–µ—А–Є–Њ–і–µ —Б –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є—З–µ—Б–Ї–Њ–є —Ж–µ–ї—М—О –њ–∞—Ж–Є–µ–љ—В–Ї–µ –њ—А–Њ–≤–µ–і–µ–љ–∞ –∞–љ—В–Є–±–∞–Ї—В–µ—А–Є–∞–ї—М–љ–∞—П —В–µ—А–∞–њ–Є—П —Ж–µ—Д–Њ—В–∞–Ї—Б–Є–Љ–Њ–Љ 1,0 2 —А./—Б—Г—В. –≤–љ—Г—В—А–Є–Љ—Л—И–µ—З–љ–Њ –≤ —В–µ—З–µ–љ–Є–µ 3-—Е –і–љ–µ–є. –Я–Њ—Б–ї–µ–Њ–њ–µ—А–∞—Ж–Є–Њ–љ–љ—Л–є –њ–µ—А–Є–Њ–і –њ—А–Њ—В–µ–Ї–∞–ї –±–µ–Ј –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є. –Т—Л–њ–Є—Б–∞–љ–∞ –і–Њ–Љ–Њ–є –≤ —Г–і–Њ–≤–ї–µ—В–≤–Њ—А–Є—В–µ–ї—М–љ–Њ–Љ —Б–Њ—Б—В–Њ—П–љ–Є–Є –љ–∞ 7-–µ —Б—Г—В. –њ–Њ—Б–ї–µ –Њ–њ–µ—А–∞—Ж–Є–Є.
–° —Г—З–µ—В–Њ–Љ —А–µ–і–Ї–Њ–≥–Њ –љ–∞—Б–ї–µ–і—Б—В–≤–µ–љ–љ–Њ–≥–Њ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –њ–∞—Ж–Є–µ–љ—В–Ї–Є (–љ–µ–Ј–∞–≤–µ—А—И–µ–љ–љ—Л–є –Њ—Б—В–µ–Њ–≥–µ–љ–µ–Ј –∞—Г—В–Њ—Б–Њ–Љ–љ–Њ-–і–Њ–Љ–Є–љ–∞–љ—В–љ–Њ–≥–Њ —В–Є–њ–∞ –љ–∞—Б–ї–µ–і–Њ–≤–∞–љ–Є—П —Б –≤—Л—Б–Њ–Ї–Є–Љ (50%) —А–Є—Б–Ї–Њ–Љ –і–ї—П –њ–Њ—В–Њ–Љ—Б—В–≤–∞ –љ–µ–Ј–∞–≤–Є—Б–Є–Љ–Њ –Њ—В –њ–Њ–ї–∞) –њ—А–Є –Ї–∞–ґ–і–Њ–є –њ–Њ—Б–ї–µ–і—Г—О—Й–µ–є –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є —А–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞–љ–Њ:
1. –Ь–Њ–ї–µ–Ї—Г–ї—П—А–љ–Њ-–≥–µ–љ–µ—В–Є—З–µ—Б–Ї–Є–є –∞–љ–∞–ї–Є–Ј –Љ—Г—В–∞—Ж–Є–Є –≤ –≥–µ–љ–µ –Ї–Њ–ї–ї–∞–≥–µ–љ–∞ –ґ–µ–љ—Й–Є–љ–µ –Є –љ–Њ–≤–Њ—А–Њ–ґ–і–µ–љ–љ–Њ–є –≤ –ї–∞–±–Њ—А–∞—В–Њ—А–Є–Є –±–Є–Њ—Е–Є–Љ–Є—З–µ—Б–Ї–Њ–є –≥–µ–љ–µ—В–Є–Ї–Є –љ–∞ –±–∞–Ј–µ –Ь–µ–і–Є–Ї–Њ-–≥–µ–љ–µ—В–Є—З–µ—Б–Ї–Њ–≥–Њ –љ–∞—Г—З–љ–Њ–≥–Њ —Ж–µ–љ—В—А–∞ –Ь–Э–У–¶ –†–Р–Э.
2. –° —Ж–µ–ї—М—О –Њ–±–µ—Б–њ–µ—З–µ–љ–Є—П —А–Њ–ґ–і–µ–љ–Є—П –Ј–і–Њ—А–Њ–≤–Њ–≥–Њ —А–µ–±–µ–љ–Ї–∞ –≤ –≥–µ–љ–µ—В–Є—З–µ—Б–Ї–Є –Њ—В—П–≥–Њ—Й–µ–љ–љ–Њ–є —Б–µ–Љ—М–µ –њ–Њ–Ї–∞–Ј–∞–љ–∞ –Ї–Њ–љ—Б—Г–ї—М—В–∞—Ж–Є—П –≥–µ–љ–µ—В–Є–Ї–∞, —А–µ–њ—А–Њ–і—Г–Ї—В–Њ–ї–Њ–≥–∞ –њ–Њ –≤–Њ–њ—А–Њ—Б—Г –њ—А–Є–Љ–µ–љ–µ–љ–Є—П –≤—Б–њ–Њ–Љ–Њ–≥–∞—В–µ–ї—М–љ—Л—Е —А–µ–њ—А–Њ–і—Г–Ї—В–Є–≤–љ—Л—Е —В–µ—Е–љ–Њ–ї–Њ–≥–Є–є —Б –і–Њ–Є–Љ–њ–ї–∞–љ—В–∞—Ж–Є–Њ–љ–љ–Њ–є –≥–µ–љ–µ—В–Є—З–µ—Б–Ї–Њ–є –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Њ–є –Љ—Г—В–∞—Ж–Є–Є –≥–µ–љ–∞ –Ї–Њ–ї–ї–∞–≥–µ–љ–∞.
–Ю–±—Б—Г–ґ–і–µ–љ–Є–µ
–°—Г–Љ–Љ–∞—А–љ–∞—П —З–∞—Б—В–Њ—В–∞ 3-—Е —В—П–ґ–µ–ї—Л—Е –≤—А–Њ–ґ–і–µ–љ–љ—Л—Е —Д–Њ—А–Љ –Э–Ю (II, III –Є IV —В–Є–њ—Л) —Б–Њ—Б—В–∞–≤–ї—П–µ—В 1 –љ–∞ 10вАУ30 —В—Л—Б. –±–µ—А–µ–Љ–µ–љ–љ—Л—Е, –∞ —З–∞—Б—В–Њ—В–∞ –≤—Б—В—А–µ—З–∞–µ–Љ–Њ—Б—В–Є –Ї–∞–ґ–і–Њ–є —Д–Њ—А–Љ—Л вАУ 1 –љ–∞ 28,5вАУ620 —В—Л—Б. –і–µ—В–µ–є, —А–Њ–і–Є–≤—И–Є—Е—Б—П –ґ–Є–≤—Л–Љ–Є [1вАУ4].
–Э–Ю –њ–Њ–і—А–∞–Ј–і–µ–ї—П–µ—В—Б—П –љ–∞ 8 –њ–Њ–і–≥—А—Г–њ–њ, –љ–∞–Є–±–Њ–ї–µ–µ —З–∞—Б—В–Њ –≤—Б—В—А–µ—З–∞—О—В—Б—П IвАУIV –њ–Њ–і–≥—А—Г–њ–њ—Л [3].
I —В–Є–њ –Э–Ю —П–≤–ї—П–µ—В—Б—П –љ–∞–Є–±–Њ–ї–µ–µ —З–∞—Б—В–Њ –≤—Б—В—А–µ—З–∞—О—Й–µ–є—Б—П –ї–µ–≥–Ї–Њ–є —Д–Њ—А–Љ–Њ–є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П. –°—А–∞–≤–љ–Є—В–µ–ї—М–љ–Њ –љ–µ–і–∞–≤–љ–Њ –±—Л–ї–Є –Ї–ї–∞—Б—Б–Є—Д–Є—Ж–Є—А–Њ–≤–∞–љ—Л —В–Є–њ—Л V, VI, VII –Є VIII. –Ґ–Є–њ–Њ–Љ, –њ—А–Њ—В–µ–Ї–∞—О—Й–Є–Љ —Б –љ–∞–Є–±–Њ–ї–µ–µ –≤—Л—А–∞–ґ–µ–љ–љ—Л–Љ–Є –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є–Љ–Є –њ—А–Њ—П–≤–ї–µ–љ–Є—П–Љ–Є, —П–≤–ї—П–µ—В—Б—П II. –Ф–µ—В–Є —Б–Њ II —В–Є–њ–Њ–Љ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П —Г–Љ–Є—А–∞—О—В –њ–µ—А–Є–љ–∞—В–∞–ї—М–љ–Њ –Є–Ј-–Ј–∞ –і—Л—Е–∞—В–µ–ї—М–љ–Њ–є –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В–Є –Є–ї–Є –≤–љ—Г—В—А–Є—З–µ—А–µ–њ–љ–Њ–≥–Њ –Ї—А–Њ–≤–Њ–Є–Ј–ї–Є—П–љ–Є—П. –Т –њ—А–Њ—В–Є–≤–љ–Њ–Љ —Б–ї—Г—З–∞–µ –Є—Е –Њ—В–ї–Є—З–∞—О—В –љ–µ–≤—Л—Б–Њ–Ї–Є–є —А–Њ—Б—В, –≤—Л—А–∞–ґ–µ–љ–љ—Л–є –Њ—Б—В–µ–Њ–њ–Њ—А–Њ–Ј, –Ї–Њ–ї–Њ–Ї–Њ–ї–Њ–Њ–±—А–∞–Ј–љ–∞—П –≥—А—Г–і–љ–∞—П –Ї–ї–µ—В–Ї–∞ –≤ —А–µ–Ј—Г–ї—М—В–∞—В–µ –њ–µ—А–µ–ї–Њ–Љ–Њ–≤ —А–µ–±–µ—А, —Б–љ–Є–ґ–µ–љ–Є–µ –Љ–Є–љ–µ—А–∞–ї–Є–Ј–∞—Ж–Є–Є –Ї–Њ—Б—В–µ–є, —Г–Ї–Њ—А–Њ—З–µ–љ–Є–µ –і–ї–Є–љ–љ—Л—Е –Ї–Њ—Б—В–µ–є –Є –Љ–љ–Њ–ґ–µ—Б—В–≤–µ–љ–љ—Л–µ –Є—Е –њ–µ—А–µ–ї–Њ–Љ—Л, –і—Л—Е–∞—В–µ–ї—М–љ–∞—П –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ–Њ—Б—В—М –≤—Б–ї–µ–і—Б—В–≤–Є–µ –љ–µ–і–Њ—А–∞–Ј–≤–Є—В–Њ—Б—В–Є –ї–µ–≥–Њ—З–љ–Њ–є —В–Ї–∞–љ–Є.
–Т –Њ—Б–љ–Њ–≤–µ —Б—В—А–∞–і–∞–љ–Є—П –ї–µ–ґ–Є—В –њ–µ—А–≤–Є—З–љ—Л–є –і–µ—Д–µ–Ї—В –±–µ–ї–Ї–Њ–≤–Њ–≥–Њ –Љ–∞—В—А–Є–Ї—Б–∞ –Ї–Њ—Б—В–µ–є –Є —Б–Њ–µ–і–Є–љ–Є—В–µ–ї—М–љ–Њ–є —В–Ї–∞–љ–Є —Б —А–∞–Ј–≤–Є—В–Є–µ–Љ –Њ—Б—В–µ–Њ–њ–µ–љ–Є–Є. –Ю—Б—В–µ–Њ–њ–µ–љ–Є—П –Є –і—А—Г–≥–Є–µ –њ—А–Њ—П–≤–ї–µ–љ–Є—П –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П —Б–≤—П–Ј–∞–љ—Л —Б –љ–∞—Б–ї–µ–і—Б—В–≤–µ–љ–љ–Њ-–Њ–±—Г—Б–ї–Њ–≤–ї–µ–љ–љ—Л–Љ —Б–Є–љ—В–µ–Ј–Њ–Љ –∞–љ–Њ–Љ–∞–ї—М–љ–Њ–≥–Њ –Ї–Њ–ї–ї–∞–≥–µ–љ–∞ I —В–Є–њ–∞. –Ъ–Њ–ї–ї–∞–≥–µ–љ I —В–Є–њ–∞ –Є–Љ–µ–µ—В —Б—В—А—Г–Ї—В—Г—А—Г —В—А–Њ–є–љ–Њ–є —Б–њ–Є—А–∞–ї–Є, –≤ —Б–Њ—Б—В–∞–≤ –Ї–Њ—В–Њ—А–Њ–є –≤—Е–Њ–і—П—В –і–≤–µ ќ±1-—Ж–µ–њ–Є –Є –Њ–і–љ–∞ ќ±2-—Ж–µ–њ—М. ќ±1-—Ж–µ–њ—М –Ї–Њ–љ—В—А–Њ–ї–Є—А—Г–µ—В—Б—П –≥–µ–љ–Њ–Љ COL1A1 –≤ 17-–є —Е—А–Њ–Љ–Њ—Б–Њ–Љ–µ, –∞ ќ±2-—Ж–µ–њ—М вАУ –≥–µ–љ–Њ–Љ COL1A2 –≤ 7-–є —Е—А–Њ–Љ–Њ—Б–Њ–Љ–µ. –Ы—О–±—Л–µ –Є–Ј–Љ–µ–љ–µ–љ–Є—П —Н—В–Є—Е –і–≤—Г—Е –≥–µ–љ–Њ–≤ –≤–µ–і—Г—В –Ї —Б–Є–љ—В–µ–Ј—Г –∞–љ–Њ–Љ–∞–ї—М–љ–Њ–≥–Њ –Ї–Њ–ї–ї–∞–≥–µ–љ–∞ I —В–Є–њ–∞. –Ъ—А–Њ–Љ–µ —В–Њ–≥–Њ, –≤ –њ–∞—В–Њ–≥–µ–љ–µ–Ј –Э–Ю –≤–Њ–≤–ї–µ–Ї–∞–µ—В—Б—П —Б–Є–љ—В–µ–Ј —Е—А—П—Й–µ-–∞—Б—Б–Њ—Ж–Є–Є—А–Њ–≤–∞–љ–љ–Њ–≥–Њ –њ—А–Њ—В–µ–Є–љ–∞ (CRTAP), —Ж–Є–Ї–ї–Њ—Д–Є–ї–Є–љ–∞ –Є —А—П–і–∞ –і—А—Г–≥–Є—Е —Б—Г–±—Б—В–∞–љ—Ж–Є–є [10].
–Я–∞—Ж–Є–µ–љ—В–Ї–Є —Б –Э–Ю –і–Њ–ї–ґ–љ—Л –њ—А–Њ–є—В–Є –≥–µ–љ–µ—В–Є—З–µ—Б–Ї–Њ–µ –Ї–Њ–љ—Б—Г–ї—М—В–Є—А–Њ–≤–∞–љ–Є–µ –Є –њ—А–µ–љ–∞—В–∞–ї—М–љ—Г—О –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї—Г.
–Р–љ—В–µ–љ–∞–ї—М–љ—Л–є –і–Є–∞–≥–љ–Њ–Ј –≤–Ї–ї—О—З–∞–µ—В –і–µ—В–∞–ї—М–љ—Л–є —Г–ї—М—В—А–∞–Ј–≤—Г–Ї–Њ–≤–Њ–є –∞–љ–∞–ї–Є–Ј –∞–љ–Њ–Љ–∞–ї–Є–є —Г –њ–ї–Њ–і–∞ —Б–Њ–≤–Љ–µ—Б—В–љ–Њ —Б –±–Є–Њ—Е–Є–Љ–Є—З–µ—Б–Ї–Є–Љ –∞–љ–∞–ї–Є–Ј–Њ–Љ –≤–Њ—А—Б–Є–љ–Њ–Ї —В–Ї–∞–љ–µ–є —Е–Њ—А–Є–Њ–љ–∞. –° —Ж–µ–ї—М—О –Њ–њ—А–µ–і–µ–ї–µ–љ–Є—П –≤–Њ–Ј–Љ–Њ–ґ–љ—Л—Е –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є –њ—А–Є –Є–љ—В—Г–±–∞—Ж–Є–Є —В—А–∞—Е–µ–Є –≤ —А–Њ–і–∞—Е –≤–µ—Б—М–Љ–∞ –≤–∞–ґ–љ—Л–Љ–Є —П–≤–ї—П—О—В—Б—П –ї–∞—А–Є–љ–≥–Њ—Б–Ї–Њ–њ–Є—З–µ—Б–Ї–Є–µ –Є–ї–Є —Д–Є–±—А–Њ–Њ–њ—В–Є—З–µ—Б–Ї–Њ–µ –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –њ—А–Њ—Е–Њ–і–Є–Љ–Њ—Б—В–Є –і—Л—Е–∞—В–µ–ї—М–љ—Л—Е –њ—Г—В–µ–є —Г –±–µ—А–µ–Љ–µ–љ–љ–Њ–є. –Т —А—П–і–µ –љ–∞–±–ї—О–і–µ–љ–Є–є —Г –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б –Э–Ю –Њ–њ–Є—Б–∞–љ—Л —Б–ї—Г—З–∞–Є —А–∞–Ј—А—Л–≤–∞ –Љ–∞—В–Ї–Є [5, 7], —З—В–Њ –Љ–Њ–ґ–µ—В –±—Л—В—М —Б–≤—П–Ј–∞–љ–Њ —Б–Њ —Б–љ–Є–ґ–µ–љ–љ—Л–Љ –њ–Њ —Б—А–∞–≤–љ–µ–љ–Є—О —Б–Њ –Ј–і–Њ—А–Њ–≤—Л–Љ–Є –±–µ—А–µ–Љ–µ–љ–љ—Л–Љ–Є —Б–Њ–і–µ—А–ґ–∞–љ–Є–µ–Љ –Ї–Њ–ї–ї–∞–≥–µ–љ–∞ –≤ –Љ–Є–Њ–Љ–µ—В—А–Є–Є –Љ–∞—В–Ї–Є —Г –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б I —В–Є–њ–Њ–Љ –Э–Ю [8].
–Ю—Б–ї–Њ–ґ–љ–µ–љ–Є—П, –Њ—В–Љ–µ—З–∞–µ–Љ—Л–µ –≤–Њ –≤—А–µ–Љ—П –≥–µ—Б—В–∞—Ж–Є–Є, –≤–Ї–ї—О—З–∞—О—В –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є—П, –њ–µ—А–µ–ї–Њ–Љ—Л –Ї–Њ—Б—В–µ–є, —А–∞–Ј—А—Л–≤ –Є –∞—В–Њ–љ–Є—О –Љ–∞—В–Ї–Є, –Љ–∞—В–Њ—З–љ—Л–µ –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є—П, –≥–Є–њ–Њ—В–Є—А–µ–Њ–Ј, —А–∞–Ј—А—Л–≤ –∞–љ–µ–≤—А–Є–Ј–Љ—Л –∞–Њ—А—В—Л. –Э–∞–Є–±–Њ–ї–µ–µ —З–∞—Б—В–Њ, –љ–µ–Ј–∞–≤–Є—Б–Є–Љ–Њ –Њ—В —В–Є–њ–∞ –Э–Ю, –≤–Њ –≤—А–µ–Љ—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –Є–ї–Є –њ–Њ—Б–ї–µ —А–Њ–і–Њ–≤ –≤—Б—В—А–µ—З–∞—О—В—Б—П –±–Њ–ї–Є –≤ –Њ–±–ї–∞—Б—В–Є —Б–њ–Є–љ—Л [4]. –Т–Њ –≤—А–µ–Љ—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є —Г –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б –Э–Ю –Љ–Њ–ґ–µ—В —Г–≤–µ–ї–Є—З–Є–≤–∞—В—М—Б—П –њ–Њ–і–≤–Є–ґ–љ–Њ—Б—В—М —Б—Г—Б—В–∞–≤–Њ–≤.
G. Edge et al. (1997) —Б–Њ–Њ–±—Й–Є–ї–Є –Њ–± —Г–≤–µ–ї–Є—З–µ–љ–Є–Є –ї–Њ–Љ–Ї–Њ—Б—В–Є —Б–Њ—Б—Г–і–Њ–≤, —Б–љ–Є–ґ–µ–љ–Є–Є —Б–Њ–і–µ—А–ґ–∞–љ–Є—П VIII —Д–∞–Ї—В–Њ—А–∞ –Є –Є–Ј–Љ–µ–љ–µ–љ–Є–Є —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ–Њ–є –∞–Ї—В–Є–≤–љ–Њ—Б—В–Є —В—А–Њ–Љ–±–Њ—Ж–Є—В–Њ–≤ –њ—А–Є –Э–Ю [11]. –Т–∞–ґ–љ—Л–Љ –≤ –њ—А–∞–Ї—В–Є—З–µ—Б–Ї–Њ–Љ –Њ—В–љ–Њ—И–µ–љ–Є–Є —П–≤–ї—П–µ—В—Б—П –Ї–Њ–љ—В—А–Њ–ї—М –њ–∞—А–∞–Љ–µ—В—А–Њ–≤ —Б–≤–µ—А—В—Л–≤–∞–µ–Љ–Њ—Б—В–Є –Ї—А–Њ–≤–Є –Є —З–Є—Б–ї–∞ —В—А–Њ–Љ–±–Њ—Ж–Є—В–Њ–≤. –Ф–∞–ґ–µ –≤ —Б–ї—Г—З–∞–µ –љ–Њ—А–Љ–∞–ї—М–љ—Л—Е –њ–Њ–Ї–∞–Ј–∞—В–µ–ї–µ–є —Б–≤–µ—А—В—Л–≤–∞–µ–Љ–Њ—Б—В–Є –Ї—А–Њ–≤–Є –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ —А–∞–Ј–≤–Є—В–Є–µ –њ–Њ—Б—В–Њ–њ–µ—А–∞—Ж–Є–Њ–љ–љ—Л—Е –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є–є. –Я—А–Є —З–Є—Б–ї–µ —В—А–Њ–Љ–±–Њ—Ж–Є—В–Њ–≤ –Љ–µ–љ–µ–µ 20 —В—Л—Б. –ї—Г—З—И–Є–Љ –≤—Л–±–Њ—А–Њ–Љ —П–≤–ї—П–µ—В—Б—П –њ–µ—А–µ–ї–Є–≤–∞–љ–Є–µ —Ж–µ–ї—М–љ–Њ–є –Ї—А–Њ–≤–Є, —Б–Њ–і–µ—А–ґ–∞—Й–µ–є –≤—Б–µ —Д–∞–Ї—В–Њ—А—Л —Б–≤–µ—А—В—Л–≤–∞–µ–Љ–Њ—Б—В–Є [12].
–Ш–Ј–≤–µ—Б—В–љ–Њ, —З—В–Њ 85% —Б–µ—А–і–µ—З–љ–Њ–є –Љ—Л—И—Ж—Л —Б–Њ—Б—В–Њ–Є—В –Є–Ј –Ї–Њ–ї–ї–∞–≥–µ–љ–∞ I —В–Є–њ–∞, —З—В–Њ –Њ–±—Г—Б–ї–Њ–≤–ї–Є–≤–∞–µ—В —З–∞—Б—В—Г—О –≤—Б—В—А–µ—З–∞–µ–Љ–Њ—Б—В—М –≤—А–Њ–ґ–і–µ–љ–љ—Л—Е –њ–Њ—А–Њ–Ї–Њ–≤ —Б–µ—А–і—Ж–∞ —Г –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б –Э–Ю [12]. –£—З–Є—В—Л–≤–∞—П —Н—В–Њ, –Ї–∞–Ї –≤–Њ –≤—А–µ–Љ—П –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є, —В–∞–Ї –Є –і–Њ –Њ–њ–µ—А–∞—В–Є–≤–љ–Њ–≥–Њ —А–Њ–і–Њ—А–∞–Ј—А–µ—И–µ–љ–Є—П –і–Њ–ї–ґ–љ–Њ –±—Л—В—М —В—Й–∞—В–µ–ї—М–љ–Њ –Њ—Ж–µ–љ–µ–љ–Њ —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ–Њ–µ —Б–Њ—Б—В–Њ—П–љ–Є–µ –Љ–Є–Њ–Ї–∞—А–і–∞.
–Я–Њ–і–≥–Њ—В–Њ–≤–Ї–∞ –Ї —А–Њ–і–∞–Љ –њ—А–Њ–≤–Њ–і–Є—В—Б—П —Б —Г—З–µ—В–Њ–Љ —А–Є—Б–Ї–∞ –∞–љ–µ—Б—В–µ–Ј–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–≥–Њ –≤–Љ–µ—И–∞—В–µ–ї—М—Б—В–≤–∞ (—В–∞–±–ї. 1). R. Cubert et al. (2001), –Њ–±—Б–ї–µ–і–Њ–≤–∞–≤ 167 –±–µ—А–µ–Љ–µ–љ–љ—Л—Е —Б –Э–Ю, –њ—А–Є—И–ї–Є –Ї –≤—Л–≤–Њ–і—Г, —З—В–Њ –Ї–µ—Б–∞—А–µ–≤–Њ —Б–µ—З–µ–љ–Є–µ –љ–µ –њ—А–Є–≤–Њ–і–Є—В –Ї —Б–љ–Є–ґ–µ–љ–Є—О —З–∞—Б—В–Њ—В—Л –њ–µ—А–µ–ї–Њ–Љ–Њ–≤ —Г –і–µ—В–µ–є. –Р–≤—В–Њ—А—Л –Њ—В–Љ–µ—З–∞—О—В –≤—Л—Б–Њ–Ї—Г—О —З–∞—Б—В–Њ—В—Г —В–∞–Ј–Њ–≤–Њ–≥–Њ –њ—А–µ–і–ї–µ–ґ–∞–љ–Є—П, —З—В–Њ –Љ–Њ–ґ–µ—В –±—Л—В—М —Б–≤—П–Ј–∞–љ–Њ —Б –∞–љ–Њ–Љ–∞–ї–Є—П–Љ–Є –њ—А–Є—Б–њ–Њ—Б–Њ–±–ї–µ–љ–Є—П –Љ–∞—В–Ї–Є –њ—А–Є —Б—В—А—Г–Ї—В—Г—А–љ–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є –њ–ї–Њ–і–∞ (–і–Є—Б–њ—А–Њ–њ–Њ—А—Ж–Є–Њ–љ–∞–ї—М–љ–Њ –±–Њ–ї—М—И–∞—П –≥–Њ–ї–Њ–≤–∞, –Ї–Њ—А–Њ—В–Ї–Є–µ –Ї–Њ–љ–µ—З–љ–Њ—Б—В–Є, –≤–Њ–Ј–Љ–Њ–ґ–љ—Л–µ –і–µ—Д–Њ—А–Љ–∞—Ж–Є–Є –Ї–Њ—Б—В–µ–є –њ–Њ—Б–ї–µ –њ–µ—А–µ–ї–Њ–Љ–Њ–≤) [13].
–Ъ–µ—Б–∞—А–µ–≤–Њ —Б–µ—З–µ–љ–Є–µ –њ—А–Њ–≤–Њ–і–Є—В—Б—П –≤ 54% —Б–ї—Г—З–∞–µ–≤ –њ—А–Є –≤—Л—А–∞–ґ–µ–љ–љ—Л—Е –і–µ—Д–Њ—А–Љ–∞—Ж–Є—П—Е —Б–Ї–µ–ї–µ—В–∞ –Љ–∞—В–µ—А–Є –Є–ї–Є –њ–ї–Њ–і–∞, –∞ —В–∞–Ї–ґ–µ —Б—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ–є –љ–µ—Б–Њ—А–∞–Ј–Љ–µ—А–љ–Њ—Б—В–Є –Љ–µ–ґ–і—Г –≥–Њ–ї–Њ–≤–Ї–Њ–є –њ–ї–Њ–і–∞ –Є —В–∞–Ј–Њ–Љ –Љ–∞—В–µ—А–Є, –њ—А–Є —В—П–ґ–µ–ї–Њ–Љ –±–Њ–ї–µ–≤–Њ–Љ —Б–Є–љ–і—А–Њ–Љ–µ –≤ —Б—Г—Б—В–∞–≤–∞—Е –Є –Ї–Њ—Б—В—П—Е [4, 14]. –†—П–і –∞–≤—В–Њ—А–Њ–≤ —Б—З–Є—В–∞—О—В –≤–Њ–Ј–Љ–Њ–ґ–љ—Л–Љ –≤–µ–і–µ–љ–Є–µ —Б–∞–Љ–Њ–њ—А–Њ–Є–Ј–≤–Њ–ї—М–љ—Л—Е —А–Њ–і–Њ–≤ —З–µ—А–µ–Ј –µ—Б—В–µ—Б—В–≤–µ–љ–љ—Л–µ —А–Њ–і–Њ–≤—Л–µ –њ—Г—В–Є [15].
–Т —Б–Њ–≤—А–µ–Љ–µ–љ–љ–Њ–є –ї–Є—В–µ—А–∞—В—Г—А–µ –Њ–њ–Є—Б–∞–љ–Њ –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ –Њ–±—Й–µ–є [16], —Н–њ–Є–і—Г—А–∞–ї—М–љ–Њ–є [17] –Є —Б–њ–Є–љ–∞–ї—М–љ–Њ–є –∞–љ–µ—Б—В–µ–Ј–Є–Є [18] –≤ —Б–ї—Г—З–∞—П—Е –Ї–µ—Б–∞—А–µ–≤–∞ —Б–µ—З–µ–љ–Є—П —Г –ґ–µ–љ—Й–Є–љ —Б –Э–Ю. –Я—А–Є –ї—О–±–Њ–Љ —Б–њ–Њ—Б–Њ–±–µ –∞–љ–µ—Б—В–µ–Ј–Є–Є –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ —Г—З–Є—В—Л–≤–∞—В—М –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ—Б—В—М –њ–µ—А–µ–ї–Њ–Љ–Њ–≤ –Ї–Њ—Б—В–µ–є, –љ–∞—А—Г—И–µ–љ–Є–µ –њ—А–Њ—Е–Њ–і–Є–Љ–Њ—Б—В–Є –і—Л—Е–∞—В–µ–ї—М–љ—Л—Е –њ—Г—В–µ–є, –њ–∞—В–Њ–ї–Њ–≥–Є—О —И–µ–є–љ–Њ–≥–Њ –Њ—В–і–µ–ї–∞ –њ–Њ–Ј–≤–Њ–љ–Њ—З–љ–Є–Ї–∞ –Є —Б–Ї–ї–Њ–љ–љ–Њ—Б—В—М –Ї –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є—П–Љ. –Ю—В–Љ–µ—З–∞–µ–Љ–Њ–µ —Г –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б –Э–Ю —Б–љ–Є–ґ–µ–љ–Є–µ —Б–Є–ї—Л –Є —В–Њ–љ—Г—Б–∞ –Љ—Л—И—Ж –≥—А—Г–і–љ–Њ–є –Ї–ї–µ—В–Ї–Є –Њ–±—Г—Б–ї–Њ–≤–ї–Є–≤–∞–µ—В –њ—А–Є –Ј–∞–≤–µ—А—И–µ–љ–Є–Є –Є–љ—В—Г–±–∞—Ж–Є–Њ–љ–љ–Њ–≥–Њ –љ–∞—А–Ї–Њ–Ј–∞ –љ–µ–і–Њ—Б—В–∞—В–Њ—З–љ—Г—О –Ї–Њ–Љ–њ–µ–љ—Б–∞—Ж–Є—О –≤–Њ–Ј–љ–Є–Ї—И–µ–є –Њ–±—Б—В—А—Г–Ї—Ж–Є–Є –і—Л—Е–∞—В–µ–ї—М–љ—Л—Е –њ—Г—В–µ–є, —З—В–Њ –Љ–Њ–ґ–µ—В –њ–Њ—В—А–µ–±–Њ–≤–∞—В—М –Њ—В—Б—А–Њ—З–µ–љ–љ–Њ–є —Н–Ї—Б—В—Г–±–∞—Ж–Є–Є –Є–ї–Є –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є—П –≥–ї—О–Ї–Њ–Ї–Њ—А—В–Є–Ї–Њ—Б—В–µ—А–Њ–Є–і–Њ–≤ —Б —Ж–µ–ї—М—О –Ї—Г–њ–Є—А–Њ–≤–∞–љ–Є—П –ї–Њ–Ї–∞–ї—М–љ–Њ–≥–Њ –Њ—В–µ–Ї–∞ —В—А–∞—Е–µ–Њ–±—А–Њ–љ—Е–Є–∞–ї—М–љ–Њ–≥–Њ –і–µ—А–µ–≤–∞ [11]. –Ю—Б–љ–Њ–≤–љ—Л–µ –∞–љ–µ—Б—В–µ–Ј–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–µ –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є—П –Њ—В—А–∞–ґ–µ–љ—Л –≤ —В–∞–±–ї–Є—Ж–µ 1.
–Я—А–Є –Є–Ј–Љ–µ—А–µ–љ–Є–Є –Р–Ф —Б —Ж–µ–ї—М—О —Б–љ–Є–ґ–µ–љ–Є—П —А–Є—Б–Ї–∞ –њ–µ—А–µ–ї–Њ–Љ–Њ–≤ –Ї–Њ–љ–µ—З–љ–Њ—Б—В–Є –і–Њ–ї–ґ–љ–Њ –±—Л—В—М –Є—Б–Ї–ї—О—З–µ–љ–Њ –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ –Љ–∞–љ–ґ–µ—В —Б –∞–≤—В–Њ–Љ–∞—В–Є—З–µ—Б–Ї–Є–Љ –љ–∞–≥–љ–µ—В–∞–љ–Є–µ–Љ –≤–Њ–Ј–і—Г—Е–∞. –С–Њ–ї–µ–µ –±–µ–Ј–Њ–њ–∞—Б–љ—Л–Љ —П–≤–ї—П–µ—В—Б—П –Є–љ–≤–∞–Ј–Є–≤–љ–Њ–µ –Є–љ—В—А–∞–Њ–њ–µ—А–∞—Ж–Є–Њ–љ–љ–Њ–µ –Љ–Њ–љ–Є—В–Њ—А–Є—А–Њ–≤–∞–љ–Є–µ –Р–Ф –Є–ї–Є –Њ–њ—А–µ–і–µ–ї–µ–љ–Є–µ –Р–Ф –њ–Њ –Љ–µ—В–Њ–і—Г –Ъ–Њ—А–Њ—В–Ї–Њ–≤–∞.
–£ –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б –Э–Ю –≤ —Б–≤—П–Ј–Є —Б —Г–Љ–µ–љ—М—И–µ–љ–Є–µ–Љ –≤—Л—Б–Њ—В—Л —И–µ–є–љ—Л—Е –њ–Њ–Ј–≤–Њ–љ–Ї–Њ–≤, –Љ–∞–ї—М—Д–Њ—А–Љ–∞—Ж–Є–µ–є –Ј—Г–±–Њ–≤, –љ–µ–і–Њ—А–∞–Ј–≤–Є—В–Є–µ–Љ –≤–µ—А—Е–љ–µ–є —З–µ–ї—О—Б—В–Є —В—А–µ–±—Г–µ—В—Б—П –Њ—Б—В–Њ—А–Њ–ґ–љ–Њ—Б—В—М –њ—А–Є –Є–љ—В—Г–±–∞—Ж–Є–Є —В—А–∞—Е–µ–Є —Б —Ж–µ–ї—М—О –Є—Б–Ї–ї—О—З–µ–љ–Є—П —В—А–∞–≤–Љ—Л –Є –њ–µ—А–µ–ї–Њ–Љ–Њ–≤ –њ–Њ–Ј–≤–Њ–љ–Ї–Њ–≤, –љ–Є–ґ–љ–µ–є —З–µ–ї—О—Б—В–Є –Є –Ј—Г–±–Њ–≤. –Т —Б–ї—Г—З–∞–µ —Б–ї–Њ–ґ–љ–Њ—Б—В–Є –≤–Є–Ј—Г–∞–ї–Є–Ј–∞—Ж–Є–Є –≥–Њ—А—В–∞–љ–Є —А–µ–Ї–Њ–Љ–µ–љ–і—Г–µ—В—Б—П –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ —Н–ї–∞—Б—В–Є—З–µ—Б–Ї–Њ–≥–Њ –±—Г–ґ–∞ –Є–ї–Є —Д–Є–±—А–Њ–Њ–њ—В–Є—З–µ—Б–Ї–Њ–є —В–µ—Е–љ–Є–Ї–Є [3].
–Т —Б–ї—Г—З–∞–µ —А–∞–Ј–≤–Є—В–Є—П –≥–Є–њ–µ—А—В–µ—А–Љ–Є–Є —З–∞—Й–µ –≤—Б–µ–≥–Њ –Њ–љ–∞ –љ–µ –љ–Њ—Б–Є—В –Ј–ї–Њ–Ї–∞—З–µ—Б—В–≤–µ–љ–љ–Њ–≥–Њ —Е–∞—А–∞–Ї—В–µ—А–∞ [19].
–Я—А–Њ–≤–µ–і–µ–љ–Є–µ —А–µ–≥–Є–Њ–љ–∞—А–љ–Њ–є –∞–љ–µ—Б—В–µ–Ј–Є–Є –Њ–≥—А–∞–љ–Є—З–Є–≤–∞–µ—В—Б—П —Б—В–µ–њ–µ–љ—М—О –Ї–Є—Д–Њ—Б–Ї–Њ–ї–Є–Њ–Ј–∞, –≤–Њ–Ј–љ–Є–Ї–∞—О—Й–Є–Љ–Є –њ—А–Њ–±–ї–µ–Љ–∞–Љ–Є —Б —Б–Њ–Ј–і–∞–љ–Є–µ–Љ –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ–≥–Њ –њ–Њ–ї–Њ–ґ–µ–љ–Є—П —В–µ–ї–∞ –≤–Њ –≤—А–µ–Љ—П –њ—Г–љ–Ї—Ж–Є–Є –Є–Ј-–Ј–∞ –њ—А–µ–і—Л–і—Г—Й–Є—Е –њ–µ—А–µ–ї–Њ–Љ–Њ–≤ —А–µ–±–µ—А –Є –њ–Њ–Ј–≤–Њ–љ–Њ—З–љ–Є–Ї–∞, –∞ —В–∞–Ї–ґ–µ –Љ–∞–ї—Л–Љ —А–Њ—Б—В–Њ–Љ –њ–∞—Ж–Є–µ–љ—В–Њ–Ї [3]. –Ф–Њ –њ—А–Њ–≤–µ–і–µ–љ–Є—П —А–µ–≥–Є–Њ–љ–∞—А–љ–Њ–є –∞–љ–µ—Б—В–µ–Ј–Є–Є —Г –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є–µ–Љ –≤ –∞–љ–∞–Љ–љ–µ–Ј–µ –Њ–±—П–Ј–∞—В–µ–ї—М–љ–Њ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є–µ —Б–≤–µ—А—В—Л–≤–∞–µ–Љ–Њ—Б—В–Є –Ї—А–Њ–≤–Є, —З–Є—Б–ї–∞ —В—А–Њ–Љ–±–Њ—Ж–Є—В–Њ–≤ –Є –Є—Е —Д—Г–љ–Ї—Ж–Є–Њ–љ–∞–ї—М–љ–Њ–є –∞–Ї—В–Є–≤–љ–Њ—Б—В–Є. –° —Ж–µ–ї—М—О –±—Л—Б—В—А–Њ–є –Њ—Ж–µ–љ–Ї–Є —Б–≤–µ—А—В—Л–≤–∞–µ–Љ–Њ—Б—В–Є –Ї—А–Њ–≤–Є –Љ–Њ–ґ–µ—В –±—Л—В—М –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–∞ —В—А–Њ–Љ–±–Њ—Н–ї–∞—Б—В–Њ–≥—А–∞—Д–Є—П. –Ф–Њ –Њ–њ–µ—А–∞—В–Є–≤–љ–Њ–≥–Њ —А–Њ–і–Њ—А–∞–Ј—А–µ—И–µ–љ–Є—П –і–Њ–ї–ґ–µ–љ –±—Л—В—М –Ј–∞–≥–Њ—В–Њ–≤–ї–µ–љ –Ј–∞–њ–∞—Б –Ї—А–Њ–≤–Є.
–Ю–і–љ–Є–Љ –Є–Ј –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є –њ–Њ—Б–ї–µ –Ї–µ—Б–∞—А–µ–≤–∞ —Б–µ—З–µ–љ–Є—П —Г –њ–∞—Ж–Є–µ–љ—В–Њ–Ї —Б –Э–Ю —П–≤–ї—П–µ—В—Б—П –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ –≥—А—Л–ґ –±–µ–ї–Њ–є –ї–Є–љ–Є–Є –ґ–Є–≤–Њ—В–∞ –Є —Г—Е—Г–і—И–µ–љ–Є–µ –Ј–∞–ґ–Є–≤–ї–µ–љ–Є—П —А–∞–љ, –≤—Л–Ј–≤–∞–љ–љ—Л–µ –і–µ—Д–Є—Ж–Є—В–Њ–Љ –Ї–Њ–ї–ї–∞–≥–µ–љ–∞. –° —Г—З–µ—В–Њ–Љ —Н—В–Њ–≥–Њ —А–µ–Ї–Њ–Љ–µ–љ–і—Г–µ—В—Б—П –љ–∞–ї–Њ–ґ–µ–љ–Є–µ –љ–µ—А–∞—Б—Б–∞—Б—Л–≤–∞—О—Й–Є—Е—Б—П —И–≤–Њ–≤ –љ–∞ –∞–њ–Њ–љ–µ–≤—А–Њ–Ј –њ—А—П–Љ—Л—Е –Љ—Л—И—Ж –ґ–Є–≤–Њ—В–∞.
–Т –њ–Њ—Б–ї–µ—А–Њ–і–Њ–≤–Њ–Љ –њ–µ—А–Є–Њ–і–µ –≤–Њ–Ј–Љ–Њ–ґ–љ–∞ —Б–Ї–ї–Њ–љ–љ–Њ—Б—В—М –Ї –Ї—А–Њ–≤–Њ—В–µ—З–µ–љ–Є—П–Љ, —Г–≤–µ–ї–Є—З–µ–љ —А–Є—Б–Ї –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є—П —Б–њ–Є–љ–∞–ї—М–љ–Њ–є –≥–µ–Љ–∞—В–Њ–Љ—Л.
–Ы–µ—З–µ–љ–Є–µ –њ–∞—Ж–Є–µ–љ—В–Њ–≤ —Б –Э–Ю, –≤ —В. —З. –±–µ—А–µ–Љ–µ–љ–љ—Л—Е, –≤–Ї–ї—О—З–∞–µ—В —В–µ—А–∞–њ–Є—О –±–Є—Б—Д–Њ—Б—Д–Њ–љ–∞—В–Њ–Љ, –≤–Є—В–∞–Љ–Є–љ–Њ–Љ D3 –Є –њ—А–µ–њ–∞—А–∞—В–∞–Љ–Є –Ї–∞–ї—М—Ж–Є—П [20]. –С–Є—Б—Д–Њ—Б—Д–Њ–љ–∞—В—Л, –љ–∞–Ј–љ–∞—З–∞–µ–Љ—Л–µ –њ—А–Є –Э–Ю, —П–≤–ї—П—О—В—Б—П —Б–Є–љ—В–µ—В–Є—З–µ—Б–Ї–Є–Љ–Є –∞–љ–∞–ї–Њ–≥–∞–Љ–Є –µ—Б—В–µ—Б—В–≤–µ–љ–љ—Л—Е –њ–Є—А–Њ—Д–Њ—Б—Д–∞—В–Њ–≤, —Г—Б—В–Њ–є—З–Є–≤—Л—Е –Ї –і–µ–є—Б—В–≤–Є—О —Б–Њ–±—Б—В–≤–µ–љ–љ—Л—Е —Д–µ—А–Љ–µ–љ—В–Њ–≤ –Њ—А–≥–∞–љ–Є–Ј–Љ–∞. –Ю–љ–Є —Б–Њ—Б—В–∞–≤–ї—П—О—В –Ї–Њ—Б—В–љ—Л–є –Љ–∞—В—А–Є–Ї—Б –Є –њ—А–Њ—П–≤–ї—П—О—В —Б–≤–Њ–є—Б—В–≤–∞ –∞–Ї—В–Є–≤–љ—Л—Е –Є–љ–≥–Є–±–Є—В–Њ—А–Њ–≤ –Њ—Б—В–µ–Њ–Ї–ї–∞—Б—В–Њ–≤ –Є –Ї–Њ—Б—В–љ–Њ–є —А–µ–Ј–Њ—А–±—Ж–Є–Є. –Ь–µ—Е–∞–љ–Є–Ј–Љ, —Б –њ–Њ–Љ–Њ—Й—М—О –Ї–Њ—В–Њ—А–Њ–≥–Њ –Њ–љ–Є –њ–Њ–і–∞–≤–ї—П—О—В –Ї–Њ—Б—В–љ—Г—О —А–µ–Ј–Њ—А–±—Ж–Є—О, –і–Њ –Ї–Њ–љ—Ж–∞ –µ—Й–µ –љ–µ –≤—Л—П—Б–љ–µ–љ. –Я–Њ–Ї–∞–Ј–∞–љ–Є–µ–Љ –і–ї—П –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є—П –±–Є—Б—Д–Њ—Б—Д–Њ–љ–∞—В–Њ–≤ —Г –і–µ—В–µ–є —Б—В–∞—А—И–µ–≥–Њ –≤–Њ–Ј—А–∞—Б—В–∞ —П–≤–ї—П—О—В—Б—П –±–Њ–ї–µ–µ 3-—Е –њ–µ—А–µ–ї–Њ–Љ–Њ–≤ –Њ–і–љ–Њ–≤—А–µ–Љ–µ–љ–љ–Њ –Є–ї–Є –±–Њ–ї–µ–µ 2-—Е –њ–µ—А–µ–ї–Њ–Љ–Њ–≤ –Ј–∞ –≥–Њ–і –≤ —Б–Њ—З–µ—В–∞–љ–Є–Є —Б T-–Ї—А–Є—В–µ—А–Є–µ–Љ, –њ–Њ–ї—Г—З–µ–љ–љ—Л–Љ –њ—А–Є —А–µ–љ—В–≥–µ–љ–Њ–≤—Б–Ї–Њ–є –і–µ–љ—Б–Є—В–Њ–Љ–µ—В—А–Є–Є, –Љ–µ–љ–µ–µ -2 SD [21]. –Т—Л–Ј—Л–≤–∞–µ—В —Б–њ–Њ—А—Л –њ—А–Њ–і–Њ–ї–ґ–Є—В–µ–ї—М–љ–Њ—Б—В—М –ї–µ—З–µ–љ–Є—П —Г –і–µ—В–µ–є, —В. –Ї. –ї—Г—З—И–Є–є —Н—Д—Д–µ–Ї—В (—Г–≤–µ–ї–Є—З–µ–љ–Є–µ –њ–ї–Њ—В–љ–Њ—Б—В–Є –Ї–Њ—Б—В–љ–Њ–є —В–Ї–∞–љ–Є –љ–∞ 72%) –Њ—В–Љ–µ—З–∞–µ—В—Б—П –ї–Є—И—М –≤ —В–µ—З–µ–љ–Є–µ 5,5 –ї–µ—В –њ—А–Њ–≤–Њ–і–Є–Љ–Њ–є —В–µ—А–∞–њ–Є–Є, –∞ –≤ –і–∞–ї—М–љ–µ–є—И–µ–Љ —Н—В–Њ—В –њ–Њ–Ї–∞–Ј–∞—В–µ–ї—М —Г–≤–µ–ї–Є—З–Є–≤–∞–µ—В—Б—П —В–Њ–ї—М–Ї–Њ –љ–∞ 24% [22].
–Т —Б–Њ–≤—А–µ–Љ–µ–љ–љ–Њ–є –ї–Є—В–µ—А–∞—В—Г—А–µ –Њ–њ–Є—Б–∞–љ–Њ —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ–µ –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ –њ—А–µ–њ–∞—А–∞—В–∞ —Н—В–Њ–є –≥—А—Г–њ–њ—Л —Г –±–µ—А–µ–Љ–µ–љ–љ–Њ–є —Б –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ–Љ, —Б—Е–Њ–і–љ—Л–Љ —Б –Э–Ю (–±–Њ–ї–µ–Ј–љ—М –У–∞—Г—З–µ—А–∞), –њ–Њ–Ј–≤–Њ–ї–Є–≤—И–µ–µ –≤—Л–љ–Њ—Б–Є—В—М —А–µ–±–µ–љ–Ї–∞ –±–µ–Ј —Б–Ї–µ–ї–µ—В–љ—Л—Е –∞–љ–Њ–Љ–∞–ї–Є–є [23].
–Т—Л–Ј—Л–≤–∞–µ—В –Є–љ—В–µ—А–µ—Б —Б–Њ–≤–Љ–µ—Б—В–љ–Њ–µ –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ —Н—Б—В—А–Њ–≥–µ–љ–Њ–≤ –Є –±–Є—Б—Д–Њ—Б—Д–Њ–љ–∞—В–∞ (–љ–µ—А–Є–і—А–Њ–љ–∞—В–∞) –і–ї—П –ї–µ—З–µ–љ–Є—П –Э–Ю —Г –і–µ—В–µ–є. –Ґ–∞–Ї–∞—П —В–µ—А–∞–њ–Є—П –і–∞–µ—В —Б—Г—Й–µ—Б—В–≤–µ–љ–љ–Њ –ї—Г—З—И–Є–є —Н—Д—Д–µ–Ї—В, —З–µ–Љ –Љ–Њ–љ–Њ—В–µ—А–∞–њ–Є—П –±–Є—Б—Д–Њ—Б—Д–Њ–љ–∞—В–∞–Љ–Є [24]. –Т–µ—Б—М–Љ–∞ –њ–µ—А—Б–њ–µ–Ї—В–Є–≤–љ—Л–Љ–Є –≤—Л–≥–ї—П–і—П—В –Є—Б–њ–Њ–ї—М–Ј–Њ–≤–∞–љ–Є–µ —Б—В–≤–Њ–ї–Њ–≤—Л—Е –Ї–ї–µ—В–Њ–Ї (–њ–Њ–Ї–∞ —В–Њ–ї—М–Ї–Њ –≤ —Н–Ї—Б–њ–µ—А–Є–Љ–µ–љ—В–∞–ї—М–љ—Л—Е —А–∞–±–Њ—В–∞—Е) [25] –Є —В—А–∞–љ—Б–њ–ї–∞–љ—В–∞—Ж–Є—П –Ї–Њ—Б—В–љ–Њ–≥–Њ –Љ–Њ–Ј–≥–∞ [26] –≤ –ї–µ—З–µ–љ–Є–Є –Э–Ю.
–Ґ–∞–Ї–Є–Љ –Њ–±—А–∞–Ј–Њ–Љ, –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В—М –њ—А–Є –Э–Ю, —Е–Њ—В—П –Є –њ—А–Њ—В–µ–Ї–∞–µ—В —Б –њ–Њ–≤—Л—И–µ–љ–љ—Л–Љ —А–Є—Б–Ї–Њ–Љ, –њ—А–µ–ґ–і–µ –≤—Б–µ–≥–Њ –∞–Ї—Г—И–µ—А—Б–Ї–Є—Е –Є –∞–љ–µ—Б—В–µ–Ј–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є—Е –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є, —З–∞—Й–µ –≤—Б–µ–≥–Њ –Ј–∞–≤–µ—А—И–∞–µ—В—Б—П –±–ї–∞–≥–Њ–њ–Њ–ї—Г—З–љ–Њ. –°–ї–Њ–ґ–љ—Л–Љ –≤–Њ–њ—А–Њ—Б–Њ–Љ –њ—А–Є –ї—О–±–Њ–Љ —Б–њ–Њ—Б–Њ–±–µ –∞–љ–µ—Б—В–µ–Ј–Є–Є —П–≤–ї—П–µ—В—Б—П –∞–љ–µ—Б—В–µ–Ј–Є–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–µ –Њ–±–µ—Б–њ–µ—З–µ–љ–Є–µ —А–Њ–і–Њ–≤. –І–∞—Й–µ –≤—Б–µ–≥–Њ –і–ї—П —А–Њ–і–Њ—А–∞–Ј—А–µ—И–µ–љ–Є—П –Є—Б–њ–Њ–ї—М–Ј—Г–µ—В—Б—П –Ї–µ—Б–∞—А–µ–≤–Њ —Б–µ—З–µ–љ–Є–µ, –њ—А–Є –њ—А–Њ–≤–µ–і–µ–љ–Є–Є –Ї–Њ—В–Њ—А–Њ–≥–Њ –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ —Б–Њ–±–ї—О–і–µ–љ–Є–µ —В–µ—Е–љ–Є–Ї–Є —Б–Њ–њ–Њ—Б—В–∞–≤–ї–µ–љ–Є—П —В–Ї–∞–љ–µ–є, –∞ —Б —Ж–µ–ї—М—О –њ—А–µ–і—Г–њ—А–µ–ґ–і–µ–љ–Є—П –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є—П –≥—А—Л–ґ –њ–µ—А–µ–і–љ–µ–є –±—А—О—И–љ–Њ–є —Б—В–µ–љ–Ї–Є –Є –љ–µ—Б–Њ—Б—В–Њ—П—В–µ–ї—М–љ–Њ–≥–Њ –Ї–Њ–ґ–љ–Њ–≥–Њ —А—Г–±—Ж–∞ –Є —А—Г–±—Ж–∞ –љ–∞ –Љ–∞—В–Ї–µ вАУ –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ —Б–Њ–≤—А–µ–Љ–µ–љ–љ–Њ–≥–Њ —И–Њ–≤–љ–Њ–≥–Њ –Љ–∞—В–µ—А–Є–∞–ї–∞.

–Ы–Є—В–µ—А–∞—В—Г—А–∞
1. Byers P.Y., Steiner R.D. Osteogenesis imperfect // Ann. Res. Med. 1992. Vol. 43. P. 269вАУ282.
2. Lyra T.G., Pinto V.A., Ivo F.A., Nascimento J. dos S. Osteogenesis imperfect in pregnancy. Case report. // Rev. Bras. Anestesiol. 2010. Vol. 60. P. 321вАУ324.
3. Obstetric Anesthesia and Uncommon Disorders / ed. by D.R. Gambling, M.J. Dougkas, R.S.F. McKay. 2nd ed. Cambridge University Press, 2008. 445 p.
4. Feng Z.Y., Chen Q., Shi C.Y. et al. A type IV osteogenesis imperfecta family and pregnancy: a case report and literature review // Chin. Med. J.(Engl). 2012. Vol. 125. P.1358вАУ1360.
5. Sharma A., George L., Erskin K. Osteogenesis imperfecta in pregnancy: two case reports and review of literature // Obstet. Gynecol. Surv. 2001. Vol. 56. P. 563вАУ536.
6. Kovacheva K., Pandurski F., Simeonova M. Osteogenesis imperfecta вАУ diagnostic challenges // Akush. Ginekol. (Sofiia). 2001. Vol. 40. P. 41вАУ45.
7. Krishnamoorthy U., Vausse S., Donnai P. Management of pregnancy complicated by maternal osteogenesis imperfecta. Report of a case with uterine rupture // J. Obstet. Gynaecol. 2002. Vol. 22. P. 316вАУ318.
8. Di Lieto A., Pollio F., De Falco M. et al. Collagen content and growth factor immunoexpression in uterine lower segment of type IA osteogenesis imperfecta: Relationship with recurrent uterine rupture in pregnancy // Am. J. Obstet. Gynecol. 2003. Vol. 189. P. 594вАУ600.
9. –Я—А–Є–Ї–∞–Ј –Ь–Ч –Є —Б–Њ—Ж—А–∞–Ј–≤–Є—В–Є—П вДЦ 736 –Њ—В 05.12.07 ¬Ђ–Я–µ—А–µ—З–µ–љ—М –Љ–µ–і–Є—Ж–Є–љ—Б–Ї–Є—Е –њ–Њ–Ї–∞–Ј–∞–љ–Є–є –Ї –њ—А–µ—А—Л–≤–∞–љ–Є—О –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є¬ї.
10. Zhao X., Yan S.G. Recent progress in osteogenesis imperfecta // Orthop. Surg. 2011. Vol. 3. P. 127вАУ130.
11. Edge G., Okafor B., Fennelly M.E., Ransford A.O. An unusual manifestation of bleeding diathesis in a patient with osteogenesis imperfecta // Eur. J. Anaesthesiol. 1997. Vol. 14. P. 215вАУ219.
12. Oakley I., Reece L.P. Anesthetic implications for the patient with osteogenesis imperfecta // AANA J. 2010. Vol. 78. P. 47вАУ53.
13. Cubert R., Cheng E.Y., Mack S. et al. Osteogenesis imperfecta: mode of delivery and neonatal outcome // Obstet.Gynecol. 2001. Vol. 97. P. 66вАУ69.
14. Anderer G., Hellmeyer L., Hadji P. Clinical management of a pregnant patient with type I osteogenesis imperfecta using quantitative ultrasonometry-a case report // Ultraschall. Med. 2008. Vol. 29. P. 201вАУ204.
15. Chen C.P., Lin S.P., Su Y.N. et al. Uncomplicated vaginal delivery in two consecutive pregnancies carried to term in a woman with osteogenesis imperfect type I and bisphosphonate treatment before conception // Taiwan J. Obstet. Gynecol. 2012. Vol. 51. P. 305вАУ307.
16. Vogel T.M., Ratner E.F., Thomas R.C. Jr, Chitkara U. Pregnancy complicated by severe osteogenesis imperfecta: a report of two cases // Anesth. Analg. 2002. Vol. 94. P.1315вАУ1317.
17. Yeo S.T., Paech M.J. Regional anaesthesia for multiple caesarean sections in a parturient with osteogenesis imperfect // Int. J. Obstet. Anesth. 1999. Vol. 8. P. 284вАУ287.
18. Aly E.E., Harris P. Spinal anesthesia in an obese patient with osteogenesis imperfect // Can. J. Anaesth. 2003. Vol. 50. P. 421вАУ422.
19. Porsborg P., Astrup G., Bendixen D. et al. Osteogenesis imperfect and malignant hyperthermia. Is there a relationship? // Anaesthesia. 1996. Vol. 51. P. 863вАУ865.
20. Djokanovic N., Klieger-Grossmann C., Koren G. Does treatment with bisphosphonates endanger the human pregnancy? // J. Obstet. Gynaecol. Can. 2008. Vol. 30. P.1146вАУ1148.
21. Shapiro J.R., Sponsellor P.D. Osteogenesis imperfecta: questions and answers // Curr. Opin. Pediatr. 2009. Vol. 21. P. 709вАУ716.
22. Rauch F., Travers R., Glorieux F.H. Pamidronate in children with osteogenesis imperfecta: histomorphometric effects of long-term therapy // J. Clin. Endocrinol. Metab. 2006. Vol. 91. P. 511вАУ516.
23. Mastaglia S.R., Watman N.P., Oliveri B. Intravenous bisphosphonate treatment and pregnancy: its effects on mother and infant bone health // Osteoporos Int. 2010. Vol. 21. P. 1959вАУ1962.
24. Antoniazzi F., Monti E., Venturi G. et al. GH in combination with bisphosphonate treatment in osteogenesis imperfecta // Eur. J. Endocrinol. 2010. Vol.163. P. 479вАУ487.
25. Vanleene M., Saldanha Z., Cloyd K.L. et al. Transplantation of human fetal blood stem cells in the osteogenesis imperfecta mouse leads to improvement in multiscale tissue properties // Blood. 2011. Vol. 117. P. 1053вАУ1060.
26. Horwitz E.M., Prockop D.J., Gordon P.L. et al. Clinical responses to bone marrow transplantation in children with severe osteogenesis imperfecta // Blood. 2001. Vol. 97. P. 1227вАУ1231.








.gif)



